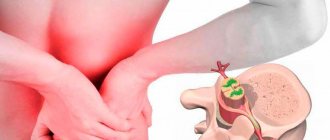
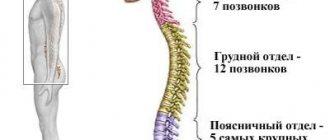
Как возникает остеохондроз поясничного отдела позвоночника
Поскольку большая часть тела поддерживается тазовой костью, наиболее всего из всех разновидностей остеохондроза, распространен именно поясничный остеохондроз.
Позвоночник состоит из основной губчатой костной ткани и соединяющих участки хребта межпозвоночных дисков. Состоят они из хрящевой ткани, внутри которой находится полужидкое ядро. Задача межпозвоночных дисков заключается в выполнении функции шарниров, позволяющих позвоночнику быть гибким, и сгибаться в разных направлениях.
Остеохондроз затрагивает систему кровообращения, при нарушении которой хрящевая ткань межпозвоночных дисков теряет свою прочность. Начинается процесс дегенерации тканей, хрящ высыхает и становится ломким, начинает проседать, и выпячиваться из позвоночного столба, не выдерживая постоянную нагрузку от веса тела. Пораженный отдел хребта начинает постепенно складываться, и сдавливать прилегающие нервы, вызывая сильную боль, отдающуюся в ногу. Это состояние называется люмбоишиалгия. При отсутствии лечении, больной рискует получить значительные последствия, вплоть до паралича нижней части тела.
Диагностика болезни Бехтерева
При подозрении на спондилоартрит врач-ревматолог направляет больного на рентгеновское исследование костей таза, позволяющее визуализировать состояние крестцово-подвздошных суставов. В начале заболевания изменения могут быть незначительны, однако повторный снимок через 1-2 года дает возможность сравнительного анализа происходящих изменений при прогрессировании заболевания. Более информативным методом диагностики болезни Бехтерева является МРТ, позволяющая увидеть изменения в суставах еще раньше и лучше.
Выявление антигена тканевой совместимости HLAB27 является важным аргументом в пользу диагноза «спондилоартрит».
Среди лабораторных исследований обязательным считается определение СОЭ и C-реактивного белка (СРБ) (см. ревматологическое обследование). Данные показатели позволяют оценить интенсивность воспалительного процесса.
Для выявления внесуставных проявлений болезни назначаются биохимический анализ крови, ЭКГ, ЭхоКГ и флюорографию.
Наибольшую трудность представляет выявление болезни Бехтерева на ранних стадиях. Для этого важны не только оценка структурных изменений скелета, данные лабораторных анализов, но и изучение семейного анамнеза, а также клинических особенностей течения суставного синдрома, что требует известного профессионализма со стороны врача.
1 Флюорография
2 Общий анализ крови
3 Иммунологический анализ крови
Чем опасен остеохондроз поясничного отдела позвоночника
Начальная стадия развития остеохондроза поясницы появляется в протрузии, когда межпозвоночный диск начинает выходить за свои рамки, выпячиваясь корешком между позвоночными отделами. Далее, когда болезнь прогрессирует, происходит нарушение целостности фиброзного кольца из которого вытекает гелеобразное ядро, это состояние называется — межпозвоночная грыжа. В процессе раздражения и защемления спинномозгового нерва, нерв воспаляется, вызывая сильную боль, то есть поясничный остеохондроз, в конечном итоге, прогрессирует в радикулит.
Еще одно последствие, которое вероятно при отсутствии лечебных мероприятий поясничного остеохондроза, это болезнь ишиас. Ишиас – это воспаление седалищного нерва. При данном состоянии больной испытывает сильную боль в поясничном отделе, которая отражается болью в ноге, которая может сопровождаться онемением мышц. Из-за сильной боли, человек старается избегать давления на больную сторону, искривляя позвоночник, что еще больше усугубляет кровообращение дисков, провоцируя дальнейший процесс разрушения.
Другое возможное последствие поясничного остеохондроза это приобретенная компрессионная миелопатия, при которой сужается позвоночный канал, по причине разрастания диска, нарушая кровообращение.
По причине приобретенной нестабильности позвоночника, столб начинает проседать с крестцовой зоны, затрагивая прилегающие органы. Женщины могут получить проблемы с маткой, яичниками, мужчины рискуют нарушить потенцию.
И наконец, самое опасное последствие поясничного остеохондроза, это приобретение синдрома «конского хвоста». В запущенной форме заболевание поражает все нервы от первого до последнего позвонка, в результате которого происходит полный или частичный паралич ног и ягодиц.
Характеристика болей в крестце
Характер боли является одним из признаков, которые врач учитывает при поиске первопричины.
Боли в крестце, сочетающиеся с болями в пояснице
Боль в крестце может появляться по причине нарушения костной структуры этой части опорно-двигательного аппарата, или быть вызвана каким-либо заболеванием. Если установлено последнее, то все болезни, которые приводят к боли в крестце, объединяют словом сакродиния. При этом часто боль может отдавать в другие отделы позвоночника и нижней части туловища, и тогда пациент говорит, что болит или поясница, или копчик, или крестец. Если у вас боли в крестце и пояснице появляются одновременно, источником этой боли может быть любая причина. Одна из основных причин боли и там, и там – остеохондроз. Но сказать точно, где этот источник и по какой причине он возник, сможет только врач. Для этого потребуется тщательная и продуманная диагностика.
Боли в крестце справа и слева
Боль может появляться справа или слева, если произошло смещение крестцовых позвонков, например, при травмах или ушибах. Болезненность с обеих сторон часто возникает при воспалениях и инфекциях в данной области, и может сопровождаться прихрамыванием или судорогами ног. Если боль в пояснично-крестцовом отделе позвоночника появляется справа и слева даже во время сидения, то необходимо срочно обратиться к врачу за грамотным лечением.
Ноющие боли в крестце
Острые и ноющие боли в пояснично-крестцовом отделе позвоночника возникают часто по причинам появления и развития патологий внутренних органов – почек, простаты, кишечника, придатков и т.д. Если боль носит ноющий характер и не утихает даже в период отдыха (например, в положении лежа), то, возможно, речь идет об онкологическом заболевании, при котором метастазы уже проникли в крестец. Также ноющие боли характерны при пояснично-крестцовом радикулите, при смещении крестцово-подвздошного сочленения. Боль может отдавать в колено или в заднюю поверхность бедра.
Причины поясничного остеохондроза
Причины, по которым данное заболевание приобретается, чаще всего, относятся к следующим:
- малая интенсивность физической деятельности;
- болезни щитовидной железы, сердечнососудистой системы, ЖКТ;
- высокая физическая нагрузка, тяжелая атлетика;
- болезни позвоночных суставов, в частности ревматойдный артрит
- позвоночная недоразвитость;
- плоскостопие;
- позвоночные травмы, особенно приходящиеся в поясничный и крестовый отдел;
- не правильный обмен веществ;
- дегенерация позвоночника, связанная с возрастными изменениями.
В группу риска заболевания поясничным остеохондрозом входят люди, которые:
- имеют искривление позвоночника;
- страдают ожирением, нарушенным метаболизмом;
- долго находятся в согнутом положении;
- имеют наследственную предрасположенность;
- находятся в среде повышенного стресса;
- имеют нарушения сна, мало отдыхают;
- подвергают организм переохлаждению;
- являются представителями таких профессий как, грузчики, строители, водители, а также имеют специальности, связанные с постоянным нахождением у компьютера.
Что такое спондилоартит
Анкилозирующий спондилоартрит представляет собой хроническое воспаление осевого скелета — позвоночника и подвздошно-крестцовых суставов, приводящее к постепенному окостенению суставов и ограничению их подвижности (анкилоз – тугоподвижность сустава вследствие сращивания друг с другом костей). Под термином «серонегативный спондилоартрит» понимают целую группу заболеваний , общим клиническим проявлением которых является воспалительное поражение позвоночника, а лабораторным — отрицательный ревматоидный фактор (т.е. серонегативность по этому фактору).
Разновидностями серонегативного спондилоартрита являются следующие заболевания:
- болезнь Бехтерева (анкилозирующий спондилоартрит);
- реактивный артрит;
- псориатический спондилоартрит;
- спондилоартрит при болезни Крона;
- недифференцированный спондилоартрит.
К общим проявлениям заболевания этой группы относят:
- боли и скованность в поясничной области позвоночника и ягодицах (проекции крестцово-подвздошных суставов), усиливающиеся в покое и уменьшающиеся при движении;
- наличие гена HLA-B27;
- боли и припухлость в суставах нижних конечностей, нередко асимметричные;
- частое поражение связок и сухожилий (дискомфорт в области пяток, ахиллова сухожилия).
Отличительной особенностью болезни Бехтерева является изменения в связках позвоночника, их уплотнение и постепенное окостенение. Это приводит к тому, что позвоночник человека теряет свою гибкость, становится ригидным как бамбук.
К сожалению, на начальном этапе заболевания спондилоартрит позвоночника путают с остеохондрозом и назначают неправильное лечение. Нередко на постановку правильного диагноза может уйти несколько лет. Если лечение болезни Бехтерева не начать вовремя, это может привести к обездвиживанию позвоночника и суставов, появлению осложнений в виде перебоев в работе сердца, поражения легких и почек. Инвалидность при спондилоартрите – отнюдь не редкость в случае неправильного или запоздалого лечения.
Симптомы остеохондроза поясничного отдела
Помимо боли, которую испытывают болеющие остеохондрозом поясничного отдела, особенно в период сильных нагрузок, также различают другие симптомы данного заболевания, которые проявляются в следующем:
- тупая боль, переходит из очага воспаления в ногу;
- усиление болевого синдрома при поднятии тяжелого, смене положения тела, кашле, чихании;
- при долгом нахождении в одной позе, кровь скапливается в очаге, и при малейшей попытке сменить позу, возникает резкая боль;
- постоянное напряжение спинных мышц;
- прострел поясничного отдела при малейшем переохлаждении;
- онемение бедренных, ягодичных мышц, голени и стопы;
- ощущение покалывания в ногах;
- артериальный спазм до степени отсутствия пульса;
- патология потных желез;
- высыхание кожи в области очага боли и нарушение чувствительности.
Как лечить боль в крестце?
Любые самостоятельные действия исключаются. Для того чтобы знать, как и чем снять и лечить пояснично-крестцовый отдел позвоночника, если он болит, нужно знать причину появления боли в нем и иметь медицинское образование. Поэтому при первых признаках обращайтесь к врачу.
Обезболивание (анестезия)
Лечение подбирается в соответствии с причиной и индивидуальной ситуацией каждого пациента. Но большинству для снятия болевого синдрома назначаются обезболивающие препараты – это могут быть как таблетки и мази, так и препараты для внутримышечного и внутривенного введения. Если боль очень сильная, то пациенту может быть назначена блокада (комплекс анальгетиков) болевого участка. Блокаду вводят в позвоночный канал в крестцово-подвздошную область или в те участки мышц, где сосредоточен основной болевой синдром.
Мануальная терапия, иглоукалывание, массаж
Если болит пояснично-крестцовый отдел позвоночника, чем лечить, знает опытный специалист, который кроме медикаментов может назначить пациенту такие способы воздействия на болевой синдром, как иглоукалывание, мануальная терапия и массаж. Данные методы полезны, когда требуется исправить имеющиеся смещения костей в области таза, снять напряжение и отек с мышц, улучшить кровоток и подачу кислорода к мышцам, суставам и расположенным рядом органам, а также выровнять положение внутренних органов, если они смещены.
Физиотерапия
Физиотерапевтические процедуры при боли в крестце подразумевают применение УВЧ и СМТ (воздействие на болевые участки синусоидальными токами). Они помогают снять отек и воспаления в области крестца и поясницы и улучшить подвижность суставов.
Стадии заболевания
Опасность шейного спондилеза напрямую зависит от того, на какой стадии он находится. Также от запущенности заболевания зависит подход к лечению и комплекс терапевтических процедур, которые будут назначены лечащим врачом. Выделяют следующие этапы развития патологии:
- Первая стадия. Шейный изгиб уже нарушен, начинают проявляться первые признаки онемения и скованности шеи, но пока что не ограничиваются движения, остеофиты всё ещё находятся в пределах позвонков. Это стадия, на которой терапия будет наиболее эффективной и с большей вероятностью приведёт к полноценному выздоровлению.
- Вторая стадия. Остеофиты начинают постепенно срастаться между собой (хотя ещё и не делают это до конца) В итоге межпозвоночные позвонки начинают серьёзно сдавливаться. Подвижность ограничивается, есть вероятность получения третьей степени инвалидности.
- Третья степень. Остеофиты срастаются между собой почти что целиком. Человек теряет подвижность до такой степени, что больше не может полноценно заниматься какой-либо серьёзной деятельностью. Ему причисляется вторая, или, при особенно серьёзном развитии заболевания, даже первая степень инвалидности.
Помните, чем позднее вы обратитесь к специалистам, тем больше риск того, что заболевание перейдёт на стадию, где его терапия будет проблематичной. При спондилезе шейного отдела позвоночника лечение максимально эффективно только на ранних этапах.
Врачи «Мастерской Здоровья» лечат шейный спондилёз без операции. Безоперационные методы снимают симптомы болезни и оздоравливают организм.
Наш доктор составляет курс лечения индивидуально для каждого пациента. Курс учитывает диагноз, возраст, пол и особенности организма больного. Пациенту нужно проходить процедуры 2–3 раза в неделю. Лечение спондилёза шейного отдела позвоночника займёт от 3 до 6 недель. Курс лечения составляется из следующих процедур:
Лечение шейного спондилёза в «Мастерской Здоровья» в Санкт-Петербурге решает несколько задач:
- снимает боли в спине и грудной клетке;
- улучшает состояние хрящей межпозвонковых дисков;
- укрепляет мышцы и улучшает осанку;
- улучшает кровообращение позвоночника и окружающих тканей;
- уменьшает давление костей друг на друга и укрепляет костные структуры позвоночника.
Для улучшения состояния межпозвонковых дисков мы назначаем хондропротекторы — препараты, подпитывающие и восстанавливающие дисковые хрящи. Массаж воротниковой зоны спины улучшает кровообращение в позвоночнике, позволяет питательным веществам лучше проникать к поражённому болезнью участку. Но лучше всего стимулирует кровообращение гирудотерапия. Для уменьшения болевых ощущений мы используем рефлексотерапию, массаж, физиотерапию.
После окончания курса врач выдаёт пациенту методичку с упражнениями для укрепления мышц спины и шеи. Пациент может бесплатно приходить на консультации к врачу в течение года после окончания курса.
Воспаление грыжи диска
Само по себе воспаление грыжи диска не возникает. Пульпозное ядро, которое выпячивается через трещину в фиброзном кольце, не подвергается воспалительной реакции. Оно не имеет нервных окончаний и состоит в основном из белковых веществ, имеющих студенистую структуру.
Эти белковые вещества оказывают сильнейшее раздражающее действие на окружающие межпозвоночный диск мягкие ткани. Именно это обстоятельство запускает процесс воспаления при грыже позвоночника.
При воспалении грыжи диска происходят следующие патологические изменения:
- мышечные, сухожильные и связочные волокна подвергаются воздействию чужеродной белковой структуры;
- иммунная система с целью деактивации этого воздействия стягивает в очаг поражения факторы воспалительной реакции;
- начинается тотальное расширение мелких кровеносных сосудов;
- усиливает приток лимфатической жидкости;
- ткани становятся отечными;
- мышцы напрягаются с целью предотвращения компрессии корешковых нервов.
При пальпации прощупывается напряженный мышечный каркас. Пациент ощущает скованность и напряжение. Любые движения вызывают усиление болезненности.
При воспалении на фоне грыжи диска очень важно исключить вероятность её секвестра (отрыва от пульпозного ядра). В таких ситуация показана экстренная хирургическая операция, поскольку часть пульпозного ядра, отделившаяся от фиброзного кольца межпозвоночного диска будет постоянно раздражать окружающие мягкие ткани и устранить воспалительный процесс будет практически невозможно.
Симптомы межпозвоночной грыжи в зависимости от ее расположения
| Симптомы межпозвоночной грыжи шейного отдела (уровень С2-Th1) |
|
| Симптомы межпозвоночной грыжи грудного отдела (уровень Th1-L1) |
|
| Симптомы межпозвоночной грыжи поясничного отдела (уровень Th12-S1) |
|
Прогноз
При правильном и своевременном лечении прогнозы благоприятные. Если терапия будет начата своевременно, можно полностью излечить болезнь.
Если же появляются осложнения и неврологические нарушения, лечение будет сложнее и дольше, но соблюдение всех рекомендаций специалиста поможет достичь длительного положительного результата.
Многое также определяется упорством и дисциплинированностью пациента. Менее благоприятным прогноз будет при неврологических нарушениях.