Остеохондроз позвоночника
Остеохондроз позвоночника разделяется на такие несколько видов. Это:
- Остеохондроз шейного отдела.
- Остеохондроз грудного отдела.
- Поясничный остеохондроз.
- Остеохондроз крестцового отдела.
Чаще всего поясничный и крестцовый остеохондроз рассматриваются как единая болезнь – остеохондроз пояснично-крестцового отдела позвоночника. Это связано с особенностями строения этих участков спины (мы рассмотрим это в соответствующих разделах).
В некоторых случаях может развиваться остеохондроз копчика, когда поражается суставной хрящ между крестцом (у взрослых это 5 сросшихся позвонков) и копчиком (он состоит из 3-5 позвонков). Это заболевание наиболее часто встречается у женщин после самостоятельных родов (особенно, когда у матери узкий таз или вес плода составил более 4 кг), но может развиваться при травмах, операциях и пороках развития этого отдела позвоночника. Из-за особенностей строения крестцово-копчикового сустава (отсутствие в нем пульпозного ядра – центрального амортизирующего участка, который имеется между позвонками шейного, грудного и поясничного отделов) поражение суставного хряща в нем правильнее называть артрозом крестцово-копчикового сочленения, чем остеохондрозом.
Остеохондроз также может развиваться более, чем в одном отделе позвоночника. Когда такой процесс развивается в более, чем в двух, он называется распространенным.
Симптомы каждого из видов заболевания подробно рассматриваются в статье «Симптомы и признаки остеохондроза».
Еще немного насчет терминологии. Ученые (4) считают, что словосочетание «межпозвоночный остеохондроз» применять недопустимо. Во-первых, в результате этого процесса поражаются и тела позвонков (это отображается в приставке «остео-»), и суставные хрящи – замыкательные пластинки тел позвонков («-хондроз»). То есть страдают не только межпозвонковые диски, но и окружающие их структуры. Поэтому правильно будет говорить «остеохондроз позвоночника», а не как-либо иначе.
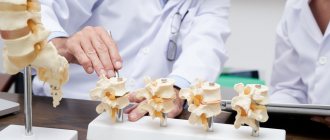
Особенности диагностики
Постановкой диагноза может заниматься только специалист, после проведения тщательного обследования.
Важно помнить, что симптоматика дегенеративно-дистрофического заболевания неспецифична, что предполагает необходимость посещения консультаций врача, способного исключить наличие иных недугов, в частности различных новообразования, способные провоцировать схожую симптоматику.
В целях определения локализации патологии назначается рентгенологическое исследование. Уточнение и подтверждение предположительного диагноза осуществляется при помощи магнитно-резонансной томографии, обеспечивающую получение качественных снимков каждого слоя позвоночного столба.
Широкий спектр неспецифичных симптомов зачастую приводит к постановке ложного диагноза и, как следствие – неверного лечения поясничного остеохондроза. На основании этого можно прийти к выводу о том, что важно осуществлять именно комплексную диагностику, путем посещения разных специалистов, среди которых: вертебролог, невролог, нефроуролог, гастроэнтеролог и хирург.
Остеохондроз шейного отдела позвоночника
Шейный отдел отличают такие особенности:
- это единственный отдел позвоночника, где не везде между позвонками есть межпозвонковый диск: он отсутствует между 1 позвонком и затылком, а также между 1 и 2 шейными позвонками;
- боковые части нижележащих позвонков охватывают с боков вышележащие позвонки: получается, что последние как будто сидят в «седле»;
- края тел шейных позвонков вытянуты и немного напоминают крючок, направленный вверх, поэтому они называются «крючковидными». Такой «крючок» и участок вышележащего позвонка не просто соприкасаются: между ними имеется такой же сустав, как и в конечностях: сверху сочленяющиеся поверхности покрыты суставным хрящом, а оборачивает сустав суставная капсула. Эти суставы позволяют совершать дополнительные, присущие только этому отделу движения – наклоны и вращение. Но они «несут» в себе дополнительные проблемы – в них может развиваться артроз (истончение суставных хрящей). И именно здесь формируются остеофиты. Это опасно: остеофитами могут быть сдавлены нервные волокна или кровеносные сосуды, проходящие в этих отделах.
При развитии остеохондроза в шейном отделе, когда утончаются межпозвонковые диски, а сами позвонки как бы проседают, нарушается питание и сустава между «крючком» нижележащего позвонка и участка тела вышележащего позвонка. В этом случае осложнением остеохондроза становится артроз данного сустава.
В шейном позвоночном сегменте возможны все виды движений:
- разгибание и сгибание;
- наклоны в стороны;
- повороты,
при этом объем этих движений довольно велик. Это и представляет собой опасность в плане развития остеохондроза, характерную только для шейного отдела.
Наибольшая подвижность наблюдается в суставе между 4 и 5, а также 5 и 6 шейными позвонками (10, 11). Остеохондроз не поражает суставные поверхности между 1 позвонком и затылком, а также суставные хрящи между 1 и 2 позвонками.
В шейном отделе проходят такие важнейшие структуры:
- по боковым поверхностям всех шейных позвонков, в поперечных их отростках, имеются отверстия для того, чтоб здесь проходила позвоночная артерия, несущая кровь к мозгу;
- внутри первого шейного позвонка (он сильно отличается от «обычных» шейных позвонков) происходит переход ствола мозга в спинной мозг;
- ниже 1 шейного позвонка из спинного мозга начинают выходить первые шейные корешки спинномозговых нервов. Далее между двумя позвонками (верхним и нижним) выходит по одной паре спинномозговых нервов (между 1 и 2 позвонками выходит 1 пара нервов, между 2 и 3 – вторая, и так далее). Первые три из них идут к шее и ее органам (щитовидная железа, глотка, гортань, трахея), частично – к глазам и ушам. Четвертая пара спинномозговых нервов идет к главной дыхательной мышце – диафрагме, с пятой по седьмую пару иннервируют (обеспечивают нервными сигналами) руки.
При остеохондрозе и его следующей стадии – грыже межпозвонкового диска любая из указанных структур может ущемляться. Это состояния, очень опасные для жизни. Но чаще всего остеохондроз развивается в нижних шейных отделах, ущемляя или 5, или 6, или 7 корешок спинномозгового нерва, из-за чего нарушается чувствительность (тактильная, температурная, вибрационная) и подвижность одной из рук, в ней же возникает боль (с той стороны, где межпозвонковое отверстие сузилось).
Реабилитация и восстановление образа жизни
Пациенту может быть назначена специальная диета, которая улучшить метаболические процессы и поможет насытить организм витаминами, питательными веществами и минералами. Питаться при остеохондрозе рекомендуется дробно, около 5-6 раз в день. В основу рациона страдающих остеохондрозом должны входить кисломолочные и молочные продукты, нежирное мясо, рыба и птица, а также холодец, оливковое масло и заливные блюда.
Следует ограничить прием мучных и кондитерских изделий, а также употреблять в пищу меньше соленого и сладкого. В течение дня важно выпивать не меньше 1,5 л жидкости: желательно, чтобы это была вода. Стоит пить меньше крепкого чая, кофе, газированных и алкогольных напитков.
Остеохондроз грудного отдела
Такая форма остеохондроза встречается довольно редко. Это обусловлено малым объемом подвижности в грудном отделе.
Каждый из грудных позвонков соединяется не только с позвонками (сверху и снизу), но и с ребрами (каждый позвонок соединяется с парой ребер). Это обеспечивает стабильность грудного отдела и ограничивает подвижность позвоночника.
Отверстия, через которые выходят спинномозговые нервы, меньше, чем в других отделах. Уже и канал, в котором проходит спинной мозг. Поэтому еще большее его сужение при разрастании остеофитов (костных «шипов» из позвонков) может развиваться нарушение кровоснабжения спинного мозга (спинальный инсульт).
В составе грудных корешков спинномозговых нервов (их 12, как и позвонков) проходит большое количество нервов вегетативной нервной системы. Поэтому, когда ущемляются нервные волокна в грудном отделе, то кроме нарушения работы органов, к которым они идут:
- от корешка между последним шейным и первым грудным позвонком часть нервных волокон идет к глазу (зрачку, круговым мышцам глаза);
- от первых двух сегментов – к рукам;
- от второго и остальных десяти – к органам грудной полости (сердцу, легким, крупным сосудам), к органам брюшной полости (печени, желудку) и забрюшинного пространства (поджелудочной железе, почкам) (1),
проявятся еще и симптомы нарушения работы вегетативной нервной системы: аритмии, тревога или страх остановки сердца, потливость, ощущение жара (так называемые «приливы»), бледность, учащение дыхания.
Кроме того, четвертый сегмент спинного мозга, который находится на уровне 2 грудного позвонка, является критической зоной кровоснабжения этого органа. При уменьшении диаметра позвоночного канала здесь быстрее разовьется спинальный инсульт (гибель части спинного мозга), чем при ущемлении спинного мозга в других местах.
Остеохондроз редко развивается в диске между 1 и 2, а также между 2 и 3 позвонками (5). Чаще он возникает в области 6-7 грудных позвонков, где имеется максимальный изгиб позвоночника назад (кифоз).
Возможные последствия
Самым опасным осложнением считается ухудшение кровоснабжения мозга, так как сдавливаются артерии, проходящие через шею. У человека появляются головокружения и обмороки.
Основными последствиями считаются:
- Сосудистые изменения.
- Образование грыж.
- Развитие остеофитов.
- Нарушается подвижность позвоночника.
При шейном остеохондрозе 3 степени может наблюдаться потеря слуха и нарушение зрения. Нередко развивается гипертония и ВСД. Появляется и внешний дефект ‒ образование холки.
Остеохондроз поясничного отдела позвоночника
Остеохондроз поясничного отдела позвоночника встречается примерно в 50% случаев (2). Это обусловлено большой нагрузкой на данный отдел позвоночника (ему приходится выдерживать вес туловища), которая еще больше повышается при приседаниях (мышечная работа плюс изменение центра тяжести тела), поднятии тяжестей, некоторых неправильных движениях (как, например, при игре в футбол, когда приходится ловить мяч, выполняя мышечную работу, перемещая центр тяжести не на центр, а на край сустава между двумя позвонками).
Кроме этого, поясничный отдел очень подвижен и соединяет малоподвижный грудной отдел позвоночника и неподвижный крестцовый.
Чаще всего поражение межпозвонкового диска, с которого начинается остеохондроз, соответствует промежутку между 4 и 5 позвонками (здесь наблюдается вершина поясничного лордоза – выпуклости позвоночника), реже – между 5 поясничным и 1 крестцовым позвонком. Именно эти сегменты являются наиболее перегруженными (2). Диски между 1 и 2, а также 2 и 3 позвонками страдают реже, так как они имеют хорошую подвижность (5).
На уровне дужки 1 поясничного позвонка начинается конечный отдел спинного мозга, а на уровне тела 2 позвонка от этого органа центральной нервной системы отходит конский хвост – пучок из корешков спинномозговых нервов поясничного, крестцового и копчикового сегментов (13) вместе с концевой нитью самого спинного мозга. И если верхние 3 позвонка хорошо фиксированы связками, и даже их поражение остеохондрозом редко сопровождается передавливанием спинномозговых корешков (5), то развитие дистрофического процесса ниже этого уровня уже не будет отличаться этой особенностью. В этом случае может развиваться синдром «конского хвоста» (14): сильные, жгучие боли в спине, распространяющиеся на промежность и внутреннюю поверхность бедер, недержание мочи и кала, нарушение потенции, слабость мышц ног или полная невозможность ими двигать.
У человека может иметься такая врожденная аномалия, когда первый крестцовый позвонок отделяется от основной массы крестца и становится как будто поясничным (это называется люмбализация). В этом случае для развития остеохондроза становится «на один позвонок больше» шансов.
Бывает и такая врожденная аномалия, когда позвоночный канал (в котором проходит спинной мозг) в поясничном отделе имеет форму трилистника (5). Если это сочетается со срастанием крестца с пятым, последним поясничным позвонком (это называется сакрализацией), то крестец сильно ограничивает места, куда выходят корешки спинномозговых нервов. Как только последние подвижные (поясничные) позвонки сдвигаются (например, при образовании остеофитов), выходящие спинномозговые нервы сразу ущемляются (5).
Остеохондроз крестцового отдела
Изолированный остеохондроз крестцового отдела развивается редко. Это обусловлено тем, что позвонки здесь срослись, и вся нагрузка вынуждена распределяться сразу на весь отдел. Остеохондроз в крестце развивается, когда пострадал поясничный отдел (из-за остеохондроза, травмы или другого заболевания), и сросшимся пяти позвонкам приходится выдерживать увеличившуюся нагрузку.
При отсутствии аномалий позвоночника, чтобы сохранить равновесие при расположенных под наклоном костях таза, крестец должен располагаться под углом 30 градусов к вертикальной оси тела. Но если первый крестцовый позвонок будет выдаваться вперед чуть больше, чем нужно (вследствие врожденной аномалии или травмы), это ограничит место для выходящих из 1 крестцового сегмента корешков спинномозговых нервов, а также сосудов. Если же это будет сочетаться с сакрализацией (прирастанием последнего поясничного позвонка к первому крестцовому), то будут сужены места и для корешков 2 крестцового сегмента. Тогда развившийся здесь остеохондроз (особенно задние остеофиты) и его осложнения (межпозвонковые грыжи) быстро даст о себе знать болевым синдромом, локализованным в области промежности и внутренней поверхности бедер (5).
Нужно отметить, что сакрализация позвоночника не происходит сразу после рождения. Срастание последнего поясничного позвонка с крестцом начинается в 13-14 лет, а заканчивается к 23-25 годам (5). Бывают ситуации, что первый крестцовый позвонок остается неприращенным всю жизнь, выполняя функцию 6-го поясничного. Такие аномалии создают больше предпосылок для развития тут остеохондроза (5), а также часто сочетается с незаращением (полным или частичным) крестцового канала – изогнутой трубки, в которой проходят крестцовые нервы, выходящие из позвоночника через крестцовые отверстия.
Остеохондроз шейного и грудного отдела позвоночника
Остеохондроз шейного и грудного отдела позвоночника возникает, когда, человек не обращает внимания на развившийся дистрофический процесс в дисках между нижними шейными позвонками. В результате от такого «камня» начинают расходиться «круги по воде» — в процесс начинает вовлекаться нижележащий (грудной) отдел позвоночника.
Ситуация, когда изменениям диска и окружающих его позвонков, подвергаются сегменты из шейного и грудного отдела, лежащие далеко друг от друга, развивается реже.
Остеохондроз поясничного и крестцового отдела
Весь крестец и последний позвонок поясничного отдела являются базисом всего позвоночника – они обеспечивают его опору и испытывают максимальную нагрузку. Если на него приходятся дополнительные нагрузки, особенно если для этого развиваются генетические, гормональные предпосылки или человек постоянно испытывает дефицит микровибрации, развивается остеохондроз пояснично-крестцового отдела (подробнее об этом можно прочитать здесь: «Причины остеохондроза»).
Первым обычно страдают диски между поясничными позвонками, потом (по описанному в предыдущем разделе) механизму в процесс вовлекается крестец. Также пояснично-крестцовым остеохондрозом зачастую называют состояние, когда дистрофическим изменениям подвергается сустав между последним поясничным позвонком и крестцом.
Профилактика
Чтобы не столкнуться с остеохондрозом третьей степени, следует заранее позаботиться о профилактике.
Рекомендации для предупреждения третьей степени остеохондроза:
- Не поднимайте слишком тяжелые предметы, нагрузки при тренировках в спортивном зале увеличивайте под контролем тренера.
- Избегайте сквозняков, которые могут привести к развитию воспалительных процессов.
- Соблюдайте правильное положение тела при сидении –не горбатьтесь, не склоняйтесь в одну сторону и не закидывайте ноги друг на друга.
- Ведите максимально активный образ жизни –все чаще остеохондроз диагностируется у людей, страдающих гиподинамией. Если вы работаете в офисе, хотя бы раз в несколько часов уделяйте время небольшой разминке. Больше гуляйте пешком, занимайтесь плаванием,приучите себя каждой утро начинать с зарядки.
- Носите максимально удобную обувь. Особенно это касается женщин, которые много времени проводят на каблуках.
- Откажитесь от вредных привычек, которые отрицательно сказываются на состоянии опорно-двигательной системы.
- Создайте комфортное место для ночного сна, отдав предпочтение матрасу и подушке умеренной жесткости.
- Следите за своим питанием и весом – в рационе человека, который заботится о здоровье своего позвоночника и хочет предупредить развитие остеохондроза, обязательно должны быть витамины, кальций, белок и фосфор. Но не допускайте перееданий. Избыточная масса тела создает повышенные нагрузки на позвоночник, что ускоряет развитие дегенеративно-дистрофических процессов.
Распространенный или полисегментарный
Заболевание развивается в 12% случаев остеохондроза (5). Это самый тяжелый вид заболевания, когда дистрофические процессы возникают в нескольких сегментах (сегмент – это два позвонка, верхний и нижний, окружающих подвергнувшийся заболеванию межпозвонковый диск) позвоночника. Пострадать могут как сегменты одного отдела (например, остеохондроз диска между 4 и 5 и 6-7 шейными позвонками), так и не связанные с ними сегменты разных отделов. Например, может развиваться остеохондроз диска между 4-5 позвонками шейного отдела (C4-C5) и диска между 4 и 5 позвонками поясничного отдела (L4-L5).
Симптомы распространенного остеохондроза складываются из тех, которые характерны для каждого поражения в отдельности.
Если развивается остеохондроз всех отделов позвоночника – это называется генерализованным остеохондрозом. Обычно он развивается у людей, чьи гены «диктуют» им особое строение опорно-двигательного аппарата и соединительной ткани, и на этом фоне человек перегружает свой позвоночник.
Поскольку при полисегментарном остеохондрозе не бывает так, чтобы одномоментно во всех отделах развилось обострение. Чаще всего, обострение развивается то в одном отделе, то в другом. Это обусловило появление такого «бытового» диагноза как блуждающий остеохондроз. Официальная медицина его не признает и назначает человеку, поставившему самому себе такой «диагноз» дополнительные исследования для того, чтобы понять причину его симптомов.
Юношеский или ювенильный
Юношеский остеохондроз – это группа заболеваний, развивающихся у детей до 20 лет. При этом имеется нарушение кровоснабжения в одном или нескольких хрящах, расположенных возле суставов, из которых происходит развитие (удлинение) костей (эти участки называются центрами окостенения).
Ювенильный остеохондроз делится по локализациям на остеохондроз (9), который поражает:
- кисть;
- плечевой сустав;
- большая и малая берцовая кости;
- лучевая и локтевая кости;
- надколенник;
- плюсна стопы;
- тазобедренный сустав;
- предплюсна стопы;
- бедро и таз;
- бедренная кость (это называется болезнью Пертеса).
- юношеский остеохондроз после излечивания врожденного вывиха бедра.
Ювенильный остеохондроз позвоночника называют еще болезнью Шейерманна-Мау. В его основе – нарушение кровоснабжения пластинок хряща, который выстилает тело позвонка и прилегает к межпозвонковому диску. Но страдают не все, а только некоторые позвонки. Тяжесть заболевания зависит от угла, на который вогнут грудной отдел позвоночника, от количества пораженных позвонков, степени их деформации. Чаще всего развивается у мальчиков, в возрасте 11-18 лет.
Стадии (периоды)
Современная литература описывает остеохондроз позвоночника как хронический процесс, склонный к возникновению рецидивов. Развиваясь в молодом возрасте (в основном, в результате травм или неправильных движений, поднятия тяжестей), он прогрессирует с разной скоростью, может замедляться (возникает ремиссия остеохондроза), а может протекать непрерывно. В пожилом же возрасте, напротив, наблюдается, медленное течение заболевания.
Невропатологи выделяют несколько стадий (периодов) в зависимости от того, насколько изменены структуры межпозвонкового диска:
- I период. Здесь происходит уменьшение количества воды в составе пульпозного ядра – амортизирующего центра межпозвонкового диска, а в фиброзном его кольце появляются трещины. Пульпозное ядро деформируется и смещается в заднюю сторону (в сторону задней продольной связки, которая идет по задней поверхности тел позвонков). Такое внутридисковое перемещение пульпозного ядра вызывает раздражение проходящих нервов (в шейном отделе – синувертебрального). Это проявляется незначительными болями в шее или соответствующем отделе спины, скованностью движений, принятием особой позы, в которой происходит некоторое облегчение боли. Если остеохондроз развивается в поясничном отделе, сглаживается поясничный лордоз.
- II период характеризуется образованием подвывихов, патологической подвижности в пораженном сегменте позвоночника. Связано это с тем, что хрящеподобная ткань диска (фиброзное кольцо), которая лежит вокруг пульпозного ядра, начинает постепенно высыхать – снижается высота диска. Туда, где фиброзное кольцо расслаивается больше, устремляется пульпозное ядро, помогая дальнейшему его разволокнению (обычно это происходит в сторону более слабой задней продольной связки). Этот период остеохондроза проявляется болями на уровне пораженного сегмента, мышцы выше и ниже сегмента постоянно напряжены, пытаясь удержать позвонки, чтобы не повредить спинной мозг.
- III период характеризуется полным разрывом фиброзного кольца, поэтому пульпозное ядро проделывает в нем ход и выступает между позвонками (образуется межпозвоночная грыжа). Пульпозное ядро может даже выпасть в просвет спинномозгового канала (секвестрация диска). Истончаются хрящи, покрывающие позвонки из-за того, что прослойка между ними становится меньше. Симптомы стадии зависят от того, в какую сторону смещается межпозвонковый диск:
- если в сторону отверстия, через которое выходит спинномозговой корешок, будут ощущаться боли, которые распространяются по ходу нервных волокон (то есть, если остеохондроз развивается в нижних шейных или верхних грудных сегментах, они будут ощущаться в руке, а если в поясничных – то в ноге), страдает чувствительность иннервируемых органов;
- если в сторону позвоночного канала по средней линии, боль в спине станет постоянной, нарушается подвижность и чувствительность конечностей, страдает функция внутренних органов, получающих иннервацию из пораженного сегмента,
- если студенистое ядро проникает в расположенный сверху или снизу позвонок – будет бессимптомное течение болезни;
- IV период. Ткани пораженных межпозвоночных дисков замещаются рубцовой тканью, из-за чего подвижность в этом позвоночном сегменте ограничивается или утрачивается. В соседних сегментах позвонки вынуждены смещаться, между их отростками развиваются воспаления, артрозы. Из костей начинают появляться остеофиты – костные выросты. Может окостеневать продольная связка. Деформированные остеофитами края позвонков и окостеневшие связки рядом с ними формируют своеобразные костные скобки. Это – спондилоартроз.
В отечественной литературе можно увидеть другую классификацию остеохондроза. Она различает острый его период, подострый и ремиссию.
Начальную стадию остеохондроза человек обычно не замечает. В редких случаях периодически возникают боли в пораженном участке позвоночника, которые быстро проходят.
Когда в процесс вовлекаются мышцы, пытающиеся стабилизировать позвоночник, в них возникает спазм, передавливаются местные сосуды. Из-за этого развивается отек, которым сдавливаются нервные корешки. Возникает боль. Это – острый период заболевания. Если в этом периоде начать лечение – ограничить двигательную активность в поврежденном отделе, применять обезболивающие (они же – противовоспалительные) препараты, то приступ остеохондроза проходит за 5-7 суток. Наступает подострый или 2 период заболевания.
Подострый период длится примерно 12-14 суток. Если в этой стадии не переохлаждаться, не поднимать тяжести, не совершать резких движений, остеохондроз переходит в стадию ремиссии.
Обострение остеохондроза редко развивается «само по себе», если человек заботится о восполнении дефицита микровибрации в организме (это достигается с помощью высокой двигательной активности и/или процедур фонирования) и поддержании достаточного кровоснабжения пораженного участка.
Обострение остеохондроза могут вызвать:
- переохлаждение;
- подъем тяжестей;
- сильные стрессы;
- резкие движения;
- непрофессионально выполненный массаж;
- прием алкоголя;
- простуда;
- резкая смена тепла и холода (например, ныряние в холодную воду после бани или сауну);
- частые наклоны;
- долгое нахождение в согнутом положении.
Степени остеохондроза
В своем развитии остеохондроз проходит определенные этапы. Они называются степенями, и в зависимости от степени врач планирует лечение.
Чтобы понять, насколько болезнь влияет на труд, способность к самообслуживанию, адекватность человека, отечественные неврологи выделяют 5 степеней остеохондроза:
| Степень | Выраженность боли и других симптомов | Нарушение трудоспособности и работоспособности |
| 1 степень | При первой степени боль незначительная, возникает при нагрузках, а в покое исчезает. Могут обнаруживаться только болевые точки. | Сохраняется при выполнении любой работы |
| 2 степень | Боль не сильная, появляется в покое, при нагрузке усиливается, но если принять удобное положение или прекратить нагрузку, боль проходит. При второй степени заметно изменение конфигурации позвоночника, прощупываются напряженные мышцы. Ограничена подвижность позвоночника | Если речь идет о работнике нефизического или легкого физического труда, работоспособность сохранена. Если человек тяжело трудится, трудоспособность ограничивается. Человек вынужден делать паузы в работе, старается избегать физических нагрузок |
| 3 степень | Боль более выражена, усиливается при нагрузках. Выявляются неврологические симптомы, нарушающие трудоспособность. | Нарушена. Только работники умственного труда могут продолжать работу. Способность выполнять бытовую деятельность снижается, но самообслуживание и способность передвигаться самостоятельно — сохранена |
| 4 степень | Кроме сильных болей появляются и неврологические симптомы: головокружение, нарушение чувствительности | Утрачивается для любой работы. Может передвигаться в пределах помещения, только опираясь на костыли. Старается передвигаться только тогда, когда нужно удовлетворить физиологические потребности. |
| 5 степень | Боль и другие симптомы резко выражены в покое. Человек вынужден находиться в постели. | Утрачивается для любого вида работы. Человек нуждается в уходе. |
Остеохондроз позвоночника, в каком бы отделе он ни образовался и какой бы степени не достиг, нуждается в его выявлении и назначении адекватного своевременного лечения. При этом лечение должно быть комплексным, и включать не только прием медикаментов для снятия симптомов, но и другие (основные) методы лечения, направленные на устранение причин заболевания. Подробнее о лечении читайте здесь: «Лечение остеохондроза в домашних условиях».
Список использованной литературы:
- Неврология и нейрохирургия / под ред. А.Н. Коновалова, А.В. Козлова; Е.И. Гусев, А.Н. Коновалов, В.И. Скворцова, учебник: т. 1 – 2009 г.
- Остеохондроз позвоночника. В.А. Епифанов, А.В. Епифанов. – М, 2008 г.
- Остеохондроз. Якушин М.А., Гилинская Н.Ю., Якушина Т.Н., Маратканова Т.В. Московский областной научно-исследовательский клинический институт. Альманах клинической медицины, 2001, №4, Страницы: 285-292.
- Клиническая рентгенорадиология. Руководство в пяти томах/ под ред. Г.А. Зедгенидзе. Том 3. «Рентгенодиагностика повреждений и заболеваний костей и суставов.
- Остеохондроз позвоночника. Руководство для врачей. Н.М. Жулев, Ю.Д. Бадзгарадзе, С.Н. Жулев. – СПб, 1999 г.
- Травматология и ортопедия. Корнилов Н.В.
- Ортопедия. Национальное руководство. Миронов С.П., Котельников Г.П., 2008 г.
- Травматология и ортопедия. Кавалерский Г.М.
- Международная классификация болезней 10 пересмотра (МКБ-10).
- Stenosis of the lumbar vertebral canal and sciatica. Verbiest H. Neurosurg Rev. 3: 75 — 89. 1988.
- Шейный остеохондроз. Попелянский Я.Ю. М, 1966 г.
- Википедия.
- Ресурсы организма – иммунитет, здоровье, долголетие. Васильев А.Э., Ковеленов А.Ю., Ковлен Д.В., Рябчук Ф.Н., Федоров В.А., Санкт-Петербург, 2004 г.
Автор статьи: врач Кривега М.С. (Областная инфекционная клиническая больница, Запорожье)
Вы можете задавать вопросы (ниже) по теме статьи и мы постараемся на них квалифицированно ответить!
Вероятные причины возникновения
Среди вероятных причин возникновения патологии принято выделять:
- повышенная или недостаточная нагрузка на мышцы, обусловленная нефизиологическими факторами;
- нарушение обменных процессов;
- перенесенные травмы, в частности не только острая, но еще и хроническая микротравматизация, полученная в процессе занятий спортом;
- нарушения работы опорно-двигательного аппарата;
- генетическая предрасположенность к патологическим процессам, происходящим в костной и хрящевой ткани;
- нарушенная осанка;
- недостаточная физическая активность;
- особенности профессиональной деятельности человека.
Стоит отметить, что неравномерное распределение нагрузки по позвоночному столбу может стать причиной ухудшения качественного кровоснабжения межпозвоночных дисков, что рано или поздно приводит к их дегенерации и окончательному разрушению.