Общие сведения
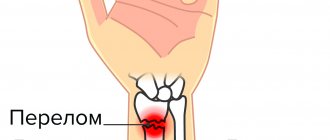
Перелом лучевой кости представляет собой нарушение целостности лучевой кости, обусловленное различного рода травматическим воздействием. Код перелома лучевой кости по МКБ-10: S52.1; S52.3; S52.5. Перелом может возникать на различном уровне лучевой кости: в области головки/шейки, в нижней/средней трети, перелом шиловидного отростка. Перелом луча встречается у лиц обоего пола и любого возраста, однако, переломы диафиза/повреждения верхней части лучевой кости обнаруживаются чаще у детей, лиц молодого/среднего, а переломы в типичном месте (перелом дистального метаэпифиза) — у лиц пожилого возраста. В 75% случаев встречается закрытый перелом луча.
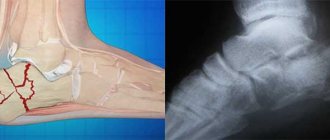
В практике наиболее часто встречается так называемый перелом лучевой кости в типичном месте. Под «типичным местом» подразумевается переломы лучевой кости в области несколько выше запястья (дистальная часть лучевой кости, с локализацией повреждения ближе к кисти руки). На его долю приходится около 72% всех переломов луча. Перелом в типичном месте является наиболее распространенным у женщин в возрасте 70-75 лет, что во многом обусловлено явлением остеопороза (снижением массы кости, структурных нарушений — нарушение микроархитектоники трабекул/появление микропереломов, увеличение порозности кортикальной кости), способствующего снижению прочности кости, нарушению структуры/качества костной ткани.
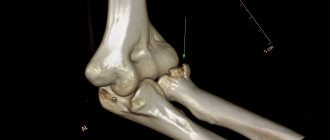
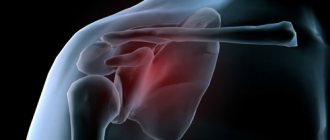
Лучевая кость руки представляет длинную неподвижную парную трубчатую кость в составе костей предплечья, имеющую трехгранную форму с передней/задней и боковой поверхностями и передним/задним/межкостным краями. Располагается со стороны I пальца, рядом с локтевой костью с которой они взаимосвязаны и зависимы друг от друга. Эти кости соединяются внизу с костями запястья, формируя лучезапястный сустав, а вверху эти кости участвуют в образовании локтевого сустава. Лучевая кость ответственна за функциональную подвижность предплечья в локтевом суставе. Однако, при этом, переломы лучевой кости встречаются намного чаще, чем локтевой. Ниже на рисунке представлена лучевая и локтевая кости и их дислокация относительно друг друга.
Переломы луча могут быть как изолированными, так и сочетаться с другими повреждениями. В практике чаще встречаются сочетанные переломы плеча (лучевой/локтевой кости). При этом, полные переломы лучевой/локтевой кости, как правило, сопровождаются смещением фрагментов костей по длине, ширине, под углом или вокруг продольной оси. При нетипичном механизме травмы (падение с большой высоты, автодорожные/производственные травмы) возможны сочетанные травмы других костей конечностей (переломы позвоночника, ребер, костей таза, повреждения внутренних органов, повреждение почки, повреждение грудной клетки, повреждение мочевого пузыря и тупая травма живота).
Стадии регенерации костей
В медицинской практике были выделены следующие регенерационные стадии:
- Катаболизм структур ткани и клеточной инфильтрации. Ткань после повреждения отмирает, происходит распад клеток на элементы, появляются гематомы.
- Стадия дифференцировки клеток. Для этого этапа характерно первичное срастание костей. При хорошем кровоснабжении сращение проходит по типу первичного остеогенеза. Длительность процесса занимает 10-15 суток.
- Стадия образования первичного остеона. Костная мозоль начинает формироваться на поврежденной области. Осуществляется первичное срастание. Пробивается ткань капиллярами, белковая ее основа затвердевает. Хаотичная сеть трабекул кости прорастает, а они, соединяясь, формирую остеон первичный.
- Стадия спонгиозации мозоли. Для этого этапа характерно появление пластичного костного покрова, появляется корковое вещество, восстанавливается поврежденная структура. В зависимости от тяжести повреждения эта стадия может длиться как несколько месяцев, так и до 3 лет.
Обязательное условие для нормально срастающегося перелома является протекание стадий восстановления без нарушений и осложнений.
Патогенез
В основе патогенеза патологического перелома лежат количественные/структурные изменения костной ткани, которые существенно снижают прочность кости. К ним относятся уменьшение массы кости и как следствие снижение механической прочности кости и структурные изменения — нарушения микроархитектоники трабекул, увеличение порозности кортикальной кости и накопление микропереломов трабекул, что напрямую влияет на прочность кости, независимо от ее массы. Таким образом, в патогенезе патологических переломов лежит существенное уменьшением в единице объема массы кости, нарушение прочностных/структурных характеристик костной ткани.
Первая помощь при переломе
Большую роль на скорость сращивания сломанных костей влияет оказание первой помощи при переломах. Если это открытый перелом, очень важно чтобы в рану не попала инфекция, чтобы избежать воспаления и нагноений на этом участке. Поэтому поврежденный участок нужно обеззаразить, для этого окружности ранения стоит обработать антисептиком, и накрыть стерильной салфеткой до приезда команды медиков.
Чтобы транспортировать в медицинское заведение пострадавшего, необходимо организовать иммобилизацию конечности. Используют для выполнения задачи подручные средства — фанеру, плоские доски, ветви деревьев, которые тканью либо бинтом закрепляют к поврежденной конечности. Если у человека наблюдается травма позвоночника, то для транспортировки используются твердые носилки, либо подручные средства, например плоские доски, на которые нужно аккуратно уложить больного.
Сроки консолидации переломов напрямую зависят от оказания первой помощи и скорой транспортировке потерпевшего в больницу.
Классификация
В основу классификации переломов лучевой кости положены такие факторы как природа и характер перелома, линии перелома, смещение отломков, наличие осколков, наличие перелома локтевой кости и др., в соответствии с чем выделяют следующие виды перелома луча.
В соответствии с природой перелома выделяют:
- Травматические переломы со смещением и без смещения, возникающие при воздействии на лучевую кость механического фактора в виде падения, скручивания, удара, чрезмерной физической нагрузки.
- Патологические переломы, возникающие в результате снижения минеральной плотности/нарушения прочностных/структурных характеристик кости (остеопороз).
В зависимости от линии перелома выделяют поперечные, косые, винтообразные (спиральный перелом), продольные, вколоченные, Т-образные, оскольчатые переломы.
В зависимости от наличия/отсутствия нарушения целостности кожи выделяют:
- Открытый перелом с повреждением (нарушением) кожного покрова. При этом, отломки лучевой кости выходят наружу.
- Закрытый перелом без повреждений кожи.
В зависимости от соотношения отломков лучевой кости выделяют:
- Перелом лучевой кости без смещения отломков кости (повреждение по типу трещины); переломы такого вида в большинстве случаев дополнительных вмешательств (кроме фиксации) не требуют.
- Перелом лучевой кости со смещением (осложненный перелом с высоким риском повторного смещения).
Анатомическая классификация, согласно которой выделяют:
- внесуставные переломы — перелом тела (диафиза) кости;
- внутрисуставные переломы — перелом головки лучевой кости (шейки);
- перелом шиловидного отростка.
Лечение (консервативное, хирургическое)
Существует два пути лечения:
Консервативный. Применяется при несложных переломах, без осколков и смещений. Пациенту накладывают гипс, и рука срастается под ним самостоятельно. Иногда применяют консервативное лечение, чтобы восстановить осколки и смещение. Процедура может дать сбой и конечность со временем деформируется. Все лечение занимает от 4 до 6 недель плюс период реабилитации.
Оперативный. Проводят под наркозом, разрезая руку и восстанавливая анатомическое строение кости. Осколки фиксируются специальными титановыми пластинами и винтами. Также проводят чрескостный остеосинтез по Илизарову, применяют специальный аппарат фиксации для восстановления руки. В медицинском центре Ладитсен операцию проводят с помощью усовершенствованной конструкции доктора Веклича, без использования травмоопасных спиц. После операции не нужно носить гипс, лишь локтевую повязку. Восстановление происходит быстрее, и пациент возвращается к привычному образу жизни.
Причины перелома головки лучевой кости
Наиболее частая причина перелома лучевой кости является бытовая/производственная/спортивная травма. Реже — переломы обусловлены явлением остеопороза. Уровень перелома лучевой кости определяется характером/местом травматического воздействия:
- Переломы нижней трети луча — основной причиной является падение человека с упором на ладонь/тыльную поверхность кисти, реже травма провоцируется сильным ударом на уровне дорсальной поверхности запястья.
- Переломы средней трети луча —основной причиной является удар по лучевой стороне предплечья.
- Переломы верхней трети —основной причиной является падение человека на вытянутую слегка отведенную руку.
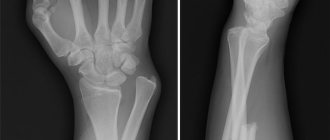
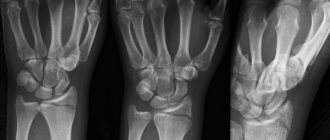
Переломы в типичном месте без смещения/со смещением фрагментов возникают как правило, в случаях падения человека с опорой на вытянутую руку. С учетом характера смещения принято выделять несколько разновидностей повреждений – переломы Коллеса, при котором дистальный фрагмент смещается к тылу и переломы Смита, при котором дистальный фрагмент смещается к ладони (рис. ниже).
Основной причиной перелома лучевой кости в зоне диафиза является удар по лучевой стороне предплечья. Перелом лучевой кости в области головки обычно возникает в результате падения человека на вытянутую слегка отведенную руку. В 60% случаев отмечается сочетанное повреждение других анатомических структур с
вывихом костей предплечья. Сочетанный перелом лучевой кости с вывихом в лучезапястном суставе локтевой кости? (повреждение Галеацци) образуются при падении человека на разогнутую пронированную кисть, сопровождающееся сопутствующим сдавлением отечными мягкими тканями вен, артерий и нервов.
Существенно повышают вероятность перелома такие факторы, как:
- Остеопороз/остеомаляция (снижение плотности костной ткани/нарушения процесса окостенения костного матрикса).
- Слабость мышц/связочного аппарата предплечья и кисти.
- Недостаточная физическая подготовка.
- Повышенная масса тела.
- Заболевания локтевого/лучезапястного сустава.
- Наличие в прошлом травм верхних конечностей.
- Прием лекарственных препаратов, оказывающих влияние на метаболизм костной ткани (цитостатики, глюкокортикоиды, антидепрессанты, противосудорожные препараты и др.).
Причины, увеличивающие вероятность падений, как основного фактора, можно разделить на внешние и внутренние:
- Внешние причины обусловлены бытовыми и ситуационными факторами: неровная/скользкая поверхность, слабое освещение и др.
- Внутренние причины вызваны непосредственно физическим состоянием человека: слабым зрением, астенией, снижением слуха, ортостатическими нарушениями, деменцией, снижением подвижности суставов, низкой физической активностью, употреблением медикаментов, влияющих на неврологический статус.
Скорость заживления переломов у взрослых
Процесс срастания костей сложен и занимает продолжительное время. При закрытом переломе в одном месте конечности скорость заживления высока и составляет от 9 до 14 дней. Множественное повреждение заживает в среднем около 1 месяца. Самым опасным и долгим для восстановления считается открытый перелом, период заживления в таких случаях превышает 2 месяца. При смещении костей относительно друг друга еще больше увеличивается длительность процесса регенерации.
Заживление переломов верхних конечностей происходит медленно, но они представляют меньшую опасность для человека, чем повреждения нижних конечностей. Заживают они в следующие сроки:
- фаланги пальцев — 22 дня;
- кости запястья — 29 дней;
- лучевая кость — 29-36 дней;
- локтевая кость — 61-76 дней;
- кости предплечья — 70-85 дней;
- плечевая кость — 42-59 дней.
Сроки заживления переломов нижних конечностей:
- пяточная кость — 35-42 дня;
- плюсневая кость — 21-42 дня;
- лодыжка — 45-60 дней;
- надколенник — 30 дней;
- бедренная кость — 60-120 дней;
- кости таза — 30 дней.
Причинами низкой скорости заживления могут стать неправильное лечение, избыточная нагрузка на сломанную конечность или недостаточный уровень кальция в организме.
Симптомы
К основным симптомам перелома лучевой кости относятся:
- Болезненность. Пациенты жалуются на острую боль, которая усиливается при попытке вращения предплечьем (совершения ротационных движений). Болевой синдром особенно интенсивен при открытом переломе, особенно со смещением фрагментов.
- Крепитация костных отломков. Проявляется под пальцами при попытке сместить кости в виде ощущения характерного хруста, однако не рекомендуется проверять наличие крепитации самостоятельно поскольку это может привести к еще большему смещению костных фрагментов.
- Местный отек тканей. Обусловлен каскадом реакций, способствующих развитию воспалительного процесса, при котором отмечается расширение кровеносных сосудов и частичное пропотевание жидкости в ткани, что и способствует появлению припухлости. В случае появления гематомы в месте перелома, со временем место отека приобретает багрово-синюшный оттенок.
- Патологическая подвижность в руке. Является абсолютным признакам перелома, однако проводить ее проверку может только медицинский работник.
- Укорочение руки. Симптом встречается в случаях перелома лучевой/локтевой кости со смещением фрагментов по длине.
Однако для каждой локализации перелома лучевой кости характерна специфическая симптоматика. Так, в случае перелома головки лучевой кости характерно появление в локтевом суставе резкой боли, которая усиливается при пальпации, попытке согнуть/повернуть руку. При осмотре — деформация сустава, ограничение движений, гемартроз и отек. Особенно резкое ограничение отмечается при совершении ротационных движений предплечьем. В случаях сочетания перелома головки луча с вывихом предплечья присутствует более грубая деформация, движения в суставе полностью отсутствуют, часто имеет место нарушения кровоснабжения/чувствительности в дистальных отделах (немеют пальцы).
При изолированных переломах диафиза луча симптоматика чаще стертая: в области перелома возникает припухлость, жалобы на боль, которые усиливаются и ротационных движениях и ощупывании места перелома. Патологическая подвижность/крепитация как правило, отсутствуют, что обусловлено удержанием межкостной мембраной/целой локтевой костью фрагментов лучевой кости.
Перелом луча в типичном месте сопровождается резкой болью, кровоизлияниями и отеком. Возможна патологическая подвижность и крепитация. В случаях смещения фрагментов присутствует видимая деформация в проекции немного выше лучезапястного сустава. Пальпация/движения резко болезненны.
При повреждении Галеацци — боль в средней/нижней трети предплечья, и при тяге за пальцы усиление болевого синдрома, появление выраженной припухлости, возможно образование подкожных гематом. Любые движения в лучезапястном суставе крайне ограничены. Отличительными особенностями этого вида перелома являются частые повреждения нервов, а также развитие компартмент-синдрома, проявляющегося сдавлением отечными мягкими тканями нервных волокон, вен и артерий. Часто сопровождается выпадением чувствительности/движений в области кисти. Усиливающееся напряжение мягких тканей, мучительная нарастающая боль и указывают на наличие компартмент-синдрома.
Реабилитация и восстановление
Полное выздоровление после перелома лучевой кости заключается в восстановлении структуры кости, функции конечности (подвижности и чувствительности). Даже при абсолютно адекватном лечении длительное сохранение неподвижности в суставах и мышцах верхней конечности приводит к тому, что пациенту трудно совершать движения, в суставах, которые раньше были ему доступны. Процесс восстановления после травмы занимает длительное время, требует от пациента терпения и желания работать.
Реабилитологи Юсуповской больницы начинают разрабатывать суставы и мышцы при переломе лучевой кости как можно раньше. Сроки начала реабилитационных мероприятий зависят от вида перелома, метода лечения. Если перелом лечат консервативно, то через 3-5 дней, после того, как спадёт отёк, начинают заниматься пальцами кисти.
Вначале выполняют пассивные движения. Берут здоровой рукой палец на сломанной конечности и аккуратно начинают его сгибать во всех суставах. Таким способом разминают по 5-7 минут 3 раза в день все пальцы, кроме большого. Через неделю такой тренировки переходят к активным движениям. Пациент может начинать самостоятельно, без помощи второй руки сгибать пальцы. Очень важно правильно распределять нагрузку. Если в ходе упражнения появилась боль или снова появился отёк, упражнения следует прекратить.
Одновременно с началом пассивных движений в пальцах кисти, приступают к активным движениям в локтевом и плечевом суставах. Пациент поднимает и опускает руку, сгибает её в локте. Делают эти упражнения по 3-5 минут не реже чем 2 раза в сутки, постепенно наращивая нагрузку. Через 3-4 недели, если активные движения пальцами кисти не вызывают боли, начинают увеличивать нагрузку на эти суставы. Нужно взять комок пластилина и разминать его в кулаке. Это упражнение надо делать по возможности часто, в течение недели. После снятия гипса переходить к упражнениям с кистевым эспандером. Заниматься следует не меньше трёх раз в день по 5-7 минут.
Инструктор ЛФК обучает пациента упражнениям на мелкую моторику. К концу четвёртой недели пациент может начинать рисовать или писать поражённой рукой. Можно перебирать по одному зёрнышку рисовую или гречневую крупу. Это позволит сохранить не только силу и подвижность суставов, но и координацию движений пальцев кисти. Можно в качестве упражнения на координацию печатать тексты на клавиатуре компьютера. Если пациент делает упражнения в то время, когда у него установлена гипсовая лангета, то после её снятия, срок реабилитации значительно сократится.
Упражнения должны захватывать все суставные соединения травмированной конечности. Важно регулярно проводить разминку пальцев. Для снятия напряжения в пострадавшей конечности некоторые занятия после снятия гипсовой повязки следует проводить в воде. Продолжительность курса лечебной физкультуры реабилитологи Юсуповской больницы определяют индивидуально. Средняя продолжительность курса лечебной гимнастики составляет 1, 5 месяца.
Реабилитологи обучают пациентов упражнениям, которые можно выполнять дома. Водная гимнастика подразумевает проведение простых упражнений лечебной физкультуры в воде. Занятия можно проводить в ванной. В тёплую воду следует добавить косметическую морскую или пищевую соль. Она упростит процесс проделывания упражнений.
Комплекс состоит из следующих упражнений:
- сгибательные и разгибательные движения ладонями в воде;
- круговые движения кисти;
- повороты в локтевом суставе;
- сжатие и разжимание ладони в кулак.
Продолжительность процедуры от 10 до15 минут. Рекомендуется ежедневно делать 2-3 подхода.
Рекомендованный инструктором комплекс ЛФК пациенты также могут выполнять дома. Следует принять исходное положение «сидя за столом». На столе нужно расположить локти, а под кисти рук подложить тонкую, плоскую подстилку. Кисти необходимо сгибать и разгибать, проделывать вращательные движения. Расположите кисти на столе ребром, а затем наклоняйте руку так, чтобы поверхности стола в начале коснулся мизинец, а затем последовательно все пальцы. Уприте локти о стол, сомкните ладони и наклоняйте их поочерёдно к левому и правому запястью.
Анализы и диагностика
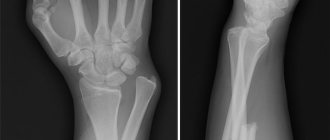
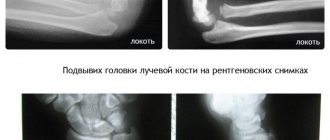
Постановка диагноза «перелом лучевой кости» проводится на основании сбора анамнеза (наличие воздействия травмирующего фактора), физикального обследования (боль/отек в области предплечья, вынужденное положение руки, деформация в области предплечья, укорочение верхней конечности, патологическая подвижность, крепитация отломков и др.) и данных инструментального обследования — рентгенологический снимок в нескольких проекциях, позволяющий оценить характер и степень тяжести перелома (локализация, со смещением или без, наличие внутрисуставных повреждений и сопутствующих переломов локтевой кости). При подозрении на повреждения мягких тканей (мышц, сосудов, нервных волокон) может назначаться КТ/МРТ.
Факторы, влияющие на скорость сращения костей
Заживление сломанной кости зависит от ряда факторов, которые либо ускоряют его, либо препятствуют ему. Сам процесс регенерации индивидуален для каждого пациента.
Оказание первой помощи имеет решающее значение для скорости заживления. При открытом переломе важно не допустить попадания в рану инфекции, т.к. воспаление и нагноение замедлят процесс регенерации.
Заживление происходит быстрее при переломе мелких костей.
При открытых переломах костная мозоль образуется гораздо дольше, если развивается раневая инфекция, которая сопровождается костной секвестрацией и остеомиелитом посттравматическим. Именно поэтому при неправильной терапии перелома формирование костной мозоли замедляется или вообще не наступает. В таких ситуациях появляются долго не срастающиеся переломы, отличающиеся медленной консолидацией, а также ложные суставы:
- Если пациенты страдают гиповитаминозом и авитаминозом (остеомаляция у беременных, рахит, цинга).
- Если есть нарушения деятельности паращитовидных желез (уменьшение концентрации кальция в крови) и надпочечниковые гиперфункции.
- Наличие сопутствующих заболеваний, протекающих в хронической стадии, а также воспалительных процессов. Любые патологические процессы в организме значительно затягивают срок восстановления после перелома.
- Наличие избыточной массы тела негативно влияет на процесс заживления костной ткани.
- Нарушение метаболизма.
- Несоблюдение сроков ношения гипсовой повязки. Многие случаи слишком долгого срастания костной ткани связаны с тем, что человек не хочет долго ходить в гипсе, снимает его раньше срока, установленного врачом. Срастающийся участок кости находится под давлением, происходит смещение.
Как быстро срастаются кости, зависит и от такого фактора, как необходимость установки импланта. Встречается это в тех случаях, когда осколков кости слишком много, они очень мелкие, и собрать их заново не представляется возможным.
Диета
Диета при переломах
- Эффективность: лечебный эффект через месяц
- Сроки: 2 месяца
- Стоимость продуктов: 1600-1800 рублей в неделю
На всем протяжении срастания кости показано диетическое питание, основной задачей которого является ускорение процесса срастания. Диета при переломах должна содержать животный белок в количестве около 100 г/в сутки в состав которого входят аминокислоты, участвующие в процессе образования костной ткани (аргинин, лизин, глютамин, пролин, глицин, цистин). Основными продуктами содержащим животный белок является диетические сорта красного мяса, курица, рыба, куриные яйца, творог и молочные продукты.
Важнейшую роль в образовании костной ткани играет кальций, магний, фосфор и цинк, поэтому рацион питания должен включать продукты, содержащие эти элементы. Источником кальция являются молочные продукты (творог/сыры), молоко, кисломолочные продукты, фундук, салат, кунжутное семя, шпинат. Следует учитывать, что эффективного всасывания кальция в рационе питания должны присутствовать продукты, богатые витамином D (рыбий жир/жирная морская рыба).
Основным источником органических соединений фосфора являются мясо, рыба, молоко, говяжья печень, фасоль, желток, икра осетровых, грецкие орехи, гречневая/овсяная крупы, молочные продукты. Необходимое количество поступления магния в организм обеспечит включение в рацион питания таких продуктов как изделия из муки грубого помола, бобовые, крупа пшеничная, овсяная и гречневая (ядрица), фундук, сухое молоко, бананы кофе в зернах, миндаль.
А цинком богаты отруби, дрожжи, бобовые, морепродукты, зерна злаков, говядина, молочные продукты, грибы, какао, кунжутное семя, тыквенные семена, арахис, семена подсолнечника, картофель, лук.
Для улучшения процессов метаболизма необходимо включать в рацион питания витаминов группы В; D; С; А, Е, которые являются катализаторами реакций, необходимых для заживлении переломов. Так витамин D организм может получать из рыбьего жира, куриного желтка, жирной морской рыбы (шпроты); витамин С содержится в шиповнике, облепихе, фруктах/ягодах; витамины группы в субпродуктах (почки, свиная/говяжья печень), крупах, грецких орехах, сладком перце, фундуке, молоке, дрожжах, чесноке; витамин Е — в растительных маслах холодного отжима. Перелом лучевой кости срастается в среднем за 27-35 дней и на всем этом протяжении, а также на протяжении еще 1-2 месяцев необходимо соблюдать диету.
Механизм заживления
Сращивание переломов начинается сразу после получения травмы. Срастание может быть двух видов:
- Первичное сращивание. Если кости надежно соединены, наращивание костной мозоли на сломанном участке не нужно, перелом сращивается легко и с хорошим кровообращением.
- Вторичное сращивание. В этом случае необходимо нарастить костную мозоль, из-за активного движения костных отломков.
Механизм сращивания переломов очень сложный, поэтому делится на определенные стадии:
- Первая стадия заключается в образовании сгустка, образующегося из крови, окружающей поврежденный участок. Спустя некоторое время они трансформируются в новую ткань для строения кости. Такой сгусток образуется в течение нескольких дней после получения травмы.
- На второй стадии этот сгусток наполняется клетками остеобластами и остеокластами. Они очень сильно сопутствуют заживлению и восстановлению. Заполняя сгусток вокруг перелома, они сглаживают и выравниваются костные обломки, после чего создается гранулярный мост. Именно он будет удерживать края кости, для предотвращения смещения.
- Третья стадия характеризуется появлением костной мозоли. Через несколько недель (2-3) от получения травмы, гранулярный мост превращается в костную ткань. В этот промежуток времени она еще очень хрупкая, и отличается от обыкновенной костной ткани. Этот участок и называется костной мозолью. Чтобы он не повредился, важно чтобы перелом был надежно иммобилизован.
- В период четвертой стадии происходит полное сращивание перелома. Спустя определенное время после происшествия, в зависимости от его тяжести и участка (3-10 недель), на этом месте полностью нормализуется кровообращение, что способствует укреплению кости. Ткань восстанавливается немного дольше (6-12 месяцев).
По окончании всех стадий, сросшаяся кость снова обретает свою прочность, и способна выдерживать разные нагрузки.
Последствия и осложнения
К наиболее частым осложнениям перелома лучевой кости относится ее неправильное сращивание. При этом, тяжесть последствий может широко варьировать в зависимости места перелома/степени деформации кости и может быть представлена:
- Синдромом Зудека-Турнера (хронический болевой синдром/рефлекторная симпатическая дистрофия). Патология имеет прогрессирующий характер и сопровождается хроническим болевым синдромом, деформацией конечности с нарушением ее функции, трофическими расстройствами, развитием тугоподвижность прилегающих суставов/остеопороза и часто заканчивающаяся инвалидизацией.
- Нестабильностью лучезапястного сустав/нарушением вращательной функции лучезапястного сустава.
- Укорочением предплечья.
- Снижение в кисти силы сжатия.
- Замедление роста лучевой кости/развитием лучевой косорукости.
- Деформирующим артрозом лучезапястного сустава.
- Контрактурой Фолькмана, развивающейся на фоне длительного компартмент-синдрома.
Осложнения наблюдаются преимущественно при отсутствии своевременного/адекватного лечения при сложных переломах луча и несоблюдении рекомендаций по продолжительности фиксации кости и коррекции на период заживления образа жизни.
Скорость заживления детских переломов
У ребенка лечение перелома происходит быстрее на 30%, по сравнению со взрослыми людьми. Это обусловлено высоким содержанием оссеина и белка в детском скелете. Надкостница при этом толще, у нее отличное кровоснабжение. Скелет детей постоянно увеличивается, и присутствие зон роста ускоряет еще больше костное срастание. У детей с шестилетнего до двенадцатилетнего возраста при поврежденной ткани кости наблюдается коррекция отломков без оперативного вмешательства, в связи с чем в большинстве ситуаций специалисты обходятся только наложением гипса.
Самые частые переломы у детей:
- Полные. Кость в таких случаях разъединяется на несколько частей.
- Компрессионные переломы происходят по причине сильного сдавливания вдоль оси трубчатой кости. Заживление происходит за 15-25 дней.
- Перелом по типу «зеленой ветви». Происходит изгиб конечности, при этом образуются трещины и отломки. Возникает при чрезмерном давлении с силой, недостаточной для полного разрушения.
- Пластический изгиб. Появляется в коленных и локтевых суставах. Наблюдается частичное разрушение костной ткани без рубцов и трещин.
Список источников
- Ашкенази А.И. Переломы лучевой кости в типичном месте // Хирургия кистевого сустава. — М, 1990.- С. 124-138.
- Воронцов П.М. Лечение переломов дистального метаэпифиза костей предплечья / П.М. Воронцов // Человек и его здоровье: Материалы / Российский национальный конгресс. — СПб., 1997. — С. 80.
- Ангарская, Е.Г. Особенности переломов лучевой кости в типичном месте / Е.Г. Ангарская, Б.Э. Мункожаргалов, Ю.Н. Благовещенский // Сибирский медицинский журнал. — 2008. — № 3. — С. 33-35.
- Aрдашев, И.П. Хирургическое лечение неправильно консолидированных переломов дистального метафиза лучевой кости / И.П. Aрдашев, В.Н. Дроботов, АВ. Иванов и др. // Современные наукоемкие технологии. — 2009. — № 12. — С. 19-21.
- Баховудинов, А.Х. Современное состояние проблемы комплексного болевого синдрома при переломе лучевой кости в типичном месте / А.Х. Баховудинов, B.А. Ланшаков, А.А. Панов и др. // Сибирский медицинский журнал. — 2009. — № 3. — С. 104-110.
Этиология переломов луча в типичном месте.
В большинстве случаев это падение с опорой на выпрямленную руку, в случае молодых пациентов чаще встречается высокоэнергетическая травма, падение во время занятий спортом, с велосипедов или других катящихся девайсов, дорожно-транспортные происшествия. В случае пациентов старше 50 лет, особенно женщин, переломы дистального отдела луча чаще носят низкоэнергетический характер и происходят на фоне остеопороза. Низко-энергетические переломы дистального метаэпифиза лучевой кости являются показанием к проведению денситометрии и последующей консультации эндокринолога и значимо увеличивают риск последующих остеопоротических переломов.
Питание в реабилитационный период
Вопрос питания в реабилитационный период, не менее важен, чем комплексы упражнений. Рацион должен быть обогащен продуктами с высоким содержанием кальция, коллагена, магния. Это важные для костей и суставов компоненты, которые важны не только в восстановительный период.
Стоит напомнить, что алкоголь вымывает кальций и другие важные компоненты из организма. Это может спровоцировать длительное заживление перелома и долгий процесс реабилитации. От спиртных напитков лучше отказаться вообще. Это же относится к соли, сахару, копченым, маринованным, острым и жареным блюдам. Есть желание быстро вернуть здоровье свой руке, значит необходимо исключить все вредное.
Существуют продукты, которые могут насытить организм не только важными для костей компонентами, но и другими, не менее важными для реабилитационного периода веществами. Это витамины А, Д, Е. Поэтому диетическое питание должно содержать:
- кисломолочные продукты;
- твердые сыры;
- морская рыба, морепродукты;
- нежирные сорта мяса;
- фрукты, ягоды;
- орехи;
- сухофрукты, инжир;
- семечки (тыква, кунжут);
- яйца;
- печень.
Пища принимается небольшими порциями в 4-5 приемов. Усвоению важных компонентов мешает не только алкоголь. Щавелевая кислота, которая содержится в петрушке и шпинате, способствует вымыванию важных компонентов. Это необходимо учитывать при составлении ежедневного рациона. Если самостоятельно составить меню сложно, в этом поможет диетолог или лечащий врач.
Почему возникают отеки уже после реабилитации
Отеки конечностей после перелома – это нормальное явление. Часто он появляется на протяжении нескольких месяцев после того, как гипс снят. В такой ситуации он не представляет большой опасности и возникает после тяжелых нагрузок на руку, при изменении погодных условий. Также такая ситуация может возникать, если человек погружается в слишком горячую или в холодную воду. Спазмы мышц провоцируют появление отека.
Также причиной такой картина может стать неправильно сросшаяся кость. Не хочется пугать людей, которые перенесли такую травму, но в подобных ситуациях решить проблему можно только путем принудительного перелома и повторного лечения.