Травмы и ранения груди
КЛАССИФИКАЦИЯ ТРАВМ И РАНЕНИЙ ГРУДИ
Закрытые травмы груди (ушибы, сдавления органов грудной полости, переломы грудины, ребер, ключицы, лопатки) – превалируют над открытыми в 9 раз и составляют более 6% среди больных с травмами:
- без повреждения внутренних органов (71.8%)
- с повреждением внутренних органов (28.2%)
В каждом из этих подразделений необходимо указывать на наличие или отсутствие повреждений костей грудной клетки других частей тела.
Закрытые травмы груди чаще связаны с автотранспортными происшествиями и падением с высоты. При закрытых травмах в первую очередь нарушается костная основа грудной клетки. Это обстоятельство является основной причиной травмы органов грудной полости. Патологические изменения варьируют от обычных кровоподтеков до глубоких надрывов и разрывов органов, частичного их размозжения, а в отдельных случаях даже полного отрыва. Кроме того, эти травмы нередко сопровождаются повреждением органов и в других областях.
Открытые травмы груди подразделяются на:
- проникающие
- непроникающие
В условиях мирного времени подавляющее большинство ранений груди (до 97.3%) относится к числу так называемых бытовых. Ранения наносятся режущими, колющими предметами, а также огнестрельным оружием. У большинства лиц повреждения носят проникающий характер (3 – 3.5% ко всей травме и 50 – 67% от травмы груди). Проникающие ранения делятся на:
- колото-резаные и огнестрельные
- слепые и сквозные
- односторонние, двусторонние, множественные, сочетанные
- с пневмотораксом (открытым и закрытым), гемотораксом, пневмогемотораксом, хилотораксом
- с ранением плевры, легкого, трахеи, бронхов и др. органов грудной полости
- торако-абдоминальные ранения (с повреждением органов грудной, брюшной полостей и без).
Размеры наружной раны ни в коей мере не свидетельствуют о характере и объеме внутригрудных повреждений. Среди проникающих ранений преобладают слепые ранения (97.8%), которые создают реальную угрозу для просмотра повреждений органов грудной клетки. Огнестрельные раны по характеру и тяжести превосходят колото-резаные, так как сопровождаются более обширными повреждениями и большей бактериальной загрязненностью.
Сочетанные травмы – это травмы, обусловленные воздействием одного вида энергии, но с повреждением двух и более из семи анатомических областей тела, которые характеризуются разнообразием клиники, трудностью диагностики, длительностью лечения, сложностью определения необходимого объема и характера помощи. На долю сочетанных травм груди приходится до 33% случаев.
Комбинированные – обусловлены действием разнонаправленной энергии (сочетание с ожогом, колото-резанного с огнестрельным и т.п.) и составляют 1,5% от травм груди.
ДИАГНОСТИКА ТРАВМ И РАНЕНИЙ ГРУДИ
При некоторых травмах диагноз очевиден («сосущая» рана грудной стенки, окончатый перелом ребер), при других – достаточно сложен (разрыв аорты, повреждение трахеи). Чтобы не пропустить тяжелых повреждений органов грудной полости, обследование должно быть полным, последовательным и достаточно быстрым. Лечение начинают незамедлительно в соответствии с общими принципами реанимации (инфузионная терапия, обеспечение проходимости дыхательных путей, стабилизация гемодинамики). Сопутствующие повреждения, среди которых чаще всего встречаются переломы, травмы головы и живота, нередко более опасны, чем травмы груди. Поэтому с самого начала следует определить приоритеты в тактике лечения.
2.1 Анамнез и физикальное исследование
Основная цель первичного осмотра – обнаружить угрожающие жизни состояния и установить их причину. К основным угрожающим жизни состояниям, которые встречаются при травмах груди и требуют неотложной помощи, относятся:
- тампонада сердца;
- массивный гемоторакс;
- напряженный пневмоторакс;
- открытый пневмоторакс;
- наличие реберного клапана;
- разрыв диафрагмы.
При осмотре пациента обращают внимание на:
- Цианоз – признак нарастающей гипоксии, обусловленной дыхательной недостаточностью. Если синюшную окраску имеют только лицо, шея и верхняя половина груди («декольте»), нужно заподозрить травматическую асфиксию, возникшую при сдавлении грудной клетки. Для травматической асфиксии характерны также точечные кровоизлияния в кожу, слизистые, под конъюнктиву.
- Самостоятельное дыхание – наличие или отсутствие; западение межреберий во время вдоха (дыхательная недостаточность, обструкция дыхательных путей); парадоксальное дыхание (окончатый перелом с флотацией грудной стенки); односторонние дыхательные движения (разрыв бронха, пневмоторакс, гемоторакс); стридор (повреждение верхних дыхательных путей). Симптом «прерванного вдоха», симптом Пайра (болезненность при наклонах в здоровую сторону).
- Набухание мягких тканей, особенно век и шеи (подкожная эмфизема) – признак повреждения легкого или главного бронха.
- Необычные дыхательные шумы (стридор и др.), «сосущая» рана грудной стенки.
- Наличие входного и выходного раневых отверстий при проникающих ранениях, причем обязательно осматривать как переднюю, так и заднюю поверхности туловища.
2.2 Контроль АД, ЧСС и пульса
Пульс пальпируют на каждой конечности. Отсутствие пульса может быть обусловлено повреждением крупного сосуда. Обязательно сравнивают результаты измерения АД и параметры пульса на симметричных конечностях. При ушибе сердца и электролитных нарушениях могут возникнуть аритмии. В этом случае показаны ЭКГ и ЭхоКГ; могут потребоваться антиаритмические средства. Альтернирующий пульс (чередование высоких и низких пульсовых волн) наблюдается при ушибе сердца и дисфункции миокарда, вызванной другими причинами, в т.ч. электролитными нарушениями. Слабый частый пульс – признак тампонады сердца или гиповолемии. Скачущий пульс (высокий при низком диастолическом и нормальном или высоком систолическом АД) появляется при повреждении аортального клапана и острой аортальной недостаточности.
2.3 Пальпация
Быстро пальпируют шею, грудь, руки и живот. Подкожная эмфизема – признак напряженного пневмоторакса или разрыва бронха. Последовательно пальпируют ребра и грудину, слегка сдавливают грудную клетку в разных направлениях. Обращают внимание на симметричность грудной клетки, характер дыхательных движений, движущийся в противоестественном направлении участок грудной стенки («реберный клапан»). При переломе ребра со смещением возможно ранение органов грудной полости острым костным отломком. Набухшие не пульсирующие шейные вены – признак тампонады сердца. Кроме того, набухание шейных вен наблюдается во время агонии, а также при интенсивной инфузионной терапии.
2.4 Аускультация и перкуссия
При аускультации легких сравнивают дыхательные шумы в правом и левом легком. Если они отличаются, проводят перкуссию. Притупление перкуторного звука на пораженной стороне означает либо гемоторакс, либо ателектаз (закупорка бронха слизистой пробкой, аспирация инородного тела). Громкий тимпанический звук над одним легким, особенно в случае проникающего ранения с этой стороны, – признак пневмоторакса. Выслушивают тоны сердца. Сердечные шумы могут свидетельствовать о повреждении клапанов, что нередко встречается при тупой травме груди, разрыве папиллярных мышц или межжелудочковой перегородки. Если во время диастолы выслушивается шум, напоминающий хруст снега (шум трения перикарда), в полости перикарда может находиться воздух.
2.5 Первичное рентгенологическое исследование
После краткого физикального исследования проводят обзорную рентгенографию грудной клетки. Обычно достаточно прикроватной рентгенографии (снимок в задней прямой проекции), но если состояние больного позволяет, лучше сделать снимки в передней прямой и боковой проекциях. Рентгенологические признаки, на которые следует обратить внимание в первую очередь:
- повышение прозрачности легкого, граница легкого пересекает тени ребер;
- частичное или полное затемнение легочного поля;
- подкожная эмфизема, пневмомедиастинум;
- переломы ребер;
- смещение средостения;
- расширение средостения (более 8 см. в задней проекции у лежащего на спине взрослого больного – признак разрыва крупного сосуда);
- отсутствие контура дуги аорты в прямой проекции, задней или передней (признак повреждения аорты);
- отклонение назогастрального зонда вправо (возможно при разрыве аорты);
- увеличение тени сердца, выпрямление левой границы сердца;
- газовые пузыри желудка и кишечника над диафрагмой (разрыв диафрагмы);
- повреждения грудных и верхних поясничных позвонков.
2.6 Другие методы исследования
ЭКГ проводят всем больным. Особое внимание необходимо при тупой травме – сильном ударе в грудь или падении грудью на твердый предмет. Нарушения ритма сердца, изменения сегмента ST и зубца T, характерные для ишемии миокарда, – признаки ушиба сердца.
ЭхоКГ, квалифицированно проведенная в приемном отделении, – ценный диагностический метод. Чреспищеводная ЭхоКГ не рекомендуется при подозрении на разрыв аорты, поскольку колебания АД во время исследования могут усугубить кровотечения или спровоцировать разрыв пульсирующей гематомы.
Рентгенологическое исследование пищевода проводят при подозрении на его перфорацию. Повреждение пищевода следует исключить при ранениях шеи, огнестрельных ранениях средостения и колотых ранах спины. Желательно использовать водорастворимые рентгенконтрастные средства, особенно при подозрении на нарушение целостности кишечника. Эзофагоскопия менее надежна, поскольку небольшие повреждения пищевода легко пропустить.
Прицельная рентгенография ребер при обширных травмах груди, как правило, не нужна. Ее применяют для диагностики изолированных переломов ребер при малых травмах, а также при жалобах на постоянную боль в груди после травмы. При подозрении на перелом грудины показана рентгенография грудины в боковой проекции, так как обзорная рентгенография в этом случае малоинформативна.
Измерение газов артериальной крови проводят сразу после поступления для оценки легочной вентиляции. В дальнейшем регулярное измерение газов крови проводят всем интубированным больным, а также при высоком риске развития дыхательной недостаточности (ушиб легкого, окончатый перелом ребер). Если периферическое кровообращение не нарушено, применяют пульс-оксиметрию.
Аортография – единственный метод, позволяющий точно диагностировать разрыв аорты. На снимках должны быть видны аорта (от клапана аорты до аорталь-ного отверстия диафрагмы) и все ветви дуги аорты. В диагностике разрыва аорты аортография более информативна, чем КТ – она позволяет увидеть одновременно весь сосуд и его основные ветви, то есть все возможные участка повреждения. К тому же гематома, обнаруженная на томограмме, не обязательно означает повреждения крупного сосуда, и наоборот, повреждение крупного сосуда не всегда сопровождается обильным кровотечением в клетчатку средостения.
Бронхоскопию проводят при подозрении на повреждение бронхов. Показания: кровохарканье после тупой травмы груди, стридор, ранение шеи, сквозное ранение средостения, выделение большого количества воздуха по дренажам из плевральной полости. Кроме того, бронхоскопию используют для удаления аспирированных инородных тел. Во время исследования осматривают все дыхательные пути – от голосовых складок до дистальных отделов бронхиального дерева. Если больной интубирован, для осмотра верхних дыхательных путей эндотрахеальную трубку осторожно подтягивают к голосовым складкам, спустив манжетку.
Экстренная торакоскопия должна проводиться в операционной. Метод позволяет выявить кровотечения из межреберных артерий, гемоперикард, повреждения диафрагмы с выпадениям органов брюшной полости в грудную, повреждения легких. Исследования можно проводить под местной или общей анестезией, используя жесткий медиастиноскоп или более современную эндоскопическую технику.
ПРИНЦИПЫ ЛЕЧЕНИЯ
После проведения реанимационных мероприятий и постановки предварительного диагноза определяют тактику лечения. Возможны три варианта: дренирование плевральной полости, операция или выжидательная консервативная терапия. В большей части случаев при тупой травме и проникающих ранениях груди достаточно консервативной терапии, отдельно или в сочетании с установкой дренажей.
3.1 Показания к дренированию плевральной полости
- Пневмоторакс (любой степени). Установив дренаж в плевральную полость, наблюдают за количеством поступающего воздуха, выделяемого содержимого. При возникновении кровотечения в плевральную полость и при выделении большого количества воздуха может потребоваться операция. Для решения вопроса об установке дренажа можно ориентироваться на показания, установленные для спонтанного пневмоторакса: воздух занимает более ⅓ легочного поля, нарастающий или напряженный пневмоторакс. Однако в этом случае требуется неотрывное наблюдение за состоянием легкого и рентгенография в динамике, что часто оказывается невозможным из-за сопутствующих повреждений и хирургических вмешательств на других органах.
- «Сосущая» рана грудной стенки. Дренажную трубку устанавливают через контрапертуру. Это позволяет провести полноценную хирургическую обработку и ушивание основной раны.
- Острый гемоторакс (любой степени). Установка дренажа позволяет эвакуировать излившуюся кровь и наблюдать за интенсивностью кровотечения.
- Подострый гемоторакс (средний или тотальный). Если гемоторакс не увеличивается, но сопровождается клинической симптоматикой, сначала пытаются удалить кровь с помощью плевральной пункции. Если это не удается, а кровь занимает более ⅓ легочного поля, показана установка дренажа. Если кровь занимает менее ⅓ легочного поля, гемоторакс может рассосаться самостоятельно, обычно в течение 6 нед.; при появлении клинической симптоматики прибегают к плевральной пункции или дренированию.
Установка дренажа с профилактической целью не показана. Исключение составляют тяжелые повреждения грудной клетки (например, окончатый перелом ребер) и необходимость ИВЛ в отсутствие доступа к плевральной полости (хирургическое вмешательство в любом положении больного, кроме положения на спине, ортопедические вмешательства). Решение об установке дренажа в этих случаях принимают индивидуально. Используют пассивное дренирование с водяным затвором или аспирационное дренирование. Дренирование прекращают, когда по дренажам отделяется менее 50 мл. жидкости в сутки, выделение воздуха полностью прекратилось, а больной переведен на самостоятельное дыхание. Во время дренирования плевральной полости профилактическая антибиотикотерапия необязательна.
3.2 Показания к операции
- Тампонада сердца. Во время подготовки к операции могут потребоваться пункция перикарда и инфузионная терапия.
- Обширная зияющая рана грудной стенки.
- Проникающие ранения переднего и верхнего средостения с возможным по-вреждением внутренних органов (признаки пневмоторакса, гемоторакса, тампонады сердца). Риск повреждения сердца считается высоким, если входное отверстие находится в области, ограниченной реберными дугами, ключицами и среднеключичными линиями. Локализация раны сама по себе не является показанием к операции, при решении вопроса о хирургическом вмешательстве многие хирурги ориентируются на показатели гемодинамики и клиническую картину. Другие, учитывая высокую вероятность повреждения сердца, всем больным проводят экстренную диагностическую операцию. При сквозном ранении средостения к хирургическому вмешательству прибегают обычно из-за нестабильности гемодинамики. Ход раневого канала часто неизвестен, особенно при пулевых ранениях; возможны повреждения многих внутренних органов. Раньше сквозное ранение средостения считалось абсолютным показанием к диагностической операции. В настоящее время, если состояние больного стабильно, проводят ЭхоКГ, аортографию, эзофагоскопию и бронхоскопию. В отсутствие патологии показана выжидательная консервативная терапия. Если хирургическое вмешательство необходимо, следует хорошо продумать оперативный доступ (стернотомия или двусторонняя переднебоковая торакотомия). Для осмотра пищевода и нисходящей части аорты стернотомия непригодна.
- Продолжающееся или профузное кровотечение в плевральную полость.
- после установки дренажа сразу получено больше 1500 мл. крови;
- за первый час по дренажам получено больше 500 мл. крови;
- отделение крови по дренажам в последующие часы превышает 150 – 200 мл/ч;
- увеличение количества отделяемой по дренажам крови не зависимо от первоначально полученного объема;
- скопление крови в плевральной полости, сопровождающееся клинической симптоматикой и не поддающееся дренированию (после рентгенологического подтверждения).
- Выделение по дренажам большого количества воздуха независимо от того, расправляется ли легкое или нет.
- Установленный разрыв трахеи или главного бронха.
- Разрыв диафрагмы.
- Разрыв аорты любой локализации.
- Перфорация пищевода.
- Инородные тела грудной полости (нож, пуля, осколок и т.д.). Все инородные тела за исключением пуль, подлежат удалению. Инородные тела извлекают во время операции, после обеспечения доступа к пораженному органу и возможности быстро остановить кровотечение, так как инородное тело, застрявшее в миокарде или легочной паренхиме, обычно тампонирует рану и препятствует кровотечению.
Неэффективность реанимационных мероприятий при обширных повреждениях груди – показание к прямому массажу сердца и наложению зажима на нисходящий отдел аорты для временного перекрытия кровотока.
При торакоабдоминальной травме с признаками угрожающего жизни внутрибрюшного кровотечения операцию принято начинать с лапаротомии; плевральную полость в это время дренируют и наблюдают за отделяемым по дренажам. Абсолютными исключениями из этого правила являются тампонада сердца и профузное кровотечение в плевральную полость; относительными – выделение большого количества воздуха по дренажам и разрыв аорты с образованием пульсирующей гематомы. В двух последних случаях можно попытаться отложить торакотомию и сначала остановить внутрибрюшное кровотечение, однако больного следует готовить одновременно к обеим операциям. Если возникнет необходимость, вторая бригада хирургов приступает к экстренной торакотомии.
Относительно тактики лечения проникающих ранений средостения в отсутствии признаков повреждения внутренних органов единого мнения не существует. Консервативное лечение подобных травм требует:
- госпитализации больного в отделение реанимации;
- установки катетера в центральную вену и ежечасного измерения ЦВД;
- установки артериального катетера и мониторинга АД;
- проведения ЭхоКГ при поступлении;
- обзорной рентгенографии грудной клетки в динамике (сначала через 4 – 6 ч., затем – по показаниям);
- ежечасного измерения объема отделяемого по дренажам.
Обязательно внимательное наблюдение за больным и своевременная коррекция лечения.
3.3 Антибиотикотерапия
Антибиотикотерапия начинается сразу при поступлении и продолжается до тех пор, пока не закончится послеоперационная лихорадка и не нормализуется количество лейкоцитов в крови. При хирургических вмешательствах по поводу тупой травмы груди («чистые» раны) антибиотики назначают так же, как и при плановых операциях: 1 раз до и 2 – 3 раза после операции. Показаниями к длительному приему антибиотиков широкого спектра действия являются: сильно загрязненные раны, инородные тела, протезирование. Во время дренирования плевральной полости антибиотики назначать необязательно.
3.4 Обезболивание
Обезболивание абсолютно необходимо при тяжелых повреждениях груди, включая переломы ребер, во время дренирования плевральной полости и в послеоперационном периоде, т.е. тогда, когда необходимо обеспечить полноценное самостоятельное дыхание и очищение дыхательных путей от мокроты. Анальгетики могут назначаться внутрь, внутримышечно или внутривенно. Можно использовать любые препараты.
Межреберная проводниковая анестезия проводится после торакотомии, при множественных переломах ребер, при боли в месте установки дренажа. Обычно проводят блокаду нескольких межреберий выше и ниже раны лидокаином (или лидокаином в сочетании с адреналином). Под нижний край ребра у латерального края m. erector spinae (т.е. на 2.5 см. латеральнее места выхода межреберного нерва из межпозвоночного отверстия) вводят 5 мл. 0.5 – 1% лидокаина. Используют иглу для спинномозговой пункции. Нельзя допускать повреждения плевры и попадания препарата в кровеносный сосуд. За один раз можно выполнить блокаду 4 – 5 межреберий. Если на той стороне грудной клетки, где проводят анестезию, не установлен дренаж, после окончания процедуры показана рентгенография грудной клетки.
Эпидуральную анестезию проводят однократно или устанавливают катетер для длительной инфузии анестетика. Для инфузии можно использовать также смесь местного анестетика с наркотическим анальгетиком (например: 20 мл. 0.5% бупивакаина + 200 мкг. фентанила + 26 мл. 0.9% NaCl; вводят со скоростью 5 – 8 мл/ч). Этот вид обезболивания особенно эффективен при боли в груди. Необходима консультация анестезиолога и последующее наблюдение квалифицированной медсестры.
Если не применяют аспирационное дренирование, анальгетик можно ввести в плевральную полость.
3.5 Выбор оперативного доступа
При повреждениях сердца и магистральных сосудов предпочтение отдают продольной стернотомии. Удобен и левосторонний переднебоковой доступ; разрез делают в IV – V межреберье и при необходимости расширяют вбок. Однако при таком доступе затруднен подход к устью магистральных сосудов.
При повреждении плечеголовного ствола выполняют стернотомию с переходом на шею вдоль m. sternocleidomastoideus или вдоль ключицы.
При одностороннем тотальном гемотораксе прибегают к переднебоковой или заднебоковой торакотомии на стороне повреждения. При правостороннем гемотораксе предпочитают положение больного на спине, поскольку в положении на левом боку сердечно-легочная реанимация, если в ней возникает необходимость, крайне затруднена.
Оптимальный доступ к грудной аорте – левосторонняя заднебоковая торакотомия в четвертом межреберье (здесь обычно расположена дуга аорты при однолегочной ИВЛ). Тем не менее, если не исключено повреждение позвоночника, используют передний доступ, а для визуализации грудной аорты отводят верхушку легкого или применяют однопросветную эндотрахеальную трубку с бронхоблокатором. В качестве бронхоблокатора можно использовать катетер Фогарти большого диаметра.
При подозрении на гемоперикард проводят диагностическую субксифоидальную перикардиотомию (как самостоятельное вмешательство или во время операции на органах брюшной полости). Над мечевидным отростком делают разрез кожи длиной 5 – 7.5 см и рассекают апоневроз по белой линии живота. Мечевидный отросток иссекают, тупо отслаивают ткани средостения, обнажают участок перикарда и рассекают его. При обнаружении крови в полости перикарда проводят стернотомию, останавливают кровотечение, ушивают рану сердца или магистрального сосуда. Субксифоидальный доступ используют только в диагностических целях; для специализированных операций он не годится.
ПРОФИЛАКТИКА ЛЕГОЧНЫХ ОСЛОЖНЕНИЙ (ПНЕВМОНИИ, АТЕЛЕКТАЗА)
Цель мероприятий – обеспечить освобождение дыхательных путей от мокроты и глубокое дыхание. Показаны аспирация мокроты через трахеальную трубку, перкуссионный и вибрационный массаж, постуральный дренаж, спиротренажер, дыхание увлажненным кислородом (УЗ распылители), адекватное обезболивание. Все эти мероприятия являются не взаимоисключающими, а взаимодополняющими. В освобождении дыхательных путей от мокроты и крови после травмы существенную помощь может оказать бронхоскопия.
ЗАКЛЮЧЕНИЕ
Для успешной лечебно-диагностической тактики необходима совместная работа коллективов отделений реанимации, торакальной, сердечнососудистой и абдоминальной хирургии, травматологии, а также диагностических подразделений. Проведение адекватной и своевременной терапии – залог успешного лечения данной категории пострадавших.
Чем опасна травма грудной клетки?
Итак, в первую очередь давайте рассмотрим какие виды повреждений грудной клетки бывают:
- повреждения скелета грудной клетки (переломы ребер, грудины, ключиц, лопаток, позвонков грудного отдела позвоночника);
- повреждение мягких тканей и внутренних органов (кожа и подкожные слои, легких, трахеи, бронхов, пищевода, диафрагмы, сердца, крупных магистральных сосудов, перикарда).
Внешние проявления различных видов травм будет зависеть от тяжести и характера повреждений, сопутствующей патологии.
Повреждение мягких тканей — гематомы в подкожной жировой клетчатке, разрывы мышц, межмышечные гематомы, прочее. Подобные травмы обычно не несут с собой серьезных осложнений, за исключением эстетических, выздоровление (рассасывание гематом, заживление поверхностных ран, уменьшение отека) наступает в течение 7-10 суток, в редких случаяx при обширных повреждениях до 3 недель.
Особенности диагностики: в большинстве неосложненных случаев достаточно осмотра травматолога или хирурга. Спец методики используются с целью исключения более «глубоких» повреждений.
Повреждения скелета грудной клетки – первое место занимают переломы ребер, которые в свою очередь можно разделить на множественные и единичные, одно и двусторонние, линейные, оскольчатые.
Особенности диагностики: на первичном этапе необходимо выполнить рентген-снимок грудной клетки, при необходимости – спиральную компьютерную томографию для детализации смещения, прилежания внутренних органов к отломкам, исключения патологии внутренних органов, диагностики «скрытых» переломов.
Перелом ключицы, лопатки – сопровождаются разнонаправленными смещениями, местными реакциями.
Особенности диагностики: в первую очередь рентгенография в стандартных укладках, в спец укладке, при необходимости в качестве детализации картины перелома – СКТ (компьютерная томография).
Субплевральная гематома – возникает в случае перелома ребер или грудины и кровоизлияния в пристеночную плевру.
Особенности диагностики: метод выбора – СКТ.
Повреждение легких – сопровождается разрывами легочной ткани и возникновением очагов контузии.
Особенности диагностики: рентгенографически разрывы легких диагностируют на основе выявленного пневмоторакса (воздух в плевральной полости), пневмогемоторакса (воздух и кровь в плевральной полости), гемоторакса (кровь в плевральной полости), также при помощи диагностики подкожной, мышечной или средостенной эмфиземы.
Повреждение пищевода – встречается редко, возникает у пациентов с комбинированной травмой скелета грудной клетки, при контузии и разрыве легких, гематомах средостения.
Особенности диагностики: при разрыве стенки пищевода воздух через дефект проникает в ткани средостения, развивается медиастинальная эмфизема – косвенный признак, 100% диагностика – эзофагоскопия.
Повреждение диафрагмы – встречается в практике редко, возникает преимущественно слева, на фоне комбинированной травмы живота, грудной клетки, переломов X-XII ребер. При разрыве мышечных волокон диафрагмы может наблюдаться смещение органов брюшной полости в грудную клетку (к примеру, желудок, селезенка, петли кишечника).
Особенности диагностики: рентгенографически по снимку можно определить смещение органов брюшной полости в грудную клетку, изменение контура диафрагмы.
В заключении: травматические повреждения грудной клетки крайне опасны: при внешнем благополучно виде пациента, могут быть серьезные внутренние повреждения, которые могут привести к гибели, то есть, в случаях с ДТП, падения с высоты, серьезных ударов в грудную клетку необходим очный осмотр врача, для исключения невидимой глазу, но очень важной патологии.
Берегите себя!
Если у Вас есть вопросы, задайте их мне здесь.
Статью подготовили специалисты отделения лучевой диагностики АЦМД-МЕДОКС
Тольяттинский медицинский консилиум 2015 №03-04 2015
TRADITIONAL AND MODERN PRINCIPLES OF DIAGNOSTICS CLOSED chest injuries (Clinical lecture)
A.S. Benyan
Резюме
Обследование пострадавших с закрытой травмой грудной клетки — сложный интеллектуальный процесс, успех и эффективность которого базируются на безусловном выполнении всех диагностических алгоритмов в условиях ограниченного времени и необходимости одномоментного устранения жизненно опасных состояний. Правильная интерпретация клинических данных обусловливает последующий верный выбор объема лабораторно-инструментального обследования, что способствует оптимизации лечения пострадавших.
Ключевые слова:
закрытая травма грудной клетки, плевральная пункция, торакоскопия, фибробронхоскопия
Summary
Examination of patients with closed chest injury — a complex intellectual process, the success and effectiveness of which are based on the strict implementation of all diagnostic algorithms in a limited time and the need for simultaneous removal of life-threatening conditions. The correct interpretation of clinical data makes the subsequent selection of the correct amount of laboratory and instrumental examination that helps to optimize treatment of victims.
Keywords:
closed chest trauma, pleural puncture, thoracoscopy, bronchoscopy
Введение.
В эпоху индустриального и информационного прогресса особое значение приобретает факт парадоксального влияния техногенных достижений на общественные и здравоохранительные аспекты жизнедеятельности человека. С одной стороны, повсеместное распространение и, порой, неконтролируемое использование ресурсов разных видов промышленности, приводящее к появлению техногенных катастроф и стабильно высокой травматизации народонаселения, как в локальном, так и в более широкомасштабном форматах. С другой стороны, рост удельного веса инновационных методов высокоточной диагностики и специализированного лечения, заставляет специалистов здравоохранения балансировать между негативной и положительной сторонами технологического развития человечества [17, 31, 46]. Таким образом, подходя к вопросу о современных возможностях диагностики травмы грудной клетки, следует сказать, что в настоящее время имеется максимально емкий и всесторонне охватывающий спектр диагностических услуг, позволяющий выявлять практически все виды повреждений на системном, органном, тканевом и клеточном уровнях. Однако, в свете подобных широких возможностей диагностики необходимо и понимание того, что зачастую эти возможности сосредоточены в небольшом количестве многопрофильных и специализированных стационаров, а одной из главных особенностей организации лечебно-диагностического процесса при травме является частая удаленность пострадавших от ресурсов высокотехнологичной медицинской помощи. Именно в этих условиях на первое место выступают традиционные методы классического физикального обследования и общедоступные диагностические методы. О важности соблюдения общепринятых и обязательных принципов обследования пострадавших с травмой грудной клетки, а также об обоснованном включении в диагностический процесс всех имеющихся возможностей параклинических служб будет сказано в настоящей работе [4, 29, 44].
Особенности диагностики закрытой травмы грудной клетки
В грудной клетке сосредоточены органы, ответственные за жизненно важные функции кровообращения и дыхания. Несмотря на защищенность внутренних органов костно-мышечным каркасом груди, они остаются достаточно уязвимыми к воздействию травматической силы, а любое их повреждение сопряжено с риском скорого развития жизненно опасных состояний. Таким образом, к традиционному восприятию понятия «травма», как неотложного, и требующего немедленных восстановительных мероприятий, состояния присоединяется еще, и необходимость дополнительного ускорения лечебно-диагностических мер, заложенная в дестабилизации систем дыхания и кровообращения. Отсюда и берут начало оба направления вектора диагностического процесса при травме грудной клетки. Во-первых, необходимость быстрой постановки диагноза в условиях ограниченного времени. А во-вторых, учитывая тяжесть состояния пострадавших и наличие жизнеугрожающих состояний на начальном этапе целесообразнее руководствоваться принципами синдромологического диагноза и, соответственно, проводить посиндромную терапию по показаниям. Согласно этой концепции, следует провести первичный осмотр, принять меры для поддержания жизненно важных функций, повторно оценить состояние пациента и определить методы лечения [8, 20, 50].
Физикальное обследование пострадавших с закрытой травмой грудной клеткой
Задачей первичного осмотра пострадавших с любой травмой, а особенно с травмой грудной клетки, является определение функции органов жизнедеятельности с последующим принятием необходимых мер. Руководствуясь правилом реанимации пострадавших «ABC», в котором «A» — airway open (оценка проходимости дыхательных путей), «B» — breath for victim (оценка наличия внешнего дыхания), «C» — circulation his blood (оценка состояния сердечно-сосудистой системы), необходимо первично определить степень повреждения и дисфункции воздухоносных путей, наличие и состояние естественного дыхания, и показатели сердечной деятельности и пульса [19, 34, 42]. Физикальное обследование
должно начинаться с верхних дыхательных путей для выявления их повреждений или обструкции инородным телом. Чтобы обнаружить повреждения гортани, необходим осмотр ротоглотки. При этом следует обратить внимание на голос пациента, изменения которого могут являться проявлением стридорозного дыхания. Затем следует оценить дыхание пациента (дыхательные движения, частота и ритм дыхания, цианоз) для исключения гипоксии. Первичная оценка кровообращения включает в себя определение пульса (частота и регулярность) и исследование периферического кровотока (цвет и температура кожных покровов). Важно обратить внимание на наполнение шейных вен (оно будет сниженным при гиповолемии и повышенным при тампонаде сердца или напряженном пневмотораксе). Крайне важным критерием наличия острых посттравматических состояний является степень сознания пострадавшего, которое может варьировать от возбуждения до полного отсутствия [8, 21]. В случае отсутствия у пострадавших жизнеугрожающих состояний клиническое обследование не должно отличаться от стандартно проводимого при хирургических болезнях и травмах, однако темп обследования должен соответствовать экстренному характеру состояния пациента. При сборе жалоб необходимо активно перечислить все классические признаки повреждения органов грудной клетки, а также акцентировать внимание пациента на малоизвестные в обывательской среде специфичные симптомы. Наиболее часто пострадавшие предъявляют жалобы на боли в груди, нарушения ритма и глубины дыхания, приступы одышки и удушья, кашель, кровохарканье, нарушения ритма сердцебиений, затруднение выполнения активных движений, общую слабость. Могут встречаться жалобы на изменения фонации и акта глотания, наличие признаков тканевой эмфиземы в виде изменения конфигурации различных частей тела. Из анамнеза необходимо установить время и место получения травмы, характер действия травмирующего агента, возможное наличие комбинированных механизмов травмы. Кроме того врач должен определить динамику развития симптомов, эффективность принятых мер первой медицинской и иных предшествующих видов помощи [7,9,43]. Дальнейший
осмотр
представляет собой детальное визуальное обследование всех областей тела пострадавшего независимо от характера превалирующих жалоб. Первоначально следует обратить внимание на положение больного – пациенты чаще сидят, опираясь руками на твердую поверхность, тем самым включая дополнительную дыхательную мускулатуру. Изменения цвета кожных покровов у пострадавших с травмой грудной клетки наиболее часто представлены в виде цианоза (при гипоксии) или выраженной бледности (при кровотечении). В области приложения травматической силы часто определяется геморрагическое пропитывание поверхностных тканей (кожи, подкожной клетчатки). В случае наличия нарушения целости кожного покрова необходимо изучить локализацию, форму раны и определить направление раневого канала. При тяжелой травме костного каркаса груди часто наблюдаются изменения формы и очертаний грудной клетки – асимметрия, отек, подкожная эмфизема, западение или выбухание межреберных промежутков, парадоксальные дыхательные движения [1, 8, 34]. Определение и измерение частоты дыхания и пульса, а также артериального дыхания являются обязательными компонентами диагностики у пострадавших с травмой грудной клетки. Наиболее часто встречаются разные степени тахипноэ и тахикардии, что свидетельствует о напряженности защитных компенсаторных сил организма пациента. Появление брадикардии или редкого дыхания, напротив, может свидетельствовать о декомпенсации основных витальных функций. Кроме того, оценка указанных клинических данных входит во все шкалы оценки тяжести состояния пострадавших и помогает должным образом выстроить дальнейшие лечебно-тактические действия [34]. Следующие одновременно с визуальным осмотром другие врачебные действия подразумевают выполнение классических методов физикального обследования. При
пальпации
грудной клетки необходимо определить точки наибольшей болезненности, оценить наличие гематом в мягких тканях, тканевой эмфиземы, патологической подвижности ребер, грудины, крепитацию отломков. Голосовое дрожание, как правило, ослаблено при всех внутриплевральных патологических посттравматических состояниях. Одновременно с пальпацией можно провести пробу с дозированной осевой нагрузкой на выявление зон переломов ребер [8, 19].
Перкуссия
дает возможность установить наличие воздуха и жидкости в плевральной полости, расширение и смещение средостения. Появление патологических тонов, изменение нормальных границ органов при перкуссии свидетельствует о наличии внутриплевральной патологии. Так, при пневмотораксе будет тимпанический (коробочный) звук, границы средостения чаще смещены в здоровую сторону, но может встречаться и обратное смещение ввиду уменьшения объема плевральной полости при длительно существующем пневмотораксе. Притупление перкуторного звука наиболее часто встречается при гемотораксе, посттравматическом плеврите, ателектазе легкого. При этом если, при наличии жидкости в плевральной полости средостение будет смещено в здоровую сторону, то при ателектазе будет наблюдаться порой резкое смещение медиастинальных структур в сторону поражения. Характерны изменения при перкуссии при наличии у пострадавшего пневмомедиастинума (эмфиземы средостения) – отмечается тимпанический звук на шее и в проекции грудины, а также отсутствие сердечной тупости. Нужно помнить, что для объективизации перкуторных звуков необходимо всегда придерживаться принципов сравнительной перкуссии, то есть, проводить обязательное простукивание и неповрежденной стороны. Кроме того, перкуссия легких малоинформативна при наличии тканевой эмфиземы или обширной гематомы мягких тканей, так как полученные данные будут свидетельствовать преимущественно о состоянии грудной стенки [8,19,43]. Проводимая вслед за пальпацией и перкуссией
аускультация
позволяет подтвердить наличие изменений внутригрудных органов, а также получить дополнительную информацию, основываясь на выявлении патологических шумов. В большинстве случаев отмечается ослабление везикулярного дыхания вплоть до его полного отсутствия. При наличии жидкости в плевральной полости можно услышать характерные шумы плеска и трения плевры. Показательным результатом аускультации является распознавание кишечных шумов в плевральной полости, что встречается при повреждении диафрагмы и транслокации внутрибрюшных органов в плевральную полость. Проведение детализации данных аускультации легких, выявление и оценка вида хрипов при травме грудной клетки является достаточно сложным и не сопровождающимся большой информационной нагрузкой процессом. Важно обнаружение принципиальных патологических проявлений, сопоставление которых с клинической картиной и будет служить главным выводом обследования [8,19,34]. К этому же относится и обязательное проведение аускультации сердца, шеи и грудино-ключичной области, брюшной полости. При любой травме грудной клетке особое внимание должно быть уделено осмотру и объективизации наличия возможных повреждений соседних с грудной клеткой органов и систем. Поскольку нередко при воздействии одной повреждающей, как правило, высокоэнергетической силы встречаются сочетания травмы груди с травмой органов шеи, органов верхнего этажа брюшной полости, забрюшинного пространства, пояса верхних конечностей [8,19,50]. Важность полноценного и качественного физикального обследования особенно очевидна у пострадавших, находящихся в тяжелом и порой, бессознательном состоянии, у пострадавших, у которых применение сложных диагностических процедур сопряжено с высоким риском утяжеления состояния или невозможно по организационным и техническим причинам. В то же время, следует подчеркнуть такие особенности проведения диагностического процесса, как повторное проведение некоторых исследований, иными словами, оценку объективного статуса поврежденных органов в динамике. Помимо этого, после получения результатов лабораторно-инструментального обследования необходимо еще раз вернуться к оценке данных физикального осмотра, дабы сопоставление имеющейся информации способствовало постановке максимально точного синдромного и клинического диагноза [17].
Классификация методов диагностики травмы грудной клетки
Традиционное классифицирование диагностических методов базируется на выделении известных групп, в основу каждой из которых положены определенные свойства различных физических явлений. Согласно этой концепции выделяют: а) методы лучевой диагностики; б) ультразвуковые методы диагностики; в) электрографические методы; г) внутрипросветная и внутриполостная эндоскопия; д) лабораторная диагностика; е) прочие и дополнительные методы.
В то же самое время у пострадавших с травмой грудной клетки, а особенно у наиболее тяжелой категории пациентов, достаточно актуальным представляется распределение методов диагностики и по другим критериям, характеризующим иные возможности каждого метода. Так, в зависимости от степени инвазивности по отношению к организму пострадавшего все диагностические методы можно разделить на 2 группы:
а) неинвазивные методы диагностики (лучевые методы, ультразвуковая диагностика); б) методы инвазивной диагностики (эндоскопические методы, лабораторная диагностика, рентгеноэндохирургические методы, торакоскопия)
. Подобное разделение обосновано с точки зрения нанесения дополнительной травмы уже заведомо травмированному пациенту, возможного утяжеления состояния пациента при проведении того или иного исследования, и, соответственно, определения его целесообразности и связанных с этим рисков. Кроме того, у пациентов, относящихся к категории «нетранспортабельных» (пострадавшие с травмой груди тяжелой степени, находящиеся в состоянии шока, требующие неотложных хирургических вмешательств), весьма важным является вопрос «мобильности» диагностического метода. Иными словами, в зависимости от возможностей приложения диагностических приборов и устройств к пациенту среди методов обследования можно выделить
: а) «стационарные» методы диагностики – требующие доставки пациента к месту расположения диагностической базы (компьютерная томография, магнитно-резонансная томография, рентгеноэндоваскулярная диагностика);
и
б) «мобильные» методы диагностики – свободно перемещаемые на любые расстояния приборы и устройства, а также диагностика, основанная на исследовании биоматериалов, взятых у пациента (внутрипросветная эндоскопия, ультразвуковая диагностика, лабораторные анализы).
Наконец, исходя из того, что хотя большинство методов обследования отвечают главному условию их применения – непосредственно диагностике, в то же время существует и ряд приемов, сочетающих в себе и диагностические, и лечебные возможности. У пострадавших с травмой подобное сочетание способно существенно сократить сроки обследования, а заодно и непосредственно оценить эффективность лечебной составляющей. В результате, принимая во внимание этот фактор, все методы обследования можно подразделить на:
а) сугубо — диагностические методы; б) методы, сочетающие свойства диагностических и лечебных мероприятий (плевральная пункция, торакоскопия, фибробронхоскопия – диагностическая и санационная).
Резюмируя характеристику критериев классифицирования методов диагностики у пострадавших с травмой груди, следует акцентировать внимание на основных требованиях, предъявляемым к каждому методу обследования — быстрой, точной диагностике, по возможности, не требующей дополнительных уточнений, с оптимальным соотношением инвазивности и диагностической ценности метода, а также наличие вспомогательного лечебного эффекта [2, 6, 25, 47].
Методы инструментальной диагностики закрытой травмы грудной клетки
Исторически лучевые методы стали основными в диагностике патологии и травмы грудной клетки. Не менее важной является их роль и в настоящее время. Ведущим методом диагностики повреждений органов грудной клетки является рентгенография грудной клетки
. В стандартный протокол исследования входят выполнение снимков в прямой обзорной и боковой (при возможности) проекциях, а также
полипозиционная рентгеноскопия
, позволяющая провести оценку статуса органов в динамическом режиме. Рентгенография позволяет выявить повреждения костных структур грудной клетки (ребер, грудины, позвоночника), диагностировать патологические внутриплевральные синдромы — пневмоторакс и гемоторакс, заподозрить повреждения легкого, сердца и органов средостения. В частности, костные повреждения оцениваются по наличию линии перелома, смещению отломков, деформации контуров кости, уменьшению объема гемиторакса; при повреждении легкого визуализируется пневмоторакс, наличие жидкости в плевральной полости, инфильтраты в паренхиме, соответствующие зонам ушибов, патологические ателектазы, пневмомедиастинум, тканевая эмфизема; внутриплевральному кровотечению и гемотораксу будет соответствовать затемнение в плевральной полости, смещение средостения в здоровую сторону; повреждения структур средостения проявляются расширением его границ, эмфиземой, сглаженностью контуров сердца; о травме диафрагмы будут свидетельствовать отсутствие ее нормального контура, элевация купола и появление патологических теней в плевральной полости, соответствующих абдоминальным органам; при условии рентген-позитивных инородных тел устанавливается их наличие и локализация. Трактовка данных рентгенографии легких положена в основу некоторых классификаций при травме грудной клетки. Так, например, рентгенографическая классификация гемоторакса включает: малый гемоторакс – затемнение в плевральном синусе, средний гемоторакс — затемнение до угла лопатки (уровень VII межреберья), большой гемоторакс – затемнение выше угла лопатки [5, 17]. Техническая сторона рентгенографического метода подразумевает выполнение прямых и боковых обзорных снимков с обязательным захватом обеих половин грудной клетки от диафрагмальных синусов до верхушек легких. Для диагностики внутриплевральных повреждений необходимы снимки нормальной жесткости, повреждения костей лучше выявляются на снимках повышенной жесткости в косых проекциях. Динамическое рентгеновское исследование является обязательным при всех травмах грудной клетки. Рентгеноскопия позволяет провести дифференциальную диагностику между разными заболеваниями и травматическими состояниями, имеющими похожую рентгенографическую картину [10,31]. Важное место в рентгеновском обследовании пострадавших занимает
контрастное исследование верхних отделов желудочно-кишечного тракта
. Общедоступный и простой в исполнении метод позволяет в большинстве случаев диагностировать повреждения полых органов (пищевода, желудка), разрыв диафрагмы с транслокацией внутрибрюшных органов в плевральную полость [10, 30, 45]. Научное обоснование рентгенологического метода обследования в диагностике различных вариантов травмы грудной клетки заключается в специфичности — 100%, чувствительности – 82%, диагностической ценности метода – 90%. Рутинное выполнение рентгенографии показано всем пострадавшим с травмой грудной клетки, поскольку она является качественным диагностическим методом и позволяет провести первичный скрининг и необходимость в дальнейших исследованиях [27]. Высокотехнологичными разновидностями рентгеновского обследования пациентов являются
рентгеноэндохирургическая ангиография и спиральная компьютерная томография
. Но если первый метод имеет достаточно узкие показания и применяется только при подозрении на травму грудной аорты или ее ветвей, то мультиспиральная компьютерная томография органов грудной клетки является на сегодняшний день самым высокоточным и чувствительным диагностическим методом. Выполнение компьютерной томографии позволяет выявлять непосредственные повреждения органов, определять точные топографические границы зон повреждений, оценивать степень посттравматических изменений. При наличии повреждений легких визуализируются зоны ушибов, геморрагического пропитывания, наличие пневматоцеле, исследуются трахея и крупные бронхи на предмет разрыва, а также оценивается наличие фоновой патологии, способной внести свой вклад в формирование посттравматических патологических состояний. Классификация тяжести ушиба легких также основывается на данных компьютерной томографии легких: легкая степень – ушиб менее 1/3 объема легкого, средняя степень – ушиб до 2/3 объема легкого, тяжелая степень – ушиб более 2/3 объема легкого. Компьютерная томография дает абсолютно точные ответы на вопросы о количестве и локализации повреждений костных структур – наличие переломов ребер, определение линий переломов, степень смещения отломков, выявление реберной створки. В отношении гемоторакса при этом исследовании определяется объем излившейся в плевральную полость крови, соотношение жидкого и свернувшегося компонентов, его осумкование в труднодоступных местах. Хорошей визуализацией метод обладает и при наличии перикардиального выпота, гемоперикарда. Учитывая то, что при проведении томографии в зону сканирования неизбежно попадают и органы верхнего этажа брюшной полости, то информация об их состоянии также является вспомогательным элементом в определении объема повреждений. Особым видом мультиспиральной компьютерной томографии является
КТ-ангиография
, с помощью которой возможна детекция повреждения крупных сосудистых структур средостения и сердца [3,26,38,40,48]. Чувствительность компьютерной томографии равна 98%, специфичность – 100%, диагностическая ценность метода – 98%. Все это позволяет рассматривать ее при травме грудной клетки в качестве основного диагностического метода с максимальной разрешающей способностью [13, 16, 35, 36, 49]. Применение
магнитно-резонансной томографии
при травме грудной клетки ограничено трудоемкостью метода и отсутствием необходимости в ее частом проведении в связи с сопоставимостью значений ее чувствительности и диагностической ценности с таковыми показателями метода компьютерной томографии.
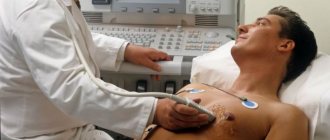
Ультразвуковое исследование
также стоит в первом ряду наиболее ценных методов обследования пострадавших с закрытой травмой грудной клетки. С его помощью оценивается состояние мягких тканей грудной клетки, наличие гематом, подкожной эмфиземы. Достаточно информативным является ультразвуковое исследование и в диагностике переломов ребер. Существуют работы, в которых говорится об использовании ультразвуковых способов диагностики внутрилегочных гематом и посттравматических абсцессов. Однако основной точкой приложения ультразвукового исследования является выявление патологического содержимого в плевральной полости, в частности гемоторакса или пневмоторакса. Достоинством метода является возможность не только визуализировать жидкость или воздух, но и измерить его объем. Не менее полезным является и ультразвуковая диагностика травматических состояний в полости перикарда. Современное
УЗИ с допплерографией
является наиболее простым и доступным способом диагностики повреждений сердца и магистральных сосудов средостения и корня легкого. Учитывая портативность большинства ультразвуковых приборов, его выполнение в динамике не представляет больших организационных трудностей, а потому должно широко применяться [14,24,33,41].
Эндоскопические методы
занимают важное место в диагностике травм органов грудной клетки. Следует помнить, что обязательным условием для проведения эндоскопического исследования является эффективная декомпрессия плевральной полости при пневмотораксе или средостения при медиастинальной эмфиземе.
Фибробронхоскопия
является объективным методом диагностики повреждений легкого и дыхательных путей. Показаниями к фибробронхоскопии при травме грудной клетки являются: а) подозрение на повреждение трахеи, бронхов и легкого; б) легочное кровотечение любой степени тяжести; в) ателектаз или гиповентиляция легкого; г) обтурация дыхательных путей кровью, мокротой, пищевыми массами; д) сопутствующие и фоновые заболевания легких; е) необходимость санации трахеобронхиального дерева; ж) трудная интубация.
Фиброэзофагоскопия
позволяет диагностировать ранения и травматические разрывы пищевода, а также выявить косвенные признаки повреждения других органов средостения [22]. Применение
электрографических методов
у пострадавших с травмой грудной клетки носит с одной стороны обязательный рутинный характер, как в случае с
электрокардиографией
, а с другой — бывает показано при диагностике последствий травм или прогнозировании исходов сопутствующих повреждений (
электромиография
,
электроэнцефалография
) [17,20]. Помимо перечисленных сугубо диагностических методов к методам инструментальной диагностики можно отнести и такие хирургические манипуляции, как плевральная пункция, торакоцентез с дренированием плевральной полости, диагностическая плевроскопия и торакоскопия [8,19].
Диагностическая пункция
позволяет первоначально определить характер содержимого плевральной полости, удостовериться в правильной топической диагностике гемоторакса, а также должна предварять обязательное при его наличии дренирование плевральной полости.
Дренирование плевральной полости
позволяет эвакуировать патологическое содержимое, тем самым оценить его характер и объем, и что особенно важно, определить наличие или отсутствие продолжающегося кровотечения. Критериями последнего являются проба Рувилуа — Грегуара и скорость кровопотери свыше 250 мл в час после одномоментной эвакуации основного объема гемоторакса [8,19].
Плевроскопия и диагностическая оперативная торакоскопия
являются методами, максимально сочетающими свойства диагностических и лечебных методов. Основное отличие этих двух методов друг от друга заключается в виде анестезии, сопровождающем эти вмешательства. Плевроскопия выполняется с помощью гибкого эндоскопа под местной анестезией, а торакоскопия подразумевает использование жесткого инструментария и генеральной анестезии. Исходя из этого, наибольшие диагностические возможности имеет оперативной торакоскопии, соответственно он и получил наибольшее распространение. Метод позволяет не только визуализировать практически все внутриплевральные повреждения, но и оценить их степень, выявить сопутствующую патологию, определить возможности их одномоментного устранения, а также провести сравнение полученной информации с данными предоперационного обследования. Чувствительность диагностической торакоскопии по данным мета-анализов составляет 100%, специфичность – 75%, точность – 95,8%. Ранения диафрагмы распознаются при торакоскопии в 98% случаев, гемоторакс — в 99%, внутриперикардиальная патология — в 92% случаев. Частота диагностических ошибок при проведении торакоскопии составляет менее 0,8% [11,15,18,23,28,30].
Методы лабораторной диагностики закрытой травмы грудной клетки
Лабораторные методы
у пострадавших с травмой грудной клетки важны для получения информации об объеме кровопотери, характере и выраженности расстройств газообмена, нарушениях водно-электролитного баланса, о состоянии свертывающей системы крови. Стандартная линейка обследования включает в себя общий и биохимический анализы крови, общий анализ мочи, мультимодальное исследование бронхиального секрета и плеврального экссудата (общий анализ, цитологическое исследование, бактериологическое исследование). Динамическое исследование уровня гемоглобина в эвакуированном гемотораксе также позволяет судить о наличии продолжающегося кровотечения. Для оценки степени дыхательной недостаточности используется исследование газового состава крови. Определение значений гемостаза служит для прогнозирования возможного развития тромботических и инфекционных осложнений. В тяжелых случаях при развитии травматической болезни и полиорганной недостаточности проводится диагностика показателей системной воспалительной реакции: лактатдегидрогеназы, креатинфосфокиназы, С-реактивного белка, миоглобина [32, 39]. Следует особо подчеркнуть, что вне зависимости от имеющихся в лечебном учреждении диагностических возможностей, для диагностики травмы грудной клетки необходимо
активное динамическое обследование пострадавшего
. Лишь повторные инструментальные и лабораторные исследования, проводимые каждые 3 – 6 часов на протяжении первых суток, а далее – не реже чем раз в сутки, дают возможность представить полную клиническую картину травмы и ее последствий, прогнозировать и предотвращать осложнения [12, 37].
Заключение.
Обследование пострадавших с закрытой травмой грудной клетки представляет собой сложный интеллектуальный процесс, успех и эффективность которого базируются на безусловном выполнении всех диагностических алгоритмов в условиях ограниченного времени и необходимости одномоментного устранения жизненно опасных состояний. Правильная интерпретация клинических данных обусловливает последующий верный выбор объема лабораторно-инструментального обследования, что вкупе будет оптимизировать всю дальнейшую программу лечения пострадавших.
Для корреспонденции
Бенян Армен Сисакович
, заведующий хирургическим торакальным отделением ГБУЗ «Самарская областная клиническая больница им. В.Д. Середавина», кандидат медицинских наук. Домашний адрес: 443066, г. Самара, ул. Советской Армии 101, кв.80. Раб.тел.: 8(846)9562272, Дом.тел.: 8(846)2255067. E-mail
Публикации в СМИ
Травмы грудной клетки составляют 10–12% травматических повреждений. Четверть травм грудной клетки — тяжёлые повреждения, требующие неотложного хирургического вмешательства. Закрытые повреждения в мирное время преобладают над открытыми и составляют болбе 90% всех травм груди.
Классификации • Принятая в России классификация травм грудной клетки подразделяет их на закрытые ранения и проникающие ранения грудной клетки •• Закрытые повреждения ••• Повреждения мягких тканей ••• Повреждения (переломы) костей ••• Повреждения внутренних органов •• Открытые повреждения (ранения) ••• непроникающие: повреждения (ранения) мягких тканей, повреждения (открытые переломы) костей ••• проникающие: повреждения плевры и лёгких с гемотораксом и/или пневмотораксом, повреждения сердца, повреждения пищевода •• Сочетанные повреждения ••• торакоабдоминальные повреждения ••• прочие повреждения (повреждения груди в сочетании с повреждениями головы, позвоночника и др.) • Классификация Коллегии Травматологов Американского Общества Хирургов. Повреждения грудной клетки подразделяют на неотложные состояния, непосредственно угрожающие жизни пострадавшего, и на потенциально опасные для жизни.
Травмы, непосредственно угрожающие жизни, могут привести к летальному исходу за несколько минут. Несмотря на значительное многообразие характера и интенсивности нарушений, в первую очередь к ним необходимо отнести: расстройства внешнего дыхания (респираторные), расстройства кровообращения (циркуляторные), шок • Обструкция дыхательных путей быстро ведёт к гипоксии, ацидозу и остановке сердца. Необходимо немедленно обеспечить и сохранять проходимость дыхательных путей: удалить секрет, кровь, инородные тела, провести интубацию трахеи, крикотиреоидотомию или трахеостомию (по показаниям) • Пневмоторакс и гемоторакс • Тампонада сердца возникает при быстром накоплении крови в полости перикарда (под сердечной сорочкой), сопровождающемся сдавлением сердца, уменьшением его наполнения в диастолу и снижением сердечного выброса •• Клинические проявления: артериальная гипотензия, тахикардия, резкое ослабление верхушечного толчка, расширение границ сердца, значительное расширение вен шеи. Локализация раны в проекции сердца позволяет своевременно заподозрить ранение перикарда и миокарда •• Лечение: стернотомия или левосторонняя переднебоковая торакотомия и быстрая декомпрессия перикарда. Проводят левостороннюю переднюю торакотомию и перикардиотомию, эвакуируют излившуюся в полость перикарда кровь. Ушивают ранение миокарда. Перикард также ушивают отдельными редкими швами, чтобы обеспечить свободный отток содержимого полости перикарда в плевральную полость • Патологическая подвижность стенки грудной клетки — см. Переломы рёбер.
Повреждения, потенциально опасные для жизни, без своевременного лечения обычно приводят к летальному исходу. Однако состояние больных позволяет в течение нескольких часов поставить точный диагноз и разработать необходимую тактику лечения.
• Разрывы трахеи и главных бронхов обычно возникают в пределах 2 см от бифуркации трахеи. Чаще наблюдают при тупых травмах грудной клетки. Травма трахеи и бронхов редко возникает изолированно, обычно в сочетании с повреждением других органов средостения и грудной полости •• Диагноз устанавливают клинически, при рентгенографии или бронхоскопии. Характерными признаками считают выраженное нарушение дыхания, пневмоторакс, эмфизему средостения, подкожную эмфизему, пневмоторакс, гемоторакс и кровохарканье. Подозрение на разрыв должно возникать в следующих случаях: ••• Коллабированное лёгкое не удалось расправить после дренирования плевральной полости (неэффективность декомпрессии) ••• Продолжается поступление большого объёма воздуха в плевральную полость ••• Массивная медиастинальная и подкожная эмфизема на ранних сроках после травмы (1–2 ч) •• Лечение: восстановление стенки трахеи и бронха. Если не удаётся восстановить целостность разорванного главного бронха при сохранённых сосудах, следует ушить наглухо оба конца бронха и перевести больного в специализированный центр торакальной хирургии.
• Разрыв аорты обычно возникает при острой и тупой травме грудной клетки или резкой остановке движения тела (автомобильная катастрофа). При ранении крупных сосудов грудной клетки менее половины пострадавших достигают стационара: условий для тромбообразования мало, рана обычно зияет, что сопровождается обильным кровотечением. В итоге погибают около 2/3 пострадавших •• Клинические проявления: геморрагический шок, локализация травмы в верхней половине грудной клетки, напряжённая пульсирующая гематома, шум при аускультации над ней, гемопневмоторакс •• Рентгенография ••• Расширение средостения ••• Нечёткость контура дуги аорты ••• Смещение левого главного бронха вниз ••• Тень в области верхушки лёгкого ••• Отклонение трахеи вправо ••• Жидкость (кровь) в левой плевральной полости •• Аортография: подтверждают диагноз •• Лечение. Экстренная торакотомия, восстановление целостности аорты путём ушивания ранения или интерпозиции трансплантата. Обычно проводят с использованием аппарата искусственного кровообращения.
• Ранение диафрагмы обычно происходит при открытой и закрытой травмах грудной клетки и живота. При этом плевральная и брюшная полости сообщаются между собой •• Диагноз устанавливают с помощью рентгенографии, выявляющей смещение желудка или толстой кишки в грудную клетку. Все проникающие ранения грудной клетки ниже уровня VII ребра опасны возможным повреждением диафрагмы. Поэтому при неясной клинической картине этим пациентам показана диагностическая торакоскопия •• Лечение. Немедленное введение назогастрального зонда (если он ранее не установлен) предупреждает значительное расширение желудка, обычно сопровождаемое тяжёлыми, угрожающими жизни расстройствами дыхания. Затем в неотложном порядке ушивают разрывы диафрагмы (трансабдоминальным доступом) и одновременно ликвидируют сочетанные повреждения органов брюшной полости. Плевральную полость дренируют.
• Повреждения пищевода чаще возникают при проникающих ранениях грудной клетки или при ятрогенном его повреждении во время эзофагоскопии •• Клинические проявления: немедленное развитие подкожной эмфиземы на шее и быстро прогрессирующий медиастинит •• Диагностика: рентгенологическое исследование пищевода с водорастворимым контрастом •• Лечение. Как можно скорее необходимо выполнить широкое дренирование средостения и ушивание разрыва. Доступ зависит от локализации разрыва: либо через мягкие ткани шеи, либо путём выполнения торакотомии. Швы обычно покрывают и укрепляют окружающими тканями (плеврой, межрёберными мышцами).
• Ушиб сердца происходит при прямых ударах в область грудины. По тяжести проявлений контузия тканей сердца колеблется от незначительных субэндокардиальных или субперикардиальных петехий до поражения всей толщи миокарда •• Клиническая картина: боль в области сердца, редко купирующаяся валидолом, нитроглицерином, беспокойство, страх, ощущение удушья, слабость. Кожные покровы землисто-серого цвета, холодный пот, пульс слабого наполнения, аритмичен, тахикардия до 140–150 в минуту. При аускультации — глухость тонов, аритмия, артериальная гипотензия. На ЭКГ — снижение вольтажа, увеличение, уплощение, двухфазность или инверсия зубца Т, деформация комплекса QRS •• Осложнения ••• Аритмии (включая желудочковые экстрасистолы, наджелудочковую тахикардию и фибрилляцию предсердий) ••• Разрывы стенок миокарда ••• Разрывы межжелудочковой перегородки ••• Левожелудочковая недостаточность •• Диагноз устанавливают по результатам ЭКГ и двухмерной ЭхоКГ •• Лечение: постоянное наблюдение за деятельностью сердца и гемодинамикой с помощью следящей аппаратуры, лечение аритмий соответствующими препаратами, при развитии кардиогенного шока — соответствующая интенсивная терапия.
• Ушиб лёгких — наиболее распространённое повреждение, сопровождающее обширные травмы грудной клетки в 30–75% случаев •• Причины. Закрытая травма, вызывающая внутриальвеолярные кровоизлияния, отёк и обструкцию бронхиол •• Диагноз устанавливают на основании данных рентгенографии органов грудной клетки (затенение лёгочной ткани в первые часы после травмы), газового состава в артериальной крови и клинических признаков нарушения дыхания •• Лечение: ограничение приёма жидкостей, ингаляция кислорода, физиотерапевтические процедуры, адекватное обезболивание (включая эпидуральную аналгезию). При возникновении осложнений (пневмо- и гемоторакс) — экстренное дренирование грудной полости.
• Эмфизема средостения и подкожная эмфизема •• Подкожная эмфизема чаще всего возникает при напряжённом пневмотораксе и разрыве париетальной плевры, что соответствует типичной травме — разрыву лёгкого с переломами рёбер или проникающему ранению. При неповреждённой париетальной плевре воздух в мягкие ткани грудной клетки попадает из средостения через верхнюю апертуру грудной клетки. Возможно развитие обширной подкожной эмфиземы при закрытом разрыве бронха или лёгкого и сохранённой париетальной плевре. Следует различать ограниченную, распространённую и тотальную подкожную эмфизему •• Медиастинальная эмфизема (пневмомедиастинум) возникает при разрыве бронха (реже трахеи) с сохранением целостности медиастинальной плевры (воздух распространяется по паратрахеальным и медиастинальным пространствам). Другая причина пневмомедиастинума — осложнение лапароскопии (когда инсуффлируемый газ вместо брюшной полости попадает в предбрюшинную клетчатку и далее в переднее средостение) ••• Клинические проявления. Симметричные припухлости в надключичных областях, быстро распространяющиеся на шею, лицо. Осиплость голоса, экстраперикардиальная тампонада сердца. При пальпации — симптом «хрустящего снега» (крепитация) ••• Лечение. При прогрессирующей медиастинальной эмфиземе с нарушением функций ССС и дыхательной системы показана экстренная супрастернальная медиастинотомия: анестезия местная, прокаин последовательно вводят в кожу, подкожную клетчатку и загрудинное пространство. Проводят горизонтальный разрез над рукояткой грудины и, скользя по задней стенке грудины, осторожно проникают в средостение. Затем устанавливают дренаж и накладывают наводящие швы.
• Сдавление груди (травматическая асфиксия). При длительном и сильном сжатии грудной клетки происходит почти полная или частичная задержка дыхания, влекущая за собой повышение внутригрудного давления с резким повышением давления внутригрудных кровеносных сосудах. Нарушается отток венозной крови по системе верхней полой вены в правые отделы сердца •• Клиническая картина: часто нарушено сознание, больные жалуются на боль в груди, шум в ушах, осиплость голоса, нередко афонию, возможны кровотечения из носа и ушей. Характерен внешний вид больного: кожа головы, шеи, верхней половины груди имеет ярко-красную окраску с множественными мелкоточечными кровоизлияниями, распространяющимися на слизистые оболочки полости рта, барабанные перепонки, конъюнктиву и сетчатку глаз. В местах плотного прилегания одежды кровоизлияния на коже могут отсутствовать. В тяжёлых случаях — одышка, слабый частый пульс, аритмии, артериальная гипотензия. При аускультации — большое количество влажных хрипов, на рентгенограмме — различные затемнения лёгочных полей •• Лечение. При лёгкой травматической асфиксии — покой, шейная вагосимпатическая новокаиновая блокада по А.В. Вишневскому, оксигенотерапия. При тяжёлой травматической асфиксии — ИВЛ, реанимация, интенсивная терапия.
МКБ-10 • S20 Поверхностная травма грудной клетки • S21 Открытая рана грудной клетки • S22 Перелом ребра (ребер), грудины и грудного отдела позвоночника • S23 Вывих, растяжение и повреждение суставов и капсульно-связочного аппарата грудной клетки • S24 Травма нервов и спинного мозга в грудном отделе • S25 Травма кровеносных сосудов грудного отдела • S26 Травма сердца • S27 Травма других и неуточнённых органов грудной полости • S28 Размозжение грудной клетки и травматическая ампутация части грудной клетки • S29 Другие и неуточнённые травмы грудной клетки