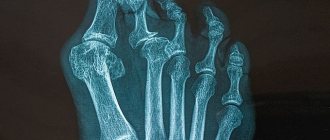
Поражение суставов при ВИЧ и СПИД является основным симптомом влияния инфекции на организм пациента. Это необратимые процессы, лечение которых заключается в снижении боли и отечности тканей, предотвращения деформации сухожилий. Мужчины более подвержены риску развития инфекционного артрита, чем женщины. При этом появляются и другие симптомы ВИЧ. Терапия опорно-двигательного аппарата должна быть согласована с общим лечением, для этого важно полностью следовать инструкциям лечащего доктора.
Почему и где болят?
Причины, по которым появляется боль в суставах ВИЧ-инфицированных пациентов:
- дезорганизация работы лимфоцитов;
- спровоцированные воспаления;
- появления инфекционного артрита;
- повышения риска появления и увеличения опухоли;
- сбои циркуляции крови в костной ткани и сочленениях.
Вирус иммунодефицита провоцирует болезненный синдром в суставах, мышцах и ломоту костей. Снижается иммунная система и организм становится более подверженным появлению патологий опорно-двигательного аппарата.
Боль появляется из-за усиления таких недугов, которые обостряет ВИЧ:
ВИЧ усиливает симптомы других болезней, например, остеопороза.
- артралгия суставов;
- спровоцированный инфекцией артрит (псориатический, септический и реактивный);
- полимиозит;
- остеопороз;
- остеонекроз;
- туберкулез;
- ревматологические недуги.
Болевой синдром в суставах при поражениях опорно-двигательного аппарата проявляется уже на начальных стадиях ВИЧ и сопровождает заболевание на всех этапах развития. Боль ноющая, длительная (сутки), ухудшающая комфортность жизни человека. Зачастую проявляется в ночное время. Наиболее подвержены большие суставы двигательной системы (локтевой, плечевой и коленный). При этом может наблюдаться несколько пораженных участков, страдает спина и шея. Наблюдаются симметричные и асимметричные поражения.
Основные стадии заболевания
Стадии ВИЧ делятся на следующие:
- инкубационная. Это стадия, на которой происходит заражение и последующее размножение вируса в крови. Она длится до шести недель, иногда меньше. Даже будучи зараженным, на этом этапе человек не увидит явных признаков, а анализ крови не покажет, что в крови есть антитела;
- первичная. Здесь уже могут появиться первые признаки инфекции. Длится вторая стадия в течение 3 недель – в это время появляются антитела, вирус определяется лабораторно;
- субклиническая. Появляется первый признак болезни – увеличенные лимфоузлы. Ппациент чувствует себя полностью здоровым, на самочувствие не жалуется;
- появление вторичных заболеваний. Иммунитет начинает давать сбои, из-за чего проявляются самые разные болезни: от частых простуд и кандидоза до пневмоний, туберкулеза;
- терминальная. Стадия предполагает истощение (довольно быстрое и прогрессирующее), а также последующую смерть больного.
Стадии не имеют единственно верных временных рамок – они могут отличаться у разных людей. Например, часто ВИЧ-инфицированные годами чувствуют себя хорошо или не обращают внимание на небольшие признаки. Болезнь обнаруживается только на стадии сильного ухудшениям самочувствия или благодаря случайным анализам.
Что делать с проблемой?
Восстановить пораженную ткань суставов при ВИЧ невозможно. Основная цель терапии — купировать болевой синдром, облегчить состояние пациента и остановить разрушения суставных структур. Самостоятельное лечение недопустимо. Назначить методику терапии и медпрепараты может только лечащий доктор, который знает полную клиническую картину пациента, провел расширенную диагностику и контролирует параллельно принимаемые пациентом медикаменты. С помощью обезболивающих анальгетиков и противовоспалительных препаратов удастся на время устранить болевые ощущения, но не избавиться от патологии. Игнорирование дистрофических изменений ускорит течение недуга, усложнит болезнь и приведет к необратимым патологическим процессам в суставах.
Компрессы, настои, чаи, мази из народной медицины не дают значительных результатов. Они помогают усилить действия традиционной терапии, повысить общую функциональность организма, улучшить эластичность сочленений. При самостоятельном применении средства из растительных компонентов они не оказывают необходимого терапевтического эффекта. Лучше пользоваться препаратами местного назначения, которые быстрее проникают к травмированному суставу. Название медикамента и схему применения с дозировкой определяет доктор. Важно соблюдать правильное питание, употреблять рекомендуемое врачом количество чистой воды, отказаться от тяжелых физических нагрузок и сбалансировать режим работы и отдыха.
Источник etosustav.ru
Когда человек узнает о том, что инфицирован вирусом иммунодефицита, преждевременная смерть – не самое страшное, о чем приходится думать. Болевые ощущения — мучительное следствие развития болезни. Что болит при ВИЧ, и можно ли бороться с болью?
- Артрит при ВИЧ
Какие боли может вызывать ВИЧ-инфекция
- Уже на ранних сроках течения инфекции появляется болезненность в мышцах (характерна ноющая мышечная боль). Это является следствием поражения мышечных тканей. Оно наблюдается у 1/3 всех инфицированных. Первичное поражение мышц называется миопатией. Движения становятся скованными и доставляют неприятные ощущения. Крайняя степень поражения тканей — полимиозит. Человек превращается в инвалида. Он практически обездвижен, малейшая динамика причиняет страдания.
- При ВИЧ-инфекции изменения касаются всех составляющих опорно-двигательного аппарата. У пациентов болит позвоночник, суставы, ноют кости. На подобные ощущения жалуется больше половины носителей. В первую очередь вирус поражает крупные суставные соединения:
- тазобедренные;
- плечевые;
- локтевые;
- коленные.
Постепенно скованность переходит и на мелкие суставы. Начинают хрустеть пальцы рук. Болезненность движений ярко проявляется по утрам. Затем инфицированный разрабатывает конечности, и в течение дня боли сходят на нет. Обычно с переходом болезни в скрытую стадию это явление исчезает. Оно обусловлено тем, что нарушается доставка питательных веществ и кислорода в ткани двигательной системы.
Сама по себе боль в суставах не указывает на ВИЧ. Но если у человека наблюдается течение нескольких артритических процессов одновременно, дополнительное исследование не помешает. Анализ крови поможет определить, имеет ли место вирусная нагрузка.
Человек при ретровирусном инфицировании жалуется на боли в шее. Причиной часто выступают бактериальные инфекции, которые проявляются язвенными поражениями полости рта. Местные воспалительные процессы, сопровождающие проникновение ВИЧ в организм, вызывают увеличение лимфатических узлов на шее и челюстях.
Различные вирусные и бактериальные инфекции атакуют человека с ВИЧ. Происходит это из-за падения уровня Т-лимфоцитов в крови. Вирусы иммунодефицита поражают эти клетки в первую очередь. Течение инфекций сопровождается
- слабостью;
- ломотой в теле;
- подъемом температуры;
- увеличением лимфоузлов.
На стадии пре-СПИДа болезнь дополняют оппортунистические инфекции. По мере течения заболевания бороться с ними становится все сложнее. СПИД характеризуется необратимостью сопутствующих заболеваний. На этом этапе жизнь больного наполняется болями разной интенсивности и происхождения. Сохранить здоровье и избежать страшных последствий помогают ранняя диагностика и своевременно начатая терапия.
Первая стадия: острая ВИЧ-инфекция
Инфицирование и последующее развитие вируса может происходить бессимптомно. Но на этой стадии в крови зараженного циркулирует довольно большая концентрация вируса, и может осуществиться его передача основными способами: через кровь или биологические жидкости. Статистически чаще, в течение 2-4 недель после заражения, регистрируются симптомы ОРВИ. Объяснить их появление можно естественной реакцией организма на проникновение чужеродного агента. Защитные реакции направлены на одно – убить вирус. Но, к сожалению, это невозможно. Если вирус проник в организм, он там и останется. Конечно, со временем этот процесс нормализуется. Иммунная система сдерживает и контролирует вирус, увеличивает выработку защитных иммунных клеток, но их количество не станет прежним и не вернется к исходному уровню, ведь они разрушаются вирусом. Можно выделить ряд тревожных симптомов, которые требуют внимания, особенно если есть риск и вероятность заражения:
- боль в мышцах и суставах;
- повышенная усталость;
- длительно существующая небольшая температура;
- часто возникающие стоматиты в полости рта;
- ночная потливость;
- сыпь по телу;
- легкая или выраженная боль в горле;
- увеличенные лимфатические узлы и др.
Вторая стадия: клиническая латентность
На этой стадии вирус активен, но размножение происходит на очень низком уровне. На этой стадии, которая также называется бессимптомной, возникающие признаки остаются без должного внимания. Ведь повышенной усталости, снижению работоспособности всегда найдутся оправдания. Если лечение началось на этой стадии или и того раньше, то бессимптомный этап удается поддерживать всю жизнь. Тем не менее, если лечение не началось или по каким-то причинам игнорируется, то этот этап может продолжаться около 10 лет и переходить в третью стадию. Антиретровирусная терапия снижает концентрацию вируса в биологических жидкостях до такой степени, что его невозможно обнаружить и вирус не передается. Это некая профилактика распространения ВИЧ и СПИДа, однако это не говорит о том, что не нужно принимать никаких мер предосторожности и не использовать барьерные способы контрацепции.
Третья стадия: симптомы ВИЧ, перешедшего в СПИД
Синдром приобретенного иммунодефицита человека – это третья стадия развития, и это совсем другой диагноз. Под синдромом понимают комплекс, совокупность симптомов, характеризующих определенное заболевание. У людей, которые получают качественное лечение, уровень иммунных клеток остается на должном уровне, и третьей стадии развития не наступает, по крайней мере, эта вероятность крайне низка. А без лечения вирусная нагрузка увеличивается, что приводит к значительному снижению количества иммунных клеток, и это уже опасно не только для здоровья, но и для жизни.
Симптомы третьей стадии варьируются, поскольку связаны с развитием различных оппортунистических инфекций, но к числу наиболее вероятных можно отнести:
- изменения зрения;
- длительную диарею;
- значительное увеличение лимфатических узлов;
- повышенную усталость, снижение работоспособности;
- лихорадку, которая исчезает и появляется;
- депрессивные расстройства;
- осложнения респираторных заболеваний;
- потерю веса;
- частые обострения стоматологических заболеваний, как правило, слизистой оболочки;
- язвы и сыпь в области гениталий и ануса.
К числу болезней, которые обычно развиваются на этой стадии, относят туберкулез, грибковые инфекции, серьезные респираторные инфекции и даже некоторые виды рака.
Особенности симптомов у мужчин и женщин
Вирус может поражать как мужчин, так и женщин. Однако статические данные показывают, что среди заболевших больше именно мужчин: в 2010 году 76% заболевших были именно представителями сильного пола. В клинической картине у мужчин и женщин могут быть различия, ведь даже их иммунная система имеет особенности. Известно, что у мужчин инфекция чаще протекает без симптомов, а те, что имеются, длительное время остаются без внимания, что нельзя сказать про женщин. В первую очередь речь идет о вагинальных грибковых инфекциях, которые относятся к числу оппортунистических. Конечно, появление вагинального кандидоза не является специфическим признаком ВИЧ, но вот если он появляется часто и плохо поддается лечению – это повод посетить врача и пройти соответствующее обследование. К числу характерных симптомов вагинального кандидоза можно отнести:
- зуд, жжение в вульве и промежности;
- болезненные ощущения во время полового акта;
- жжение и болезненность при мочеиспускании;
- густые, белые, творожистые выделения с характерным кислым запахом.
Настроение у женщин может быть неустойчивым и напрямую зависеть от гормонального фона. Прогрессирование инфекции может стать причиной серьезных изменений настроения и даже вызвать некоторые неврологические расстройства. Может развиваться депрессия, постоянное чувство безнадежности, хронический стресс и др. ВИЧ-инфицированные женщины отмечают, что менструации протекают тяжелее, болезненнее, нередко происходит сбой в регулярности цикла.
Текст: Юлия Лапушкина
Боли в горле
При ВИЧ у больного часто болит горло. Вскоре после заражения причиной болей в горле могут быть:
Если причиной боли в горле является вирусная инфекция, ее невозможно вылечить традиционными методами. Необходим прием сильнодействующих препаратов. Эта особенность характерна для наличия ВИЧ в организме. Когда больного долгое время не удается избавить от обыкновенной простуды, его кровь направляют на дополнительные анализы.
Негативное влияние вируса иммунодефицита человека на ЛОР-органы усиливается с течением времени. На стадии СПИДа много неприятностей пациенту доставляют ангины, протекающие в тяжелых формах.
Причины болей у людей с ВИЧ
Существуют различные причины боли, связанные с ВИЧ, местоположение и тяжесть боли при этом могут различаться. Необходимо наблюдаться у врача, чтобы определить возможную причину болей и разработать подходящий план лечения.
Некоторые люди, живущие с ВИЧ, могут испытывать кратковременную боль от вторичных инфекций, травм или хирургических вмешательств. Кратковременная боль обычно уходит, как только организм восстанавливается. Многие люди, живущие с ВИЧ, испытывают хроническую или долгосрочную боль. В одном исследовании, в котором изучались 238 людей, живущих с ВИЧ, 53% участников сообщили о хронической боли в течение последних 6 месяцев.
Хроническая боль людей, живущих с ВИЧ, может быть результатом:
- прямого воздействия ВИЧ на организм;
- повреждения нервов, также известного как периферическая невропатия;
- рака;
- оппортунистических инфекций.
Головные боли при ВИЧ
Головные боли при ВИЧ на начальном этапе сопровождают рядовые инфекции.
- Артрозакс для суставов, артрита и артроза: быстро избавит от заболеваний опорно-двигательного аппарата!
Причины, вызывающие сильные болевые ощущения в более поздний период:
- поражение центральной нервной системы;
- онкологические заболевания;
- поражение головного мозга инфекциями.
Чтобы избавить себя от страданий при СПИДе или отдалить их приближение, человеку с позитивным ВИЧ-статусом следует внимательно относиться к состоянию своего здоровья. Обо всех изменениях рекомендуется сообщать врачу.
Источник aids24.ru
Довольно часто происходит так, что болят суставы при ВИЧ. Причиной такого явления считается развитие дегенеративно-дистрофических изменений в костно-хрящевой ткани на фоне агрессивного распространения вируса и снижения защитной функции организма. Болезни опорно-двигательного аппарата при ВИЧ-инфекции отмечаются более чем у 50% больных.
Как лечиться?
ВИЧ-инфекция
Существует множество препаратов, которые в комбинации хорошо защищают от развития ВИЧ-инфекции. Какого-то одного, лучшего лечения не существует — терапия подбирается индивидуально. Со временем к некоторым препаратам может выработаться устойчивость, тогда их меняют. Причём возникновение устойчивости к одним препаратам может значить и то, что вирус становится невосприимчив и к другим похожим лекарственным средствам, которые до этого не применялись.
Чтобы это происходило как можно реже, лекарства нужно принимать без пропусков, ежедневно в одно и то же время. Сейчас делать это стало удобнее: два-три препарата могут быть объединены в одну таблетку. Обычно требуется принимать от 1 до 4 таблеток в день. Чаще всего никаких рекомендаций по поводу того, до еды или во время неё пить лекарства, нет. Но если препарат нужно принимать на голодный желудок, помните, что это значит: за час до еды или через два часа после неё.
Чтобы проще было принимать препараты вовремя, купите таблетницу и заполните её на неделю, оставьте её на видном месте. Также можно привязать приём лекарств к какой-то ежедневной активности (например, чистке зубов или кормлению собаки) либо поставить напоминание на телефоне. Часть лекарств положите в разные места (в ящик стола на работе, рюкзак, сумку), чтобы препараты всегда были доступны.
Современные лекарства вызывают меньше нежелательных реакций, чем более старые. Однако такое всё же случается. Обычно все побочные эффекты постепенно уходят, поэтому при их возникновении нужно обратиться к врачу, но приём препаратов не прекращать. Чаще всего нежелательные реакции возникают у пациентов с гепатитом: это тошнота, рвота, боль в правой верхней части живота, усталость, потеря аппетита, жёлтая кожа и склеры (наружная оболочка глаза). Об этом обязательно нужно сообщить доктору.
Помните, что эти препараты могут взаимодействовать с другими лекарствами, которые вы принимаете (например, средствами для снижения уровня холестерина, лечения астмы или изжоги). Препараты на основе растений (в частности зверобоя, чеснока, чертополоха) снижают концентрацию лекарства в крови.
Человеку с ВИЧ-инфекцией, но хорошо работающей иммунной системой лучше сделать несколько прививок: от гриппа (делается ежегодно), гепатита B, пневмококка, дифтерии, столбняка, коклюша и др. Подробнее о такой необходимости лучше поговорить со своим лечащим врачом.
Несмотря на то, что государство обязано обеспечивать людей с ВИЧ-инфекцией АРВТ, к сожалению, тут нередко возникают проблемы. При этом рыночная стоимость таких лекарств довольно высокая.
СПИД
Если у человека диагностирован СПИД, то зачастую, кроме АРВТ, ему в качестве профилактики также необходимо принимать антибиотики и противогрибковые препараты.
Как никого не заразить?
ВИЧ не передаётся в быту: через общие тарелки или полотенца. Заразиться можно при незащищённом вагинальном или анальном секс, а также пользуясь одной иглой с заражённым человеком.
Если человек с ВИЧ-инфекцией принимает АРВТ и в его крови количество вирусов настолько мало, что не определяется обычными тестами, то риск заразить сексуального партнёра приближается к нулю. В любом случае использование презерватива защищает от передачи ВИЧ. Есть и ещё один эффективный способ профилактики, правда, достаточно дорогой. Это препарат «Трувада», его должен принимать неинфицированный партнёр до полового акта.
ВИЧ-инфекция — при правильном лечении это уже совсем не так опасно, как было в XX веке. Многие люди живут с ВИЧ, женятся, становятся родителями здоровых детей и не испытывают проблем со здоровьем. Поэтому если вы узнали, что у вас ВИЧ, не откладывая, запишитесь на консультацию к хорошему инфекционисту.
Этиология и патогенез суставных болей
Под действием ВИЧ-инфекции защитные функции организма активизируются и вырабатывают антитела к патогену. Их детальность заключается в поражении и утилизации больных клеток соединительной ткани. Из-за сильных нарушений в организме происходит дисфункция иммунной системы. Это приводит к тому, что антитела уничтожают не только болезнетворные агенты, но и здоровые клетки собственного организма. Под действием негативного фактора страдают все органы и системы, в том числе и ОДА.
К развитию ревматических синдромов склонны: носители ВИЧ, больные с яркой клинической картиной инфицирования и люди с тотальным поражением иммунной системы (СПИД).
В основном при иммунодефиците поражаются крупные суставы. Чаще больной испытывает боль в ночное время суток, что связано с нарушением кровообращения в костно-хрящевой ткани. Как правило, болевой синдром непродолжительный и проходит через несколько часов без применения лекарственных препаратов. При значительных дегенеративных нарушениях симптоматика усыпляется в связи с развитием ревматических синдромов.
Борьба с болевым синдромом у людей с ВИЧ
Существует множество способов борьбы с болью, связанной с ВИЧ. Врачи могут назначать препараты для уменьшения болезненных симптомов. Люди, живущие с ВИЧ, также могут приобретать лекарственные препараты без рецепта, но им следует поговорить со своим врачом перед началом употребления любых новых лекарств. Нелекарственная терапия и домашние средства также могут помочь людям.
Ниже мы обсудим различные варианты лечения:
Лекарственные препараты
Некоторые препараты против ВИЧ могут усилить чувствительность к боли у человека. Одним из первых подходов, которые применяют врачи при лечении болезненных симптомов, является или остановка, или снижение дозы препаратов против ВИЧ. Если такой подход не сработает, врач может рекомендовать лекарственные препараты, отпускаемые по рецепту или без рецепта.
Некоторые из этих вариантов включают:
Опиоиды
: это самый сильный вид обезболивающих препаратов, доступных только по рецепту. Опиоиды могут вызывать побочные эффекты, такие как сонливость, тошнота и запор. Важно соблюдать указания врача по приему опиоидов для предотвращения осложнений и передозировки.
Неопиоидные препараты
: ацетаминофен, аспирин и ибупрофен. Также доступны актуальные болеутоляющие средства, такие как гели, кремы и патчи.
Нелекарственная терапия
Некоторые люди также могут найти облегчение боли, применяя:
- иглоукалывание;
- массаж;
- когнитивную поведенческую терапию;
- присоединение к группе поддержки хронической боли.
Домашние средства
Некоторые способы борьбы с ВИЧ-инфекцией на дому включают:
- практикующие методы релаксации, такие как медитация и дыхательные упражнения;
- применение горячего и холодного компрессов;
- при необходимости прием теплых ванн;
- регулярную физическую активность;
- выявление и уменьшение причин стресса;
- ограничение потребления алкоголя;
- отказ от курения.
Симптомы и течение ВИЧ-ассоциированных артритов
На начальных этапах болевые ощущения в суставах воспринимаются как проявления невропатии. Только после появления более серьезной симптоматики в виде отечности и гиперемии околосуставных кожных покровов возникает подозрение о развитии артрита. Болезнь имеет воспалительный характер и провоцирует нарушение венозного и артериального кровотока внутри сустава.
ВИЧ-ассоциированный артрит
Тяжелая форма недуга, которая приводит к сложным внутренним нарушениям и явным визуальным изменениям структуры сустава. Относится к быстропрогрессирующим болезням, проявляется остро. В основном поражает суставы нижних и верхних конечностей с деформацией фалангов пальцев. Втягивает в патологический процесс околосуставные сухожилия. Главными симптомами такого вида артрита считаются выраженные болевые ощущения с нарастающей интенсивностью и отечность мягких тканей. При активном развитии недуга отмечаются сбои в увлажнении и питании кожных покровов, что проявляется их сухостью и отторжением верхних слоев эпидермиса. Тяжелая форма болезни приводит к осложнениям в виде воспаления слизистых оболочек внутренних органов.
ВИЧ-ассоциированный реактивный артрит
Первые признаки недуга проявляются на первых неделях проникновения инфекции в организм. В таком случае человек не подозревает, что он ВИЧ-инфицированный, но при этом испытывает всю обширную симптоматику артрита:
- Болезни опорно-двигательного аппарата
При реактивной форме артрита увеличиваются лимфатические узлы.
- болевой синдром, что более выражен после пробуждения;
- припухлость суставов;
- гиперемию околосуставных тканей;
- воспалительную реакцию в других структурных единицах;
- увеличение лимфатических узлов из-за неправильного оттока крови;
- утолщение пальцев ног.
Синдром Рейтера
Особенность недуга заключается в том, что помимо суставов поражаются сухожилия, мочеполовая система и органы зрения. Ревматическое проявление синдрома сводится к следующей симптоматике:
- болевые ощущения в пораженных суставах;
- образование контрактуры;
- воспаление синовиальной оболочки;
- покраснение кожных покровов;
- отечность пальцев;
- пяточные шпоры.
ВИЧ-ассоциированный псориатический артрит
Вместе с суставными болями появляются кожные проявления болезни. В запущенных случаях отмечается развитие тяжелой формы себореи и псориаза. Недуг проявляется покраснением кожных покровов и высыпаниями, которые со временем превращаются в эрозии и покрываются ороговелой коркой. Поврежденные участки эпидермиса становятся грубыми и уплотненными. На фоне негативных факторов, артрит начинается остро и быстро прогрессирует.
Течение артритов при ВИЧ делится на две группы: асимметричное поражение крупных суставов и симметричное развитие.
Лечение
Прогноз зависит от того, на какой стадии развития находится ВИЧ-инфекция. Проводится антиретровирусная терапия, лечение оппортунистических инфекций. В случаях, когда боли носят периодический характер, назначаются обезболивающие средства. При артритах применяют нестероидные противовоспалительные средства. В комплекс обязательно включаются ЛФК и физиотерапевтические процедуры.
Если вышеприведенные меры не помогают, то назначается сульфасалазин. Иммунодепрессанты и метотрексат, которые часто используются при артритах, для лечения ВИЧ-инфицированных применяют с большой осторожностью, поскольку они могут спровоцировать прогрессирование инфекции, перерождение новообразований в злокачественные. Если синдром Рейтера или псориатический артрит прогрессируют, то ситуация исправляется заменой суставов.
Наличие ВИЧ-инфекции не является препятствием для проведения эндопротезирования, хотя некоторые больницы отказываются под различными предлогами принимать таких пациентов, пугают осложнениями. Но в РФ есть клиники, где ВИЧ-инфицированным проводят операции по замене суставов по квотам. По законодательству пациент даже по квоте может самостоятельно выбирать лечебное учреждение из списка участвующих в программе ОМС, но вопрос в том, что далеко не везде берут таких больных. Приходится тратить много времени и нервов на поиски, а когда дают положительный ответ, необходимо выждать очередь, иногда до года.
Многие, у кого есть финансовые возможности, отправляются на лечение в Германию или Израиль, где оперируют качественно ВИЧ-инфицированных с таким же процентом осложнений, как и у ВИЧ-отрицательных пациентов.
Другие поражения суставов
Бывают тяжелые случаи, когда псориатический и реактивный артрит сочетается с синдромом Рейтера. А также на фоне иммунодефицита развиваются вторичные поражения суставов. Такие артриты имеют бактериальное происхождение и провоцируются различными грибками, туберкулезом и инфекционными гепатитами. Помимо суставов, нередко страдают мягкие ткани. Это приводит к развитию бурситов, тенденитов, периартритов, периартрозов, синовитов. Иногда встречаются и другие ревматические синдромы (полимиозиты, васкулиты).
Какие прогнозы при болях в суставах и ВИЧ?
Развитие дегенеративных разрушений в костной и хрящевой ткани зависит от степени выраженности ВИЧ-инфекции. При своевременном воздействии на сопутствующий недуг клинические проявления артритов полностью исчезают, прекращаются структурные изменения в суставах. При развитии СПИДа отмечаются сложные дистрофические суставные поражения. Такое состояние возникает на фоне вторичной грибковой инфекции или гнойного воспаления.
Источник osteokeen.ru
Поражение опорно-двигательного аппарата при ВИЧ-инфекции
… в 30-70% случаев выраженный клинический полиморфизм ВИЧ-инфекции включает ревматологические проявления. Артралгия является наиболее частой ревматической манифестацией ВИЧ-инфекции; при этом боли, как правило, слабовыраженные, перемежающиеся, имеют олигоартикулярный тип поражения, захватывают преимущественно коленные, плечевые, голеностопные, локтевые и пястнофаланговые суставы. В некоторых случаев, но чаще на поздних стадиях болезни может иметь место выраженный болевой синдром в суставах верхних и нижних конечностей (как правило, в коленных, локтевых и плечевых суставах), продолжающийся менее 24 часов. ВИЧ-ассоциированный артрит аналогичен артриту, развивающемуся при других вирусных инфекциях, и характеризуется, как правило, подострым олигоартритом с поражением (преимущественным) суставов нижних конечностей при отсутствии патологии мягких тканей и ассоциации с HLA B27. В синовиальной жидкости воспалительные изменения не определяются. При рентгенографии суставов патологическая симптоматика обычно не обнаруживается. Как правило, наблюдается спонтанное купирование суставного синдрома. ВИЧ-ассоциированный реактивный артрит характеризуется типичной симптоматикой серонегативного периферического артрита с преимущественным поражением суставов нижних конечностей, развитием тяжелых энтезопатий, а также подошвенного фасциита, ахиллобурсита, дактилита («пальцы-сосиски») и выраженным ограничением подвижности больных. Отмечаются яркие внесуставные проявления (кератодермия, кольцевидный баланит, стоматит, конъюнктивит), развернутая симптоматика ВИЧ-ассоциированного комплекса в виде субфебрилитета, похудания, диареи, лимфаденопатии. Не характерно поражение костно-мышечного аппарата туловища. Течение, как правило, хроническое рецидивирующее. ВИЧ-ассоциированный реактивный артрит может возникать более чем за два года до установления диагноза ВИЧ-инфекции либо на фоне начала клинических проявлений СПИДа, но наиболее часто проявляется в период уже имеющегося тяжелого иммунодефицита. ВИЧ-ассоциированный псориатический артрит, как правило, характеризуется быстрым прогрессированием суставных проявлений, и наличием корреляции между выраженностью поражения кожи и суставов. Запомните: любой больной с тяжелой атакой псориаза или формой болезни, устойчивой к традиционной терапии, должен быть обследован на ВИЧ-инфекцию. ВИЧ-ассоциированный полимиозит развивается достаточно рано и может быть одним из первых проявлений поражения мышц. Основные его проявления аналогичны таковым при идиопатическом полимиозите: миалгии, похудание, слабость проксимальных мышечных групп, повышение сывороточной КФК, электромиограмма характеризуется миопатическим типом изменений в виде: миопатических потенциалов действия моторных единиц с ранней активацией и полной низкоамплитудной интерференцией; потенциалов фибрилляции, положительных острых зубцов. Мышечная биопсия выявляет признаки воспалительной миопатии: воспалительная инфильтрация периваскулярной и интерстициальной области вокруг миофибрилл в сочетании с их некрозом и репарацией. Немалиновая миопатия характеризуется мышечной слабостью, гипотонией мышц, которые впервые появляются в тазовом поясе, затем в мышцах плечевого пояса, а затем по мере прогрессирования болезни приобретают генерализованный характер. При исследовании биоптатов мышечных волокон в световом микроскопе выявляются немалиновые тельца в виде палочковидных или нитевидных включений, расположенных под сарколеммой или в толще мышечного волокна. Миопатия при «ВИЧ-обусловленной кахексии» диагностируется при наличии следующих критериев: потеря в весе более чем на 10% от исходного, хроническая диарея (>30 дней), хроническая усталость и документированная лихорадка (>30 дней) при отсутствии других причин. Септический артрит в рамках ВИЧ-инфекции, как правило, развивается у «внутривенных» наркоманов или при сопутствующей гемофилии. Основными возбудителями септического артрита являются грамположительные кокки, гемофильная палочка, а также сальмонеллы. Заболевание проявляется острым моноартритом преимущественно тазобедренного или коленного сустава. Возможно поражение крестцово-подвздошных, грудино-реберных или грудино-ключичных сочленений. В целом ВИЧ-инфекция не оказывает существенного влияния на течение септических поражений опорно-двигательного аппарата, которые (осоложенения), как правило, успешно излечиваются при адекватной антибактериальной терапии и своевременном хирургическом вмешательстве. Туберкулезный спондилит, остеомиелит, артрит. Туберкулез является одной из наиболее часто угрожающих жизни ВИЧ-ассоциированных оппортунистических инфекций. При этом на долю поражения опорно-двигательного аппарата приходится 2% случаев. (!) Наиболее частая локализация туберкулезного процесса — позвоночник, однако могут иметь место признаки остеомиелита, моно- или полиартрита. В отличие от классической болезни Потта, туберкулезный спондилит в рамках ВИЧ-инфекции может протекать с атипичной клинической и рентгенологической симптоматикой (слабовыраженные боли, отсутствие вовлечения в процесс межпозвонковых дисков, формирование очагов реактивного костного склероза), что приводит к за¬держкам в диагностике и своевременном лечении. Поражение костно-суставной системы атипичными микобактериями обычно развивается на более поздних стадиях ВИЧ-инфекции, когда уровень CD4-лимфоцитов не превышает 100/мм3. Среди возбудителей данной группы преобладают M. haemophilum и M. kansasii. При этом отмечается несколько очагов инфекции, а такие проявления, как узелки, язвы и свищи, наблюдаются у 50% больных. Микотическое поражение суставов у ВИЧ-инфицированных. Основными возбудителями являются Candida albicans, Sporotrichosis schenkii и Penicillium marneffei (в южном Китае и странах Юго-Восточной Азии). Поражение грибом Penicillium marneffei происходит на поздних стадиях ВИЧ-инфекции и протекает с лихорадкой, анемией, лимфаденопатией, гепатоспленомегалией, острым моно-, олиго- или полиартритом, а также множественными подкожными абсцессами, кожными язвами, свищами и мультифокусным остеомиелитом. Диагноз инфекции опорно-двигательного аппарата у больных с ВИЧ-инфекцией может быть затруднен по следующим причинам: (1) отсутствие лейкоцитоза в периферической крови и в синовиальной жидкости, особенно на поздних стадиях ВИЧ-инфекции; (2) атипичная локализация поражения; (3) возбудители, выделенные из сустава и из крови, могут быть различными при полимикробной этиологии поражения; (4) проблемы с идентификацией возбудителя при наличии предшествующего лечения антибиотиками; (5) стертость симптоматики на поздних стадиях ВИЧ-инфекции, когда в клинической картине выходят на передний план признаки поражения других органов и систем. Необходимо помнить о возможности развития ревматологических синдромов в ассоциации с антиретровирусной терапией, например, о синдроме «зидовудиновой» миопатии. Этот синдром имеет острое начало в виде миалгии, пальпаторной болезненности в мышцах и проксимальной мышечной слабости в среднем через 11 мес. от начала лечения. Характерны повышение концентраций мышечных ферментов в сыворотке крови и миопатический тип ЭМГ. При исследовании биоптата мышечной ткани выявляют специфическую токсическую митохондриальную миопатию с появлением «рваных красных волокон», отражающих наличие патологических митохондриальных кристаллических включений. Прекращение лечения ведет к улучшению состояния больного. Уровни креатинкиназы нормализуются в течение 4-х недель, а мышечная сила восстанавливается через 8 недель от момента отмены препарата. Применение ингибиторов протеаз может привести к возникновению рабдомиолиза (особенно в сочетании с приемом статинов), а также липоматоза слюнных желез. Описаны случаи развития адгезивного капсулита, контрактуры Дюпюитрена и дисфункции височно-челюстного сустава при лечении индинавиром. Остеонекроз и другие виды поражения костной ткани (например, остеопения, остеопороз), широко распространен среди ВИЧ-инфицированных больных, что обусловлено как самим заболеванием, так и проводимой антретровирусной терапией. Самая частая локализация асептического некроза — головка бедренной кости, поражение которой (при отсутствии жалоб) было выявлено с помощью магнитно-резонансной томографии более чем у 4% ВИЧ-инфицированных больных. Асептический некроз головки бедра в 40-60% случаев является двусторонним, а также может сочетаться с остеонекротическим поражением иной локализации (головка плечевой кости), мыщелки бедра, ладьевидные и полулунные кости и т.д.). По мере прогрессирования болезни более чем в 50% случаев возникает необходимость в оперативном лечении — протезировании тазобедренного сустава.
Довольно часто происходит так, что болят суставы при ВИЧ. Причиной такого явления считается развитие дегенеративно-дистрофических изменений в костно-хрящевой ткани на фоне агрессивного распространения вируса и снижения защитной функции организма. Болезни опорно-двигательного аппарата при ВИЧ-инфекции отмечаются более чем у 50% больных.
ВИЧ-инфекция — прогрессирующее антропонозное заболевание с преимущественно контактным механизмом заражения, характеризующееся специфическим поражением иммунной системы с развитием иммунодефицита, который проявляется развитием оппортунистических инфекций, злокачественных новообразований, возникновением аутоиммунных реакций.
За период с момента начала изучения ВИЧ-инфекции в мире зарегистрировано более 60 млн человек с ВИЧ. Особенно острой эта проблема является для России и стран СНГ, где заболеваемость ВИЧ выше, чем в других регионах мира [1]. В России более 700 тыс. больных, при этом оценочные показатели превосходят реальную выявляемость в 2—4 раза [2, 3].
Вследствие внедрения в клиническую практику высокоактивной антиретровирусной терапии (ВААРТ) ВИЧ-инфекция перешла из категории смертельных заболеваний в хроническое, медикаментозно регулируемое заболевание с ожидаемой продолжительностью жизни человека в несколько десятилетий. Тем не менее масштабы распространенности заболевания остаются пока высокими.
ВИЧ имеет большое генетическое разнообразие, формируя типы, группы, подгруппы и рекомбинантные формы, которые могут (помимо общих свойств) в силу генетических различий приобретать биологические особенности, в том числе тропность к поражению ЦНС, что в последние годы является предметом активного обсуждения [4]. По частоте поражения различных органов и систем при ВИЧ-инфекции, вызывающей синдром приобретенного иммунодефицита (СПИД), нервная система (нейроСПИД) стоит на втором месте после иммунной. Это связано с множеством патогенетических механизмов поражения как центральной, так и периферической нервной системы [5]. По данным аутопсий, патоморфологические изменения нервной системы встречаются у 70—80% умерших от СПИДа. Поражение ЦНС при ВИЧ-инфекции является, как правило, важным инвалидизирующим фактором. У 40—60% пациентов имеются разнообразные неврологические, психические и когнитивные нарушения, что значительно затрудняет их социальную адаптацию, а в тяжелых случаях приводит к полной инвалидизации.
Неврологические проявления ВИЧ-инфекции могут быть вызваны как самим ВИЧ, так и оппортунистическими инфекциями, новообразованиями, а также токсическим воздействием антиретровирусных препаратов. Непосредственное действие ВИЧ на клетки нервной системы заключается в инфицировании и разрушении клеток, имеющих рецептор CD4 (клетки микроглии, астро-, моно-, олигодендроциты, клетки эндотелия кровеносных сосудов и сами нейроны) [6]. Кроме того, клетки ЦНС разрушаются мембранным белком gp 120, который играет ключевую роль в патогенезе нейрональных повреждений за счет блокирования нейролейкина. Различные патогенетические механизмы способны приводить к возникновению клинических проявлений с разнообразным неврологическим дефицитом [7].
В патогенезе неврологических расстройств важную роль играют сложные биохимические нарушения. Изменение регуляторной активности гипоталамо-гипофизарной системы ведет к нарушениям нейромедиаторного обмена, дефициту γ-аминомасляной кислоты и глицина, которые ассоциированы с развитием эпилептических приступов, уменьшение выработки серотонина — к возникновению депрессивных расстройств и атаксии, нарушение обмена вазопрессина — к расстройствам памяти, поражение эндотелиальных клеток сосудистых сплетений оболочек мозга и эпендимы желудочков — к развитию вторичной демиелинизации; депрессия клеточного иммунитета — к развитию оппортунистических инфекций и неопластических процессов. Как правило, имеет место сочетание указанных факторов, что определяет клинические проявления поражения ЦНС у конкретного больного.
В настоящее время выделяют ряд первичных и вторичных поражений ЦНС при ВИЧ-инфекции:
— синдром приобретенного иммунного дефицита, сочетающий проявления инфекционного и дегенеративного процессов (нейроСПИД);
— синдром СПИД-деменции;
— ВИЧ-ассоциированные нейрокогнитивные нарушения (HIV-associated neurocognitive disorders — HAND);
— ВИЧ-ассоциированная энцефалопатия;
— ВИЧ-обусловленные поражения ЦНС (первичные);
— оппортунистические поражения ЦНС [1].
К первичным поражениям нервной системы при ВИЧ относят нарушения, связанные с непосредственным влиянием вируса: НAND, ВИЧ-ассоциированные энцефало-, миело-, полинейропатии, другие поражения ЦНС, обусловленные ВИЧ-инфекцией (асептический менингит, менингоэнцефалит). HAND является клиническим диагнозом у ВИЧ-инфицированных пациентов, имеющих когнитивные расстройства, в случае если на основании клинических и лабораторных исследований исключены инфекционные и метаболические поражения ЦНС, депрессия и другие причины. Установление диагноза требует целостной оценки вирусологического и иммунного статуса больного, оценки характера принимаемых им препаратов, употребления наркотических средств, анализа сопутствующих заболеваний, а также невро- и психоневрологического обследования. Обычно HAND не связаны с нарушением уровня сознания, очаговой неврологической симптоматикой либо признаками системного поражения.
ВИЧ-ассоциированные мягкие познавательно-двигательные расстройства
встречаются более чем у 80% больных СПИДом [8]. Проведенное на начальных стадиях заболевания неврологическое обследование может не выявить никаких отклонений, однако при нейропсихологическом тестировании, как правило, выявляются нарушения выполнения нейропсихологических тестов, соответствующие умеренным или более выраженным когнитивным нарушениям. При осмотре могут выявляться признаки диффузного симметричного поражения пирамидных путей, гиперрефлексия и симптомы поражения лобных долей. Выявляемые расстройства включают моторную и психомоторную заторможенность, нарушение внимания, неспособность сосредоточиться, мнестические нарушения, затруднения в обучении, обработке информации [9]. На ранних стадиях заболевания страдает кратковременная память, что связано с нарушением запоминания и извлечения информации.
ВИЧ-энцефалопатия (комплекс СПИД — деменция), как правило, развивается на поздних стадиях ВИЧ-инфекции и имеет различную выраженность симптоматики вплоть до развития деменции. Синдромологически представляет собой подкорковую деменцию, которая обычно развивается в течение нескольких недель или месяцев. Острое развитие нейропсихологической симптоматики указывает на другую причину энцефалопатии. Часто первые проявления энцефалопатии вначале замечают близкие больного, а не он сам. Характерными являются замедленность мышления, забывчивость, затруднение концентрации внимания, ощущение упадка сил, проявления депрессии, притупление эмоций, затруднение при выполнении тонких движений (например, при письме, застегивании пуговиц), появление императивных позывов к мочеиспусканию, эректильная дисфункция.
Можно выделить несколько групп симптомов ВИЧ-энцефалопатии:
1. Неврологические: на ранней стадии они могут отсутствовать или иметь незначительную выраженность. Возможны нарушение походки, замедление выполнения быстро чередующихся движений, гипомимия, тремор. В последующем отмечаются повышение рефлексов, появление патологических рефлексов, замедление саккадических движений глазных яблок, тазовые нарушения, возможно развитие сопутствующей полинейропатии. Для терминальной стадии характерно развитие спастической тетраплегии и недержание мочи и кала. 2. Когнитивные нарушения с замедлением психомоторной деятельности, расстройствами кратковременной памяти и переключения внимания. Динамика психических нарушений также носит стадийный характер. На ранней стадии заболевания выявляются повышенная отвлекаемость, притупление эмоций, сглаженность личностных черт, безынициативность. На поздних стадиях больной может быть дезориентирован во времени, пространстве и ситуации. В итоге, как правило, развивается мутизм.
Нарушения сознания, менингеальные симптомы, очаговая неврологическая симптоматика для ВИЧ-энцефалопатии не характерны. Психотические расстройства (без когнитивных или двигательных нарушений) также не соответствуют диагнозу ВИЧ-энцефалопатии. Редко такая энцефалопатия проявляется и парциальными или генерализованными судорожными приступами.
Диагноз большей частью ставится методом исключения. Когнитивные и психические нарушения всегда сочетаются с двигательными, хотя последние могут быть слабо выражены. Для выявления и оценки тяжести когнитивных нарушений при ВИЧ-энцефалопатии удобно пользоваться соответствующими психометрическими полуколичественными шкалами [10].
Лабораторные и инструментальные исследования направлены в основном на исключение других причин неврологических нарушений. Из методов нейровизуализации предпочтительнее использовать МРТ, при проведении которой выявляются признаки лейкоэнцефалопатии (относительно симметричное очаговое и диффузное изменение плотности белого вещества головного мозга), никогда не распространяющиеся на корковые отделы. Иногда наблюдается атрофия вещества мозга с расширением желудочков и борозд полушарий головного мозга. Отек вещества головного мозга, сдавление тканей и усиление МР-сигнала при контрастном усилении не характерны для ВИЧ-энцефалопатии и должны наводить на мысль о каком-либо другом процессе, вместе с тем возможно слабо выраженное симметричное диффузное контрастное усиление МР-сигнала от базальных ганглиев. Указанные изменения не носят специфического характера. Иногда изменения при МРТ отсутствуют. На ЭЭГ очаговые изменения отсутствуют, иногда обнаруживаются легкие признаки диффузного замедления биоэлектрической активности.
Изменения в цереброспинальной жидкости (ЦСЖ) неспецифичны. У пациентов, получающих высоактивную антиретровирусную терапию (ВААРТ), в ЦСЖ может обнаруживаться плеоцитоз, свидетельствующий об иммунологическом ответе на ВИЧ на фоне восстановления иммунной системы. Еще до широкого внедрения в клиническую практику ВААРТ была установлена слабая, но статистически значимая связь между высокой вирусной нагрузкой в ЦСЖ и выраженностью проявлений ВИЧ-энцефалопатии.
Лечение ВИЧ-энцефалопатии должно быть направлено на подавление репликации ВИЧ в ЦНС, поэтому основным направлением терапии является назначение антиретровирусных препаратов. Предпочтение должно отдаваться лекарственным средствам, хорошо проникающим через гематоэнцефалический барьер. ВААРТ привела к сокращению частоты случаев ВИЧ-энцефалопатии в 2 раза [11, 12], при этом продолжительность жизни увеличилась с 6 до 48 мес и более. Количество клеток СD4 в периферической крови на фоне лечения увеличивается с 50—100 в 1 мкл до нормального уровня [13]. На фоне ВААРТ может наблюдаться существенное клиническое улучшение течения ВИЧ-энцефалопатии, даже восстановление трудоспособности у пациентов, которые ранее нуждались в постороннем уходе. В течение первых месяцев лечения, несмотря на значительное клиническое улучшение, нейровизуализационные признаки лейкоэнцефалопатии могут нарастать, однако в течение последующих 1—2 лет постепенно исчезают. В настоящее время считается, что наличие даже минимальных когнитивных нарушений является достаточным основанием для назначения ВААРТ [14]. Дополнительное назначение ноотропных, нейрометаболических средств носит вспомогательный характер, поскольку не способно снизить репликацию вируса, однако может способствовать замедлению вызванных им нейродегенеративных процессов.
Острый ВИЧ-ассоциированный менингоэнцефалит
представляет собой наиболее тяжелую острую редко возникающую форму первичного поражения ЦНС при ВИЧ-инфекции. Острый энцефалит связывается с прямым поражением клеток головного мозга вирусом иммунодефицита человека. Развитие ВИЧ-менингоэнцефалита совпадает по времени или даже предшествует изменению результатов серологических исследований. В дебюте заболевания возможны угнетение сознания (вплоть до коматозного), эпилептические приступы. Неврологическая симптоматика в течение нескольких недель может полностью регрессировать, однако в дальнейшем у части больных, перенесших острый менингоэнцефалит, возможно развитие хронической ВИЧ-энцефалопатии. При соматическом обследовании могут выявляться генерализованная лимфоаденопатия, спленомегалия, макулопапулезная сыпь, крапивница. В ЦСЖ определяются неспецифические воспалительные изменения в виде плеоцитоза; нейровизуализационные признаки поражения мозга могут отсутствовать.
В острой стадии дифференциальный диагноз проводится с энцефалитом, вызванным вирусом простого герпеса. Последний может быть исключен, если в течение 3 дней при повторном КТ-сканировании не будет выявлено патологии мозга в виде очагов пониженной плотности.
Широкое применение ВААРТ привело к увеличению продолжительности течения заболевания и сделало его более благоприятным — чаще наблюдаются хронические формы менингоэнцефалита, чем острые и подострые [15].
У 20% ВИЧ-инфицированных пациентов чаще при тяжелом иммунодефиците развивается ВИЧ-ассоциированная миелопатия.
Она может развиваться без сопутствующих когнитивных и психических нарушений, свойственных ВИЧ-энцефалопатии. В клинической картине преобладают нарушения походки вследствие повышения мышечного тонуса по спастическому типу и атаксии конечностей, гиперрефлексия, патологические рефлексы, тазовые нарушения, в частности эректильная дисфункция. Чувствительность может быть нарушена по проводниковому типу или типу «носков» и «перчаток» вследствие сопутствующей полинейропатии. Изолированная ВИЧ-миелопатия может диагностироваться в случаях, когда сопутствующие когнитивные нарушения выражены менее, чем симптомы миелопатии, или отсутствуют. В диагностике основная роль отводится методам нейровизуализации и электрофизиологическим исследованиям, выявляется увеличение латентного периода соматосенсорных и двигательных вызванных потенциалов при транскраниальной магнитной стимуляции. Лечение основано на проведении ВААРТ.
У ВИЧ-инфицированных пациентов на любой стадии ВИЧ-инфекции возможно развитие синдромов поражения периферической нервной системы, которые наблюдаются примерно у ½ пациентов. Наиболее часто в клинике встречаются полинейро- и полирадикулопатии, которые могут развиваться вследствие как непосредственного действия ВИЧ, так и оппортунистических инфекций.
Наиболее часто развивается дистальная симметричная сенсорная полинейропатия
. Возникает она, как правило, на поздних стадиях ВИЧ-инфекции, когда количество лимфоцитов CD4 становится менее 200 в мкл. Риск ее развития выше у пациентов старшего возраста, а также употребляющих наркотические препараты [16]. Менее убедительна связь поражения периферических нервов с приемом применения нейротоксичных противовирусных препаратов. Заболевание проявляется медленно нарастающими нарушениями чувствительности — ощущениями онемения, покалывания, ползания мурашек на стопах и голенях. Примерно у 30—50% больных развивается нейропатический болевой синдром с возникновением жгучих, режущих или колющих болей в дистальных отделах конечностей. При осмотре выявляются снижение или отсутствие ахилловых рефлексов, повышение порога вибрационной чувствительности на пальцах ног, стопах, лодыжках и снижение болевой чувствительности в дистальных отделах конечностей, проприоцептивная чувствительность, как правило, не нарушается. Слабость и атрофия мышц стопы выражены незначительно. Кисти и пальцы рук поражаются редко. У многих больных с дистальной симметричной сенсорной полинейропатией утрата или нарушение функции малых симпатических и парасимпатических нервных волокон может вызвать ортостатическую гипотензию, эректильную дисфункцию. В диагностике используется электонейромиография, при которой выявляется аксональный тип повреждения нервных волокон.
При ВИЧ-инфекции встречаются также острая и хроническая воспалительная демиелинизирующая полинейропатия (ОВДП и ХВДП)
. ОВДП обычно развивается во время сероконверсии или на бессимптомной стадии ВИЧ-инфекции, редко может возникать на фоне восстановления иммунной системы. Протекает по типу синдрома Гийена—Барре. В ЦСЖ у ВИЧ-инфицированных пациентов (в отличие от ВИЧ-негативных) часто обнаруживается умеренный плеоцитоз. Примерно у 1/3 больных наблюдаются остаточные явления разной степени тяжести.
ХВДП — хроническое прогрессирующее и рецидивирующее заболевание, характеризующееся развитием в течение нескольких месяцев вялых парезов и невритических нарушений чувствительности. В некоторых случаях рецидивы чередуются с неполными ремиссиями и периодами стабилизации. При ХВДП, как и ОВДП, в ЦСЖ повышается уровень белка, часто обнаруживается умеренный плеоцитоз. ХВДП является редким осложнением ВИЧ-инфекции и развивается, как правило, вскоре после сероконверсии или на ранних стадиях ВИЧ-инфекции.
Важное место среди вторичных поражений нервной системы при ВИЧ-инфекции занимают токсические лекарственные нейропатии
, связанные с назначением антиретровирусных, антимикробных, цитостатических препаратов. Примерно у 10—30% больных, получающих диданозин, ставудин или зальцитабин, развивается дистальная симметричная сенсорная полинейропатия, которая клинически и электрофизиологически неотличима от полинейропатии, обусловленной ВИЧ-инфекцией. Единственное отличие — прием нейротоксических нуклеозидных ингибиторов обратной транскриптазы (НИОТ) в анамнезе. Нуклеозидная нейропатия развивается в среднем через 12—24 мес от начала приема препарата. После его отмены состояние иногда продолжает ухудшаться в течение 2—4 нед, но через 1,5—3 мес обычно начинается улучшение. Иногда восстановление бывает неполным из-за исходного поражения периферических нервных волокон, обусловленного ВИЧ-нейропатией. При субклиническом нарушении функции периферических нервов, подтвержденном результатами электронейрографии, риск развития нейропатии на фоне приема НИОТ возрастает.
Полинейро- и полирадикулопатии на поздних стадиях ВИЧ-инфекции могут быть осложнением оппортунистических заболеваний. Множественная мононейропатия в большинстве случаев является осложнением цитомегаловирусной инфекции (ЦМВ) и неходжкинской лимфомы. Острая и подострая полирадикулопатия, в частности синдром конского хвоста с быстро прогрессирующим вялым нижним парапарезом, недержанием кала и нарушениями чувствительности, может быть обусловлена оппортунистическими инфекциями, а также опухолевой инфильтрацией мозговых оболочек при лимфоме. Другими причинами полинейропатий являются хронический алкоголизм, сахарный диабет, истощение при хронических заболеваниях желудочно-кишечного тракта, новообразования.
Диагностика нейропатий при ВИЧ-инфекции обычно основана на данных анамнеза, клинического осмотра. Для подтверждения диагноза и исключения других заболеваний необходимо проведение электронейрографии. При подозрении на оппортунистические инфекции обязательно проводится исследование ЦСЖ. Биопсия икроножного нерва и мышцы требуется только в атипичных случаях, например при болевой дистальной симметричной сенсорной понинейропатии у пациента с высоким количеством клеток CD4 и низкой вирусной нагрузкой, который не принимает нейротоксические препараты, и при отсутствии других факторов риска. Иногда при наличии жалоб пациента объективное обследование, в том числе электрофизиологическое, не выявляет никаких изменений. В этом случае симптомы могут быть обусловлены изолированной нейропатией мелких немиелинизированных вегетативных нервных волокон. Для уточнения диагноза требуются пункционная биопсия периферического нерва с гистологической оценкой плотности внутриэпидермальных нервных волокон или регистрация связанных с болью соматосенсорных вызванных потенциалов.
Основными причинами вторичных поражений ЦНС при ВИЧ-инфекции являются оппортунистические инфекции и новообразования, которые развиваются на поздних стадиях ВИЧ-инфекции, в стадии СПИДа. Многие из них часто приводят к смерти больного. Токсоплазмоз — наиболее частая причина очагового поражения ЦНС у больных СПИДом (выявляется приблизительно у 10% больных). В большинстве случаев является результатом реактивации латентной инфекции. Методы нейровизуализации играют решающую роль в диагностике токсоплазмоза. При нейровизуализации выявляются области поражения вещества головного мозга с отеком, более интенсивным окрашиванием при внутривенном контрастировании, чаще в виде колец. Очаги поражения обычно обнаруживаются в базальных ганглиях. Токсоплазмоз ЦНС у больных СПИДом часто рецидивирует после прекращения лечения, поэтому большинство больных нуждаются в постоянной поддерживающей терапии [17, 18].
Первичная лимфома ЦНС выявляется у 5% больных СПИДом. Неврологические симптомы могут указывать на очаговое или диффузное поражение ЦНС. У таких больных имеется высокий титр антител к вирусу Эпштейна—Барр. При использовании методов нейровизуализации выявляются один (или более) гипер- или изоденсивный очаг с признаками отека вещества мозга, однако изменения не являются специфичными для лимфомы [19].
К герпесвирусным осложнениям СПИДа относят поражение ЦНС цитомегаловирусом, вирусами Herpes
zoster
, простого герпеса 1-го и 2-го типа. Они могут быть причиной поражения как вещества головного мозга, так и его оболочек. Опоясывающий лишай обычно является следствием реактивации латентной инфекции и встречается на разных этапах ВИЧ-инфекции. Больные СПИДом чаще имеют диссеминированный герпес и постгерпетический неврологический синдром, а также многоочаговые лейкоэнцефалиты с очаговой или латерализованной неврологической симптоматикой и признаками гидроцефалии [20].
Также часто к инфекционному поражению головного мозга и его оболочек у больных СПИДом приводят туберкулез, сифилис, грибковая инфекция. Инфекционные поражения ЦНС, как правило, наблюдаются у пациентов с поздними стадиями СПИДа [21]. Диагностика этих заболеваний обусловлена особенностями каждого из них, но инфекция часто верифицируется только ретроспективно, в частности при ответе на специфическую терапию. Подозрение может возникать при анализе клинической симптоматики, данных нейровизуализационного обследования, реже — при проведении серологических исследований или по данным биопсии. Часто имеется сочетанная инфекция несколькими возбудителями.
Таким образом, неврологические нарушения при ВИЧ-инфекции очень разнообразны, в ряде случаев именно они являются первыми симптомами ВИЧ-инфекции и могут послужить поводом для назначения ВААРТ.
Этиология и патогенез суставных болей
Под действием ВИЧ-инфекции защитные функции организма активизируются и вырабатывают антитела к патогену. Их детальность заключается в поражении и утилизации больных клеток соединительной ткани. Из-за сильных нарушений в организме происходит дисфункция иммунной системы. Это приводит к тому, что антитела уничтожают не только болезнетворные агенты, но и здоровые клетки собственного организма. Под действием негативного фактора страдают все органы и системы, в том числе и ОДА.
К развитию ревматических синдромов склонны: носители ВИЧ, больные с яркой клинической картиной инфицирования и люди с тотальным поражением иммунной системы (СПИД).
В основном при иммунодефиците поражаются крупные суставы. Чаще больной испытывает боль в ночное время суток, что связано с нарушением кровообращения в костно-хрящевой ткани. Как правило, болевой синдром непродолжительный и проходит через несколько часов без применения лекарственных препаратов. При значительных дегенеративных нарушениях симптоматика усыпляется в связи с развитием ревматических синдромов.
Вернуться к оглавлению
Что делать, если у вас ВИЧ?
В первую очередь нужно пойти к профильному специалисту — врачу Центра по профилактике и борьбе со СПИДом и инфекционными заболеваниями (они также называются «СПИД-центры»). Он проведёт осмотр, чтобы понять, не стала ли ВИЧ-инфекция причиной развития различных заболеваний. Также доктор даст направление на анализ крови, в том числе, возможно, чтобы проверить на устойчивость к лекарствам от ВИЧ. После этого он объяснит вам, как действовать дальше.
Сейчас существуют проверенные способы не допустить развития ВИЧ-инфекции. Это антиретровирусная терапия (АРВТ): ежедневно в одно и то же время нужно принимать 2–3 препарата, которые подавляют размножение вируса и улучшают работу иммунной системы. Так как терапия пожизненная, и делать перерывы в приёме лекарств опасно, то раньше начало лечения максимально откладывали. Ещё несколько лет назад рекомендовано было начинать терапию при уровне T-клеток 350 клеток/мкл. Затем границу сместили до 500 клеток/мкл. Сейчас уже на эти показатели стараются не обращать внимания, так как АРВТ помогает снизить риск развития осложнений ВИЧ-инфекции: онкологических заболеваний, ухудшения умственных способностей, заболеваний сердца и проч.
Но нужно учитывать, что это рекомендации западных врачей. В России вы можете услышать другое мнение, к сожалению, зачастую не имеющее отношения к науке: у нас стараются отодвинуть начало приёма лекарств по той простой причине, что государство не в состоянии обеспечить всех нуждающихся.
Какие ещё есть показания для приёма антиретровирусных препаратов?
- Возраст. Человек старше 50 лет дойдёт до СПИДа быстрее, поэтому лучше начать АРВТ сразу же после установления диагноза «ВИЧ-инфекция».
- Желание пациента. Если уровень T-клеток позволяет, во внимание принимается также мнение самого пациента: если он не хочет начинать пожизненное лечение прямо сейчас, то это событие откладывается. Нужно только каждые 3–6 месяцев проверять уровень T-клеток в крови, а также следить за настораживающими признаками (потерей веса, появлением язвочек во рту и др.).
- Сопутствующие заболевания. Если у человека есть нефропатия из-за ВИЧ, ухудшение умственных способностей, гепатит B, гепатит C, сердечно-сосудистые заболевания и др., то нужно начать АРВТ.
- Планирование беременности. Начать лечение обязательно нужно женщинам, которые планируют беременность. При приёме АРВТ (кроме эфавиренза: этот препарат противопоказан беременным женщинам) количество вируса в крови снижается до неопределяемого уровня, и передача его ребёнку становится маловероятна. Ребёнок может заразиться от матери, находясь в матке, проходя по родовым путям и питаясь грудным молоком. Поэтому очень важно, чтобы женщина в это время не была заразной.
Симптомы и течение ВИЧ-ассоциированных артритов
Постепенно после начала болей сустав отекает и кожа над ним краснеет.
На начальных этапах болевые ощущения в суставах воспринимаются как проявления невропатии. Только после появления более серьезной симптоматики в виде отечности и гиперемии околосуставных кожных покровов возникает подозрение о развитии артрита. Болезнь имеет воспалительный характер и провоцирует нарушение венозного и артериального кровотока внутри сустава.
Вернуться к оглавлению
ВИЧ-ассоциированный артрит
Тяжелая форма недуга, которая приводит к сложным внутренним нарушениям и явным визуальным изменениям структуры сустава. Относится к быстропрогрессирующим болезням, проявляется остро. В основном поражает суставы нижних и верхних конечностей с деформацией фалангов пальцев. Втягивает в патологический процесс околосуставные сухожилия. Главными симптомами такого вида артрита считаются выраженные болевые ощущения с нарастающей интенсивностью и отечность мягких тканей. При активном развитии недуга отмечаются сбои в увлажнении и питании кожных покровов, что проявляется их сухостью и отторжением верхних слоев эпидермиса. Тяжелая форма болезни приводит к осложнениям в виде воспаления слизистых оболочек внутренних органов.
Вернуться к оглавлению
ВИЧ-ассоциированный реактивный артрит
Первые признаки недуга проявляются на первых неделях проникновения инфекции в организм. В таком случае человек не подозревает, что он ВИЧ-инфицированный, но при этом испытывает всю обширную симптоматику артрита:
При реактивной форме артрита увеличиваются лимфатические узлы.
- болевой синдром, что более выражен после пробуждения;
- припухлость суставов;
- гиперемию околосуставных тканей;
- воспалительную реакцию в других структурных единицах;
- увеличение лимфатических узлов из-за неправильного оттока крови;
- утолщение пальцев ног.
Вернуться к оглавлению
Синдром Рейтера
Особенность недуга заключается в том, что помимо суставов поражаются сухожилия, мочеполовая система и органы зрения. Ревматическое проявление синдрома сводится к следующей симптоматике:
- болевые ощущения в пораженных суставах;
- образование контрактуры;
- воспаление синовиальной оболочки;
- покраснение кожных покровов;
- отечность пальцев;
- пяточные шпоры.
Вернуться к оглавлению
ВИЧ-ассоциированный псориатический артрит
При псориатической форме болезни к суставным симптомам присоединяются характерные высыпания.
Вместе с суставными болями появляются кожные проявления болезни. В запущенных случаях отмечается развитие тяжелой формы себореи и псориаза. Недуг проявляется покраснением кожных покровов и высыпаниями, которые со временем превращаются в эрозии и покрываются ороговелой коркой. Поврежденные участки эпидермиса становятся грубыми и уплотненными. На фоне негативных факторов, артрит начинается остро и быстро прогрессирует.
Течение артритов при ВИЧ делится на две группы: асимметричное поражение крупных суставов и симметричное развитие.
Вернуться к оглавлению
Скелетные болевые синдромы при ВИЧ
ВИЧ-артралгия является распространенным проявлением ВИЧ-инфекции и может возникнуть почти на любом этапе болезни, чаще на этапе первичной инфекции. Большинство пациентов испытывают легкую или умеренную боль в одном или нескольких суставах, которая может быть постоянной или мигрирующей. Этиология неизвестна, но наиболее вероятен воспалительный генез заболевания. В некоторых случаях возможно развитие острой артралгии, которая длится менее 24 часов, наиболее часто боль локализуется в коленном суставе. Хотя симптомы могут имитировать септический артрит, физикальное исследование, результаты диагностической аспирации внутрисуставной жидкости и рентгенографии коленного сустава обычно патологии не выявляют. Заболевание имеет самокупирующийся характер.
ВИЧ-артрит описан как самокупирующийся подострый олигоартрит, проявления которого могут сохраняться от 1 недели до б месяцев.
Пациенты отмечают появление острой боли в суставах, чаще в коленном или голеностопном суставах. При биопсии синовиальной ткани выявляется хроническая мононуклеарная клеточная инфильтрация. Предполагается, что заболевание может быть вызвано непосредственно воздействием вируса ВИЧ на синовиальную ткань или воздействием реактивных иммунных комплексов на синовиальную оболочку. Терапия может включать внутрисуставные инъекции кортикостероидов или НПВП; может возникнуть необходимость в назначении опиоидов для купирования боли.
Острый симметричный полиартрит имеет сходство с ревматоидным артритом. При осмотре выявляются ульнарная девиация и деформации кистей по типу «лебединой шеи»; на рентгенографии — сужение внутрисуставной щели и периартикулярная остеопения. Тем не менее, в отличие от ревматоидного артрита, начало заболевания чаще острое и рентгенологические изменения появляются достаточно рано; ревматоидный фактор отрицательный.
Реактивный артрит, или синдром Рейтера, чаще возникает у ВИЧ-инфицированных пациентов, чем у иммунокомпетентных лиц, частота этого заболевания достигает 5-10% в популяции ВИЧ-инфицированных пациентов. Этиология не совсем ясна, предполагается, что реактивный артрит ассоциирован с антигеном HLA-B27, имеются также доказательства, указывающие на связь с некоторыми возбудителями бактериальных инфекций, например Yersinia, Campylobacter и Shigella.
Синдром Рейтера состоит из триады: артрит, конъюнктивит и уретрит, но полная триада встречается не часто. У многих пациентов вовлекаются суставы стопы и голеностопные суставы, также возможно поражение суставов кистей и других крупных суставов. У некоторых пациентов заболевание протекает легко и прекращается самопроизвольно; в других случаях возможно развитие тяжелого артрита с поражением множественных суставов и лихорадкой. В патологический процесс могут вовлекаться и другие структуры соединительной ткани, например сухожилия и фасции. Возможно развитие тендинита ахиллова сухожилия, тендинита вращающей манжеты и тендо-синовита де Кервена (de Quervain). У некоторых пациентов появляется наиболее серьезный симптом, названный «СПИДом стоп*, включающий поражение ахиллова сухожилия, сухожилий передних и задних большеберцо-вых мышц, сухожилий разгибателей пальцев и подошвенной фасции. Эти пациенты ходят, широко расставляя ноги и не сгибая голеностопные суставы, чтобы уменьшить болезненную нагрузку на пятки. Также может развиваться увеит, язвы на слизистой оболочки полости рта, поражение головки пениса и многоочаговый гиперкератоз кожи. В качестве базовой терапии рекомендуются НПВП, опиоиды могут назначаться для лечения болевого синдрома.
Реактивный артрит иногда бывает достаточно трудно дифференцировать от псори-атического артрита, клинически сходного заболевания, встречающегося у 2-3% ВИЧ-инфицированных пациентов. Псориатический артрит часто, но не всегда сопровождается поражением кожи, характерным для псориаза, включая изолированные и сливающиеся, округлые макуло-папулезные высыпания красного цвета, покрытые серебристыми чешуйками, локализующиеся преимущественно в области локтевых и коленных суставов, на коже головы и туловища. Также часто наблюдаются дистрофические изменения ногтей (образование ямочек на ногтевой пластинке). Лечение сходно с лечением реактивного артрита.
Гипертрофическая остеоартропатия характеризуется сильной болью в нижних конечностях, часто в сочетании с поражением пальцев ног (по типу «барабанных палочек»), отеками (без образования ямок при надавливании) и болью в суставах. Кожа над пораженными участками выглядит отечной, блестящей и горячей на ощупь. На рентгенографии выявляются периостальные и поднадкостничные изменения длинных трубчатых костей. Заболевание может ассоциироваться с инфекционным поражением легких, чаще всего с пневмонией, вызванной Pneumocystis jiroveci. Состояние обычно улучшается на фоне лечения оппортунистических инфекций.
Септический артрит — острое бактериальное поражение сустава, часто встречающееся у ВИЧ-инфицированных пациентов. Факторы риска включают гемофилию, инъекции лекарственных препаратов и гомосексуальную ориентацию у мужчин. Пациенты жалуются на боль в одном из суставов и лихорадку; результаты осмотра позволяют заподозрить септический артрит, диагностическая аспирация внутрисуставной жидкости может помочь в дифференциальной диагностике заболевания. Наиболее частый возбудитель — S. aureus, но заболевание может быть вызвано и другими возбудителями. Тазобедренные и коленные суставы поражаются наиболее часто; однако у ВИЧ-инфицированных пациентов может встречаться необычная локализация поражения, например, поражение грудино-ключично-го сустава.
Септический бурсит представляет собой инфекционное поражение околосуставной сумки, обычно патологический процесс локализуется в сумке локтевого отростка и в пред-надколенниковой сумке. Обзорная рентгенография и МРТ помогают в диагностике заболевания. Лечение включает антибиотико-терапию, хирургическую санацию и дренаж.
Остеомиелит представляет собой прогрессирующее инфекционное поражение костей и часто встречается у ВИЧ-инфицированных пациентов на поздних этапах заболевания. Пациенты обычно обращаются с жалобами на внезапное появление лихорадки (с подъемом температуры до фебрильных цифр), озноба, боли и болезненности в области пораженной кости. В патологический процесс чаще других вовлекаются позвоночник и длинные трубчатые кости. Дополнительные факторы риска включают инъекции лекарственных препаратов и сосудистую недостаточность. Отмечается повышение СОЭ. Проведение посева крови и аспирация костного содержимого может помочь в установлении этиологии заболевания. Обзорная рентгенограмма обычно в норме на раннем этапе заболевания, однако первые признаки заболевания (которые могут наблюдаться спустя 2 недели после начала заболевания) могут включать околосуставную деминерализацию кости; эрозивные изменения костной ткани и периостальную реакцию..МРТ — наиболее чувствительный метод диагностики, особенно, когда предполагается поражение мягких тканей. Радионуклидное сканирование костей может выявить мультифокальные очаги инфекции. Наиболее частый возбудитель — S. aureus, но и многие другие микроорганизмы могут вызывать остеомиелит, включая . tuberculosis. Наибольшую опасность представляет туберкулезный остеомиелит, поэтому этот диагноз следует исключать у всех ВИЧ-инфицированных пациентов с подозрением на остеомиелит. Лечение остеомиелита представляет сложную проблему и включает антибиотикотерапию узкого спектра действия (в зависимости от возбудителя), проводимую в течение длительного времени (часто парентерально), и хирургическое дренирование.
Остеонекроз или аваскулярный невроз — патологическая деструкция костной ткани в результате сосудистых нарушений. Остеонекроз более часто встречается у ВИЧ-инфицированных пациентов, чем у иммуно-компетентных лиц, его частота достигает 4-5% в этой популяции. Точная причина сосудистых нарушений, вызывающих остеонекроз у ВИЧ-инфицированных пациентов, не ясна. В течение последних лет применение ингибиторов протеаз ассоциировалось с повышенным риском остеонекроза головки бедренной кости, механизм которого до сих пор неясен. У пациентов с остеонекрозом наиболее часто встречается периодическая глубокая пульсирующая боль. Боль может появиться внезапно или исподволь и часто связана с нагрузкой на пораженную область. Тем не менее боль может возникать и в покое на запущенной стадии заболевания, при этом у некоторых пациентов с остеонекрозом она проявляется лишь на позднем этапе заболевания. Боль часто локализуется в тазобедренном суставе, но может встречаться и в коленном, плечевом, голеностопном суставах и запястье; во многих случаях у одного пациента одновременно выявляется поражение нескольких суставов. Рентгенография, КТ и сканирование костей могут оказать помощь в диагностике данной патологии, но наиболее чувствительным методом диагностики служит МРТ. На ранних этапах заболевания терапия включает уменьшение нагрузки на пораженный сустав с целью замедления прогрессирования патологического процесса. При прогрессировании заболевания может потребоваться хирургическое вмешательство для реваскуляризации, стабилизации или замещения сустава. Усиление боли в процессе развития заболевания может потребовать проведения интенсивной противоболевой терапии.
ВИЧ
Похожие материалы
- Обязательное тестировании на ВИЧ перед вступлением в брак — новая инициатива законодателей — 11/09/2015 04:24
- Синдром приобретенного иммунодефицита (ВИЧ) — 10/05/2014 06:51
- Боли в печени, поджелудочной железе, желчном пузыре у ВИЧ инфицированных пациентов — 02/12/2013 04:18
- Боль в желудке и пищеводу у ВИЧ больных — 02/12/2013 04:12
- Причины патологии периферических и черепных нервов при ВИЧ и СПИДе — 02/12/2013 03:58
Новые материалы
- Часто встречающиеся инфекционные заболевания толстого и тонкого кишечника у ВИЧ-инфицированных пациентов — 02/12/2013 04:14
- Боль в желудке и пищеводу у ВИЧ больных — 02/12/2013 04:12
- Болевые синдромы при заболеваниях желудочно-кишечного тракта У ВИЧ-инфицированных больных — 02/12/2013 04:08
Старые материалы
- Скелетно-мышечные болевые синдромы — 02/12/2013 04:03
- Лечение невропатической боли при ВИЧ-инфекции. Мышечные болевые синдромы — 02/12/2013 04:02
- Причины патологии периферических и черепных нервов при ВИЧ и СПИДе — 02/12/2013 03:58
Другие поражения суставов
Бывают тяжелые случаи, когда псориатический и реактивный артрит сочетается с синдромом Рейтера. А также на фоне иммунодефицита развиваются вторичные поражения суставов. Такие артриты имеют бактериальное происхождение и провоцируются различными грибками, туберкулезом и инфекционными гепатитами. Помимо суставов, нередко страдают мягкие ткани. Это приводит к развитию бурситов, тенденитов, периартритов, периартрозов, синовитов. Иногда встречаются и другие ревматические синдромы (полимиозиты, васкулиты).
Вернуться к оглавлению
Какие прогнозы при болях в суставах и ВИЧ?
Развитие дегенеративных разрушений в костной и хрящевой ткани зависит от степени выраженности ВИЧ-инфекции. При своевременном воздействии на сопутствующий недуг клинические проявления артритов полностью исчезают, прекращаются структурные изменения в суставах. При развитии СПИДа отмечаются сложные дистрофические суставные поражения. Такое состояние возникает на фоне вторичной грибковой инфекции или гнойного воспаления.
Когда человек узнает о том, что инфицирован вирусом иммунодефицита, преждевременная смерть – не самое страшное, о чем приходится думать. Болевые ощущения — мучительное следствие развития болезни. Что болит при ВИЧ, и можно ли бороться с болью?
Содержание
Выводы
Боль является распространенным симптомом ВИЧ. Боль может быть результатом воздействия самого вируса, а также осложнений ВИЧ и побочных эффектов его лечения.
Боль поддается купированию, но для этого требуется индивидуальный подход. Врач может помочь пациенту определить причину боли и порекомендовать план лечения. Это может включать корректировку текущих видов лечения ВИЧ или назначение обезболивающих препаратов.
Домашние средства и альтернативные методы лечения, такие как иглоукалывание и массаж, также могут помочь в лечении боли.
Авторы другого исследования считают, что мобильный телефон поможет выявить ВИЧ-инфекцию.
Какие боли может вызывать ВИЧ-инфекция
- Уже на ранних сроках течения инфекции появляется болезненность в мышцах (характерна ноющая мышечная боль). Это является следствием поражения мышечных тканей. Оно наблюдается у 1/3 всех инфицированных. Первичное поражение мышц называется миопатией. Движения становятся скованными и доставляют неприятные ощущения. Крайняя степень поражения тканей — полимиозит. Человек превращается в инвалида. Он практически обездвижен, малейшая динамика причиняет страдания.
- При ВИЧ-инфекции изменения касаются всех составляющих опорно-двигательного аппарата. У пациентов болит позвоночник, суставы, ноют кости. На подобные ощущения жалуется больше половины носителей. В первую очередь вирус поражает крупные суставные соединения:
- тазобедренные;
- плечевые;
- локтевые;
- коленные.
Постепенно скованность переходит и на мелкие суставы. Начинают хрустеть пальцы рук. Болезненность движений ярко проявляется по утрам. Затем инфицированный разрабатывает конечности, и в течение дня боли сходят на нет. Обычно с переходом болезни в скрытую стадию это явление исчезает. Оно обусловлено тем, что нарушается доставка питательных веществ и кислорода в ткани двигательной системы.
Сама по себе боль в суставах не указывает на ВИЧ. Но если у человека наблюдается течение нескольких артритических процессов одновременно, дополнительное исследование не помешает. Анализ крови поможет определить, имеет ли место вирусная нагрузка.
Человек при ретровирусном инфицировании жалуется на боли в шее. Причиной часто выступают бактериальные инфекции, которые проявляются язвенными поражениями полости рта. Местные воспалительные процессы, сопровождающие проникновение ВИЧ в организм, вызывают увеличение лимфатических узлов на шее и челюстях.
Различные вирусные и бактериальные инфекции атакуют человека с ВИЧ. Происходит это из-за падения уровня Т-лимфоцитов в крови. Вирусы иммунодефицита поражают эти клетки в первую очередь. Течение инфекций сопровождается
- слабостью;
- ломотой в теле;
- подъемом температуры;
- увеличением лимфоузлов.
На стадии пре-СПИДа болезнь дополняют оппортунистические инфекции. По мере течения заболевания бороться с ними становится все сложнее. СПИД характеризуется необратимостью сопутствующих заболеваний. На этом этапе жизнь больного наполняется болями разной интенсивности и происхождения. Сохранить здоровье и избежать страшных последствий помогают ранняя диагностика и своевременно начатая терапия.
БУЗ УР «УРЦ СПИД и ИЗ»
ВИЧ (вирус иммунодефицита человек) — это вирус, вызывающий СПИД. ВИЧ атакует иммунную систему, уничтожая белые клетки крови, которые помогают организму бороться с инфекциями и болезнями. Анализ — единственный надежный способ определить, есть ли у вас ВИЧ. Ниже приведены симптомы, которые могут служить предупреждением, что у вас есть инфекция.
Метод 1 из 3: Определение ранних симптомов
1
Определите испытывайте ли вы сильную усталость без объяснимой причины.
Усталость может быть признаком большого количества различных болезней, и так же проявляется, как симптомом у ВИЧ-инфицированных. Этот симптом не должен вызывать у вас большего беспокойства если он единственный, который вы ощущаете, но и о нем стоит задуматься в будущем.
- — Сильная усталость это не то чувство, когда просто хочется спать. Чувствуете ли вы себя уставшим все время, и даже после того как хорошо выспались ночью. Ложитесь ли вы вздремнуть днем, чаще чем обычно и избегаете напряженной активности, потому что чувствуете упадок сил. Такой тип усталость является причиной для беспокойства.
- — Если такой симптом сохраняется более нескольких недель или месяцев, следует пройти обследование, чтоб исключить ВИЧ.
2
Проследите за температурой или повышенным ночным потоотделением.
Такие симптомы часто возникают на ранних стадиях ВИЧ, в течение так называемой первичной или острой стадии ВИЧ-инфекции. Опять же, у многих людей нет таких симптомов, но у тех у кого они были, обычно чувствовали их через 2-4 недели после заражения ВИЧ.
- — Температура и повышенное потоотделение являются симптомами гриппа и обычной простуды. Если сейчас холодное время года или эпидемия гриппа, возможно вы заболели этими болезнями.
- — Озноб, боль в мышцах, больное горло и головная боль, так же являются симптомами гриппа и простуды, но могут быть и признаками ранней ВИЧ инфекции.
3
Проверьте не опухли ли гланды в горле, а так же лимфатические узлы подмышками и в паху.
Лимфатические узлы опухают в результате инфецирования. Это происходит не у всех у кого есть ранний ВИЧ, но среди тех, у кого есть такие симптомы, эти — самые распространенные.
- — При ВИЧ инфекции Лимфатические узлы в шее обычно набухают сильнее, чем узлы подмышками и в паху.
- — Лимфатические узлы могут опухнуть в результате других видов инфекций, таких как простуда и грипп, поэтому необходимо дальнейшее обследование, что бы поставить диагноз.
4
Обратите внимание, на случаи тошноты, рвоты и диареи.
Эти симптомы тоже могут быть признаком ранней ВИЧ инфекции. Проверьтесь если такие симптомы сохраняются в течение долгого времени.
5
Обратите внимание на язвочки во рту и на гениталиях.
Если язвочки во рту возникают вместе с другими, уже указанными симптомами, и особенно если обычно у вас не появлялись ранее такие язвочки, то это может признаком раннего инфицирования ВИЧ. Язвы на гениталиях тоже признак того, что возможно было инфицирование ВИЧ.
Метод 2 из 3: Определение прогрессирующих симптомов
1
Не исключайте сухой кашель.
Это симптом возникает на поздних стадиях ВИЧ, иногда даже в течение многих лет после заражения, когда вирус был латентен в организме. Такой с виду безобидный симптом вначале легко пропустить, особенно, если он возникает в аллергенный или гриппозный сезон или в холодное время года. Если у у вас присутствует сухой кашель и вы не можете от него избавиться с помощью антигистаминных препаратов или ингалятора, то это может быть признаком ВИЧ.
2
Присмотритесь к необычным пятнышкам (красные, коричневые, розовые или багровые) на коже.
У людей на поздних этапах ВИЧ часто бывает сыпь на коже, особенно на лице и торсе. Сыпь может быть внутри рта или носа. Это признак того, что ВИЧ переходит в СПИД.
- — Шелушащаяся, красная кожа тоже признак поздней стадии ВИЧ. Пятна могут быть в виде фурункулов и шишек.
- — Сыпь на теле обычно не сопровождается простудой и температурой. Соответственно если у вас попеременно возникают такие симптомы — немедленно обратитесь в врачу.
3
Обратите внимание на пневмонию.
Пневмонией часто заболевают, те чья иммунная система ослаблена по различным причинам. Люди с поздней стадией ВИЧ склоны заболевать пневмонией при контакте с микробами, которые обычно не вызывают такую серьезную реакцию.
4
Проверьте наличие молочницы особенно во в рту.
Последняя стадия ВИЧ обычно вызывает молочницу во рту, которая называется стоматит. Она выглядит как белые или другие необычные пятна на языке или внутри рта. Это — предупреждающий знак, что иммунная система не может эффективно бороться с инфекцией.
5
Исследуйте свои ногти на наличие грибка.
Желтые или коричневые ногти в трещинах и сколах — частый признак поздней стадии ВИЧ. Ногти становятся более восприимчивы к грибкам, с которым организм в нормальных обстоятельствах способен бороться.
6
Определите происходит ли у вас быстрая потеря веса по неизвестной причине.
На ранних стадиях ВИЧ, это может быть вызвано сильной диареей, на поздних стадиях — «атрофией», сильной реакцией организма на присутствие ВИЧ в теле.
7
Будьте остoрожны со случаями потери памяти, депрессией или другими неврологическими проблемами.
На последних стадиях ВИЧ влияет на когнитивные функции мозга. Эти симптомы являются серьезными сами по себе и должны быть изучены в любом случае.
Метод 3 из 3: Данные о ВИЧ
1
Узнайте находитесь ли вы в зоне риска.
Есть несколько условий, которые относят вас к зоне риска заражения ВИЧ. Если у вас бывают такие ситуации то вы находитесь в зоне риска:
- — У вас происходил не защищенный анальный, вагинальный или оральный секс.
- — Вы использовали иглы и шприцы вместе с другими людьми.
- — У вас диагностировали или лечили заболевания передающиеся половым путем (ЗППП),туберкулез, или гепатит.
- — Вам делали переливание крови между 1978 и 1985 годами, это годы до того, как начали проверять кровь, для предотвращения переливания зараженной крови.
2
Не ждите появления симптомов для проведения анализа.
Многие люди с ВИЧ не знают, что он у них есть. Вирус может находится в организме более 10 лет пока симптомы не проявятся. Если у вас есть причины подозревать, что вы заразились ВИЧ, не отказывайтесь от анализа из-за отсутствия симптомов.
3
Сделайте тест на ВИЧ.
Это самый точный метод в определении ВИЧ. Обратитесь к нам по адресу: г. Ижевск, ул. Труда 17а, тел. или в один из наших зональных центров расположенных в городах Глазове, Воткинске, Сарапуле, Можге, а также в поселках Ува и Игра.
- — Тестирование простое, и проводится абсолютно БЕСПЛАТНО.
- — Если вы сделали анализ на ВИЧ не позволяйте страху не дать вам получить результаты анализа. Информация о том инфицированы вы или нет изменит или стиль ваш жизни или образ мышления.
Советы
- — В случае если вы сомневаетесь делать анализ или нет – сделайте его. Это единственное правильное и безопасное действие как для вас так и для окружающих.
- — ВИЧ не передается воздушно-капельным путем или через пищу. Этот вирус не живет долго вне организма.
Боли в горле
При ВИЧ у больного часто болит горло. Вскоре после заражения причиной болей в горле могут быть:
- поражения слизистой рта,
- различные инфекции горла.
Если причиной боли в горле является вирусная инфекция, ее невозможно вылечить традиционными методами. Необходим прием сильнодействующих препаратов. Эта особенность характерна для наличия ВИЧ в организме. Когда больного долгое время не удается избавить от обыкновенной простуды, его кровь направляют на дополнительные анализы.
Негативное влияние вируса иммунодефицита человека на ЛОР-органы усиливается с течением времени. На стадии СПИДа много неприятностей пациенту доставляют ангины, протекающие в тяжелых формах.