Примерно 70% людей старше 45 лет жалуются на боли в спине. Дискомфорт в позвоночнике считается второй причиной после респираторных болезней, заставляющей россиян обращаться к врачу для восстановления трудоспособности.
Поэтому остается актуальным вопрос: почему появляется боль, какой она может быть и что можно сделать, чтобы предотвратить развитие заболеваний позвоночника?
Почему возникает боль?
Самой распространенной причиной, когда болит спина и тяжело ходить, сидеть или лежать, считаются дистрофические и дегенеративные изменения, происходящие в позвоночнике. Патологический процесс может затрагивать межпозвоночные диски или связки, что вызывает защемление или раздражение нервов, вследствие чего возникает дискомфорт в спине.
Другая причина – деформация позвоночника. Зачастую это происходит при расстройстве биомеханики шага, что вызвано нарушением амортизации стопы, разной длиной конечностей.
Нередко дорсопатия появляется из-за нарушения осанки, спровоцированного расстройством стабилизации работы мышц. Любая боль негативно влияет на функцию мускулов, что приводит к локальной слабости или гипертонусу. Это расстраивает стабилизацию позвоночника и способствует развитию различных патологий.
Еще один фактор развития боли в спине – блокировка межпозвоночных суставов, что ухудшает двигательную функцию. Также дорсопатия появляется при появлении межпозвоночных грыж, что сдавливает нервные волокна и приводит к параличу.
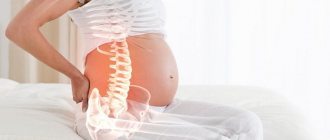
Дискомфорт в спине могут вызывать и самые разнообразные болезни, косвенно касающиеся позвоночника, начиная с рака легкого и заканчивая инфекционным поражением позвонков. Нередко возникновению боли в спине способствует беременность, психологические расстройства, ожирение.Другие факторы – нервное перенапряжение, стрессы и неправильное питание, приводящее квымыванию кальция из организма.
Внешние причины и факторы риска
К внешним причинам развития острой боли в спине относят повреждения позвоночника, чаще возникающие при авариях, падении. Но чаще всего острый или хронический дискомфорт в спине появляется из-за профессиональной спортивной деятельности. По статистике 10% всех травм у спортсменов связаны именно с позвоночником.
В зоне риска находятся тяжелоатлеты, футболисты, борцы, лыжники, гимнасты и другие. Причина повреждений – перегрузка позвоночника, игнорирование болевого синдрома, неправильное поднятие тяжестей.
К другим внешним причинам можно отнести сон на неудобной подушке или матраце, переутомление мышц. Также боль в спине развивается при недостатке физической активности, длительной работе в однообразном положении.
Основные факторы риска, вызывающие боль в спине:
- Малоподвижный образ жизни или неправильная нагрузка на мышцы;
- Ношение обуви, не поддерживающей стопу;
- Длительное нахождение за рулем, сидячая или стоячая работа;
- Возраст старше 35 лет;
- Плохая растяжка или ее полное отсутствие.
- Вредные привычки.
- Недостаточный отдых.
- Неправильное ношение сумки либо портфеля.
- Генетическая предрасположенность.
Возможные причины боли в пояснице при наклоне
Оснований для усугубления боли в поясничной области при наклоне тела множество. Прежде всего, болевой синдром в этой области различается на первичный и вторичный.
Непосредственно первичные боли в пояснице возникают из-за заболеваний мягких тканей или неприятностей с позвоночным столбом в данной области. Это могут быть:
- травмы поясницы (удары, падения, неудачные повороты, растяжения);
- межпозвоночная грыжа;
- смещение позвонков или межпозвоночного диска;
- остеохондроз пояснично-крестцового отдела, радикулопатия;
- миозит, туберкулез, полиомиелит поясничного отдела.
Вторичные боли являются отраженными от других органов, которые таким образом отдаются в поясницу. В этом случае речь может быть о заболеваниях органов мочеполовой системы, кишечного тракта.
Боль в пояснице при наклоне может являться и предупреждением о неправильном образе жизни или неадекватных физических нагрузках на эту область. Она может быть связана с длительным пребыванием тела в одном положении (сидячая работа, долгое нахождение за рулем), отсутствием спортивной активности или, наоборот, переутомлением в тренажерном зале.
Как проявляются боли в спине?
Зачастую заболевания позвоночника появляются в молодом возрасте. Поэтому с момента начала болезни и до возникновения первых признаков может пройти несколько лет.
Самые распространенные симптомыдорсопатии – онемение рук или ног, тянущий дискомфорт в пояснице, глухие или резкие боли.
Если причина боли в спине кроется в изменениях в позвоночнике или защемлении нервов, то это будет сопровождаться следующей симптоматикой:
- Дискомфорт в пояснице, шее, лопатках;
- Боль часто отдает в грудину;
- Головная боль;
- Боль усиливается во время движения, лежания или сидения;
- При сдавливании нервных корешков в поврежденной зоне возникает онемение и слабость мышц.
Если острая боль в спине развивается при наклоне и повороте вместе с поднятием тяжести, сопровождается слабостью в ноге, усиливается при напряжении, кашле и чиханье – это указывает на наличие межпозвоночной грыжи. А внезапный острый дискомфорт в пояснице, появляющийся после наклона вперед и повороте – свидетельствует о радикулите.
Боль в плечах, затылке или при повороте головы указывают на шейный спондилез. Плохая подвижность грудной клетки и неприятные ощущения во время глубокого вдоха указывают на анкилозирующий спондилоартрит или заболевание Бехтерова.
Косвенные признаки, сопутствующие болям в спине:
- Судороги в ногах;
- Дискомфорт в спине при длительном стоянии;
- Напряжение в пояснице;
- Усиление боли в сидячем положении;
- Чувство онемения в ногах;
- Заболевания ЖКТ, которые не поддаются терапии;
- Боль в тазобедренных сочленениях и коленях;
- Дискомфорт в малом тазе копчике, усиливающийся при сидении или нахождении в сауне;
- Импотенция у мужчин;
- Проблемы с зачатием, менструальным циклом у женщин.
Немеханические повреждения позвоночника
Однако в некоторых случаях смещение суставов может происходить и без механических повреждений. Например, в ряде случаев боли в середине позвоночника являются показателем того, что причина находится где-то впереди позвоночника. В таких случаях диагностика оказывается непростым делом, поскольку причиной болей может стать недуг в любом из органов, находящихся под ребрами.
Кроме того, одной из причин боли в спине могут стать сильные волнения и переживания, которые являются причиной непроизвольных сокращений мышц. Мышцы сжимаются в «комок», вследствие чего возникает спазм, а мышца стягиваю часть спины. При таких спазмах человек неосознанно начинает сутулиться, из-за чего спина изгибается, образуя угол с вершиной в среднем отделе позвоночника. Именно на эту точку приходится наибольшее статическое и мышечное давление. Давление вызывает смещение суставов, которое в свою очередь приводит эффекту, который врачи называют «блок позвоночника». Именно этот эффект и становится причиной боли, которая может быть разной по характеру:
- острая, резкая, почти невыносимая боль между лопаток;
- ноющие болевые ощущения, которые затрагивают не только средний отдел позвоночника, но и распространяются выше и ниже по спине;
Заболевания, сопровождающиеся болями в спине
Существует масса болезней, способствующих развитию дорсопатии, начиная с поражения мышц и костей, и заканчивая патологиями внутренних органов. Чаще всего неприятный симптом провоцирует остеохондроз. Заболевание характеризуется изменениями в межпозвноковом диске, суставах, теле, связках или мышцах позвоночника, что приводит к возникновению корешкового синдрома.
Если болит спина и тяжело долго стоять, то причина может крыться в изменениях в позвоночных суставах (спондилоз), проблемах с осанкой (сутулость, сколиоз), смещение позвонков (листезы), воспалении позвонков.
Другие болезни, провоцирующие дискомфорт в спине:
- Радикулит – спазм спинных мышц.
- Болезнь Бехтерова – системное заболевание суставов, приводящие к обездвиживанию по причине анкилоза.
- Спондилоартроз – разрушение хряща межпозвонкового диска.
- Протрузии – чрезмерная подвижность, приводящая к износу позвонков.
- Артрит – нарушение питания межпозвоночных дисков.
- Остеомиелит – гнойно-некротический процесс в костном мозге или кости.
- Панкреатит – поражение поджелудочной железы.
- Стеноз позвоночного канала – сдавливание нижних спинномозговых нервов, иннервирующих ноги.
- Фасеточный синдром – поражение межпозвоночных суставов.
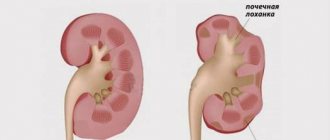
Боль выше поясницы может вызывать сердечно-сосудистые болезни, нарушение работы органов пищеварения, опухоли, включая злокачественные процессы. Дискомфорт ниже поясницы нередко провоцируют заболевания мочеполовых органов, такие как пиелонефрит, цистит и другое.
Боль в спине вызывают болезни легких (плеврит), печени (холецистит), болезни поджелудочной железы (панкреатит, рак). Неприятные ощущения в позвоночнике могут провоцировать метаболические нарушения, при которых развивается заболевание Паджета, гиперпаратиреоз, остеопороз. Также боль в спине присутствует при туберкулезе, депрессии, миофасциальном синдроме.
Вся правда о болях в области позвоночного столба
Любая боль является сигналом какого-нибудь патологического состояния, возникшего в организме. Но, как вы знаете, чтобы начинать что-то лечить, нужно сначала выяснить основную причину клинических симптомов. Именно поэтому при возникновении первых симптомов в виде болей в области позвоночного столба нужно обращаться за врачебной квалифицированной помощью.
Почему же все-таки болит позвоночный столб?
Все проблемы с позвоночником будут давать знать о себе болевыми ощущениями. Боль считается специфическим клиническим синдромом, который может возникать по различным причинам. К ним можно отнести следующие патологические состояния:
- остеохондроз различных отделов позвоночного столба, при котором в патологический процесс вовлекаются межпозвоночные диски, а также прилегающие к ним верхние и нижние поверхности тел позвонков;
- спондилез, который другими словами можно назвать артрозом дугоотростчатых и других суставов, соединяющих элементы позвонков в единое целое;
- воспалительные заболевания позвонков (спондилиты);
- разрывы фиброзных колец;
- боли в глубоких мышцах;
- сужение просвета позвоночного канала.
Также подобные боли различной степени интенсивности и выраженности могут возникать и при болезни Бехтерева, остеопорозе, злокачественных новообразованиях, инфекционных заболеваниях позвоночника, различных психических и соматических заболеваниях.
Какими симптомами может характеризоваться возникший в области позвоночника патологический процесс?
При вышеперечисленных заболеваниях позвоночника пациента могут беспокоить разные субъективные ощущения. Обычно к этим симптомам можно отнести:
- тянущую боль во время наклонов или приседаний, чувство скованности позвоночника;
- боли не острого характера, возникающие в отдельных областях позвоночника, особенно во время пальпации. Чаще всего в таких случаях дискомфортные ощущения локализуются по ходу позвоночного столба, не выходя за его пределы;
- сильные, стреляющие боли в области спины;
- болевые ощущения в пояснице во время искусственного увеличения выраженности поясничного лордоза;
- боли в теле или остистом отростке какого-нибудь одного или нескольких позвонков, которые проявляются только после нажатия на них;
- тупого характера боли, локализующиеся в пояснично-крестцовом отделе позвоночного столба.
Для каждого вышеописанного случая терапевтические мероприятия подбираются индивидуально.
Каким образом можно правильно диагностировать и лечить патологические состояния, возникающие в области позвоночного столба?
Для понимания причин возникновения болей в данной области человеческого тела нужно досконально знать анатомо-физиологические и другие особенности позвоночного столба и окружающих его мягких тканей. С этой задачей качественно могут справиться только квалифицированные врачи, к которым вам и следует обратиться при возникновении любых из представленных видов болей в области позвоночника.
Врач тщательно опросит вас, сделает осмотр, проведет пальпаторное исследование пораженных костных и хрящевых структур или мягких тканей, а также назначит дополнительные лабораторные и инструментальные методы исследования. Обычно кроме клинических методов исследования проводятся рентгенография позвоночного столба и органов грудной клетки, которая в особых случаях может быть дополнена более модернизированными исследованиями в виде компьютерной или магнитно-резонансной томографии. Также берут на анализы кровь и мочу для определения острофазовых показателей (маркеров воспаления), выполняют ультразвуковое исследование внутренних органов человеческого тела.
Что касается лечения, то оно может быть консервативным, выполняемым при помощи медикаментов (анальгетики, противовоспалительные препараты), а также оперативным (более радикальным).
Автор: К.М.Н., академик РАМТН М.А. Бобырь
Колющая боль в спине
Чаще всего колющая боль в спине развивается по причине поражения корешков нервов. Это происходит при наличии компрессионной радикулопатии, спровоцированной стенозом спинномозгового канала либо межпозвоночной грыжей.
Также колющая боль в спине может появляться при косвенных заболеваниях, вызывающих дискомфорт в позвоночнике. Например, при желудочно-кишечных нарушениях, болезнях почек или желчного пузыря.
Колющая боль часто усиливается при отдыхе, может ослабевать во время физической нагрузки, и наоборот. Иногда дискомфорт становится более выраженным в ночное время, что делает сон неполноценным.
Тупые боли
Этот вид боли чаще хронический. Дискомфорт может появляться практически в любых частях спины и отдавать в нижние конечности.
Тупая боль в спине очень изматывает, что делает затруднительным выполнение каждодневных дел. Несильный дискомфорт в позвоночнике может беспокоить длительное время и тяжело поддаваться лечению.
Причины появления тупой боли могут крыть в травме, стенозе позвоночного канала, ревматизме, повреждении межпозвонкового диска, искривлении позвоночника.Также этот вид боли характерен для гломерулонефрита и пиелонефрита. Эти заболевания мочеполовых органов часто сопровождаются дискомфортом в позвоночнике.
Острые боли в спине
Боль в пояснице не является единственной реакцией организма на патологию. Остальные симптомы зависят от основного заболевания. Их можно классифицировать следующим образом:
- При заболеваниях позвоночника (искривлениях, травмах, остеохондрозе, болезни Бехтерева) наблюдают хруст, щелчки, ограничение подвижности, онемение конечностей и покалывание.
- Спинальные инфекции – боль при пальпации, отечность и симптомы общей интоксикации организма при остром течении (температура, озноб, лихорадка).
Острый дискомфорт в спине развивается по причине нового повреждения либо снова появившейся патологи. Нередко его появлению способствуют проблемы со связками либо мышцами, поднятие тяжестей, длительное нахождение в одной позе, неудачный поворот.
Обычно острая боль в спине резкая и очень сильная. Но чаще всего она появляется по причине травм или переломов.
Также острый дискомфорт вызывают болезни позвоночника или нарушение его природной «геометрии». Это может спровоцировать зажим корешков, что и способствует появлению острого дискомфорта. Обычно острая боль длится до 6 недель.
Профилактика болей в спине
Чтобы не допустить развития тупых, острых, колющих или резких болей в спине, следует придерживаться рада профилактических мер. Так, врачи рекомендуют делать каждое утро зарядку, что поможет поддерживать мышечный корсет.
Тем, кто ведет малоактивный образ жизни, работает в офисе, много сидит или ездит за рулем, необходимо делать короткие и частые перерывы раз в 1 час. В течение 5 минут можно размяться и пройтись.
Не менее важно спать на правильно подобранном ортопедическом матрасе и подушке. Ведь во сне каждый человек проводит треть своей жизни, а ортопедический комплект помогает поддерживать в правильном положении позвоночный изгиб.
Также врачи рекомендуют контролировать вес, ведь ожирению всегда сопутствует боль в спине. Для поддержания красивой осанки, укрепления мышечного корсета пару раз в неделю рекомендовано заниматься спортом, танцами или посещать бассейн.
Еще нужно следить за питанием. Рацион должен быть сбалансированным, полезным, насыщенным витаминами, микроэлементами и кальцием. Также для профилактики болезней спины нужно 1-2 раза в год проходить курсы профессионального массажа.
Причина всех болезней таится в позвоночнике, считал Гиппократ. Чего уж там говорить, если в 70% случаев боль в области сердца (главном «двигателе» организма) — это отголоски заболеваний костной системы.
Как понять, что спина «просит» о помощи, к чему ведет деформация межпозвонковых дисков, какие правила должны войти в привычку? Рассказывает мануальный терапевт Олег Михайлов.
— Чтобы определить, находитесь ли вы в зоне риска по возникновению заболеваний позвоночника, предлагаю пройти короткий тест.
- Постарайтесь честно ответить на следующие вопросы:
1.
У вас периодически возникает чувство тяжести в шее или пояснице?
2.
Ежедневно не менее двух часов вы проводите за рулем автомобиля?
3.
У вас малоподвижная сидячая работа?
4.
Вы часто сутулитесь?
5.
Вы часто поднимаете тяжести?
6.
Вы постоянно носите туфли на высоком каблуке?
7.
У вас есть избыточный вес?
8.
Вы редко занимаетесь спортом?
9.
Ваше питание трудно назвать рациональным и сбалансированным?
10.
У вас есть вредные привычки (курение, употребление алкоголя)?
Если вы ответили «да» хотя бы на два вопроса, вам стоит задуматься о профилактике заболеваний позвоночника.
Если утвердительных ответов три или более — необходимо, не откладывая, заняться оздоровлением спины! Причин нарушений, которые у вас, очень вероятно, скоро появятся или уже появились, множество. Давайте рассмотрим основные из них.
Рефлекторные боли позвоночника
— Боль появляется, когда раздражены различные анатомические структуры позвоночника. Например, если вы неудачно повернулись или произошло переохлаждение, мышцы сильно перенапряглись при подъеме тяжести и не могут расслабиться. Да, такие проблемы могут вызывать серьезный дискомфорт, но, как правило, они неопасны.
Хороший мануальный терапевт может решить такую проблему с помощью массажа и мягких методик мануальной терапии довольно быстро. А вот сама по себе боль уходит, как правило, в течение 5-7 дней.
Сколиоз
— За осанкой важно следить уже в детском возрасте, когда формируется костная система. Иначе возможно боковое искривление позвоночника с обязательной ротацией тел позвонков, то есть — сколиоз.
У детей на позвоночник ложится слишком большая нагрузка из-за того, что во время формирования скелета мышцы и связки не всегда успевают быстро окрепнуть. В комплекс лечения входят лечебная физкультура, различные массажи, очень хорошо помогает плавание, а также правильный режим дня (чередующий образовательную нагрузку с физической), при необходимости используют специальные корсеты.
Важно всем этим заниматься до 18-25 лет, у молодого организма высок шанс самостоятельного восстановления. В последующее время избавиться от сколиоза невозможно. Реально лишь не допустить усугубления проблемы и поддерживать организм зарядкой и специальными процедурами, чтобы улучшить качество жизни.
Остеохондроз позвоночника
— Это одна из самых частых причин боли в спине. Чуть ли не каждый второй человек в возрасте от 25 до 55 лет страдает от неврологических проявлений остеохондроза позвоночника.
- Остеохондроз
— это дегенеративное поражение хряща межпозвонкового диска, связанное с изменением пульпозного ядра и реактивным изменением со стороны тел смежных позвонков.
Давайте разберем подробнее. Анатомический комплекс, состоящий из двух смежных позвонков с соответствующими суставами и мышечно-связочным аппаратом и одного межпозвонкового диска, называется позвоночнодвигательным сегментом. По разным причинам (поднятие тяжестей, неудобная поза за рабочим столом, неправильно организованная физическая нагрузка, травмы и т.д.) могут происходить дегенеративно-дистрофические изменения межпозвонкового диска. Внутри диска находится пульпозное ядро, которое фактически является амортизатором. Все начинается с неполадок именно в этом месте, когда ядро диска смещается. Болевой же синдром возникает уже вследствие неврологических осложнений этого процесса.
За последнее время заболевание сильно помолодело. К нам приходят молодые люди 20-25 лет, у которых при исследовании диагностируют грыжевые выпячивания межпозвонковых дисков. К сожалению, несмотря на все меры консервативного воздействия, остеохондроз остается с человеком на всю оставшуюся жизнь. Более того, с каждым годом состояние больного ухудшается, боли усиливаются, на рентгенограммах видно все больше и больше патологических изменений.
Грыжа
— Грыжа межпозвонкового диска
— это выпячивание ядра межпозвонкового диска в позвоночный канал. Данный процесс считается последней или почти последней стадией остеохондроза. И оставлять его без внимания нельзя.
Грыжа диска может сдавливать спинномозговой нерв и корешковую артерию, вызывая парез или паралич мышц, а также чувствительные расстройства. В крайних случаях это требует хирургического вмешательства.
Одним из самых современных методов оперативного лечения грыжи диска является радиочастотная нуклеоаннулопластика
. Это минимально инвазивное (путем прокола кожи) оперативное вмешательство. Стандартное время пребывания в дневном стационаре клиники от момента госпитализации до выписки составляет 3-4 часа.
Неосложненные грыжи диска можно лечить и без операции. Обычно это требует комплексного подхода. Наряду с медикаментозным лечением в комплекс надо включать физиотерапию, лечебную физкультуру, мягкие методики мануальной терапии и прочее. Такое лечение проводится курсами, для получения стабильного результата иногда нужно до полугода и более.
Помните, прооперировав грыжу или пройдя курс консервативного лечения, вы автоматически попадаете в группу риска лиц, у которых может возникнуть рецидив заболевания. Рекомендую вам не ждать обострения, а пройти профилактическое лечение вне обострения. Это может быть санаторно-курортное лечение, профилактический курс у мануального терапевта или обычный массаж. Главное, чтобы вы были хозяином положения, а не ваша болезнь.
Правила профилактики болезней позвоночника
- Держите осанку. Да, мы часто о ней забываем. Но постарайтесь сформировать доминанту в своей голове: когда вы сидите или стоите, спина всегда должна быть прямой. Важно, чтобы это стало привычкой, тогда мышцы автоматически будут держать осанку.
- Если приходится долго сидеть, правильно организуйте рабочее место. Желательно, чтобы офисное кресло повторяло физиологические изгибы позвоночника, давая возможность спине быть максимально ровной и иметь полноценную опору на спинку. Корпус не должен «свисать» над столом.
- Возьмите за правило каждые 45 минут вставать и делать легкую гимнастику. Слегка потянитесь, сделайте пару наклонов вперед, назад и в стороны, пройдитесь по кабинету. Критическая отметка нахождения в одной позе — 2 часа. Старайтесь не тянуть с перерывом так долго. Кстати, помогает один маленький трюк: вставайте каждый раз, когда вам звонят по телефону.
- Когда сидите за рулем, не рекомендуется сильно откидывать кресло. В противном случае таз уходит вперед и нарушаются физиологические изгибы позвоночника. При движении авто задним ходом водителю следует поворачиваться не только головой, а всем корпусом.
- Правильно поднимайте и переносите тяжести. Имейте в виду, что если данным правилом пренебрегать, нагрузка на межпозвонковые диски в поясничном отделе позвоночника увеличивается в несколько раз. То есть если вы с наклоном вперед поднимаете вес 10 кг, межпозвонковые диски в поясничном отделе могут получить нагрузку 20 и более килограммов, но если поднимать груз с ровной спиной, сгибая ноги, нагрузка равномерно распределится по всему позвоночнику.
- Не скупитесь на хороший ортопедический матрас и подушку. Позвоночник должен быть ровным и тогда, когда человек спит.
- Посещайте бассейн. В воде минимизируется гравитационная нагрузка на организм, происходит полное расслабление позвоночника и паравертебральных мышц. Единственное правило: если у вас есть проблемы с шейным отделом, нельзя постоянно плавать с поднятой головой, напрягая мышцы шеи. Придерживайтесь техник плавания, при которых вдох делается над водой, а выдох в воду, или плавайте на спине.
- Придерживайтесь сбалансированного питания. Во-первых, это поможет избежать лишнего веса, а следовательно, и чрезмерной нагрузки на позвоночник, кроме того, опорно-двигательный аппарат будет получать все необходимые элементы, чтобы благополучно функционировать. Кстати, чтобы все питательные вещества и витамины добрались до каждого позвонка и межпозвонкового диска, необходимо движение. Недостаточно рационально питаться, неплохо было бы после этого еще и прогуляться.
- Если курите, бросайте. Вот вам весомый аргумент: курение провоцирует сужение сосудов. Нарушается обмен веществ. Костная система недополучает питание. Все это ведет к дегенеративно-дистрофическим процессам.
- Если вы находитесь в зоне риска или имеете какие-то заболевания позвоночника, обязательно проконсультируйтесь у специалистов и пройдите курс восстанавливающих процедур. Правильно подобранная программа реабилитации поможет: ликвидировать функциональные блоки, улучшить кровоснабжение головного мозга, вернуть подвижность позвоночнику, повысить эластичность мышц, улучшить работу внутренних органов, укрепить иммунную систему и не только.
Источник:
103.by
Автор:
Проль Екатерина
Фото:
Дмитрий Рыщук