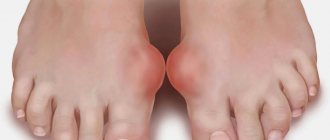
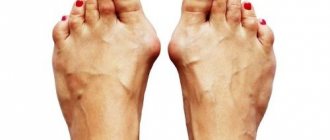
Красота женских во все времена имела большое значение. Пожалуй, все современные мужчины с этим согласятся, да что там, об этом упоминали даже классики отечественной литературы. Однако, бывает так, что ноги, а точнее ступни, теряют свою красоту из-за выступающей у основания большого пальца «косточки». Важно понять, как разобраться с косточкой большого пальца, чтобы не мучить себя болью всю жизнь.
Больная «косточка» (так часто называют деформацию на больших пальцах ног) – едва ли не самая популярная из ортопедических проблем, и подвергаются ей, в основном, женщины. Статистика говорит, что мужчины подвержены ей в четыре раза меньше. Причина боли в косточке кроется в несостоятельность связочного аппарата – врожденной проблемой передающейся, в основном по женской линии.
Особенности
При болезненной выпуклости на наружной части стопы у основания мизинца ортопеды диагностируют деформацию Тейлора, или «болезнь портных». Впервые подробное описание и диагностику провел американский специалист Х. Дэвис в 1949 году, отметив полную идентичность развитию Hallux Valgus.
Воспаленный участок формируется на латеральной поверхности головки кости мизинца, заставляя отклоняться палец внутрь. Боль может отдавать в латеральную часть стопы, провоцировать воспаление связочного аппарата, костной и хрящевой ткани. Характерные особенности:
- передний отдел стопы расширяется, увеличивается угол между 4-м и 5-м пальцами;
- мизинец приобретает форму дуги, при варусном подвиде может накладываться на безымянный крестообразно;
- на внешней стороне формируется «косточка».
Длительное время патология развивается бессимптомно. Ступня постепенно увеличивается в объеме за счет нароста, увеличения четвертого межплюсневого угла. Консервативное лечение устраняет болезнь только на начальной стадии. В большинстве случаев проводится оперативное вмешательство разными методами.
Причины
Заболевание встречается не часто, но не является редкой патологией. В большинстве случаев появление болезненного нароста ортопеды связывают с генетической предрасположенностью и наследственными факторами риска. У многих пациентов образование наблюдается на двух ногах одновременно.
При диагностике причины деформации Тейлора условно делятся на несколько видов:
- Посттравматические. Нарост формируется после перелома, неправильного срастания костей, на фоне частых подвывихов и вывихов.
- Структурные. Причины связаны с аномальным нарушением при внутриутробном формировании свода стопы. Генетически слабый связочный аппарат не удерживает пальцы в правильном положении при ходьбе или беге. Патологическое перераспределение нагрузки провоцирует расширение переднего отдела, его деформацию.
- Функциональные. Врожденные или приобретенные особенности походки, при которых основная нагрузка наружный отдел. Проблему усиливает ношение тесной или узкой обуви.
Пятая плюсневая кость часто деформируется на фоне врожденного косолапия, патологического отсутствия мелких костей в области мизинца. В ответ на повышенную нагрузку происходят разрастание головки кости, изменения в структуре хрящевой ткани.
Основные факторы, повышающие риск развития болезни:
- остеопороз;
- рахит;
- воспалительные заболевания суставов;
- лишний вес;
- аномальное строение стопы;
- отсутствие физической нагрузки, малоподвижный образ жизни;
- системные заболевания соединительной ткани;
- нарушение выработки коллагена в организме.
К формированию наростов приводит аномальное строение мизинца, включая молотковидную или гантелевидную форму костей. В группе риска – люди, в анамнезе которых присутствует детский церебральный паралич, контрактура Ледерхоза и менингит.
Внешней причиной деформации может стать ношение тесной обуви с узкими носками и высоким каблуком. Такие туфли соединяют пальцы ног, неправильно перераспределяют нагрузку стопу, провоцируют расхождение плюсневых костей веером, деформируют головку.
Артроз большого пальца ноги — hallux-valgus, деформация большого пальца стопы
Артроз большого пальца ноги, в просторечье называемый подагрой, на самом деле ничего общего с подагрой не имеет. Хотя настоящая подагра действительно часто поражает именно большой палец стопы, встречается она намного реже, чем артроз.
Причем если подагрой болеют в основном мужчины, то артроз большого пальца стопы развивается чаще всего у женщин. Подробнее о классической подагре вы можете прочитать здесь *
Многие ошибочно предполагают, что артроз и деформация большого пальца ноги возникают из-за неправильного питания или из-за мифического отложения солей. Но это не так.
На самом деле артроз большого пальца иногда развивается после его перелома, сильного ушиба или после подвывиха, возникшего при неловком движении ногой (после того, как человек оступился или наступил, скажем, на камень).
Но наиболее частая причина артроза и сопутствующей артрозу деформации большого пальца ноги — особое строение стопы («широкая стопа») вкупе с плоскостопием и длительным ношением модной обуви с узким мыском или слишком тесной обуви.
Такую обувь женщинам нашей страны нередко приходилось носить (отчасти из-за моды, отчасти из-за отсутствия выбора) во времена тотального дефицита. Возможно, именно данное обстоятельство привело к всеобщему распространению патологии большого пальца среди наших женщин среднего и пожилого возраста.
В результате давления тесной обуви на большой палец тот со временем сильно отклоняется вовнутрь и прижимается ко второму пальцу стопы. Выпирающая вследствие отклонения пальца косточка получает дополнительную травматизацию (натирается обувью) во время ходьбы и постепенно деформируется.
Позднее деформируется не только выпирающая косточка, но и весь сустав. Он становится значительно толще, чем был раньше. Сустав блокируется, и движение в таком суставе резко ограничивается.
При далеко зашедшем артрозе деформация обычно настолько сильно фиксирует палец в неправильной позиции, что его практически невозможно вернуть в нормальное положение. Вдобавок ко всему из-за постоянного трения может возникнуть воспаление околосуставной сумки — бурсит. Тогда сустав припухает, краснеет и болит при ходьбе и малейшем прикосновении.
На заметку. Боли при артрозе, даже осложненном бурситом, за редким исключением возникают только при ходьбе, от давления на большой палец. В постели они почти всегда проходят через 1–2 часа — в этом их отличие от артритных болей, которые, как вы помните, сильнее проявляют себя в покое, ночью, ближе к рассвету.
Ситуация с деформацией большого пальца усугубляется тем, что нередко он своим давлением «выталкивает» еще и второй и третий пальцы стопы, что приводит к комбинированной деформации всей ступни, которую очень тяжело лечить терапевтическими методами.
Лечение артроза большого пальца
Для устранения совсем недавно возникших неприятностей иногда бывает достаточно правильно подобрать обувь. Например, отказаться от узконосых туфель и отдать предпочтение тем, у которых широкий мыс, чаще пользоваться удобной спортивной обувью.
Можно использовать специальные прокладки, помещаемые между большим и вторым пальцами ноги, и не позволяющие пальцам смыкаться. Подобные прокладки продаются сейчас во многих аптеках.
Накладки не способны убрать воспаление косточки большого пальца ноги, однако они помогают выпрямить больной палец, и не дают ему деформироваться дальше.
Накладки для плюсневой кости стопы бывают ночными и дневными. Они сделаны из различных материалов и имеют разную стоимость. Подобрать накладку (фиксатор) вам поможет ортопед.
Кроме того, если сустав большого пальца ноги еще не слишком сильно деформирован, его нужно попытаться восстановить с помощью лечебных упражнений и с помощью лечебных компрессов.
Великолепные лечебные упражнения для большого пальца ноги даны здесь: Упражнения от косточки на ноге *
Для компрессов используют димексид, или бишофит, или медицинскую желчь. Покупать эти вещества нужно в аптеке.
Начинать я советую с лечения димексидом, а если он не помог — переходите к компрессам с медицинской желчью. Или с бишофитом.
Носки с димексидом
Купить димексид (жидкость для компрессов, во флаконах). Препарат может иногда вызывать аллергию, поэтому перед началом лечения нужно обязательно провести пробу на чувствительность к нему. Для этого димексид ваткой нужно нанести на кожу руки или голени, и выждать около 1 часа.
Если появляется резкое покраснение и зуд, применять лекарство нельзя. При отсутствии реакции (чувство легкого покалывания не в счет) препаратом пользоваться можно. Если проба не выявила наличия аллергии к димексиду, приступаем к самой процедуре.
Сначала нужно втереть в воспалённую косточку большого пальца ноги вольтарен — гель или диклофенак — гель.
Затем берем столовую ложку холодной кипяченой воды и столовую ложку димексида, и смешиваем их в какой-нибудь чашке.
После этого потребуется стерильный бинт. Бинт смачиваем приготовленным раствором, и оборачиваем им стопу (поверх больной косточки) 3–4 раза, сверху надеваем прозрачный (но не цветной!) полиэтиленовый пакетик, а поверх него — носки.
Такой носок носим первый раз 20 минут, последующие дни — до одного часа (не дольше!). Процедура делается ежедневно, но только один раз в день. Курс лечения — 20 дней.
Внимание! Компресс ни в коем случае нельзя держать дольше 1 часа!!! Это может привести к ожогу! Внимание! Нельзя смешивать димексид с водой заранее, например — накануне вечером. На следующий день приготовленный раствор уже не имеет лечебной активности! То есть каждый раз надо готовить свежий раствор.
Противопоказания к Димексиду: — тяжелые поражения печени; тяжелые поражения почек; стенокардия или инфаркт миокарда; выраженный атеросклероз; различные виды инсульта; глаукома или катаракта; кома; — детский возраст до 12 лет; беременность; период лактации; — повышенная чувствительность к диметилсульфоксиду или другим компонентам препарата.
Компрессы с медицинской желчью на косточку большого пальца
Компрессы с медицинской желчью делаются следующим образом: 4–6 слоев марли (марлевую салфетку) нужно пропитать желчью, и наложить на больной сустав.
Потом берём пищевую плёнку в рулоне, и этой пленкой прибинтовываем марлю с желчью. И еще вдобавок оборачиваем всю стопу так, чтобы желчь не протекала. Дополнительно можно надеть на стопу прозрачный полиэтиленовый пакетик, и поверх него — хлопчатобумажные носки.
Такие «носки с желчью» нужно носить от 2 до 4 часов.
Если вы хорошо переносите процедуру, и у вас нет аллергии на желчь, то после первых 3-4-х процедур такие «носки с желчью» можно даже оставлять на ночь.
Процедуры проводятся через день, курс лечения — 20 процедур.
Внимание! Помните, что желчь очень маркая, и может легко испортить одежду или постельное белье, если она протечет из-под носков!
Противопоказания: Гиперчувствительность к компонентам Желчи медицинской, нарушения целостности кожи в местах предполагаемого нанесения препарата, заболевания кожи (в т. ч. воспалительные заболевания кожи и подкожной клетчатки, гнойничковые заболевания, рожистое воспаление), остро протекающие заболевания лимфатической системы (лимфангиты и лимфадениты).
C осторожностью: Беременность, период лактации, детский возраст.
Побочные действия: Возможно раздражение на месте компресса, которое проходит при отмене препарата. В этом случае последующее применение компрессов возможно, но не ранее чем через 15–40 дней.
Важно: медицинскую желчь нельзя смешивать с другими лекарственными веществами.
Носки с бишофитом
Бишофит лучше покупать в жидком виде. Скорее всего, бишофит будет продаваться под маркировкой «жидкость для ванн», и будет написано, что для ванн его надо разводить водой. Но для компрессов его разводить не надо!
При этом бишофит часто продается с добавками из трав — какую из них покупать, не принципиально. Покупайте любой жидкий бишофит.
Компресс делаем так: обычный медицинский бинт обильно пропитываем жидким бишофитом и этим бинтом оборачиваем стопу поверх больного сустава. Сверху на стопу надеваем прозрачный полиэтиленовый пакет, а поверх пакета — шерстяные носки.
Снимать такой «носок» нужно через 2–3 часа. Но если вы хорошо переносите процедуру, можете делать ее на всю ночь. Курс лечения состоит из 30 процедур, проводимых ежедневно.
Бишофит в виде геля
Втираем Бишофит-гель в сустав, сверху накладываем марлю (марлевую салфетку). Потом берём пищевую плёнку в рулоне, и этой пленкой прибинтовываем марлю к ноге. Сверху на стопу надеваем прозрачный полиэтиленовый пакет, а поверх пакета — шерстяные носки.
Снимать такой «носок» нужно через 2–3 часа. Но если вы хорошо переносите процедуру, можете делать ее на всю ночь. Курс лечения состоит из 30 процедур, проводимых ежедневно.
***
Если же деформация большого пальца ноги зашла уже слишком далеко, и вам не помогают ни компрессы, ни фиксаторы, ни лечебные упражнения, то в этом случае, видимо, потребуется корректирующая операция.
***
Статья доктора Евдокименко© для книги «Артроз», опубликована в 2003 году. Отредактирована в 2021 г. Все права защищены.
ЧИТАТЬ ДАЛЕЕ:
- Первые главы из книги «Тайная формула здоровья» вы можете прочитать здесь
- Главы из других книг доктора Евдокименко
- Где купить книги доктора Евдокименко
Симптомы и признаки
На начальной стадии образование у пятого пальца практически незаметно. По мере роста наблюдаются следующие симптомы:
- пульсирующая боль, жжение и дискомфорт, которые усиливаются при ходьбе или активных движениях;
- ноющие боли в положении покоя;
- проблемы при выборе обуви из-за расширения стопы;
- болезненный мозоль у основания мизинца;
- отечность;
- покраснение кожи;
- появление натоптышей.
Анатомические изменения в строении стопы приводят к сильным болям, заставляя человека менять походку. Нередко сустав приобретает молоткообразную форму, мизинец заходит на четвертый палец,
Показания для проведения операции
На начальной стадии снизить нагрузку на пораженный сустав и уменьшить боль помогает консервативная терапия. Но полностью избавиться от деформации можно только с помощью оперативного вмешательства. Среди основных показаний к проведению резекции:
- непроходящие мозоли, перерастающие в гнойные раны, язвы, угрожающие сепсисом, некрозом кожного покрова;
- потеря эластичности связочного аппарата, невозможность согнуть или разогнуть мизинец;
- потеря опоры на стопу, при которой человеку сложно стоять или ходить;
- частые рецидивы гнойного бурсита;
- потеря чувствительности при поражении нервных окончаний.
Деформация Тейлора приводит к снижению качества жизни. Боль ограничивает подвижность, приводит к инвалидности в молодом возрасте. Непроходящий воспалительный процесс провоцирует разрушение хрящевых пластин, ускоряет развитие остеоартроза.
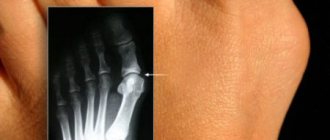
Основное показание к оперативному удалению костного нароста – результаты рентгенографии. При получении снимка ортопед замеряет величину угла между 4 и 5 пальцами, величину головки сустава. На выбор тактики может повлиять степень выраженности деформации, наличие плоскостопия или косолапия у пациента, развитие бурсита и других воспалительных процессов.
Консервативные подходы для лечения «шишек»
- Прокладывание различных тканей (например, войлочной), чтобы уменьшить давление на область косточки на стопе.
- Физиотерапеватическое лечение: лазер, ультразвук проводится с целью снятия воспалительных и дистрофических проявлений недуга.
- Любые мозоли и потертости кожи, которые также являются источником боли, должны быть излечены.
- С целью профилактики отклонения первого пальца стопы рекомендуется ношение физиологичной, правильно подобранной обуви.
- Если же деформация пальца выраженная, необходимо, чтобы обувь хорошо растягивалась, особенно носок – это позволит ослабить давление на косточку.
- Рекомендуется ношение индивидуальных ортопедических стелек, которые помогают правильно распределить нагрузки, приходящиеся на стопу при ходьбе и беге.
- Необходимо улучшить диапазон движения за счет лечебной физкультуры и массажа стоп.
Особенности при проведении операций
Механизм развития патологии Тейлора или болезни портных во многом зеркально отражает патогенез вальгусной деформации большого пальца стопы при Hallux Valgus. это позволяет хирургам использовать идентичные методики лечения и проведения операций.
Цель хирургического вмешательства – восстановить биомеханические связи в переднем отделе стопы, улучшить состояние связочного аппарата, устранить эстетический дефект. Необходимо убрать вальгусную деформацию пятой плюсневой кости, вернуть в естественное положение параболу положения мизинца.
Что представляет из себя операция на косточке большого пальца стопы?
Еще не совсем понятно, что же делать, если болят косточки на ногах возле большого пальца? Рассмотрим подробнее операцию по устранению больной косточки. Хирургическое вмешательство на косточке большого пальца выражается в коррекции угла между плюсневыми костями и фалангами пальцев. Это позволяет вернуть большой палец в нормальное положение, исправить поперечное плоскостопие, в конечном итоге, снять боль и вернуть стопе её полную функцию.
В каждом конкретном случае операционный план может варьировать в зависимости от степени деформации ноги и сопутствующих изменений в других пальцах стопы.
Преимущества миниинвазивных методик
При раннем обращении в 80% случаев хирурги назначают малотравматичные операции на стопе. Работа проводится через небольшие надрезы или точечные проколы. Преимущества методик:
- позволяют исправлять сложные деформации за одну процедуру;
- дают предсказуемые результаты;
- одновременно можно оперировать две ступни;
- при чрезкожной методике пациент может становиться на ноги и свободно передвигаться с первого дня;
- не требуется наложение гипсовой повязки или применение костылей.
Миниинвазивные операции относятся к сфере узкой специализации, проводятся хирургами-ортопедами высокой квалификации с применением специальной технической базы.
Операции при деформации Тейлора занимают от 25 минут до часа, могут одновременно выполняться на двух ногах. В большинстве случаев не наблюдается обильной кровопотери, что сокращает период реабилитации.
В чём же заключается лечение косточки ноги? Что делать, если болят косточки на пальцах ног?
Многие задавались этим вопросом. Давайте с ним разберёмся.
Существует множество методов борьбы с деформацией большого пальца, включая народные:
- компрессы,
- йодовые сеточки,
- массаж стоп
- теплые ванночки для ног с отварами трав и морской солью.
и другие.
Эти средства могут помочь снять боль и уменьшить воспаление, но они не могут излечить саму болезнь. Сустав так и остаётся деформированным, боль в стопе в итоге возвращается. По-настоящему вылечить это заболевание могут лишь квалифицированные хирурги-ортопеды, причём кардинальное лечение – это операция на косточке.
Основные виды операций
При диагностированной патологии Тейлора врачи предлагают следующие варианты оперативного удаления болезненного дефекта:
- дистальные остеотомии (при 1-м и 2-м типах заболевания);
- остеотомии на уровне диафиза кости (при 2-м или 3-м типе);
- операции в проксимальном отделе при выраженной деформации 4-го и 5-го типов.
В последнем случае наиболее популярны и эффективны: дистальная поперечная остеотомия пятой плюсневой кости по методике Hohmann, Wilson, Mitchel, Helal и дистальная шевронная остеотомия.
Некоторые специалисты отдают предпочтение перкутанной дистальной остеотомии (операция Остина или СHEVRON), которая выравнивает ось стопы. Методика показана при образовании молоткообразной кости, не требует вмешательства на связочном аппарате.
В большинстве случаев дополнительно проводится операция на мягких тканях. Специальная пластика предполагает иссечение части поврежденной капсулы, которая остается в растянутом положении после удаления костного экзостоза. Хирург проводит транспозицию сухожилия от основной фаланги пальца к головке плюсневой кости для ее удержания в правильном положении.
Классическое удаление экзостоза
На начальной стадии рекомендуется миниинвазивная методика, при которой хирург делает у основания пальца проколы. С помощью специального тонкого бура стачивает и удаляет костный нарост и корректирует форму головки, делает ее более естественной.
На внутренней стороне стопы через второй прокол в теле плюсневой кости делается тонкий пропил треугольной формы. Головка опускается в образовавшуюся выемку, палец принимает правильное положение относительно продольной оси. Проколы закрываются внутрикожными швами, на стопу накладывают корригирующую повязку и плотно фиксируют во время перевязки.
Операция по SERI
Миниинвазивный метод рекомендуется при 1-й и 2-й стадиях болезни Тейлора. Во время вмешательства на внешней стороне стопы выполняется небольшой разрез, через который хирург удаляет до трети головки кости. После уменьшения деформированного участка палец фиксируется в естественном положении с помощью металлических спиц небольшой длины. При этом специалист не затрагивает сухожилия, что сокращает время восстановления и заживления раны.
Характерная особенность операции по методике SERI – работа проводится через разрез длиной не более 2−4 см. Спицы удерживают головку кости в правильном положении. Постепенно формируется мышечный каркас. После полного заживления и реабилитации металлические стержни можно удалить.
CHEVRON
Шевронная остеотомия используется для устранения деформаций с 1962 года. Операция позволяет уменьшить угловые размеры и сблизить 4-ю и 5-ю кости плюсны, реконструировать их анатомическое положение. Для проведения требуется надрез не более 3−4 см.
Основные этапы:
- хирург разрезает кожу на ступне под поврежденным плюснефаланговым суставом;
- расширяет суставную капсулу и травмированные связки, иссекает усохшие при деформации волокна;
- после сжатия прооперированных связок уменьшается угол между 4-й и 5-й костями, устраняется причина патологии;
- врач делает дополнительный надрез на боковой стороне стопы, удаляет костное новообразование;
- сдвигает головку кости, фиксирует мизинец титановым болтом или скобами.
На последнем этапе операции проводится рентгеноскопия стопы: хирургу необходимо убедиться в правильном расположении плюсневых костей. Болты должны оставаться в ноге не менее 3 месяцев.
Остеотомия Scarf
При средней и тяжелой форме деформации с углом до 40° применяется скарф-остеотомия. Она позволяет устранить сильный разворот мизинца относительно стопы и продольной оси. Преимущества методики:
- позволяет врачу смещать и разворачивать костные фрагменты для достижения оптимального соединения и правильного положения;
- при необходимости легко укоротить плюсневую кость или удлинить ее при врожденной аномалии, недостатке продольной величины;
- можно сместить фрагмент вверх или вниз для коррекции нагрузки при ходьбе и снижении риска рецидива;
- хирург может одновременно устранить вальгусную деформацию у основания большого пальца, которая часто осложняет течение синдроме Тейлора.
Во время остеотомии Scarf хирург делает тонкий надрез со стороны ступни, разделяет плюсневую кость зигзагообразно (в виде буквы Z), полностью отделяя головку. С помощью титанового болта укрепляет ее в анатомически правильном положении, одновременно корректирует длину и угол между пальцами.
Во время операции дополнительно укрепляют сухожилия, при необходимости рассекают и укорачивают. Это повышает гибкость волокон, помогает удержать кость в анатомически правильном положении. все манипуляции проводятся под общей анестезией.
Операция Вейля
При выраженном плоскостопии у пациентов часто возникает молоткообразное и когтеобразное искривление 4-го пальца. Сочетание с искривлением и крестообразным наложением мизинца приводит к частичной потере опоры, нарушению походки.
Операция Бейля проводится под проводниковой или спинальной анестезией. При дополнительной коррекции вальгусной деформации большого пальца рекомендуют общий наркоз. Во время манипуляций хирург укорачивает плюсневые кости деформированных пальцев, восстанавливает их правильное направление относительно продольной оси. Это позволяет изменить нагрузку при ходьбе, устранить гипертонус разгибательного аппарата.
Открытоугольная остеоктомия
Выполняется с внутренней стороны, с сохранением костной ткани. При манипуляциях не укорачивается, а удлиняется часть плюсневой кости. Рекомендуется при врожденных патологиях и деформациях на фоне артроза. Для пластики используется фрагмент псевдоэкзостоза, который закрепляется титановыми спицами и болтами. Методика используется ограничено, часто сочетается с другими способами лечения синдрома Тейлора.
Косая диафизарная ротационная остетомия
Показана при межплюсневом угле от 12°. Хирург удаляет подошвенную поверхность головки кости мизинца в нижней части. Методика используется как крайняя мера при отсутствии эффективности от других способов лечения стопы портного. Противопоказана при плохом кровоснабжении нижней конечности, не исключает повторной деформации.
Почему же болит косточка на ноге?
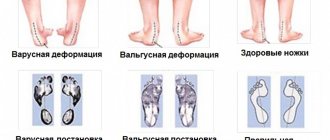
Нужно разобраться, что является первопричиной возникновения больной «косточки». Это, как не удивительно, плоскостопие. У здорового человека стопа вогнута. Всего вогнутости две: продольная вогнутость расположена внутри подошвы, поперечная располагается вблизи основания пальцев ног. Когда связки и сухожилия не выдерживают нагрузку, стопа ноги становится плоской.
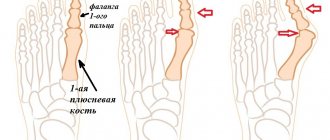
В случае поперечного плоскостопия, плюсневые кости, вместо того чтобы идти параллельно друг к другу, начинают расходиться «веером», а пальцы ног расходятся вслед за ними. Что в этом плохого, спросите Вы? Это и становится причиной появления выступающей косточки: большой палец ноги не смещается наружу, а в отличие от своей плюсневой кости, разворачивается внутрь. В результате, головка плюсневой кости большого пальца ноги начинает выходить из сустава, и мы видим “шишку” у самого основания большого пальца ноги – это визуальное проявление «косточки».
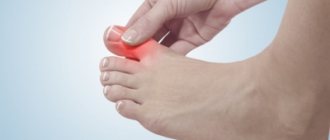
Далее деформация косточки прогрессирует. Почему же косточка на ноге начинает болеть? Контакт выступающей суставной шишки с обувью провоцирует натертость, которая в конечном итоге воспаляется, и человек чувствует боль в той самой косточке на пальце. Далее появляется костно-хрящевое разрастание, и косточка выпирает ещё сильнее. Через какое-то время от давления деформированного большого пальца начинают страдать его соседи. Они сгибаются в неправильном положении, фиксируются в нём, в конце концов приобретая неестественную искривлённую формую, боль появляется и в них.
Эта болезнь ноги – серьёзная проблема, для женщин особенно. Постоянно ощущается тяжесть и боль в стопах, пропадает возможность носить туфли и другую изящную обувь.
Подготовка к операции
В большинстве случаев манипуляции проводятся под спинальной анестезией. Для исключения осложнений и разработки плана хирургического вмешательства пациенту назначают следующие подготовительные процедуры:
- рентгенография стопы в двух проекциях;
- биохимический анализ крови;
- коагулограмма;
- анализы на заболевания, передающиеся половым путем, ВИЧ, гепатит С;
- УЗИ нижних конечностей;
- рентген грудной клетки и органов дыхания.
При хронических заболеваниях сердечно-сосудистой, эндокринной систем требуется дополнительная консультация и обследование профильных врачей.
Почему современное оборудование – это важно?
Если вы пытались найти информацию об ударно-волновой терапии в интернете, вы наверняка обратили внимание на то, что отзывы о ней встречаются не только положительные – иногда пациент жалуется на неприятные ощущения, а иногда на то, что операция оказалась неэффективной. Дело в том, что отдельные клиники пытаются экономить на пациентах и проводят терапию на устаревшем оборудовании, а это не только портит репутацию метода, но и представляет конкретную угрозу вашему здоровью.
Лечение шишки на ноге в клинике Медицинской Академии «ГЕНЕЗИС» проводится на самом современном аппарате «Dermablate Effect» от немецкого , с которым наша клиника сотрудничает напрямую. Современный аппарат способен обеспечить такие преимущества лечения:
- ударно-волновая терапия абсолютно безболезненна. Волна проходит через мягкие ткани, не причиняя вам никакого дискомфорта;
- данная методика безопасна. Основная опасность классической операции – риск занести инфекцию. В данном случае этот риск отсутствует, поскольку целостность кожи не нарушается;
- ударно-волновой метод нетравматичен, особенно если сопоставлять его с хирургической операцией. Это позволяет свести к минимуму срок реабилитации;
- лечение вальгусной деформации при помощи акустической волны – это быстро. Один сеанс продолжается около получаса;
- в процессе лечения не требуется наносить на тело анестезирующие мази или надевать какую-то специальную одежду;
- наш аппарат имеет память настроек, поэтому он сможет «запомнить» вас во время первого сеанса, а во время последующих визитов просто воссоздать необходимые настройки и сэкономить тем самым ваше время;
- процедура, проведённая на нашем аппарате, абсолютно безопасна, поскольку он оснащён специальной системой контроля, которая способна следить за работой всех других систем и предотвращать любые непредвиденные сбои;
- первые результаты ударно-волновой терапии вы заметите уже после пары первых сеансов.
Период реабилитации после операции
В первые сутки пациенту рекомендуют оставаться в клинике под наблюдением хирурга. Больному подбирают специальные ортезы – ботинки Барука, которые при ходьбе снимают нагрузку с переднего отдела и пальцев на пятку. Такую обувь необходимо носить не менее 6 недель. В тяжелой ситуации можно дополнительно опираться на костыли, ограничить физическую активность.
После операции в течение 2 недель рекомендуется:
- постельный режим;
- подкладывать под ноги подушку или валик, чтобы стимулировать отток лишней жидкости;
- при сильных болях накладывать холодные компрессы по 30 минут до 4 раз в сутки.
Для уменьшения болевого синдрома врач индивидуально подбирает препараты, рассчитывает дозировку для домашнего применения. Отечность начинает уменьшаться на 3−5-е сутки после операции. Через 14 дней рекомендуется повторно посетить хирурга для удаления накожных швов.
Через 6 недель больного направляют на повторную рентгенограмму. При выраженной положительной динамике и отсутствии противопоказаний разрешена ходьба без корригирующих ортезов с нагрузкой на пальцы стопы.
У некоторых пациентов старшего возраста отечность может сохраняться длительное время, что связано с пониженным тонусом вен конечностей. В такой ситуации назначаются лимфотропная терапия, контрастные ножные ванны.
Стадии развития вальгусной болезни
| Стадия | Симптоматика |
| 1 | На данной стадии заболевания жалобы на болезненность практически отсутствуют. Однако большой палец смещается приблизительно на 20 градусов от его нормального положения |
| 2 | Эта стадия характеризуется более заметным смещением и появлением первичной быстро проходящей боли, которую обычно не замечают. Чаще болезненные ощущения появляются после того, как человек преодолеет большое расстояние пешком |
| 3 | На этой стадии палец смещается уже на 30–50 градусов от обычного положения. Боль становится сильной, причем нарастает при надевании обуви. Происходит обездвиживание сустава. Боль сильно беспокоит при длительном хождении |
| 4 | Угол смещения большого пальца составляет более 50 градусов. Человек ощущает сильную боль постоянно. Его неотъемлемыми спутниками становятся мозоли, натоптыши, воспаления. |
Посетить доктора необходимо уже на первой стадии, так как в этом случае лечение косточки на большом пальце ноги будет гораздо эффективнее и безболезненнее. В самом начале заболевания есть возможность ликвидировать проблему самостоятельно, применяя народные рецепты или специальные медицинские препараты. На последней же стадии требуется обязательное вмешательство врача, а в некоторых случаях помогает только операция.
Рекомендуемые статьи по теме:
- Как делать массаж живота для похудения: разные техники для здоровья и красоты
- Стоун-массаж: описание, польза, способы
- МРТ трех отделов позвоночника: когда оно необходимо и в чем особенности процедуры
Противопоказания к операции
Абсолютными или временными ограничениями для проведения остеотомии на ступне являются:
- остеопороз и пониженная регенерация костной ткани;
- обострение ревматоидного артрита;
- ожирение 3−4-й степеней;
- острая стадия инфекционных заболеваний.
Миниинвазивные операции разрешены при варикозном расширении вен, бурсите сустава.
Синдром Тейлора приводит к образованию у основания мизинца болезненного нароста, отеку, мозолям. Новые методы хирургического лечения позволяют избавить больного от осложнений, вернуть походке легкость.
Хирургическое лечение
Если все консервативные меры оказываются не эффективными, то принимается решение об оперативном лечении. В настоящее время, существует более 100 оперативных методик по лечению Hallus valgus.Основные задачи при хирургическом лечении следующие :
- удалить бурсит большого пальца стопы
- реконструировать кости, из которых состоит большой палец ноги
- уравновесить мышцы вокруг сустава так, чтобы не было рецидива деформация
Удаление «нароста»
В некоторых умеренных случаях формирования бурсита большого пальца стопы, при операции может быть удален только нарост на сумке сустава. Эта операция, выполняется через маленький разрез на стороне ноги в области бурсита большого пальца стопы. Как только кожа разрезана удаляется нарост с помощью специального хирургического долота. Кость выравнивается и разрез кожи ушивают маленькими швами.
Более вероятно, что реконструкция большого пальца ноги также будет необходима. Главное решение, которое должно быть принято, состоит в том, надо ли разрезать метатарзальную кость и также ее реконструировать . Для решения этого вопроса имеет значение угол между первой метатарзальной и второй костью.Нормальный угол — приблизительно девять или десять градусов. Если угол будет 13 градусов или больше, то скорее всего необходимо разрезать и реконструировать метатарзальную кость. Когда хирург разрезает и производит репозицию кости, то это называется остеотомией. Есть два основных метода, используемых, чтобы выполнить остеотомию и реконструкцию первой метатарзальной кости..
Дистальная Остеотомия
В некоторых случаях дистальный конец кости разрезается и перемещается в латерально (это называется дистальной остеотомией). Это позволяет эффективно уменьшить угол между первыми и вторыми метатарзальными костями. Этот тип операции обычно требует одного или двух маленьких разрезов в ноге. Как только хирург достигает удовлетворительного положения костей, остеотомия сопрождается фиксацией костей с помощью металлических булавок .После операции и заживления булавки удаляются( обычно их удаляют через 3-6 недель после операции).
Прокимальная остеотомия
В других же ситуациях, первая метатарзальная кость разрезается в проксимальном конце кости. Этот тип операции обычно требует двух или трех маленьких разрезов в ноге. Как только кожа разрезана , хирург выполняет остеотомию. Кость подвергается реконструкции и фиксируется на время металлическими булавками. Эта операция тоже уменьшает угол между метатарзальными костями.Кроме того, производится релизинг сухожилия мышцы, приводящей большой палец стопы. Поэтому, после операции надевается специальный бандаж.
Реабилитация после операции
Необходимо в среднем 8 недель для того, чтобы произошло заживление мягких тканей и костей. Ногу на этот период лучше поместить в обувь с с деревянной подошвой или специальный бандаж для того, чтобы исключить травматизацию оперированных тканей и дать возможность нормальной регенерации. Непосредственно после операции могут понадобиться костыли.
У пациентов с выраженным бурситом через определенное время после операции может быть назначена физиотерапия ( до 6-7 процедур) . Кроме того, необходимо носить обувь с расширенным передом. Возможно также использование корректоров. Все это может позволить быстрее вернуться к нормальной ходьбе.