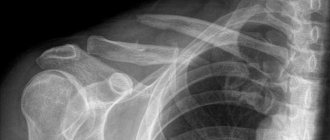
Согласно определению экспертов ВОЗ, остеопороз (ОП) представляет собой метаболическое заболевание скелета, характеризующееся снижением костной массы, нарушением микроархитектоники костной ткани и, как следствие, переломами, возникающими при минимальной травме, например, при падении с высоты собственного роста, неловком движении, кашле, чихании (т.н. низкоэнергетические переломы), или без видимого травматического вмешательства [1].
ОП является одним из самых распространенных заболеваний и значимых медикосоциальных проблем. Так, более 200 миллионов человек во всем мире страдают ОП, при этом на страны Северной и Южной Америки, Европы и Японии приходится более 75 млн больных [2,3]. Ежегодно в мире ОП вызывает более 8,9 миллионов переломов, из которых на страны Северной и Южной Америки и Европы приходится более 4,5 миллионов [2]. Данные Между на родного фонда остеопороза (International Osteoporosis Foundation, IOF) [4] свидетельствуют о том, что каждые три секунды в мире происходит один остеопоретический перелом, а, начиная с 50-летнего возраста, каждая третья женщина и каждый пятый мужчина в течение оставшейся жизни перенесут хотя бы один остеопоретический перелом. Предполагается, что пожизненный риск возникновения перелома запястья, бедра или позвоночника в развитых странах мира составляет около 30-40%, приближаясь к показателям риска сердечно-сосудистых осложнений [2].
В Российской Федерации ОП страдают около 14 млн человек (10% населения страны) [1]. В возрасте ≥50 лет ОП выявляют у 34% женщин и 27% мужчин, а приз наки остеопении, характеризующейся снижением минеральной плотности костей (МПК) и также ассоциированной с развитием низкоэнергетических переломов, определяются более чем у 40% мужчин и женщин [1]. Одномоментное эпидемиологическое исследование среди городского населения России в возрасте 50 лет и старше показало, что 24% женщин и 13% мужчин ранее уже перенесли по крайней мере один низкоэнергетический перелом [1]. Известно, что у женщин развитие ОП и переломов отмечается чаще, чем у мужчин. Так, по сравнению с мужчинами у женщин в возрасте ≥50 лет в 7 раз чаще наблюдались переломы лучевой кости, в 2-3 раза чаще – переломы шейки бедренной кости, что обусловлено быстрой потерей костной массы у женщин в климактерическом периоде (более 3% в год и до 40% в течение всей оставшейся жизни).
Кроме того, частота ОП увеличивается с возрастом [1]. Учитывая современные демографические тенденции, характеризующиеся увеличением продолжительности жизни населения и числа пожилых людей, ожидается, что к 2050 г. частота остеопоротических переломов увеличится в 2,4 раза [1].
Однако актуальность проблемы ОП связана не только со значительной распространенностью и высоким риском возникновения остеопоретических переломов. ОП и его социальные последствия – снижение качества жизни, высокий уровень инвалидизации и даже смерти от осложнений, находятся в фокусе внимания медицинской общественности. По данным И.И. Дедова и соавт. [5], в течение первого года после перелома бедра смертность составляет 12-40%, при этом наиболее высокие показатели смертности регистрируются в первые 6 мес после перелома [1]. Среди выживших после перелома бедра каждый третий утрачивает способность к самообслуживанию и нуждается в длительном постоянном уходе [6]. В странах Северной и Южной Аме рики и Европе остеопоретические переломы составляют около 2,8 миллионов лет жизни с поправкой на инвалидность, что превышает аналогичный показатель для гипертонический болезни и ревматоидного артрита [3].
Важной стороной проблемы ОП являются и экономические последствия заболевания. В странах Евро сою за в 2010 г. на лечение остеопоретических переломов было потрачено 37 млрд евро. Ожидается, что к 2025 году эти затраты возрастут на 25% [3]. В России усредненная стоимость одного года лечения ОП, осложненного переломом, составляет 61151 руб. [1]. Пересчет на население России (≥50 лет) свидетельствует о том, что прямые медицинские затраты на лечение низкоэнергетических переломов за один год могут достигать 25 млрд рублей [1].
Высокая медико-социальная и экономическая зна чимость проблемы ОП стимулирует продолжение изу чения эпидемиологических, медицинских, социальных, экономических аспектов проблемы. Во многих странах созданы и успешно функционируют профессиональные ассоциации и службы (IOF, Global Alliance for Musculoskeletal Health и др.), созданные с целью снижения бремени заболевания и осуществляющие постоянный поиск и продвижение экономически эффективных методов профилактики и лечения больных с заболеваниями опорно-двигательного аппарата, включая ОП. Одно из направлений деятельности этих организаций включает оценку лекарственных средств (ЛС), которые могут вызвать развитие ОП.
Уменьшение костной массы, не связанное с другими хроническими заболеваниями, называется первичным ОП, обусловленным старением и снижением функции половых желез (постменопаузальный период) [1]. Вторичный ОП рассматривается как заболевание, развивающееся вследствие воздействия любых факторов, отличных от старения и постменопаузального периода, таких как серьезные сопутствующие соматические заболевания или прием лекарственных препаратов (лекарственно-индуцированный остеопороз). У людей со вторичным ОП потеря костной массы превышают таковую при старении и менопаузе, т.е. первичном ОП. Именно поэтому особенно важно обеспечить своевременную идентификацию и адекватную терапию пациентов со вторичным ОП.
Развитие лекарственно-индуцированного ОП ассоциировано с приемом ряда ЛС [1,3,7-10]: гормональных (системные глюкокортикостероиды [ГКС], ингибиторы ароматазы, депо-медроксипрогестерон, агонисты гонадотропин-рилизинг гормона [ГнРГ], левотироксин), антисекреторных (ингибиторы протонной помпы [ИПП], блокаторы Н2-гистаминовых рецепторов), психотропных (противоэпилептические препараты, антидепрессанты), сахароснижающих ЛС (тиазолидиндионы), а также ингибиторов кальциневрина, антиретровирусных препаратов, антикоагулянтов, некоторых химиотерапевтических препаратов, петлевых диуретиков (табл. 1).
ТАБЛИЦА 1. Лекарственные средства, применение которых ассоциировано с остеопорозом и переломами [3,7-10]
| Препараты | Частота и/или риск | Предполагаемые механизмы | Доказанность |
| Примечание. ОР – относительный риск или отношение рисков, ОШ – отношение шансов, ДИ – доверительный интервал, ГКС – глюкокортикостероиды; МПК– минеральная плотность кости, НОАК – новые оральные антикоагулянты, ЛС – лекарственное средство, RANKL – receptor activator of nuclear factor kappa-B ligand, OPG – osteoprotegerin, SIR – стандартизованное отношение заболеваемости. *Уровни доказанности [3]: А – данные одного и более рандомизированных исследований; В – данных нерандомизированных клинических исследований, проспективных обсервационных исследований, когортных исследований, ретроспективных исследований типа случай-контроль, мета-анализов и/или постмаркетинговых наблюдательных исследований; С – описание случая или серии случаев | |||
| Противоэпилептические ЛС | МПК: потеря костной массы 0,35-1,8%; Переломы: ОР 2,18 (95% ДИ: 1,94-2,45 | Выраженная недостаточность витамина D, снижение усвоения кальция | B |
| Антиретровирусная терапия | МПК: потеря костной массы 1-6%; пациенты с ОП, получающие антиретровирусную терапию — ОШ 2,38 (95% ДИ: 1,20-4,75); пациенты с ОП, получающие ингибиторы протеаз — ОШ 1,57 (95% ДИ: 1,05-2,34); Переломы: нет данны | Увеличение активности остеокластов, снижение экспрессии OPG | В |
| Ингибиторы ароматазы | МПК: потеря костной массы 2,5-5% в позвоночнике, 1,5-5% в бедре (в среднем 2% в год); Переломы: 7,1% для анастрозола; 5,7% для летрозола | Снижение функциональных концентраций эстрогена вследствие подавления ароматизации андрогено | В |
| Тиазолидиндионы | МПК: потеря костной массы до 0,6-1,2% в год; Переломы: до 9%, у женщин ОШ 1,94 (95% ДИ:1,60-2,35; р<0,001), у мужчин ОШ 1,02 (95% ДИ: 0,83-1,27; р=0,83 | Снижение дифференцировки и функции остеобластов | B |
| Циклоспорин | Нет данных | Стимуляция ремоделирования костной ткани, влияние на метаболизм остеокальцина и витамина D | С |
| Депо-медроксипроге стерон | МПК: потеря костной массы 2-8%; Переломы: частота по сравнению с не использующими 1,41 (95% ДИ: 1,35-1,47) | Подавление гипоталамо-гипофизарнояичниковой оси со снижением уровня эстрогена | В |
| Агонисты гонадотропинрилизинг гормон | МПК: потеря костной ткани бедра 6-7%; трабекулярной кости — 5-10%; Перелом: позвонка — ОР 1,45 (95% ДИ: 1,19-1,75); бедренной кости — ОР 1,3 (95% ДИ: 1,1-1,53) | Подавление выработки тестостерона | В |
| Диуретики (фуросемид) | МПК: увеличение потери костной массы на 0,3% в год; Переломы: ОР 3,9 (95% ДИ: 1,5-10,4) | Стимуляция почечной экскреции кальция | В |
| Метотрексат (высокие дозы) | МПК: потеря костной массы 0,2-1,6%; Переломы: 12-45% | Стимуляция апоптоза остеоцитов, увеличение числа остеокластов | С |
| Ингибиторы протонной помпы | МПК: нет данных; Переломы: ОР 1,28 (95% ДИ: 1,13-1,44) | Снижение абсорбции кальция | В |
| Ингибиторы обратного захвата серотонина | МПК: потеря костной массы 4,4-6,2%; Переломы: ОР 1,61 (95% ДИ: 1,49-1,74) | Возможно ингибирование системы транспорта серотонина в остеобластах со снижением их активности | В |
| Системные ГКС | МПК: показатели ниже, чем у лиц аналогичного возраста и пола; Переломы: 30-50%; ОР 1,25 (95% ДИ: 1,07-1,45), перелом бедра ОР 1,61 (95% ДИ: 1,18-2,20) | Угнетающее действие на остеобласты, усиленный апоптоз остеоцитов, увеличение экспрессии RANKL и уменьшение экспрессии OPG, нижение выработки половых гормонов, уменьшение всасывания кальция в кишечнике, увеличение экскреции кальция с мочой. | А |
| Нефракционированный гепарин и низкомолекулярный гепарин | МПК: потеря до 30% костной массы; Переломы: 2,2-3,6% | Снижение экспрессии OPG, подавление дифференцировки и функции остеобластов | В |
| Варфарин | МПК: потеря до 9-10,4% костной массы; Переломы: позвонка — SIR 2,4 (95% ДИ:1,6-3,4) через 3 мес; 3,6 (95% ДИ:2,5-4,9) от 3 до 12 мес и 5,3 (95% ДИ:3,4-8,0) 12 и более мес; ребер — 1,6 (95% ДИ:0,9-2,7) через 3 мес; 1,6 (95% ДИ:0,9-2,6) от 3 до 12 мес; 3,4 (95% ДИ:1,8-5,7) через 12 мес. | Возможно ингибирование γ-карбоксилирования со снижением кальций-связывающих свойств остеокальцина | С |
| НОАК | МПК: ОР 0,82 (95% ДИ: 0,68–0,97) по сравнению с варфарином; Переломы: ОР 0,84 (95% ДИ: 0,77–0,93) по сравнению с варфарином. | Нет данных | В |
Эпидемиология и механизмы развития лекарственно-индуцированного остеопороза
Вторичный ОП встречается достаточно часто, однако точные данные о его распространенности отсутствуют. Имеются данные о том, что более двух третей мужчин, а также более половины женщин в пременопаузе и приблизительно одна треть женщин в постменопаузе с ОП имеют то или иное патологическое состояние и/или принимают ЛС, способствующие потере костной массы [11]. При этом определить частоту развития лекарственно-индуцированного ОП трудно, так как ЛС обычно способствуют увеличению риска ОП, а не являются его единственной причиной [3].
Костная ткань в течение жизни человека находится в состоянии постоянного изменения. Процесс, посредством которого кость подвергается восстановлению и перестройке, называется ремоделированием костной ткани. В этом процессе участвуют три основные группы
клеток: остеобласты, остеоциты и остеокласты. Остеобласты происходят от предшественника мезенхимальных стволовых клеток и отвечают за синтез органического костного матрикса (остеоида) и минерализацию кости. Остеоциты – зрелые клетки кости, которые представляют собой удаленные остеобласты, “замурованные» в кости. Они являются клетками связи, помогающими координировать цикл ремоделирования в определенном месте. Остеокласты происходят от гематопоэтических предшественников линии моноцитовмакрофагов и ответственны за резорбцию кости [3].
Процесс ремоделирования начинается, когда лиганд рецептора активатора ядерного транскрипционного фактора каппа B (receptor activator of nuclear factor kappa-B ligand, RANKL), секретирующийся клеткамипредшественницами остеобластов, связывается со своим рецептором (receptor activator of nuclear factor kappa-B, RANK) на поверхности клеток-предшественниц остеокластов. Результатом взаимодействия является стимуляция остеокластогенеза с дифференцировкой и активацией зрелых остеокластов, которые осуществляют резорбцию кости посредством деградации белкового матрикса и деминерализации. После завершения резорбции кости в этом месте высвобождаются цитокины и факторы роста, которые участвуют в хемотаксисе, пролиферации и дифференцировке остеобластов [3].
Остеопротегерин (osteoprotegerin, OPG) – растворимый белок, также являющийся важной составляющей системы RANK и секретирующийся клетками-предшественницами остеобластов. OPG, способный связывать RANKL, выполняет функцию “рецепторной ловушки» для данного лиганда. Взаимодействие OPG и RANKL приводит к ингибированию дифференцировки и активации остеокластов, тем самым останавливая резорбцию кости в этом месте [3].
Очевидно, что сохранение сбалансированного взаимодействия RANK, RANKL и OPG имеет особое зна чение для остеокластогенеза и поддержания физиологического ремоделирования костной ткани. Предполагается, что нарушение данного взаимодействия имеет место при ОП [3].
В условиях физиологической нормы процесс ремоделирования костной ткани не должен приводить к чистой потере кости. Однако после достижения максимальной массы кости (возраст около 18-25 лет) происходят физиологические изменения, приводящие к резорбции костной ткани, превышающей ее образование (возраст около 40 лет). Во время перименопаузы и в течение 5-7 лет после менопаузы у женщин может наблюдаться ускоренная потеря костной массы из-за снижения содержания циркулирующих эстрогенов, которое приводит к увеличению активности остеокластов и повышенной резорбции кости. У пожилых людей потеря костной массы со скоростью примерно 0,5-1% в год вызвана сочетанием ускоренной резорбции кости и сниженной скорости образования кости. Предпо лагается, что снижение поглощения и абсорбции кальция, снижение концентрации половых гормонов и нарушение функции остеобластов являются основными причинами потери костной массы у пожилых людей [3,12].
ЛС способны приводить к потере костной массы у пациентов любого возраста, вмешиваясь в различные этапы процесса ремоделирования кости. Наиболее распространенный механизм предполагает стимуляцию созревания остеокластов и их функции, что приводит к ускоренной резорбции кости. Некоторые препараты увеличивают резорбцию кости за счет снижения выработки половых гормонов. Снижение активности остеобластов, усиление резорбции костей и нарушение минерализации костей также могут быть вызваны медикаментозным лечением [13,14].
Важную роль в процессе минерализации костной ткани играет витамин D, необходимый для обеспечения надлежащего всасывания в кишечнике кальция который, в свою очередь, и является звеном, необходимым для правильной минерализации кости. Эндогенное образование холекальциферола (витамина D) при воздействии ультрафиолетового света B является основным источником витамина D в организме человека. Активация холекальциферола происходит в печени и почках. Синтез может быть уменьшен с помощью факторов, которые препятствуют проникновению ультрафиолетового излучения в кожу или нарушают различные этапы его преобразования. Диета служит вторичным источником витамина D, хотя продуктов, которые имеют естественное высокое содержание витамина D, достаточно мало. Сниженные запасы витамина D в организме могут привести к недостаточному усвоению кальция и снижению концентрации его в сыворотке, что может вызвать развитие вторичного гиперпаратиреоза. Гормон паращитовидной железы уменьшает экскрецию кальция почками и увеличивает резорбцию кости, чтобы мобилизовать запасы минерала, увеличивая, таким образом, концентрацию кальция в сыворотке. Потеря костной массы и плохая минерализация костей – последствия дефицита витамина D. Дефицит витамина D также ассоциирован с мышечной слабостью и повышенным риском падений. Некоторые ЛС участвуют в развитии тяжелой недостаточности витамина D, нарушая метаболизм витамина, сопровождающийся развитием гипокальциемии [15].
Менее распространенными механизмами являются гипофосфатемия и прямое влияние на минерализацию костей [16].
Лучшие лекарства от остеопороза – названия
Выше были указаны группы медикаментов, используемых в терапии остеопороза. Из списка можно понять, что существует достаточное количество медикаментов, используемых для коррекции данного метаболического синдрома. Важно понимать, что полностью вылечить это заболевание невозможно. При грамотном подборе медикаментозной терапии можно добиться стойкой ремиссии, когда костная ткань перестанет усиленно разрушаться. Чтобы добиться частичного восстановления минеральной плотности костей, важно не забывать пить вовремя лекарства, придерживаться здорового образа жизни и не пропускать запланированные визиты к врачу.
Перечень наименований самых эффективных лекарств от остеопороза включает:
- Миакальцик – это лекарство от остеопороза, относящееся к группе синтетических кальцитонинов лосося. Среди этой фармакологической группы данный медикамент является наиболее востребованным и часто применяется в лечебной практике. Выпускается в виде назального спрея и инъекционного раствора по 100 МЕ на мл. В одной дозе спрея количество действующего вещества увеличено в 2 раза, по сравнению с инъекционным раствором. Кальцитонин является антагонистом паратиреоидного гормона и вырабатывается клетками щитовидной железы. Миакальцик эффективен в лечении остеопении, вызванной гиперпродукцией ПТГ, из-за чего высвобождение кальция в кровь резко повышается. По сравнению с кальцитонинами млекопитающих, лососевый кальцитонин имеет более высокое сродство с рецепторами, что позволяет добиться более эффективного снижения паратиреоидного гормона. При регулярном использовании препарата наблюдается стойкий обезболивающий эффект, сопровождаемый нормализацией костного обмена. Лекарство подходит для длительного использования, обычно хорошо переносится. Использование рекомендуется под тщательным контролем лабораторных анализов. Достаточно вводить медикамент 1-2 раза в сутки, в зависимости от назначенной дозы.
- Алендронат – это таблетки от остеопороза, относящиеся к фармакологической группе бисфосфонатов. Действующее вещество – алендроновая кислота. Среди бисфосфонатов чаще всего используют это средство, так как оно простое в применении, обычно хорошо переносится и доступно в цене, если сравнивать с другими видами бисфосфонатов. В одной упаковке находится 4 таблетки по 70 мг каждая. Достаточно принимать 1 штуку за полчаса до приема еды, запивая небольшим количеством воды. Требуется находиться 30 минут в вертикальном положении, иначе имеется риск ожога пищевода, если пациент решит прилечь, не дожидаясь получасового промежутка. Использовать лекарство Алендронат удобно еще по той причине, что его пьют раз в неделю. Одной упаковки хватает на месяц приема. Требуется мониторинг лабораторных анализов в период лечения.
- Аквадетрим – препарат холекальциферола (витамин Д3), выпускаемый в виде капель для перорального приема. Это водный раствор медикамента, который хорошо усваивается и практически не вызывает побочные эффекты. Витамин Д3 служит в качестве дополнения к основной терапии, так как уже при возникшей остеопении приемом одной добавки в комбинации с кальцием не обойтись. Важно в профилактических целях принимать Аквадетрим всем жителям СНГ и Европы ежегодно, в осенне-зимний период, чтобы избежать гиповитаминоза. Витамин Д не только регулирует фосфорно-кальциевый обмен, но и влияет на многие другие звенья в работе всего организма. Так как это гормоноподобное витаминное вещество, то при его нехватке чаще регистрируют снижение иммунитета, подавленное настроение, упадок сил и склонность к респираторным заболеваниям. Профилактический прием в дозе 1000 – 2000 МЕ в день(2-4 капли) поможет поддержать здоровье в холодное время года. При наличии остеопении Д3 могут назначить в лечебных дозах, начинающихся от 4000 МЕ. Длительность терапии определяется врачом, под контролем анализов.
- Кальцемин Адванс. Это комбинированный препарат кальция, назначаемый для восполнения дефицита важных микроэлементов в организме пациента. В состав входит кальций в биодоступной форме (смесь кальция цитрата и кальция карбоната), магний, цинк, бор, медь, марганец. Эти микроэлементы способствуют лучшему построению прочной костной массы. Дополнительно в составе добавлен витамин Д3 в количестве 200 МЕ для лучшего усвоения кальция. В профилактических дозах принимают по 1 таблетке в день. Лечебная доза – 2 штуки (1 грамм кальция). Важно понимать, что если уже возникла усиленная резорбция костной ткани, то одним кальцием в комбинации с Д3 не обойтись. Это препараты, предназначенные для вспомогательной терапии. Чтобы усилить эффект от лечения, их принимают вместе с бисфосфонатами, эстрогенами, анаболическими стероидами.
- Фемостон. Это препарат, используемый с целью гормональной заместительной терапии. Активные действующие вещества – эстрадиола валерат и дидрогестерон. Это синтетические формы эстрогена и прогестерона, структурно приближенные к натуральным гормонам. Медикамент может использоваться как в период перименопаузы, так и при полном прекращении менструального цикла. Реже Фемостон используют у женщин молодого возраста, если у них наблюдаются гормональные проблемы. Существует несколько вариаций по дозированию препарата, которые используются в зависимости от показаний. В продаже есть таблетки комбинированного типа (с двумя активными компонентами) и с эстрогеном. Прием медикамента осуществляется исключительно под контролем анализов. Препарат позволяет зафиксировать кальций в костях за счет поддержки оптимального гормонального фона. Нет данных о слишком длительном приеме медикамента (более 10 лет).
- Альфа Д3 Тева. Это активная форма витамина Д, которая не требует биотрансформации. Действующее вещество в составе – альфакальцидол. Этот компонент является активной формой Д3 и отвечает за регулирование кальция и фосфорного обмена. Альфакальцидол быстро преобразовывается в печени в кальцидол, который является активным витамином Д, обладающим положительным влиянием на обмен кальция в организме. Препарат наиболее эффективен при использовании у лиц, страдающих от остеопении и почечной недостаточности. Медикамент достоверно снижает концентрации паратиреоидного гормона в крови, что улучшает клиническую картину. Для усиления эффективности лекарства параллельно назначают препараты кальция. Требуется постоянный контроль анализов, так как могут возникать побочные эффекты. Дозу и длительность приема врач выбирает индивидуально.
- Тестостерона пропионат. Это мужской гормон, который относится к группе анаболических стероидов. Он отвечает за фиксацию кальция в костях, способствует накоплению минералов в организме, стимулирует эритропоэз. Назначают препарат при остеопении в двух случаях – возрастной гипогонадизм у мужчин и прогрессирующее течение болезни у женщин в период глубокой менопаузы. Средство нужно использовать с осторожностью под тщательным контролем липидного обмена, артериального давления и показателей работы печени. Тестостерон обычно хорошо переносится и не вызывает побочные эффекты, если его использовать короткими курсами, не более 1-2 месяцев. Лицам с гиперхолестеринемией анаболический стероид противопоказан. Когда клинический ответ на лечение будет достигнутым, медикамент следует отменить.
- Натрия фторид. Это препарат фтора, используемый в терапии остеопении, если течение болезни также вызвано ускоренным выведением данного элемента. Натрия фторид стимулирует минерализацию твердых тканей зубов, ускоряет созревание зубной эмали, снижает активность микроорганизмов, которые провоцируют появление кариеса. Также натрия фторид положительно влияет на минеральную плотность костей за счет стимуляции образования остеобластов. Медикамент назначают длительным курсом приема в комбинации с кальцием и другими лекарствами. Обычно средство хорошо переносится и не вызывает побочные эффекты.
- Терипаратид. Это синтетический заменитель паратиреоидного гормона. Медикамент назначают в том случае, если возникновение остеопении ассоциировано с гипопаратиреозом и сниженным содержанием кальция в крови пациента. Если паратиреоидный гормон выделяется недостаточно, то это также провоцирует нарушение минерального обмена в костных тканях, поэтому необходимо назначить заместительное лечение биоидентичным аналогом. Терипаратид относится к лекарствам заместительного ряда. Обладает свойством формировать костную ткань за счет запуска синтеза остеобластов. Терипаратид, также как и паратгормон, обладает свойством усваивать кальций и фтор в костной ткани. При ежедневном использовании требуется тщательный лабораторный контроль таких анализов – щелочной фосфатазы, кальция свободного и связанного, фосфора, паратиреоидного гормона. Длительность терапии определяет лечащий врач.
Существуют и другие аналоги различных средств, используемых для коррекции метаболических нарушений в костной ткани. В статье предоставлены наиболее эффективные и часто используемые медикаменты. Если врач назначил другие лекарства для коррекции потери кальция из костей, это не значит, что они менее эффективны. Ориентироваться изначально надо на рекомендации специалиста.
Кальций при остеопорозе
Факторы риска лекарственно-индуцированного остеопороза
Многие пациенты с лекарственно-индуцированным ОП имеют так называемые факторы риска, увеличивающие вероятность потери костной массы и развития переломов. К факторам развития ОП относятся низкое потребление кальция, употребление алкоголя (>2 порций в сутки), курение и недостаточная физическая активность, а также пожилой возраст, женский пол, анамнез, отягощенный падениями и/или переломами, сниженные масса тела или индекс массы тела, постменопаузальный статус, отягощенный семейный анамнез в отношении переломов [3,12,13]. Некоторые из этих факторов риска включены в модель оценки риска переломов ВОЗ (Fracture Risk Assessment Tool, FRAX) [17].
Известно, что некоторые заболевания (хроническая болезнь печени или почек, хроническая обструктивная болезнь легких, депрессия, сахарный диабет 1 и 2-го типов, тиреотоксикоз, гипогонадизм, воспалительные заболевания кишечника, рассеянный склероз, ревматоидный артрит, трансплантация органов, дефицит витамина D), а также ЛС, используемые при их лечении, оказывают неблагоприятное воздействие на костную ткань [3,12,13]. При этом зачастую отделить влияние ЛС на ремоделирование кости от влияния самого заболевания бывает трудно.
Направления лечения остеопороза
Лечение остеопороза предполагает использование широкого спектра медицинских процедур и медикаментов, которые в результате дают стойкий положительный эффект и нормализуют качество жизни пациента. Это:
- устранение причин заболевания, приведших к метаболическим нарушениям в организме и костной системе;
- патогенетическое лечение, стимулирующее образование и тормозящее рассасывание костной ткани;
- базисная (симптоматическая) терапия, способствующая уменьшению болевого синдрома: прием обезболивающих медикаментов, физиотерапевтические процедуры, активизация и оптимизация двигательной активности, диета;
- ортопедотравматологическое лечение при возможных осложнениях переломов.
Клиническая картина и дифференциальная диагностика
Клиническая картина ОП, индуцированного ЛС, как правило, не отличается от таковой ОП, вызванного другими причинами [3,12,17]. Подозрение на лекарственно-индуцированный ОП выше, когда заболевание выявляют у лиц, не имеющих факторов риска ОП (например, мужчины в возрасте до 50 лет или женщины в пременопаузе) [3]. Тем не менее, ЛС следует подозревать в качестве возможной причины ОП у любого пациента, получающего препараты, ассоциированные с потерей костной массы и переломами. Другие причины вторичного ОП, которые следует учитывать, включают в себя следующие [3,18]: злоупотребление алкоголем, генетические расстройства, гипогонадальные состояния, вирус иммунодефицита человека, эндокринные, желудочно-кишечные и гематологические заболевания.
В настоящее время нет единого мнения относительно того, что представляет собой адекватный и экономически эффективный план обследования пациентов с подозрением на вторичный ОП. Так, в дополнение к тщательному сбору анамнеза и физическому обследованию рекомендуют проводить полный общий (клинический) анализ крови, определение активности печеночных ферментов, содержания фосфора, общего белка, альбумина, креатинина, щелочной фосфатазы, электролитов, тиреотропного гормона (ТТГ), паратиреоидного гормона, общего тестостерона и гонадотропина, сывороточного 25(OH)-витамина D, а также сывороточного кальция и кальция в моче [12,19]. Также в зависимости от предполагаемой причины ОП могут потребоваться дополнительные лабораторные анализы.
Измерение МПК рекомендуется всем пациентам, принимающим ЛС (например, глюкокортикостероиды в дозе 25 мг в пересчете на преднизолон в течение >3 месяцев), которые вызывают снижение костной массы.
Ведение пациентов с лекарственно-индуцированным остеопорозом
Тактика ведения больных с лекарственно-индуцированным ОП аналогична таковой при лечении первичного ОП. Одним из важнейших условий эффективной терапии является прекращение приема ЛС, оказывающего негативное влияние на костную ткань, или уменьшение его дозы. Следует придерживаться существующих рекомендаций по предотвращению и лечению лекарственно-индуцированного ОП, развивающегося при приеме тех или иных ЛС (например, глюкокортикостероидов) [20]. При отсутствии конкретных рекомендаций большинство экспертов сходятся во мнении, что бисфосфонаты и другие препараты, рекомендованные для лечения первичного ОП, являются приемлемыми вариантами лечения и лекарственно-индуцированного ОП [3,20]. Однако необходимо помнить, что существующие критерии начала терапии ОП не учитывают дополнительные риски, связанные с использованием препаратов, предрасполагающих к его развитию. У пациентов с риском развития лекарственно-индуцированного ОП профилактическое лечение с использованием бисфосфонатов следует рассматривать при величине Т-критерия ниже -1 в позвоночнике или бедре [12, 20].
Алендронат, ризедронат, золендроновая кислота и терипаратид одобрены для лечения ОП, вызванного глюкокортикостероидами. Причем терипартид, повидимому, является наиболее эффективным из этих ЛС [1,21,22]. Деносумаб не одобрен для терапии стероидного ОП, но его прием ассоциировался со снижением риска переломов у женщин, получающих терапию ингибиторами ароматазы по поводу рака молочной железы, и у мужчин с раком предстательной железы, получающих гормон-депривационную терапию. Препа рат рекомендуется применять для предупреждения низкотравматических переломов и повышения МПК у данной когорты пациентов [1,23].
Другие препараты, которые могут быть рассмотрены для лечения ОП, вызванного ЛС, включают в себя кальцитонин и ралоксифен у женщин (селективный модулятор эстрогенных рецепторов, СМЭР). Приме нение ралоксифена в течение 3-х лет ассоциировалось со снижением риска переломов тел позвонков у пациентов с переломом тела позвонка в анамнезе на 30% и снижением риска у пациентов без переломов в анамнезе на 55% [24,25].
Мониторирование уровней витамина D и кальция и физическая активность – важные компоненты общей терапевтической стратегии и обязательные условия успешной терапии ОП, индуцированного ЛС [3].
Профилактика
Важнейшими мерами профилактики лекарственноиндуцированного ОП и переломов являются [3]:
- выявление и оценка других возможных факторов риска потери костной массы и развития переломов у лиц, использующих потенциально опасные в отношении костной ткани ЛС;
- сведение к минимуму воздействия потенциально опасных в отношении ОП и переломов ЛС: использование самой низкой дозы и, по возможности, наиболее короткого курса терапии;
- замена, по возможности, потенциально опасных ЛС на аналогичные, но с меньшим риском отрицательного воздействия на костную ткань, выбор наиболее безопасного способа введения ЛС.
Так, ингаляционные глюкокортикостероиды в низких и средних дозах, в отличие от ингаляционных, не вызывают заметной потери костной массы и предпочтительны для лечения хронической обструктивной болезни легких и бронхиальной астмы [26]. У пациентов, перенесших трансплантацию органа, можно рассмотреть применение таких иммуномодуляторов, как рапамицин, такролимус или микофенолат мофетил, которые с меньшей вероятностью вызывают ОП, чем циклоспорин [3]. Современные противоэпилептические препараты, такие как ламотриджин, топирамат и леветирацетам, вызывают ОП реже, чем фенитоин, карбамазепин или фенобарбитал [3]. Было показано, что ритонавир – ингибитор протеазы, который часто используется для усиления антиретровирусной терапии, ингибирует созревание и функцию остеокластов, способствуя снижению резорбции кости. Ралтегравир или абакавир могут иметь преимущества перед тенофовира дизопроксилом у пациентов с высоким риском остеопении или ОП [27-29]. По сравнению с варфарином прием ривароксабана и апиксабана ассоциирован со значительно более низким риском развития ОП и переломов, поэтому они предпочтительны к назначению при наличии соответствующих показаний [30,31].
Рассмотрение альтернативных вариантов лечения, снижающих риск развития ОП и переломов, особенно важно у пациентов с множеством основных факторов риска потери костной массы и переломов. В свою очередь, прекращение негативного влияния на костную ткань “модифицируемых» факторов риска ОП, имеет важное значение для снижения риска ОП, индуцированного ЛС. Прекращение курения, ограничение потребления алкоголя и кофеина, регулярные физические упражнения, восстановление и поддержание адекватных уровней кальция и витамина D также необходимы для эффективной профилактики и лечения ОП, индуцированного ЛС [1,3].
Препараты для симптоматической терапии
Остеопороз часто сопровождается выраженными болевыми ощущениями в костях в период обострения, поэтому требуется назначение медикаментов для симптоматической коррекции состояния.
К самым эффективным обезболивающим препаратам относятся:
- Диклофенак натрия. Диклофенак обладает выраженным анальгезирующим, противовоспалительным и умеренным жаропонижающим действием, что позволяет его использовать при сильном дискомфорте. Медикамент с осторожностью назначают лицам с язвой желудка, при почечной и сердечной недостаточности. В период обострения нужно вводить по 1 ампуле средства 1-2 раза в сутки. Длительность терапии уколами не должна превышать 2 дня. Затем можно перейти на таблетки, срок приема которых должен ограничиться 2-5 дней. При появлении побочных эффектов медикамент нужно сразу отменить.
- Налбуфин. Это опиоидный анальгетик, не обладающий эффектом наступления эйфории. Его используют в медицинской практике с целью купирования сильной боли, включая ломоту в костях при обострении остеопении. Медикамент не рекомендуется длительно использовать и превышать рекомендуемую дозировку. Нередко наблюдаются побочные эффекты в виде спутанности сознания, тошноты, угнетения дыхания и головной боли. Если пациент плохо переносит медикамент, его необходимо отменить.
- Мовалис. Это нестероидный противовоспалительный препарат, обладающий схожим механизмом действия с Диклофенаком, но с меньшим количеством побочных эффектов. Мовалис характеризуется мягким действием с преимущественно противовоспалительной активностью. Лекарство реже вызывает побочные эффекты со стороны ЖКТ, поэтому его можно чаще и дольше использовать. Уколы можно колоть 5 дней. Если после инъекций требуется продолжение терапии, то переходят на таблетки, которые можно принимать около трех недель. С осторожностью назначают медикамент лицам с почечной и сердечной недостаточностью.
Среди наружных средств используют также гели и мази на основе НПВС. Примеры – Финалгель, Дип Рилиф, Фламидез.

![Таблица 1. Основные факторы риска ОП и переломов костей [2]](https://shoes-clinic.ru/wp-content/uploads/tablica-1-osnovnye-faktory-riska-op-i-perelomov-kostej-2-330x140.jpg)