Ягодичная область имеет сложную анатомию. Боль и дисфункции в этой области могут быть проявлениями различных состояний, таких как дисфункция крестцово-подвздошного сустава, тендинопатия большой ягодичной мышцы, поясничная радикулопатия и синдром грушевидной мышцы. В научной литературе исследовалось участие различных структур в развитии симптомов.
Синдром глубокой ягодичной боли (СГЯБ) определяется как боль или онемение в области ягодицы, проекции тазобедренного сустава или задней части бедра с иррадиацией или корешковой болью по ходу седалищного нерва. Это состояние характеризуется тем, что:
- Оно не является дискогенным.
- Связано с поражением седалищного нерва.
- Защемление нерва в глубоком ягодичном пространстве. Наиболее распространенными местами защемления являются: грушевидная мышца (67.8%), большое седалищное отверстие (6%), седалищный туннель (4.7%).
СГЯБ — это собирательный термин, который представляет собой совокупность различных состояний с похожими и перекрывающимися симптомами.
Защемление полового нерва
Крестцово-бугорная связка начинается из седалищного бугра и прикрепляется к крестецу и копчику, в то время как крестцово-остистая связка лежит под углом 90 градусов к ней, глубже по отношению к крестцово-бугорной связке и прикрепляется к седалищной кости. Толщина этих связок может привести к защемлению полового нерва, что называется синдромом канала Алькока или синдромом велосипедиста.
Помимо боли в ягодичной области симптомы пудендальной невралгии включают сексуальную дисфункцию, боль в прямой кишке, недержание кала и недержание мочи. Таким образом, защемление полового нерва может значительно повлиять на качество жизни.
Это может быть вызвано длительным сидением, особенно при езде на велосипеде или недавней сменой седла велосипеда. Обычно симптомы усугубляются во время сидения, однако сообщается, что сидение на унитазе облегчает боль из-за снятия давления с нерва.
Диагностические методы
Из-за разнообразия факторов, вызывающих боль в седалищных костях, установить правильный диагноз достаточно сложно. Чтобы определить, почему возникает болевой синдром при сидении, используют следующие методы:
- осмотр пациента, сбор анамнеза;
- рентгеновское исследование тазовой области в нескольких проекциях;
- УЗИ пораженной области;
- ангиография;
- КТ, МРТ;
- лабораторная диагностика.
Для определения возбудителя инфекционных заболеваний костной ткани выполняют бактериологическое исследование пунктатов или гнойного содержимого патологических полостей.
Ишиофеморальный импинджмент синдром
После операций на тазобедренном суставе, особенно после тотального эндопротезирования тазобедренного сустава, некоторые пациенты жалуются на боль в задней части ноги и глубокую боль в ягодице, особенно при разгибании и приведении бедра. Ишиофеморальная боль является редкой причиной боли в тазобедренном суставе, впервые описанной у трех пациентов после тотального эндопротезирования тазобедренного сустава и проксимальной остеотомии бедренной кости.
Ишиофеморальное пространство — это очень небольшое пространство, граничащее с седалищным бугром и малым вертелом. Напряженность и воспаление квадратной мышцы бедра (например, при бурсите) могут вызвать сужение этого пространства и воздействие на ноцицептивные структуры этой области. В одном исследовании (Gollwitzer, 2017) было установлено, что симптомы связаны с уменьшением расстояния между костными краями седалищной и бедренной костей, измеренного с помощью последовательностей аксиальной магнитно-резонансной томографии (МРТ).
Симптомы:
- Глубоко локализующаяся боль в ягодице иногда иррадиирующая в колено.
- При беге короткие шаги менее болезненные, чем длинные. Это связано с сужением ишиофеморального пространства при разгибании и приведении бедра вследствие увеличения длины шага.
- Боль фасеточного типа на уровне L3-4 или L4-5, которую можно спутать проблемой поясницы. Боль в пояснице может быть связана уменьшением разгибания бедра.
- Боль из-за от ишиофеморального импинджмент-синдрома усиливается при терминальном (в конце амплитуды) разгибании и приведении бедра.
- Болезненность при пальпации седалищной кости во время выполнения пассивного провокационного движения.
- Ощущение щелчка, хруста или блокирования тазобедренного сустава при ходьбе с большим шагом, вызванное тем, что малый вертел с силой огибает седалищную кость.
Результаты физического обследования не являются окончательными в отношении диагноза ишиофеморального импинджмент-синдрома. Комбинация пассивного разгибания, приведения и наружной ротации бедра используется для провоцирования симптомов.
Тест на ходьбу длинным шагом (ходьба большими шагами) имеет чувствительность 92% и специфичность 82%.
Косвенные причины появления боли тазовых костей
Тазовая область, которой принадлежит седалищная кость, находится у основания позвоночного столба, служит местом прикрепления ног к туловищу, является вместилищем и опорой для внутренних органов и плода при беременности. В процессе жизнедеятельности данный отдел подвергается высоким нагрузкам. Опосредованное влияние оказывают следующие причины боли в седалищной кости:
- интенсивные нагрузки, обусловленные трудовой деятельностью либо спортивными занятиями, особенно если организм не приспособлен к таким тренировкам;
- отсутствие двигательной активности, длительное нахождение в неподвижной позе;
- излишняя масса тела;
- переутомление, стрессовые ситуации;
- табакокурение, употребление алкоголя, наркотических и некоторых лекарственных средств;
- нарушения метаболизма;
- нагрузки и перестройка тазового аппарата у беременных женщин;
- частые переохлаждения, воздействие сквозняков;
- недостаток витаминов, микроэлементов, важных для нормального состояния опорно-двигательной системы.
Болью при сидении отзываются поражения седалищных бугров. Они являются опорными точками, принимают на себя основную массу туловища. Болеть область ягодиц может при низком весе за счет тонкого слоя жировой и мышечной ткани между костными изгибами и поверхностью стула.
Тендинопатия хамстрингов
Хамстринги начинаются от седалищного бугра (очень близко к седалищному нерву). Тендинопатия проксимального сухожилия хамстрингов распространена среди бегунов на длинные дистанции и спортсменов, выполняющих упражнения в сагиттальной плоскости (например, спринт, бег с барьерами) или упражнения с изменением направления, такие как футбольные и хоккейные движения.
Симптомы:
- История повторяющихся нагрузок при сгибании. Во время сгибательных движений, таких как становая тяга и другие сгибательные действия, проксимальное сухожилие хамстрингов подвергается растягивающей нагрузке в месте прикрепления к седалищному бугру.
- Глубокая локализованная боль в области седалищного бугра.
- Боль усиливается при сидении, вождении автомобиля, поднимании тяжелых предметов и беге в гору. Это происходит из-за сдвиговых сил между прикреплением хамстрингов и седалищным бугром с увеличением сгибания бедра. Во время бега пик силы приходится на позднюю фазу переноса, а второй пик приходится на раннюю фазу опоры.
- Положительный тест подъема прямой ноги.
- Положительный тест наклона (ссутуливания), который указывает на сдавление седалищного нерва, но не исключает тендинопатии хамстрингов.
- Утолщение при пальпации вокруг седалищного бугра.
Оценка боли должна осуществляться по мере проведения тестов на оценку нагрузки:
- Переход от моста с одной ногой, согнутой в колене, к мосту с длинным рычагом.
- Дедлифт на одной ноге.
- Три пассивных теста на растяжение (растяжение с согнутым коленом, модифицированное растяжение с согнутым коленом и тест Puranen-Orava) имеют умеренную или высокую валидность и высокую чувствительность и специфичность для диагностики тендинопатии проксимального сухожилия хамстрингов.
Заболевания, вызывающие боль в седалищной кости и их характерные симптомы
Болевой синдром при сидении выражен при непосредственном поражении костной ткани бугров или при распространении на них заболеваний других анатомических структур. Абсолютными причинами боли в седалищных костях являются:
- переломы, отрывы костных фрагментов;
- опухоли: остеогенные саркомы, гемангиома;
- остеохондропатия;
- инфекционные болезни: туберкулез, сифилис, остеомиелит;
- заболевания системы крови — лейкозы;
- седалищный бурсит — воспаление суставной сумки.
Одной из наиболее частых причин костной боли являются переломы в результате травм, падения, сдавления костей таза. Отрыв седалищного бугра может возникнуть при резком сокращении прикрепленной к нему приводящей мышцы. Боль в таких случаях сильнее при движении нижней конечностью. Гематомы появляются при повреждении костными отломками крупных кровеносных сосудов.
Гемангиома седалищной кости – редко встречающаяся доброкачественная опухоль. Поражает чаще позвонки, плоские кости черепа, далее по частоте следует костная ткань таза и нижних конечностей. Возникновение ангиоматозных узлов вызывает вздутие или булавовидные утолщения костной ткани, надкостница приподнимается. Развитие новообразований протекает бессимптомно, выявляется случайно при рентгеновском обследовании. Симптомы появляются при распространении и разрастании опухоли, приводящем к патологическим переломам.
Остеосаркома представляет собой злокачественную опухоль из костных клеток, отличается стремительным развитием и ранним распространением метастазов. При поражении седалищной кости проявляется тупой болью около тазобедренного сустава. Дальнейшее разрастание новообразования сопровождается хромотой, резкой болью даже при полном покое, усиливается ночью.
Асептическая остеохондропатия седалищной кости является неинфекционным заболеванием, сопровождающимся некрозом губчатого вещества кости, образующей задненижний отдел вертлужной впадины. Это приводит к деформации седалищной кости и разрушению сустава (болезнь Легга-Кальве-Пертеса). Характерные признаки становятся выраженными на более поздних стадиях. Отмечается боль, отдающая в колено, сустав теряет нормальную подвижность. Наблюдается атрофия мышечных пучков голени и бедра, из-за чего нога укорачивается на 2-4 сантиметра.
Сильная боль тазовой области появляется в результате инфекционных поражений костной ткани. Гематогенный остеомиелит костей развивается при наличии гнойных очагов в организме и распространении монокультур или ассоциаций микробов с током крови.
Посттравматический остеомиелит возникает вследствие проникновения патогенных микроорганизмов в седалищную кость при осложнении переломов, операций или из-за активации скрытых очагов инфекции.
Остеомиелитическая болезнь протекает с гнойно-некротическим поражением костной ткани, формированием множественных гнойных затеков в области таза. Острая форма заболевания протекает с признаками интоксикации: озноб, рвота, головная боль, потеря сознания. Выражен местный болевой синдром, появляется отек бедра, покраснение кожи, ограничение движений конечностью. При хронической форме остеомиелита больному становится легче, боль ноющая, нет симптомов интоксикации, появляются свищи, через которые отделяется гной.
Нарушения кроветворения в виде злокачественных опухолей костного мозга протекают с острой болью в костях различной локализации, приводят к патологическим переломам. При миеломной болезни отмечается гиперкальциемия, появление большого количества белка в моче.
Воспаление седалищной синовиальной сумки, расположенной у седалищного бугра, сопровождается пульсирующей болью в правом или левом тазобедренном суставе, при сгибании ноги в колене. Дальнейшее развитие болезни приводит к распространению воспалительного процесса на близлежащие ткани, боль усиливается, горит и жжет вся область бедра, особенно при сидении на жесткой поверхности.
Оценка
В первую очередь следует исключить патологию поясничного отдела позвоночника. Физикальное обследование включает пальпацию, оценку тазового пояса и крестцово-подвздошных суставов и тест активного подъема прямой ноги.
Пациенты с защемлением седалищного нерва часто имеют в анамнезе предшествующую травму, боль при сидении, корешковую боль в ноге и парестезии.
Положительный тест March или активный тест на подъем прямой ноги указывают на плохой контроль и неадекватную передачу нагрузки, но ни то, ни другое не позволяет дифференцировать патологическую структуру.
Чтобы исключить остеоартрит тазобедренного сустава, используются оценка общей амплитуды движений и тест FADIR. Кроме того, отрицательный FADIR позволяет исключить внутрисуставную патологию, такую как повреждение суставной губы.
Положительный FABER-тест провоцирует симптомы седалищного нерва, поскольку в этом положении нерв скользит по задней границе большого вертела. Если при выполнении этого теста возникает боль в области большого вертела, то, скорей всего, она связана с тендинопатией большой ягодичной мышцы.
Если пациент почувствовал боль глубоко в ягодице, то, скорее всего, это сдавление или раздражение грушевидной мышцы или какой-то из мышц «глубокой шестерки».
Пациенты с синдромом глубокой ягодичной боли могут предъявлять измененные тесты на нервную проводимость, изменения рефлексов, мышечную слабость и чувствительность, которые затрудняют дифференциальную диагностику поражения поясничного отдела позвоночника от ягодичной области.
Комбинация теста на растяжение грушевидной мышцы в положении сидя с активным тестом на грушевидную мышцу имеет чувствительность 91% и специфичность 80% (Martin, 2014).
Навыки пальпации могут быть полезны для дифференциации места боли и текстуры мягких тканей. Используйте седалищный бугор в качестве ориентира при попытке воспроизвести боль пациента при пальпации, чтобы понять вероятный источник симптомов.
Основные методы терапии
Лечение боли в седалищной кости при сидении определяется на основании клинических проявлений и результатов обследования пациента. Для этого в зависимости от случая применяются консервативные либо хирургические способы терапии.
Медикаментозное лечение включает прием обезболивающих, противовоспалительных, антимикробных средств. Устранение болевого синдрома зачастую требует коррекции гормонального фона, восстановление баланса витаминов и микроэлементов в организме.
Хирургическое лечение посредством резекции седалищной кости не оказывает существенного влияния на функционирование нижней конечности, поэтому пациенты не нуждаются в особых мероприятиях по реабилитации. Если тазобедренный сустав не вовлекался в патологический процесс, на восстановление требуется около месяца. Спустя 2,5-3 месяца прооперированные больные перестают пользоваться вспомогательными ортопедическими средствами и начинают передвигаться самостоятельно.
Даже несущественная на первый взгляд боль седалищных костей во время сидения может являться симптомом тяжелого заболевания. Чтобы на ранних этапах развития выявить патологию, установить верный диагноз и своевременно начать лечение следует обратиться к врачу.
Дифференциальная диагностика
В следующей таблице представлены состояния, которые по симптомам могут быть схожи с СГЯБ.
- Реактивное сухожилие хамстрингов, бурсит. Бег в гору, становая тяга, поднимание коробок / другая нагрузка на сгибание, ощущение, что человек сидит на болотистой массе.
- Недискогенное защемление седалищного нерва. Корешковая боль в ноге при сгибании бедра.
- Пудендальная невралгия. Увеличенное время езды на велосипеде или смена седла сопровождаются болью. Сидение на унитазе облегчает боль.
- Ишиофеморальный импинджмент-синдром, боль в поясничной области, боль в крестцово-подвздошном суставе, боль при разгибании бедра или увеличении длины шага. История травмы или операции на тазобедренном суставе.
- Тендинопатия большой ягодичной, запирательных или близнецовых мышц. Хромание после длительного сидения.
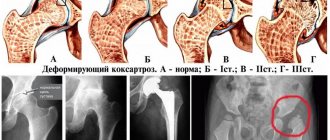
Ошибки в диагностике коксартроза: с чем часто путают артроз тазобедренного сустава — коксартроз
Грамотный врач, изучив рентгеновские снимки и осмотрев пациента, болеющего артрозом тазобедренного сустава, может легко поставить правильный диагноз уже на первой консультации. То есть диагностика этого заболевания обычно не представляет особых сложностей.
Тем удивительнее, что на деле правильный диагноз вовремя устанавливают только в половине случаев, а то и реже. Например, зачастую у пациентов, действительно болеющих коксартрозом, врачи умудряются не замечать артроз тазобедренного сустава на протяжении нескольких лет, пытаясь сваливать все недуги страдающего на проблемы с поясницей, на какие-то болезни внутренних органов (например, у женщин — на воспаление придатков, а у мужчин — на мифический простатит), и т. д.
И наоборот, очень часто бывает так, что пациенту ставят диагноз «артроз тазобедренного сустава» и даже приговаривают его к операции по замене сустава в тех случаях, когда артроза нет и в помине, а боли в области бедра вызваны чем-то другим — например, безобидным воспалением сухожилий или поясничными проблемами!
В результате пациент затем долгое время живет под нависшим дамокловым мечом предстоящей операции по замене сустава, зачастую даже не догадываясь, что ему операция не нужна вовсе!
Чтобы хоть как-то уменьшить этот вал всеобщей некомпетентности, ниже я расскажу о тех болячках, которые чаще всего принимают за артроз тазобедренного сустава. И если предложенная информация поможет хоть десятку пациентов спасти свои суставы и свои нервы, я уже буду считать, что эту книгу я писал не зря. Итак:
Воспаление бедренных сухожилий — трохантерит
Пожалуй, именно с трохантеритом связано самое большое количество диагностических ошибок при подозрении на коксартроз. Примерно треть моих пациентов, которым до нашей встречи ставили диагноз «артроз тазобедренных суставов», артроза на самом деле не имели — у них было всего лишь воспаление бедренных сухожилий. Хотя распознать это безобидное не так уж сложно.
Трохантерит может быть как односторонним, когда заболевает только одна нога, так и двусторонним, когда воспаляются сухожилия сразу на обеих ногах. Женщины болеют гораздо чаще мужчин, причем пик заболеваемости приходится на период климактерической перестройки организма, когда происходит ослабление сухожильной и мышечной ткани. Хотя бывают случаи, когда трохантеритом заболевают и молодые женщины — чаще после перегрузки или травмы.
Трохантерит развивается достаточно быстро, в течение 3–15 дней, как правило после физической нагрузки, ношения тяжестей, долгой ходьбы (особенно по неровной местности, подъеме в гору или спуске с нее). Также воспаление бедренных сухожилий может быть спровоцировано травмой (падением на бок, ударом в бедро) или переохлаждением, простудой. Иногда бедренные сухожилия воспаляются после гриппа.
Проявляется трохантерит приступами болей по наружной поверхности бедра — область «галифе». Болевые ощущения возникают чаще всего при ходьбе или в положении лежа на больной стороне. Боль с самого начала бывает достаточно интенсивной, но в отличие от коксартроза при трохантерите нет укорочения ноги и нет ограничения движения в тазобедренном суставе. Нога без труда отводится в сторону и вращается свободно во всех направлениях.
Человек, болеющий трохантеритом, может свободно положить ногу на ногу, без затруднений завязать шнурки, способен легко сесть «верхом» на стул, широко раздвинув ноги — в отличие от человека, болеющего коксартрозом, которому эти действия удаются с трудом или не удаются вовсе.
Именно такая полноценная подвижность тазобедренных суставов должна помочь понять как врачу, так и пациенту, что артроза у последнего скорее всего нет, а диагностический поиск надо вести в другом направлении.
Примечание доктора Евдокименко. Почему некоторые врачи умудряются принять за коксартроз сухожильные боли в области «галифе», учитывая, что подвижность тазобедренного сустава при трохантерите остается идеальной, мне не понятно. Возможно, ошибки возникают из-за того, что такие врачи обычно не «снисходят» до личного осмотра пациента, и не проверяют подвижность его суставов. Да еще вдобавок плохо знают рентгеновские признаки артроза.
Так, одной из моих пациенток в двух клиниках подряд поставили диагноз «коксартроз III стадии», и приговорили женщину к операции по замене сустава, хотя подвижность ее суставов была идеальной. А на рентгеновских снимках не было даже малейшего намека на артроз! Чего здесь было больше — некомпетентности или подлости, желания заработать на операции, я не знаю. Но пациентка рассказала, что ни в тех клиниках, ни в районной поликлинике, за год болезни ее ногу никто ни разу даже не посмотрел.
Более подробно о воспалении бедренных сухожилий рассказано в книге доктора Евдокименко «Артрит».
Синдром грушевидной мышцы и корешковый синдром, возникающие при повреждениях поясничного отдела позвоночника
Их тоже часто принимают за коксартроз. Но хотя симптомы болезней в чем-то похожи, грамотный специалист и здесь без труда отличит одно от другого. В отличие от артроза, при корешковом синдроме и при синдроме грушевидной мышцы боль обычно возникает резко, чаще всего за 1–2 дня, после подъема тяжести, неудачного движения, резкого поворота в наклоне, или после сильного психического переживания, стресса. Во многих случаях приступу предшествуют острые или хронические боли в пояснице.
В 80% случаев боль распространяется только в одну ногу, и только в 20% случаев страдают обе ноги.
Наибольшая интенсивность боли при синдроме грушевидной мышцы отмечается в области ягодицы; боли в области поясницы тоже бывают довольно сильными, но могут быть незначительными или отсутствовать вовсе.
При корешковом синдроме боль обычно распространяется ниже. Она идет от ягодицы или от бедра, по задней либо по боковой поверхности ноги (по «лампасам») до самой пятки или до пальцев ноги. А вот поясница в 90% случаев почти не болит или болит самую малость.
Боли могут быть выражены сильно как днем, так и ночью. Иногда больному бывает трудно найти удобное положение по ночам, а иногда болеющий человек просыпается от боли в 3–4 часа ночи. Однако у половины больных боли возникают только при движениях и ходьбе.
При этом ограничение движения в тазобедренном суставе при вращении ноги отсутствует. Нога легко отводится в сторону и вращается в полном объеме. Человек, болеющий синдромом грушевидной мышцы или корешковым синдромом, как и человек, болеющий трохантеритом, легко может сесть «верхом» на стул, широко раздвинув ноги — в отличие от человека, болеющего коксартрозом, которому это действие удастся с трудом или не удастся вовсе.
Но зато при синдроме грушевидной мышцы и при корешковом синдроме нередко возникает острая боль в пояснице или в бедре (особенно по задней поверхности бедра) при попытке поднять выпрямленную ногу или наклониться вперед стоя с прямыми ногами. При коксартрозе такие движения резких болевых ощущений почти никогда не вызывают — если только артроз не сочетается с поясничными проблемами.
Артриты
Некоторые виды артритов тоже приводят к поражению тазобедренных суставов. И хотя это случается довольно редко, мы должны об этом помнить.
В наиболее типичных случаях тазобедренные суставы при артритах поражаются чуть ли не в последнюю очередь, гораздо позже других суставов. И тогда дифференциальная диагностика между артритом и коксартрозом не представляет затруднений — ведь к моменту воспаления тазобедренных суставов пациент обычно уже знает, что он болен артритом, и чаще всего знает, каким именно.
Однако при отдельных разновидностях болезни Бехтерева и при некоторых редчайших вариантах реактивного артрита воспаление тазобедренных суставов может опережать другие проявления болезни, или вообще быть единственным симптомом болезни. И тогда поставить правильный диагноз бывает неимоверно трудно — подобное воспаление тазобедренных суставов очень легко принять за артроз. В таких случаях ошибиться может даже грамотный врач.
Но все же существуют некоторые «особые» признаки, которые позволяют отличить артритическое воспаление тазобедренных суставов от артроза. Во-первых, указанными разновидностями артрита обычно заболевают люди молодые, в возрасте от 15 до 40 лет. А коксартроз, как вы знаете, обычно начинается в старшем возрасте (если не брать в расчет травматический и «спортивный» артроз).
Во-вторых, в отличие от артроза, при артрите болевые ощущения обычно достигают наибольшей интенсивности в ночное время, примерно в 3–4 часа ночи. Интенсивность таких болей, как правило, очень высока; боли не уменьшаются от перемены положения тела, как это бывает, скажем, при трохантерите. При движении и ходьбе болевые ощущения, в отличие от артроза, наоборот, чаще всего несколько уменьшаются, а не усиливаются. К вечеру, после того, как болеющий «расходился», боли могут вообще исчезнуть — чтобы вспыхнуть с новой силой ночью, под утро.
Еще один настораживающий признак, который может указывать на артритический характер воспаления суставов — утренняя скованность во всем теле и суставах, возникающая сразу после пробуждения и проходящая затем в течение часа или в течение первой половины дня. Такая скованность характерна именно для воспалительных заболеваний, в первую очередь для болезни Бехтерева и ревматической полимиалгии.
Более подробно о различных видах артритов рассказано в книге доктора Евдокименко «Артрит».
Ревматическая полимиалгия
Ревматическая полимиалгия — довольно редкая болезнь, которую тем не менее тоже нельзя сбрасывать со счета. Болеют чаще женщины старше 50 лет. В 90% случаев заболевание начинается после перенесенного сильнейшего стресса или тяжелой простуды (гриппа).
Болезнь развивается достаточно быстро, в течение 3–20 дней. Как правило, первыми симптомами болезни являются выраженные симметричные (то есть одинаковые справа и слева и справа) скованность и боль в области бедер (боль не опускается ниже колен) и в области плечевых суставов.
Болевые ощущения сопровождаются быстро нарастающей неимоверной слабостью заболевшего. Таких пациентов приводят к врачу буквально «под руки», но не из-за боли, а именно из-за слабости. Именно сильнейшая слабость является той «визитной карточкой», которая позволяет легко отличить полимиалгию от большинства других заболеваний, и в частности от коксартроза.
Нередко слабость и боль при ревматической полимиалгии сопровождаются снижением аппетита, потерей веса, повышением температуры тела. Изредка перечисленная симптоматика сопровождается ежедневной сильной головной болью, захватывающей чаще всего только одну половину головы — правую или левую. Такая боль обычно «выстреливает» в висок, теменную область, и в область глаза.
Более подробно о ревматической полимиалгии рассказано в книге доктора Евдокименко «Артрит».
Статья доктора Евдокименко© для книги «Артроз», опубликована в 2003 году. Отредактирована в 2011 г. Все права защищены.
ЧИТАТЬ ДАЛЕЕ:
- Симптомы коксартроза
- С чем часто путают артроз тазобедренного сустава (коксартроз)
- Причины артроза тазобедренного сустава (коксартроза)
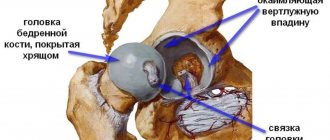
- Строение тазобедренного сустава
- Изменения в тазобедренном суставе при коксартрозе
- Обследование больного при артрозе тазобедренного сустава
- Рентгенодиагностика коксартроза: самые распространенные ошибки
- Лечение артроза тазобедренного сустава: перспективы
- Оперативное лечение артроза тазобедренного сустава
- Терапевтическое лечение артроза тазобедренного сустава
- Наши лучшие упражнения для лечения коксартроза
Все статьи доктора Евдокименко
Лечение
Принципы
- Рекомендуется дифференцировать источник боли, используя знания и навыки оценки.
- Расскажите своему пациенту об анатомии и возможных причинах симптомов.
- Устранение факторов хронической боли с использованием биопсихосоциального подхода.
- Управление нагрузкой.
Тендинопатия хамстрингов
- Избегайте становой тяги и других упражнений на сгибание.
- Избегайте растяжек хамстрингов, таких как выпрямление ноги до 90 градусов сгибания бедра.
Поражение седалищного нерва
- Во время вождения передвиньте кресло автомобиля ближе к рулевому колесу, чтобы снять напряжение с седалищного нерва.
- Для бегунов необходимо уменьшить длину шага, чтобы облегчить симптомы.
Поражение полового нерва
- Вам может потребоваться направить пациента к физиотерапевту, специализирующемся на женском или мужском здоровье, чтобы помочь справиться с такими симптомами, как боль в прямой кишке, недержание кала или недержание мочи.
- Направьте пациенток старше 50 лет к гинекологу, чтобы разобраться с их гормональным статусом. Также рекомендуется изменение образа жизни и снижение веса.
Общие рекомендации
- Контроль веса.
- Изменение образа жизни.
- Гигиена сна.
- Отказ от курения.
Миофасциальный релиз и мануальная терапия в сочетании с соответствующей реабилитацией и консультациями профильных специалистов являются полезными клиническими инструментами в лечении синдрома глубокой ягодичной боли.
Также могут быть эффективными блокады анестетиками под контролем визуализации или инъекции стероидов.
Упражнения
Принципы подбора упражнений:
- Попробуйте ограничить упражнения 15 или 20 минутами в день, чтобы улучшить комплаентность и приверженность пациента.
- Избегайте растяжения в начале лечения тендинопатии, чтобы уменьшить растягивающую нагрузку на сухожилие и, возможно, вернуться к этому позже, когда боль утихнет.
- При лечении тендинопатии старайтесь, чтобы боль была ниже 5 по 10-ти бальной шкале и не усиливалась в течение 24 часов после этого, особенно при выполнении упражнений с функциональной нагрузкой, таких как шаги вниз, приседания на одной ноге, динамические выпады и сплит-приседания.
- При выполнении растяжки грушевидной мышцы с бедром, согнутым под 90 градусов, бедро должно быть повернуто наружу. Грушевидная мышца является абдуктором и наружным ротатором бедра ниже 45-60 градусов сгибания бедра, но функционирует как внутренний ротатор выше 60 градусов сгибания бедра.
- Комбинируйте упражнения с нейродинамическими техниками, такими как скольжение седалищного нерва.
- Посоветуйте укрепление ягодичных мышц в виде упражнения «птица-собака», сплит-приседаний и упражнений с функциональной нагрузкой.
- Прогрессивная нагрузка с акцентом на разгибатели, абдукторы и наружные ротаторы бедра.