Такое заболевание, как артроз дугоотросчатых суставов позвоночника довольно редко можно встретить в амбулаторной карте пациента. Оно довольно сложно в дифференциальной диагностике. Поэтому при характерных жадобах врач предпочитает поставить диагноз всем знакомого остеохондроза. На самом деле, артроз дугоотросчатых суставов – это патология, которая при правильном обследовании может быть обнаружена у 70 % современных городских жителей, переступивших возрастную черту в 45-ть лет. А после достижения возраста 60-ти лет, артроз дугоотросчатых суставов встречается у 95 % обследованных пациентов.
Развитие заболевания обусловлено целым рядом причин. Среди самых распространённых негативных факторов влияния медики называют избыточный вес, малоподвижный образ жизни и отсутствие регулярно оказываемой физической нагрузки на мышечный каркас спины.
Регулярное посещение сеансов мануальной терапии позволяет не только избежать развития артроза дугоотросчатых суставов позвоночника, но и восстановить естественную подвижность позвоночного столба в физиологическом объеме в любом возрасте. если у вас есть боль в спине с ограничением амплитуды подвижности, ощущением скованности в утренние часы и быстрой утомляемостью мышечного каркаса позвоночника, то мы приглашаем вас на первичную бесплатную консультацию в нашу клинику мануальной терапии. У нас ведут прием опытные вертебрологи, неврологи, остеопаты и мануальные терапевты. Первичный прием для каждого пациента предоставляется совершенно бесплатно.
В ходе первичной бесплатной консультации доктор проводит осмотр пациента, устанавливает предварительный диагноз, дает индивидуальные рекомендации по дальнейшей диагностике и лечению.
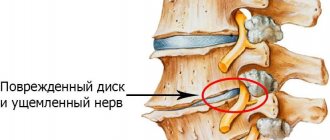
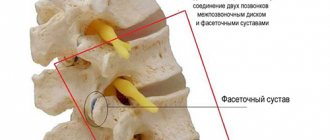
Дугоотросчатые суставы позвоночника и их фасетки
Для понимания сути этой патологии и факторов её развития необходимо ознакомиться с основами анатомии. Позвоночный столб – это гибкая структура, обеспечивающая не только опору для всего тела, но и гибкость и подвижность туловища. За счет особого строения позвоночника человек может совершать повороты туловища, наклоны в разные стороны, скручивания и ряд других активных движений.
Позвоночный столб состоит из:
- тел позвонков с остистыми отростками;
- межпозвоночных дисков, состоящих из хрящевой ткани и обеспечивающих равномерное распределение амортизационной нагрузки;
- унковертебральных суставов;
- дугоотросчатых суставов с выраженными отросчатыми фасетками.
Именно дугоотросчатые суставы обеспечиваются крепление остистых отростков друг к другу. И за счет этого возникает возможность совершать разнообразные движения туловищем, головой.
В норме дугоотросчатые суставы позвоночника внутри покрыты хрящевым синовиальным слоем. Плотная суставная капсула обеспечивает стабильность положения фасеток. А синовиальная жидкость создает идеальные условия для легкого скольжения головок костей во время совершения разнообразных движений.
Фасетки дугоотросчатых суставов имеют определённую структуру, которая препятствует быстрому разрушению их при травмировании. Но при длительном воздействии избыточной массы тела или при искривлении позвоночного столба эти косточки быстро разрушаются и подвергаются деформации. Именно по этой причине люди, которые привыкли сутулится, держать неровно спину, страдают от хруста и боли при любых движениях. Это свидетельствует о том, что у них разрушаются фасетки дугоотросчатых суставов позвоночника. Если своевременно не начать комплексное лечение, то заболевание быстро прогрессирует и приводит к нарушению подвижности.
Кровоснабжение дугоотросчатых суставов и их структурных частей (хрящевой, синовиальной, соединительной, костной ткани) осуществляется с помощью диффузного обмена с окружающей мускулатурой. Для этого мышечный каркас спины должен подвергаться постоянным физическим нагрузкам. Во время сокращения мышечного волокна происходит выделение жидкости, которая усваивается хрящевыми структурами суставов и межпозвоночных дисков. Если мышцы не работают, то нарушается диффузный обмен.
Начинается процесс обезвоживания хрящевой и синовиальной ткани. Это становится началом разрушительного процесса. Сначала наблюдается туго подвижность, затем, по мере истончения хрящевого слоя и оголения костной ткани начинается её растрескивание и заполнение отложениями солей кальция.
Дегенеративные изменения дугоотросчатых суставов
Хронические дегенеративные изменения дугоотросчатых суставов начинаются в молодом возрасте. В периоде полового созревания (12 – 16 лет) начинается гормональная перестройка организма человека. если в этот период подросток ведет малоподвижный образ жизни и не заставляет свой мышечный каркас спины постоянно «работать», то избыточное количество гормонов запускает процесс разрушения хрящевой ткани. Избежать этого можно только при помощи регулярных физических нагрузок в соответствии с возрастными рекомендациями физиологов.
В более старшем возрасте (примерно в 25 – 27 лет) происходит возрастная перестройка конфигурации позвоночного столба. начинается процесс сращивания позвонков крестцового отдела. Это снижает амортизационную способность позвоночного столба, что провоцирует постепенно разрушение его фасеточных, унковертебральных и дугоотросчатых суставов.
Дегенеративные изменения приводит к развитию артроза, остеоартроза или спондилоартроза. Установить точный диагноз помогут рентгенографические снимки, КТ или МРТ.
Диагностика
В тех случаях, когда болезненные эпизоды повторяются ежемесячно или чаще, то в первую очередь необходимо провести рентгенографию в нескольких проекциях. Как правило, ,рентгенография позволяет определить патологические изменения в фасеточных суставах. Тем не менее, КТ позволяет лучше визуализировать не только суставы, но и другие структуры позвоночника.
МРТ не столь эффективно для диагностики данной патологии позвоночника, но очень полезно при необходимости диагностики грыжи диска или наличия проблем в брюшной полости.
Но наиболее информативно в этом плане инъекция в фасеточные суставы небольшого количества контрастного вещества с последующей рентгенографией.
Гипертрофия и деформация фасеток дугоотросчатых суставов
По итогам проведенного МРТ обследования часто выявляется гипертрофия дугоотросчатых суставов, что является непосредственным клиническим признаком развития начальной стадии артроза или спондилоартроза.
Спондилоартроз дугоотросчатых суставов начинается с первичного обезвоживания хрящевой ткани. Затем начинается истончение синовиального слоя. В качестве компенсаторной реакции начинается гипертрофия фасеток дугоотросчатых суставов, что обозначает тотальной равномерное разрастание костной ткани в виде отложения солей кальция.
Подобная деформация фасеток дугоотросчатых суставов считается необратимым процессом, поскольку не существует фармакологических препаратов, которые были бы способны вернуть физиологическую форму фасеток после их гипертрофии. На самом деле на начальной стадии возможно повернуть этот патологический процесс вспять. Для этого используются методики мануальной терапии:
- массаж и остеопатия восстанавливают микроциркуляцию крови и лимфатической жидкости в области поражения тканей;
- рефлексотерапия запускает процесс регенерации тканей за счет использования скрытых резервов организма;
- лечебная гимнастика и кинезиотерапия обеспечивают равномерное развитие мышечного каркаса спины, за счет чего полностью восстанавливается диффузное питание всех хрящевых тканей позвоночного столба.
Если вам требуется лечение артроза дугоотросчатых суставов, то не стоит прибегать к использованию нестероидных противовоспалительных препаратов. Они эффективно снимают болевые ощущения и скованность движений только на ранних стадиях заболевания. Затем их действие полностью нивелируется и пациенту требуется делать инъекции кортикостероидов. Эти препараты также обладают противовоспалительным и обезболивающим действием. Однако у них есть неприятный побочный эффект – они вымывают кальций из костной ткани и провоцируют развитие остеопороза. При артрозе дугообразных суставов это чревато ускорением процесса разрушения костной ткани и утратой работоспособности.
Введение
Боль в нижней части спины остается распространенным заболеванием скелетно-мышечной системы, при этом частота случаев заболевания в течение жизни составляет 60—90%. Различные структуры вовлекаются в формирование хронической боли — задняя продольная связка, твердая мозговая оболочка, фиброзное кольцо, крупные мышцы поясничного отдела позвоночника и фасеточные суставы [1].
Артроз фасеточных суставов — наиболее частая патология фасеточных суставов, развивается у лиц старше 20 лет. Наиболее распространенные предрасполагающие факторы — механическая нагрузка, микротравмы и/или генетическая предрасположенность. Чаще всего страдают взрослые, старше 60 лет — практически каждый второй. Предположительно, артроз фасеточных суставов — наиболее частая причина боли в пояснице у пожилых людей старше 50 лет [2, 3].
В группе риска находятся люди, чей образ жизни связан с подъемом тяжестей, неадекватными для позвоночника нагрузками (скручивающие движения), — спортсмены, грузчики, слесари и др., а также люди, вынужденные длительное время находиться в статическом напряжении и сидячем положении — водители, офисные работники и др. [4].
Анатомия и иннервация
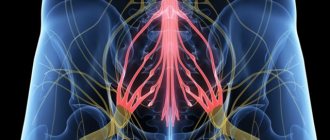
Фасеточные суставы представляют собой плоский тип синовиальных суставов между суставными отростками двух соседних позвонков и окружены суставными капсулами [5]. Хрящевые поверхности фасеточных суставов обеспечивают поверхность с низким коэффициентом трения для облегчения движения в нормальных условиях в здоровом позвоночнике [6]. Капсула фасеточного сустава, субхондральная кость и синовиальная оболочка богато иннервируются ноцицептивными нервными волокнами [7]. Каждый фасеточный сустав иннервируется двумя медиальными ветвями, отходящими от спинномозговых нервов [8, 9].
Дорсальная ветвь делится на медиальную и боковые (дорзальные) ветви на уровне верхней границы поперечного отростка [10]. Медиальные ветви от L1—L4 дорсальных ветвей проходят между верхним суставным отростком и ножкой позвонка, далее по верхнему краю соответствующих им поперечных отростков, проходят под маммилярную (mamillo-accessory) связку и разделяется на несколько ветвей, иннервирующих mm. multifidus, межостные мышцы, связки и два фасеточных сустава. Каждая медиальная ветвь иннервирует вышележащий и нижележащий сустав. Восходящая ветвь начинается от мамиллярной связки, нисходящая ветвь проходит дистальнее и идет к нижележащему суставу [11]. L1—L3 медиальные ветви спускаются на 1—2 позвонка, а медиальные ветви L4—L5 спускаются на 2—3 позвонка, L4—L5 медиальные ветви доходят до дорсальной части крестца и снабжают пояснично-крестцовый сустав [10] (рис. 1). Таким образом, болевые ощущения передаются по медиальным ветвям спинномозговых нервов от капсулы и синовиальной оболочки фасеточного сустава, mm. multifidus, связок, надкостницы позвоночных дуг и позвонков [12].
Рис. 1. DR — дорсальная ветвь; ib — промежуточная ветвь; lb — латеральная ветвь; mb — медиальная ветвь; TP — поперечный отросток; a — суставная ветвь; ZJ — фасеточный сустав; VR — вентральная ветвь [11].
Впервые болевой синдром при поражении фасеточных суставов описан как пояснично-крестцовая боль в 1911 г. J. Goldthwait [13]. Позднее Badgley и соавт. предположили, что причиной болей в спине в 80% случаев являются дегенеративные изменения фасеточного сустава [7]. Проводились эксперименты на здоровых добровольцах, которым вводились раздражающие растворы в капсулу фасеточного сустава — и пациент испытывал болевые ощущения с той же иррадиацией, что и человек с болью в спине. После картирования паттернов иррадиации боли, вызванной фасеточными суставами у здоровых добровольцев, McCall и соавт. пришли к выводу, что невозможно четко определить уровень пораженного сустава [14].
Боль при поражении фасеточного сустава
Высокая нагрузка на сустав и воспаление, вызванное дистрофическими изменениями, приводят к выраженным болевым ощущениям.
В субхондральной пластине воспаленного сустава были обнаружены субстанция P, воспалительные медиаторы, такие как простагландины и цитокины (IL-6, TNFα), [7] кальцитонин-ген-родственный пептид (CGRP), дофамин, B-гидроксилаза (DBH), вазоактивный интестинальный полипептид (VIP), нейропептид Y (NPY) [14]. Воспаление снижает порог болевой чувствительности нервных окончаний, что приводит к персистирующей боли при воспалении фасеточных суставов [15].
Длительно существующее воспаление может привести к развитию вторичной и первичной центральной сенситизации и к развитию нейропатической боли [16].
Боль при поражении фасеточных суставов может иррадиировать. Паттерны боли перекрываются (рис. 2). Она может распространяться в области ягодиц или вертела и дистальнее. L1/L2 фасеточные суставы чаще имеют центральную и латеральную зону иррадиации боли. С уровней L2/L3 боль иррадиирует в поясницу, ягодицы, тазобедренные суставы и боковые поверхности бедер [17], L3/L4 — в поясничную область, ягодицы, тазобедренные суставы, боковые поверхности бедер и паховую область, L4/L5 — в поясничный отдел позвоночника, ягодицы, тазобедренные суставы, заднюю поверхность бедер и пах, L5/S1 — в поясницу, ягодицы, иногда тазобедренные суставы, боковые поверхности бедер, пах и заднюю поверхность бедер [14, 17, 18].
Рис. 2. Паттерны боли.
а — иррадиация боли по передней поверхности; б — иррадиация боли по задней поверхности [7].
Диагностика
Характерные жалобы — боли в утренние часы, соответствующие механическому характеру, болезненные и затрудненные повороты в постели, ночные пробуждения от боли. В течение дня при движении боль немного регрессирует, но усиливается в длительном положении стоя, сидя или при ходьбе. Затруднителен выход из автомобиля, затруднительна попытка распрямления позвоночника. Болезненно спускаться по лестнице, тогда как боли при подъеме по лестнице и при вставании со стула характерны для поражения крестцово-подвздошного сочленения [15, 19].
Иррадиация носит недерматомный характер и не опускается ниже колен. При осмотре выявляется положительный симптом Кемпа, болезненность при прогибе назад с одновременным нажатием на область фасетов, наклоны в бок [15, 20, 21]. Положительный эффект от приема нестероидных противовоспалительных препаратов (НПВП) [1].
Диагноз ставится прежде всего клинически: боль в спине, ягодицах, ногах или паху, признаки мышечного спазма, чувствительность паравертебральных точек, боль при движении и отсутствии других неврологических знаков, продолжающаяся более 6 мес [22].
Применение диагностических блокад является главным в диагностике боли в спине, вызванной поражением фасеточных суставов, и имеет основополагающее значение для диагностики боли в нижней части спины вообще [15, 22, 23]. У пациентов с различной локализацией боли, но преимущественным вовлечением фасеточных суставов отмечается положительный эффект от введения местного анестетика. Блокады под контролем флюороскопии — «золотой стандарт», их можно сопоставить с любым клиническим и рентгенологическим тестом при суставной боли [1, 12, 15]. Остеоартроз фасеточных суставов бывает частой рентгенологической находкой, особенно среди пожилых людей. Дегенерация характеризуется сужением суставного пространства, склерозом, гипертрофией костей и остеофитами. При КТ-сканировании можно обнаружить сужение суставного пространства с субхондральным склерозом и эрозиями, разрастанием костной ткани и/или гипертрофией желтой связки, что вызывает в том числе сужение межпозвонковых отверстий [14]. Рентгенологические изменения при остеоартрозе одинаково часто встречаются у пациентов как с болями в пояснице, так и без них [14].
МРТ имеет преимущество в оценке степени дегенерации хрящевой ткани сустава и ее воздействия на окружающие нейронные структуры [7], но МРТ также не позволяет выявить ее корреляцию с выраженностью болевого синдрома, что, возможно, объясняется воспалением. Встречаются выпот, разрастание, дистрофически-атрофические процессы в периартикулярных мышцах.
Большинство исследований взаимосвязи выраженности болевого синдрома и находок при использовании лучевых методов диагностики имеют уровень доказательности C и D [22].
Лечение
Лечение боли в нижней части спины начинается с консервативных методов — это НПВП, простые анальгетики, парацетамол, лечебная физическая культура, массаж [1, 12]. Также применяют интраартикулярные и параартикулярные инъекции глюкокортикостероидов (ГКС), радиочастотную денервацию [1].
Эффективность того или иного метода лечения зависит от множества факторов, сообщается о сохранении эффекта от внутрисуставного введения ГКС в течение 3—6 мес [24]. Количество случаев скелетно-мышечной боли увеличивается в возрастной категории старше 65 лет, так как прогрессируют соматические заболевания и в целом уровень физической активности значительно снижается [15].
Наличие коморбидности, а также побочные эффекты НПВП (гастроинтестинальная токсичность, нефротоксичность, побочные эффекты, связанные с сердечно-сосудистой системой) существенно ограничивают их применение, несмотря на то что это лечение носит патогенетический характер [25, 26]. Применение центральных анальгетиков, слабых опиоидов не приводит к снижению уровня воспалительной реакции и тоже способно вызывать серьезные осложнения [15, 27, 28].
Применение таких немедикаментозных средств, как электролечение [29], акупунктура [30] и гомеопатия, лазеротерапия, мануальная терапия [31], несмотря на их широкое применение в РФ, не имеет убедительной доказательной базы.
Важную роль играет занятие лечебной физической культурой (ЛФК) [32]. Однако в первую очередь ЛФК направлена на лечение мышечно-тонического компонента боли.
Лечебно-диагностические блокады носят патогенетический характер. Радиочастотная абляция (РЧА) не воздействует на воспаление, но эффективно влияет на проведение боли. Блокада является обязательным условием для уточнения источника боли и включена в качестве первого шага в диагностике синдрома фасеточных суставов большинством ассоциаций специалистов, занимающихся интервенционным лечением боли [22, 33].
Методом выбора купирования болевого синдрома при поражении фасеточных суставов на протяжении более чем 45 лет остается радиочастотная денервация. C. Shealy в 1975 г. был первым, кто применил радиочастотную денервацию фасеточных суставов [34]. По данным различных источников, эффект от нее сохраняется до 48 мес [35, 36].
Радиочастотная денервация
Нервные волокна могут быть разрушены физическими средствами: нагреванием (радиочастота), или холодом (крионейролиз), или химическими средствами (спирт/фенол).
Принцип радиочастотной денервации заключается в следующем. Генератор производит синусоидальный ток (400—500 кГц) [7]. На ткани-мишени размещаются электроды. Электрическое поле заставляет заряженные молекулы колебаться и генерировать тепло в окружающих тканях. Происходит коагуляционный некроз в ткани-мишени. Полученное повреждение имеет форму сфероида с длинной осью вдоль активного кончика канюли. Большинство денерваций проводятся при температуре зонда 60—90 в течение 90—120 с, происходит необратимая денатурация белка. При пульсовой денервации повреждение распространяется только на демиелинизированные С-волокна [37], благодаря чему передача болевого импульса прекращается. Процедура проводится под контролем флюороскопии или КТ-навигации [38].
Большинство исследований отмечают эффективность контроля боли в течение 6 мес. Так, например, в исследовании P. Dreyfuss и соавт. пациентам с болью в нижней части спины проводилась термокоагуляция, отмечалось снижение боли по визуально-аналоговой шкале (ВАШ) с 5 баллов до процедуры до 0,2 балла через 3 мес и сохранение эффекта (1 балл) до 12 мес. Критериями отбора являлись: возраст 18—80 лет, продолжительность боли в спине 6 мес и более, болезненность не более чем в двух сегментах с двух сторон или не более чем в трех сегментах с одной стороны, способность понять изменения после диагностической блокады. Оценка проводилась с использованием ВАШ, многофакторного личностного опросника (MPQ), болевого опросника McGill, опросника качества жизни (SF-36) и опросника инвалидизации (Rollan Morris disability questionnaire) [39].
В исследовании van Kleef и соавт. пациентам проводилась радиочастотная денервация. В результате снижение боли (не выше 2 баллов по ВАШ) сохранялось до 12 мес. Критерии отбора: возраст 20—60 лет, боль 12 мес, выраженность болевого синдрома по ВАШ 4—7 баллов, отсутствие эффекта от консервативной терапии, отсутствие неврологического дефицита [40].
В исследовании S. Klessinger подтверждается эффективность радиочастотной денервации при спондилолистезе. Купирование боли до 80% сохранялось более чем 24 мес. Средняя продолжительность купирования боли у успешно пролеченных пациентов составила 10,9 мес. Среднее время наблюдения 40 пациентов после РЧА составило 18,6 мес (3—48 мес). Снижение боли на 80% наблюдалось в течение минимум 6 мес. Критерии включения: подтверждение спондилолистеза по МРТ и положительный ответ на блокаду медиальной ветви. Критерии исключения: операции на спине, неврологический дефицит, спондилолитический спондилолистез, отсутствие ответа на блокаду медиальной ветви [41].
В исследовании R. Paulsen и соавт. делается акцент на важности селекции пациентов и проведении диагностических блокад. В этом исследовании кандидатов разделили на две группы в зависимости от их реакции на две диагностические блокады. Было обнаружено, что у пациентов со снижением боли до 80% произошло более значимое снижение боли в пояснице за все время наблюдения, тогда как у пациентов со снижением боли до 50—79% не отмечалось статистически значимого снижения болевых ощущений. Критерии включения: возраст более 18 лет, длительность болевого синдрома более 6 мес, отсутствие применения ГКС. Оценка проводилась по опроснику качества жизни (EQ-5D), опроснику инвалидизации Oswestry и ВАШ [42].
В исследовании Q. Zhou и соавт. проводилось сравнение контрольной группы и группы с денервацией фасеточных суставов, оценка осуществлялась по ВАШ через 30 мин, 1 день, 1 нед и 6 мес. Через 6 мес в группе с денервацией фасеточных суставов отмечено снижение боли до 1,7 балла при исходном значении 6,7 балла по ВАШ. Критерии включения: длительность болевого синдрома более 6 мес, характерная боль в ягодицах, пояснице (до колена), более выраженная по утрам, уменьшающаяся после движения, без неврологического дефицита. Исключались пациенты с подтвержденной грыжей межпозвонкового диска, стенозом, спондилолистезом. Оценка состояния проводилась по госпитальной шкале тревоги и депрессии (HADS) [43].
A. Conger и соавт. сообщают о купировании боли до 80% от исходного уровня в течение 6 мес. Оценка проводилась по шкале ВАШ [44].
M. Chang сообщает об эффективности пульсовой радиочастотной денервации фасеточных суставов на грудном уровне у пациентов с болевым синдромом, рефрактерным к введению местных анестетиков. Показатели ВАШ значительно изменились с течением времени: до лечения — 6,0±1,0 балла, через 1 мес — 3,3±2,2 балла, через 2 мес — 3,9±2,1 балла, через 3 мес — 4,0±2,2 балла. Из 20 пациентов 11 (55%) сообщили об успешном контроле боли через 3 мес после денервации. Оценка проводилась только по ВАШ. Критерии включения: боль более 6 мес в области фасеточных суставов, возраст 20—79 лет. Исключались пациенты с грыжей межпозвоночного диска, стенозом, миелопатией, переломом грудного отдела позвоночника, подозрением на радикулит, оперативным лечение в анамнезе, инфекционными заболеваниями спины, нарушением свертывающей системы крови, аллергией на йод, ревматическими заболеваниями и неконтролируемыми соматическими или психиатрическими заболеваниями [45].
Также проводились исследования по сочетанию радиочастотной денервации фасеточных суставов с физическими упражнениями. 39 пациентам с поражением фасеточных суставов была проведена радиочастотная денервация. Пациентов разделили на две группы, одной из групп дали дополнительный комплекс упражнений, рассчитанный на 6 нед. В изучаемой группе болевой синдром снизился с 6 до 1 балла по ВАШ, в группе контроля — с 8 до 5 баллов. Значимый эффект достигнут в обеих группах, однако через 2 нед в группе пациентов, выполнявших упражнения, боль регрессировала полностью, а в группе пациентов, не выполнявших упражнений, боль снизилась только на 1 балл по ВАШ относительно значения, которое было после процедуры [46].
Подобные данные также представлены в фармакоэкономическом обзоре E. Maas: эффективность проведенного лечения в группе, где сочетали интервенционное лечение и физическую реабилитацию, была значительно выше, чем в группе, где использовали только один метод лечения. Итоговая стоимость комбинированной терапии также оказалась ниже [47].
Осложнения от радиочастотной денервации крайне редки, наиболее частым из них является неврит, его частота около 5% [48]. Негативные результаты чаще всего были получены из-за неверно поставленного диагноза, плохой селекции пациентов и технических сбоев [24]. Несмотря на некоторые сложности, связанные с блокадой фасеточных суставов, она показала свою эффективность, безопасность и надежность в качестве диагностического инструмента. Денервация медиальной ветви перспективна для постоянного контроля боли, обусловленной поражением фасеточных суставов поясничного отдела [12].
Признаки артроза дугоотросчатых суставов шейного и грудного отдела
Анатомически дугоотросчатые суставы шейного отдела можно отнести к плоскому типу строения. Они подвержены разрушению в горизонтальной плоскости. максимальная физическая нагрузка на них оказывается при совершении различных движений. Деформирующий артроз дугоотросчатых суставов шейного отдела начинается при длительных периодах статической нагрузки:
- работа за компьютером;
- ночной отдых в неудобной позе;
- неправильно подобная подушка для сна;
- воздействие кинетической силы инерционного движения при экстренном торможении во время движения автомобиля или поезда;
- травма шеи и окружающих её мышечных тканей;
- нарушение осанки.
Дугоотросчатые суставы грудного отдела также имеют плоское горизонтальное строение. так как этот отдел не обладает большой подвижностью, артроз дугоотросчатых суставов грудного отдела развивается редко. Но при этом заболевании возникают резкие боли и полное нарушение подвижности.
Основные клинические признаки артроза дугоотросчатых суставов включают в себя следующие проявления:
- болевой синдром в области поражения с иррадиацией по ходу корешковых нервов (так, при дегенерации суставов в шейном отделе боль может распространяться по рукам, а при локализации процесса в пояснично-крестцовом отделе – по ногам);
- скованность движений по утрам и после длительного периода нахождения в одном положении тела;
- хруст в позвоночнике или щелчки при совершении определённых движений;
- парестезии, онемение, ощущение покалывания или ползания мурашек по тем частям тела, за иннервацию которых отвечают корешковые нервы, расположенные в тех отделах, где разрушаются дугоотросчатые суставы позвоночника.
При появлении подобных признаков необходимо как можно быстрее проводить дифференциальную диагностику, устанавливать точный диагноз и начать комплексное лечение. для диагностики рекомендуется сначала проводить рентгенографическое обследование. На снимках могут быть видны дегенеративные изменения костной ткани, сужение суставных щелей. Если рентгенографические снимки не информативные, пациенту рекомендуется пройти МРТ обследование. В этом случае врач получает возможность оценить состояние всех структурных частей позвоночного столба.
Важно исключать вероятность развития болезни Бехтерева – при ней клинические проявления схожи со спондилоартрозом дугоотросчатых суставов позвоночного столба. Но анализ крови на ревматические пробы позволит провести правильную дифференциальную диагностику. дело в том, что лечение болезни Бехтерева отличается от терапии этого заболевания кардинальным образом.
Фасет-синдром
Артрозные изменения в позвоночнике могут развиваться уже после 25–30 лет, чему способствуют врожденные аномалии позвоночника (люмбализация, сакрализация), гипермобильность позвоночных сегментов и травматизация. Среди лиц пожилого возраста заболеваемость фасет-синдромом достигает 85–90% [2]. Этиология и патогенез Морфологической основой фасет-синдрома является деформирующий спондилоартроз. По мнению большинства авторов, термины «спондилоартроз» и «фасеточный синдром» – синонимы. Однако некоторые исследователи утверждают, что термин «спондилоартроз» имеет более общее значение, т. к. дегенеративный процесс, как правило, захватывает фасетки, капсулу межпозвонковых суставов, желтую связку и другие параартикулярные ткани. Термин «фасеточный синдром» подразумевает более конкретную клиническую симптоматику от определенного сустава.
Анатомия фасеточного сустава. Фасетки (синонимы: дугоотростчатые суставы, суставные отростки) отходят от позвоночной пластинки и участвуют в формировании фасеточных суставов (рис. 1). Два соседних позвонка соединены двумя фасеточными суставами, расположенными с двух сторон дужки, симметрично относительно средней линии тела. Дугоотросчатые отростки соседних позвонков направлены друг к другу, а окончания их покрыты суставным хрящом. Концы суставных отростков заключены в суставную сумку. Благодаря наличию фасеточных суставов между позвонками возможны разнообразные движения, а позвоночник является гибкой подвижной структурой [1]. Анатомическое строение позвоночного столба подчеркивает предназначение его передних отделов (передняя продольная связка, тела позвонков, межпозвоночные диски) главным образом для сопротивления силам тяжести (компрессии), а задних отделов (межпозвонковые суставы, ножки, поперечные и остистые отростки, пластинка) – для защиты от аксиальных ротаторных и смещающих в переднезаднем и боковых направлениях сил. Распределение сил тяжести в нормальном позвоночном двигательном сегменте, включающем в себя 3-суставной комплекс, происходит следующим образом: от 70 до 88% приходится на его передние отделы, а от 12 до 30% – на задние, главным образом межпозвонковые (фасеточные) суставы, хотя оба отдела позвоночника испытывают на себе нагрузку при воздействии любых сил. При поражении дисков, с которых чаще всего начинаются дегенеративные изменения в позвоночнике, весовая нагрузка постепенно переходит на межпозвонковые суставы, достигая от 47 до 70%. Такая перегрузка суставов ведет к последовательным изменениям в них: синовииту с накоплением синовиальной жидкости между фасетками; дегенерации суставного хряща; растягиванию капсулы суставов и подвывихам в них. Продолжающаяся дегенерация вследствие повторных микротравм, весовых и ротаторных перегрузок ведет к периартикулярному фиброзу и формированию субпериостальных остеофитов, увеличивающих размеры верхних и нижних фасеток, которые приобретают грушевидную форму. В конце концов суставы резко дегенерируют, почти полностью теряют хрящ. Довольно часто этот процесс дегенерации проходит асимметрично, что проявляется неравномерностью нагрузок на фасеточные суставы. Сочетание изменений в диске и фасеточных суставах приводит к резкому ограничению движений в соответствующем двигательном сегменте позвоночника.
В состав позвоночного сегмента входят не только хрящевой диск между смежными позвонками и дугоотростчатые суставы, но и соединяющие их связки и мышцы: межпоперечные, межостистые и мышцы-вращатели. Эти мышцы под влиянием импульсов из пораженного позвоночного сегмента, особенно из задней продольной связки, рефлекторно напрягаются, формируется мышечно-тонический синдром [3]. Немаловажную роль в формировании фасет-синдрома играет нарушение суставного тропизма, т. е. асимметричное расположение дугоотросчатых суставов. Линейное расположение фасеточных суставов заслуживает особого внимания. В шейном отделе фасетки расположены горизонтально (поперечно), с небольшим задненижним отклонением. В грудном отделе фасеточные суставы располагаются на более низком уровне (по отношению к телу позвонка) и могут сравниваться с расположением нервного корешка (горизонтального – на шее и направляющегося вниз – на грудном отделе позвоночника). В поясничном отделе фасеточные суставы расположены сагиттально у первого и второго позвонков и почти коронарно (т. е. параллельно венечному шву или перпендикулярно к боковой поверхности тела позвонка) – у 3–5-го позвонков. Иногда фасеточный сустав с одной стороны располагается в сагиттальной плоскости, а с другой стороны – в коронарной. Такие аномалии тропизма встречаются у многих людей и считаются предрасполагающим фактором дополнительной ротационной нагрузки на них [2].
Клиническая картина Особенности анатомического строения фасеточных суставов обусловливают наиболее частое их поражение в шейном (55%) и поясничном (31%) отделах позвоночника. При фасет-синдроме боль усиливается при разгибании и уменьшается при сгибании. Боль может иррадиировать паравертебрально, в плечо, ягодицу. Исходящая из межпозвонковых суставов отраженная боль носит латерализованный, диффузный, трудно локализуемый, склеротомный характер распространения. Иногда боль иррадиирует в конечность, но не распространяется ниже локтевого сгиба или подколенной ямки. Фасеточная боль может быть более или менее схваткообразной. Характерны появление кратковременной утренней скованности, длящейся 30–60 мин, и нарастание боли к концу дня. Боль усиливается от длительного стояния, разгибания, особенно если оно сочетается с наклоном или ротацией в больную сторону, при перемене положения тела из лежачего в сидячее и наоборот. Разгрузка позвоночника – его легкое сгибание, принятие сидячего положения, использование опоры (стойка, перила) уменьшает боль [3]. Характерные признаки болевого синдрома, обусловленного фасет-синдромом: – начало боли связано с ротацией и разгибанием позвоночника; – боль имеет латерализованный диффузный характер; – иррадиация боли не распространяется далеко от зоны поражения; – характерна утренняя скованность; – боль усиливается в статичных положениях; – разминка, разгрузка позвоночника уменьшают боль. Диагностика Патогномоничных симптомов, характерных для поражения фасеточных суставов, не существует. При осмотре обнаруживаются сглаженность шейного и/или поясничного лордоза, ротация или искривление позвоночника в шейно-грудинном или пояснично-крестцовом отделах. Напряжение паравертебральных мышц, квадратной мышцы спины выявляется на больной стороне. Можно обнаружить локальную болезненность над пораженным суставом. Пальпаторно определяется напряжение мышц вокруг межпозвонкового сустава. В отличие от корешкового синдрома симптомы выпадения не характерны. Иногда, в хронических случаях выявляется некоторая слабость выпрямителей позвоночника и мышц подколенной ямки. Таким образом, клинической особенностью, имеющей диагностическое значение, является боль в позвоночнике, усиливающаяся при экстензии и ротации с локализованной болезненностью в проекции дугоотростчатого сустава [4]. При рентгенологическом исследовании и компьютерной томографии выявляют гипертрофию межпозвонковых суставов, наличие на них остеофитов. При активном артрозе с помощью радионуклидной сцинтиграфии обнаруживают накопление изотопа в межпозвонковых суставах. Окончательный диагноз фасеточного синдрома устанавливается после положительного эффекта параартикулярной блокады местным анестетиком подозрительного межпозвонкового сустава.
Лечение В лечении боли при фасет-синдроме рациональным является использование нестероидных противовоспалительных препаратов (НПВП), которые обладают хорошим обезболивающим и выраженным противовоспалительным действием. Механизм действия НПВП заключается в подавлении активности фермента циклооксигеназы (ЦОГ), который играет ведущую роль в синтезе простагландинов, усиливающих воспалительный процесс и непосредственно участвующих в формировании болевых ощущений.
Одним из наиболее проверенных на практике НПВП является Ксефокам (лорноксикам). Ксефокам – неселективный НПВП, относящийся к группе производных оксикама. Благодаря сбалансированному ингибированию ЦОГ-1/ЦОГ-2 Ксефокам сочетает выраженную анальгетическую и противовоспалительную активность с низким риском возникновения нежелательных явлений (НЯ) [8]. Ксефокам обладает более коротким периодом полувыведения (3–4 ч), чем другие оксикамы. Установлено, что более длительный период полураспада НПВП в плазме крови связан с повышенным риском возникновения НЯ. Следовательно, быстрое выведение Ксефокама из организма способствует снижению частоты возникновения НЯ, особенно со стороны ЖКТ [9]. Особенностью Ксефокама является стимуляция выработки эндогенного динорфина и эндорфина, что свидетельствует о возможности препарата оказывать влияние на центральные звенья патогенеза болевого синдрома. Двойной путь экскреции препарата (через почки и ЖКТ, минуя энтеропеченочную циркуляцию) снижает нагрузку на органы и улучшает переносимость, поэтому при легкой и умеренной степени печеночной и/или почечной недостаточности коррекции его дозы не требуется [5]. Таким образом, Ксефокам обладает хорошей переносимостью по сравнению с другими НПВП.
Поскольку фасет-синдром в большей степени встречается среди лиц пожилого возраста, то хорошая переносимость Ксефокама становится приоритетным фактором при выборе НПВП. На фармацевтическом рынке Ксефокам представлен в виде следующих лекарственных форм: – Ксефокам – стандартные таблетки 4 и 8 мг; – Ксефокам лиофилизат – для приготовления раствора для в/м и в/в инъекций, в 1 флаконе 8 мг лорноксикама; – Ксефокам Рапид – быстро абсорбируемые таблетки 8 мг. Рекомендуемая доза для однократного приема Ксефокама составляет от 4 до 8 мг, максимальная суточная доза – 16 мг с интервалами между приемами 8–12 ч. Обезболивающий эффект развивается в течение 45–60 мин при использовании стандартных таблеток и продолжается 8 ч [7]. Особенностью формы Ксефокам Рапид является скорость наступления анальгетического эффекта – через 30 мин после приема, что достигается благодаря быстрому всасыванию препарата уже в желудке [6].
При развитии рефлекторного мышечно-тонического синдрома показано назначение миорелаксантов. Миорлаксанты, устраняя мышечное напряжение, прерывают порочный круг «боль – мышечный спазм – боль». Лечение миорелаксантами начинают с обычной терапевтической дозы и продолжают в период сохранения болевого синдрома; как правило, курс лечения составляет несколько недель. С учетом ведущей патогенетической роли в развитии фасет-синдрома дегенеративно-дистрофических процессов межпозвонковых суставов, оправданно использование структурно-модифицирующей терапии (хондроитина сульфат и глюкозамин) – препаратов, способствующих замедлению дегенерации хрящевой ткани. Применение хондропротекторов рекомендуется уже на ранних этапах развития данной патологии [2]. С целью уменьшения болевых ощущений помимо медикаментозных препаратов используются магнитотерапия, синусоидально-модулированные токи, ионогальванизация с обезболивающими средствами (прокаин или лидокаин), фонофорез с гидрокортизоном для снятия отека и воспаления, массаж и лечебная гимнастика.
При неэффективности консервативной терапии применяют хирургическое лечение. Наиболее эффективным методом лечения, признанным во всем мире, является радиочастотная денервация (деструкция), при которой патологический процесс устраняется путем воздействия электромагнитного поля волновой частоты в непосредственной близости от пораженного сустава. При этой методике возможно воздействие сразу на несколько больных сегментов позвоночника. Эта процедура при эффективности в 80% случаев не требует применения общего наркоза, разреза на коже, длится около 30 мин, после чего пациент примерно через 1 ч самостоятельно покидает клинику. Радиочастотная деструкция медиальных ветвей задних корешков спинномозговых нервов (фасеточная ризотомия) эффективно денервирует фасеточные сочленения и обеспечивает длительное высококачественное обезболивание. Удачная фасеточная ризотомия, как правило, обеспечивает обезболивание более чем на год.
Профилактика Поскольку рано или поздно с проявлениями фасет-синдрома сталкивается до 80% популяции, отсрочить их наступление поможет сохранение активного образа жизни. Ежедневные физические упражнения, дозированная ходьба, посещение плавательного бассейна обеспечивают формирование правильной биомеханики позвоночного столба, поддержание полноценного кровообращения в межпозвонковых суставах, укрепление мышечного каркаса. Это позволяет сохранить функциональную подвижность позвоночника на долгие годы.
Литература 1. Путилина М.В. Дорсопатия грудного отдела позвоночного столба. Пособие для врачей. М., 2009. 104 с. 2. Горбачева Ф.Е. Спондилоартроз позвоночника: диагностика и лечение. М., 2007. 12 с. 3. Горбачева Ф.Е. Что скрывается под маской остеохондроза позвоночника? М., 2008. 12 с. 4. Яхно Н.Н. Боль. Руководство для врачей и студентов. М., 2009. 304 с. 5. Гришаева Т.П., Балабанова Р.М. Применение Ксефокама (лорноксикама) для купирования острого и хронического болевого синдрома // РМЖ. 2005. Т. 15. С. 1009–1011. 6. Данилов А.Б., Гак С.Е. Ксефокам (лорноксикам): возможности применения для лечения болевых синдромов // РМЖ. Болевой синдром. 2011. С. 37–39. 7. Nycomed. Xefocam Монография // medi.ru – 2008.03. 8. Hamza Yel-S., Aburahma M.H. Design and in vitro Evaluation of novel sustained-release double-layer tablets of Lornoxicam: Utility of cyclodextrin and xanthan gum combination // AAPS Pharm Sci Tech. 2009. Vol. 10. P. 1357–1366. 9. Jiao H., Кут F. Pretreatment with lornoxicam, a cyclooxygenase inhibitor, relieves postoperative immuno-suppression after total abdominal hysterectomy // Tohoku J. Exp. Med. 2009. Vol. 219. № 4. P. 289–294.
Лечение артроза дугоотросчатых суставов поясничного отдела позвоночника
Артроз дугоотросчатых суставов поясничного отдела, также как и грудного, шейного, легко поддается консервативному лечению на ранних стадиях. К сожалению, при выраженной деформации структурных частей суставов, восстановить полностью слой хрящевой синовиальной ткани будет уже невозможно. Но вернуть хотя бы частично утраченную подвижность спине можно.
Мы рекомендуем начинать лечение артроза дугоотросчатых суставов на стадии возникновения первичных клинических признаков. Для этого целесообразно обратиться к мануальному терапевту или остеопату. Лечением подобной патологии также занимается врач вертебролог. Эти специалисты обладают достаточными знаниями и опытом для того, чтобы разработать индивидуальное лечение при артрозе дугоотросчатых суставов.
Артроз дугоотросчатых суставов поясничного отдела позвоночника отличается тем, что боли быстро нарастают. При тотальном поражении суставов человек быстро утрачивается работоспособность. Болевые ощущения возникают даже в положении лежа, в вечернее и ночное время.
Правильно разработанное лечение позволяет восстановить подвижность и купировать болевой синдром. Начинается комплексная терапия с тракционного вытяжения позвоночного столба. Эта процедура позволяет восстановить анатомическую структуру сочленения фасеточных костей. затем разрабатывается индивидуальный курс, который может включать в себя мануальную терапию, остеопатию, массаж, рефлексотерапию и кинезиотерапию. Правильно разработанный комплекс лечебной гимнастики позволяет предотвратить риск развития рецидива патологии в будущем.
Важно соблюдать все рекомендации лечащего врача. Запишитесь на первичную бесплатную консультацию врача вертебролога в нашей клинике мануальной терапии. Вам будут даны индивидуальные рекомендации по проведению диагностики и лечения.