Оказывается, таким заболеванием, как болезнь Бехтерева (международное название – анкилозирующий спондилоартрит) люди страдали еще в древности. К таким выводам пришли ученые-археологи при изучении египетских мумий. Ими был обнаружен скелет человека, где крестец, тазовые кости, поясничные позвонки и 10 грудных позвонков были сращены в единую кость, что крайне типично для болезни Бехтерева.
В середине 16 века попытка описать скелет человека, имеющего эту же болезнь, была сделана итальянским хирургом эпохи Возрождения Реальдо Коломно. Но только выдающийся русский врач и ученый Владимир Бехтерев в конце XIX века смог первым систематизировать признаки спондилоартрита. В честь этого ученого данное заболевание в России нередко называется болезнью Бехтерева.
Анкилозирующий спондилоартрит – относительно редкое ревматологическое заболевание, которым страдает около 2% населения планеты. Эта болезнь преимущественно «мужская», причем характерна она для мужчин молодого возраста (от 15 до 40 лет). Болезнь Бехтерева у женщин встречается в 5 раз реже.
1
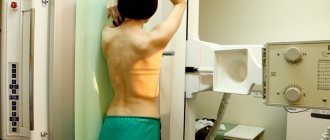
Ренген таза
2 Диагностика болезни Бехтерева
3 Флюорография
Что такое спондилоартит
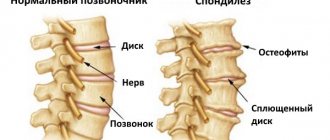
Анкилозирующий спондилоартрит представляет собой хроническое воспаление осевого скелета — позвоночника и подвздошно-крестцовых суставов, приводящее к постепенному окостенению суставов и ограничению их подвижности (анкилоз – тугоподвижность сустава вследствие сращивания друг с другом костей). Под термином «серонегативный спондилоартрит» понимают целую группу заболеваний , общим клиническим проявлением которых является воспалительное поражение позвоночника, а лабораторным — отрицательный ревматоидный фактор (т.е. серонегативность по этому фактору).
Разновидностями серонегативного спондилоартрита являются следующие заболевания:
- болезнь Бехтерева (анкилозирующий спондилоартрит);
- реактивный артрит;
- псориатический спондилоартрит;
- спондилоартрит при болезни Крона;
- недифференцированный спондилоартрит.
К общим проявлениям заболевания этой группы относят:
- боли и скованность в поясничной области позвоночника и ягодицах (проекции крестцово-подвздошных суставов), усиливающиеся в покое и уменьшающиеся при движении;
- наличие гена HLA-B27;
- боли и припухлость в суставах нижних конечностей, нередко асимметричные;
- частое поражение связок и сухожилий (дискомфорт в области пяток, ахиллова сухожилия).
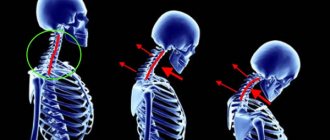
Отличительной особенностью болезни Бехтерева является изменения в связках позвоночника, их уплотнение и постепенное окостенение. Это приводит к тому, что позвоночник человека теряет свою гибкость, становится ригидным как бамбук.
К сожалению, на начальном этапе заболевания спондилоартрит позвоночника путают с остеохондрозом и назначают неправильное лечение. Нередко на постановку правильного диагноза может уйти несколько лет. Если лечение болезни Бехтерева не начать вовремя, это может привести к обездвиживанию позвоночника и суставов, появлению осложнений в виде перебоев в работе сердца, поражения легких и почек. Инвалидность при спондилоартрите – отнюдь не редкость в случае неправильного или запоздалого лечения.
Болезнь Рейтера — симптомы и лечение
При попадании инфекционного агента в организм вначале возникает очаг в мочеполовых органах. У мужчин развивается воспаление уретры и простаты (уретропростатит), у женщин воспаляется шейка матки (цервицит) и придатки матки (аднексит).
Иногда процесс протекает остро, но чаще имеет стёртую форму. У хламидийных инфекций обычно хроническое рецидивирующее течение.
Симптомы негонококкового уретрита можно заметить через 7–28 дней после незащищённого полового контакта. Появляются скудные слизисто-гнойные выделения из мочеиспускательного канала или только неприятные ощущения в нём при мочеиспускании.
Первые симптомы болезни Рейтера появляются через 2–4 недели после перенесённой инфекции. Часто повышается температура тела: при острых формах может подняться до 39 ˚C и выше, при подострых и хронических — до 37,1–38,0 °C [3][8].
У пациента появляются глазные симптомы: развиваются конъюнктивиты, увеиты и эписклериты со светобоязнью, слезотечением, болью в глазах, их покраснением, слизистыми или гнойными выделениями из глаз. Конъюнктивит встречается у 53 % пациентов с уретральным хламидиозом [10]. Он может объясняться как поражением конъюнктивы хламидиями, так и реакцией иммунитета. Обычно он бывает двусторонним и слабовыраженным. Протекает с покраснением глаз, длится 1–2 дня.
У 20 % больных поражение глаз развивается в виде острого или хронического переднего увеита. Если процесс затрагивает зрительные нервы, то снижается зрение [4][6][8][10].
Через 1–1,5 месяца после острой мочеполовой инфекции или обострения хронического очага развивается асимметричный артрит ног по типу «лестницы» снизу вверх (например, правый голеностопный — левый голеностопный — правый коленный — левый коленный и т. д.). Обычно воспаляется 1–3 сустава, но иногда процесс затрагивает больше четырёх суставов (полиартрит).
Артриты сопровождаются болями, которые усиливаются ночью и утром. Также пациента беспокоит утренняя скованность, припухлость и покраснение области суставов. Характерны боли в пятках из-за воспаления пяточного сухожилия (тендинита) и околосуставных сумок (бурсита) в области пяток. Достаточно быстро могут формироваться пяточные шпоры. Именно при урогенитальном артрите наблюдается сосискообразная деформация пальцев стоп.
Суставы рук поражаются редко и в основном при очень остром начале реактивного артрита, преимущественно после кишечной инфекции.
Болезнь Рейтера относят к группе серонегативных спондилоартритов. Это группа болезней, которые отличаются общим лабораторным признаком (отсутствием ревматоидного фактора в крови) и схожими клиническими проявлениями: поражением крестцово-подвздошных сочленений и вышележащих отделов позвоночника. Это объясняет ещё один типичный симптом урогенного реактивного артрита — боли в спине. Чаще всего болит поясничный и пояснично-крестцовый отделы позвоночника, но иногда болезнь затрагивает грудной и шейный отделы. Боль возникает ночью и усиливается к утру. Подвижность позвоночника при этом существенно не страдает.
Возможно появление разнообразных кожных проявлений в виде псориазоподобных высыпаний, безболезненных, самостоятельно заживающих язвочек в полости рта, язвенноподобных изменений на головке пениса вокруг уретры (цирцинарный баланит) и др. По данным разных авторов, такие симптомы появляются в 20–70 % случаев [8].
Причины заболевания спондилоартритом
До сих пор ученые не могут назвать точные причины болезни Бехтерева.
Одна из возможных причин — наследственная предрасположенность. Большинство больных (около 96%), страдающих анкилозирующим спондилоартритом, являются носителями гена HLA-B27, который, как предполагают, имеет структурное сходство с некоторыми инфекционными агентами. В результате образования перекрестно реагирующих антител, иммунная система организма перестает отличать «свои клетки» от «чужих» и начинает разрушать клетки своего собственного организма. Так начинается аутоиммунный воспалительный процесс в суставах.
Высказывается предположение, что Болезнь Бехтерева – заболевание психосоматическое, которое может быть спровоцировано особенностями психики пациента или сильным затяжным стрессом. Исследования показали, что многим пациентам не хватает психологической гибкости в решении проблем, зато налицо недовольство собой, своей жизнью, работой, семьей и т.д.
1 Профилактический массаж
2 Профилактический массаж
3 Диагностика болезни Бехтерева
Факторами, провоцирующими вторичный спондилоартрит являются:
- воспалительные заболевания мочеполовой системы;
- кишечная инфекция (дизентерия, сальмонеллез, иерсиниоз и др.);
- нарушение работы эндокринной системы;
- переохлаждение организма и др.
Симптомы спондилоартрита
Симптоматика спондилоартрита достаточно разнообразна. По разным оценкам, начало болезни в 75% случаев сопровождается болями в пояснице, в 20% — болями в суставах, в 5% — поражением глаз и другими симптомами.
Картину осложняет тот факт, что время от начала заболевания до проявления типичной симптоматики болезни Бехтерева у мужчин составляет 4 -5 лет, у женщин — 10 – 20 лет. А промежуток между рецидивами может составлять от нескольких месяцев до нескольких лет.
Симптомы болезни Бехтерева нередко напоминают проявления остеохондроза. Пациент чувствует резкую боль в пояснице, отдающую в ногу, или боль в шее, иррадиирующую в руку. На начальной стадии спондилоатрита боль может на время пропадать после массажа или приема нестероидных противовоспалительных препаратов. Однако в отличие от остеохондроза, при болезни Бехтерева через некоторое время ранее эффективные препараты оказываются бессильны, и человек начинает задумываться о лечении.
Со временем снижается подвижность позвоночника, появляется горб. Именно это приводит к формированию характерной для данного заболевания «позе просителя».
В дальнейшем могут развиться поражение глаз и почек путей.
Заболевание имеет хроническое течение. Через несколько лет после начала болезни у половины больных вовлекается в процесс шейный отдел позвоночника.
Полное окостенение и обездвиженность позвоночника может произойти в течение 14-20 лет.
1 ЭхоКГ
2 ЭКГ
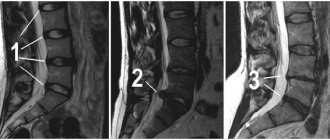
3 МРТ суставов
Симптомы
- постоянное чувство скованности и боли в крестцово-подвздошной области. Эта боль может также отдаваться в ягодичную зону и на ноги. Болевые ощущения становятся сильнее в ночное время;
- боли в области пяточных костей, что характерно для молодых людей;
- скованность и постоянные боли в области грудного отдела позвоночника;
- повышенный показатель СОЭ при анализе крови.
При сохранении этих основных симптомов (от 3 и более месяцев), необходима срочная консультация ревматолога!
Диагностика болезни Бехтерева
При подозрении на спондилоартрит врач-ревматолог направляет больного на рентгеновское исследование костей таза, позволяющее визуализировать состояние крестцово-подвздошных суставов. В начале заболевания изменения могут быть незначительны, однако повторный снимок через 1-2 года дает возможность сравнительного анализа происходящих изменений при прогрессировании заболевания. Более информативным методом диагностики болезни Бехтерева является МРТ, позволяющая увидеть изменения в суставах еще раньше и лучше.
Выявление антигена тканевой совместимости HLAB27 является важным аргументом в пользу диагноза «спондилоартрит».
Среди лабораторных исследований обязательным считается определение СОЭ и C-реактивного белка (СРБ) (см. ревматологическое обследование). Данные показатели позволяют оценить интенсивность воспалительного процесса.
Для выявления внесуставных проявлений болезни назначаются биохимический анализ крови, ЭКГ, ЭхоКГ и флюорографию.
Наибольшую трудность представляет выявление болезни Бехтерева на ранних стадиях. Для этого важны не только оценка структурных изменений скелета, данные лабораторных анализов, но и изучение семейного анамнеза, а также клинических особенностей течения суставного синдрома, что требует известного профессионализма со стороны врача.
1 Флюорография
2 Общий анализ крови
3 Иммунологический анализ крови