Дисплазия позвоночника
Дисплазии — эндогенные нарушения формирования кости.
Дисплазии позвоночника — условное обобщающее понятие, используемое для обозначения различных вариантов порочного развития позвонков. В отличие от Аномалий позвонков, относящихся к эмбрио- и фетопатиям, дисплазии позвоночника могут развиваться на протяжении большого периода времени, в том числе в постнатальном периоде и после окончания роста. Клинические проявления дисплазии во многом зависят от условий формирования и существования организма.
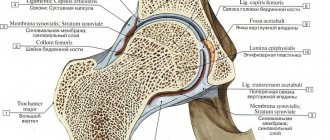
Локализация зоны нарушенного формирования кости при дисплазиях определяется по рентгеноанатомической схеме Ph. Rubin (1964), выделяющей следующие отделы трубчатой кости:
- эпифиз (epiphysis)
- физис (physis) или собственно ростковая зона
- метафиз (metaphysis)
- диафиз (diaphysis)
Соответственно этим зонам М.В. Волков выделил эпифизарные, физарные, метафизарные, диафизарные и смешанные поражения. Кроме того, с учетом системного характера патологии, выделяются дисплазии, протекающие с обязательным наличием вертебрального синдрома (системные спондилодисплазии) и дисплазии, при которых поражение позвоночника возможно, но не обязательно. В таблице 24 приведены характерные особенности вертебрального синдрома при различных вариантах системных дисплазии.
Таблица 24. Виды и клинико-лучевые особенности дисплазий скелета
| Вид дисплазий | Клинические и лучевые особенности вертебрального синдрома |
| I. Эпифизарные дисплазии | |
| Спондилоапифизарная дисплазия — болезнь Моркио-Брайлсфорда (Morquio-Brailsford) | Пологий кифоз при укороченном туловище. Типичным рентгенологическим признаком является тотальная платиспондилия — уплощение всех позвонков, более выраженное в грудном отделе. |
| Множественная эпифизарная дисплазия — болезнь Файербанка (Fairbank) | Возможен сколиоз, рентгенологически — позвоночник нормальный или напоминает болезнь Шейермана. |
| Множественная деформирующая суставная дисплазия | Наличие вертебрального синдрома не характерно. |
| Гемимелическая форма эпифизарной дисплазий | Наличие вертебрального синдрома не характерно. |
| Диастрофическая дисплазия — болезнь Лами-Марото (Lamy-Maroteaux) | Сколиоз или кифосколиоз (в 1/3 случаев), резкий поясничный гиперлордоз (50% случаев). Рентгенологически: тела позвонков не изменены либо вторично деформированы, в поясничном отделе — уменьшение интерпедикулярного расстояния в каудальном направлении (картина, напоминающая ахондроплазию). |
| Псевдоахондроплазия | Клинически — нормально развитый позвоночник при резко укороченных конечностях. Рентгенологическая картина зависит от возраста: в 4-6 лет позвонки овальной формы, с резко выраженными дефектами апофизарных углов. Центральная часть тела позвонка имеет вид «клюва» из-за расширенного сосудистого канала. Изменения более выражены в поясничном отделе. С возрастом форма тел позвонков нормализуется, однако уменьшение интерпедикулярного расстояния в поясничном отделе сохраняется. |
| II. Физарные дисплазии | |
| Ахондроплазия | Грудопоясничный кифоз с резким поясничным лордозом. Рентгенологически: тела позвонков кубовидной формы, в зоне грудопоясничного перехода — 1-2 задних клиновидных позвонка, постепенное сужение интерпедикулярного расстояния поясничных позвонков в каудальном направлении (стеноз позвоночного канала). |
| Гипохондроплазия | Наличие вертебрального синдрома не характерно, возможно наличие плоской спины, редко — лордозирование грудного отдела, сколиоз. |
| Экзостозная дисплазия | Наличие вертебрального синдрома не характерно. |
| III. Спондилоэпиметафизарные дисплазии с преимущественным поражением позвоночника и тазобедренных суставов | |
| Врожденная спондилоэпиметафизарная дисплазия | Возможно наличие сколиоза, более характерен гипокифоз грудного отдела, подчеркнутый поясничный лордоз. Рентгенологически: до 5-6 лет тела позвонков округлой формы, сниженные в высоту в грудном отделе, неровные контуры, вдавления, узуры, дефекты передних углов. Диски сужены, замыкательные пластинки рыхлые. Постепенно (на протяжении 5-6 лет) контуры тел сглаживаются, тела уплощаются, передние отделы грудных позвонков приобретают языкообразную форму, поясничные позвонки кубовидной формы или мало изменены. Истончение дуг поясничных позвонков, у детей более выраженное, чем у взрослых. |
| Поздняя спондилоэпиметафизарная дисплазия, тип Козловского, (Kozlovski) | Замедленный рост туловища; проявляющийся после двух лет и медленно прогрессирующий кифосколиоз. Рентгенолически: распространенная платиспондилия, кифоз, сколиоз. |
| Метатропическая дисплазия | Клинически: при рождении — нормальное туловище с укороченными конечностями, в последующем — быстро прогрессирующий кифосколиоз. Тела позвонков на всем протяжении уплощены, в грудном отделе — в виде узких «языков». Типичная «перетяжка» в супраацетабулярном отделе тела подвздошной кости. |
| Болезнь Книста (Kniest) | Распространенная платиспондилия с удлинением переднезаднего размера тел, вплоть до появления языкообразных позвонков в грудном отделе |
| Парастремматическая дисплазия | Возможен кифосколиоз |
| IV. Метафизарные дисплазии | |
| Хондродисплазии Янсена (Jansen), Шмида (Schmid), Мак-Кьюсика (McKusick) и др., дисхондроплазия («энхондроматоз») Оллье (Оllier), болезнь Пайля (Pyle) и др. | Наличие вертебрального синдрома не характерно, возможно усиление поясничного лордоза. |
| V. Диафизарные дисплазии | |
| Наследственные гиперостозы | Наличие вертебрального синдрома не характерно. |
| Несовершенный остеогенез — болезнь Лобштейна — Вролика (Lobstein-Vrolik) — ранняя и поздняя формы. | Укороченное и деформированное туловище. Тела позвонков двояковогнутой формы — «рыбьи» позвонки. |
Болезнь Майера
Теперь о болезни (дисплазии) Майера. Австрийский ортопед Майер в 1964 году впервые описал атипичную (не характерную) клинико – рентгенологическую картину болезни Пертеса. Ее причина заключается в нарушении перехода клеток предшественников (мезенхимальной ткани и остеобластов) головки бедренной кости у детей в зрелую костную клетку – остеоцит.
Группой риска по ее развитию являются дети до одного года, которые состоят у врача ортопеда на учете с диагнозом: эпифизарная дисплазия (отставание в созревании) тазобедренных суставов. Заболевание чаще всего регистрируется у мальчиков в возрасте до 5 лет.
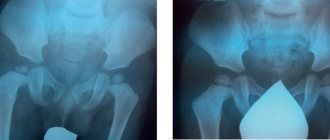
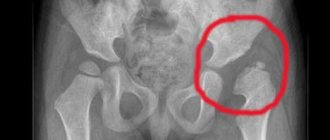
Рентгенограмма пациента К. 9 месяцев, диагноз: Эпифизарная дисплазия правого тазобедренного сустава.
Клиническая картина у детей с болезнью Пертеса и Майера практически одинакова. Однако, у пациентов с болезнью Майера ведущие симптомы менее выражены. Болезненные ощущения в паховой области могут беспокоить около 2 – 3 месяцев и спонтанно прекратится. Нарушение походки – не постоянная хромота, так же носит кратковременный характер, без ограничений движений в пораженном тазобедренном суставе.
Для уточнения диагноза и тактики лечения врач – ортопед обязан рекомендовать рентгенологическое обследование и КТ – исследование. Рентгенологическая картина этих заболеваний в начальных стадиях очень схожа. Уточнить объем, расположение и глубину остеонекроза сможет только КТ – исследование. Его очаг чаще расположен в центральной или передней части головки бедра, с глубиной поражения 15 – 25 %, в сочетании со снижением высоты головки бедренной кости.
Рентгенограмма и КТ – исследование пациента К. 4 года, диагноз: болезнь Майера справа до начала лечения (25% остеонекроза пораженной головки).
Лечение в начальных стадиях болезней Пертеса и Майера должно быть одинаковым: охранный режим, разгрузка пораженной нижней конечности, медикаментозное лечение – уничтожение очага остеонекроза при помощи “Алфлутопа” и физиотерапевтических процедур до повторного рентгенологического исследования.
Родители должны знать, что по данным российской и зарубежной научной литературы около 40 – 50 % болезни Майера без лечения реализуется в болезнь Пертеса в течении 4 – 6 месяцев.
Оценить дальнейшую тактику лечения можно по результатам повторного рентгенологического контроля через 4 – 6 месяцев. Уменьшение очага разрушения будет свидетельствовать о болезни Майера. Она не требует применения ортопедических изделий и гипсовых повязок – распорок резко ограничивающих движений в тазобедренных суставах. Разрешается дозированные нагрузки на больную ногу, плавание, езда на велосипеде, лечебная физкультура. На фоне этого лечения замещение остеонекроза нормальной костной ткани происходит через 6 – 9 месяцев.
Рентгенограмма и КТ – исследование пациента К. 5 лет, диагноз: болезнь Майера справа (полное замещение очага остеонекроза).
Тогда нагрузку ребенка можно не ограничивать. Правда, необходим рентгенологический контроль 2 раза в год еще в течении 2 лет, для оценки формы головки бедра, а так же КТ – исследование 1 раз в год до полного скелетного созревания.
Микроперфорированная девственная плева.
Микроперфорированная девственная плева представляет собой тонкую мембрану, которая почти полностью закрывает отверстие во влагалище молодой женщины. Менструальная кровь обычно может вытекать из влагалища, но отверстие очень маленькое. Подросток с микроперфорированной девственной плевой может не осознавать, что у нее очень маленькое отверстие. Если она может поместить тампон во влагалище, она не сможет удалить его, когда он наполнится кровью. Лечение этого состояния — небольшая операция по удалению лишней ткани в отверстии влагалища для создания нормального размера отверстия для вытекания менструальной крови.
Синдром Рокитанского-Кюстера-Майера
Синдром Рокитанского-Кюстера-Майера представляет собой полное отсутствие влагалища (кроме интроитуса – входа во влагалище) и матки. Имеет чаще генетическую природу. Врожденное состояние требующее создания влагалища из участка кишки, кожи или брюшины (кольпопоэз). Беременность при указанной аномалии невозможна, но яичники функционируют нормально и поэтому продолжение рода возможно (суррогатная мать). Требуется консультация генетика. Это состояние часто связано с почечными аномалиями или сопровождает клоакальную аномалию или атрезию прямой кишки и заднего прохода.
Разделенная перегородкой девственная плева
Девственная плева с перегородкой возникает, когда тонкая мембрана девственной плевы (тонкая мембрана, которая окружает отверстие во влагалище) имеет полоску дополнительной ткани в середине, которая разделяет вход во влагалище на 2 маленьких вместо одного. Подростки с перегородкой девственной плевой могут испытывать затруднения при введении тампона. Лечение разделенной девственной плевы — это небольшая операция по удалению лишней полосы ткани и созданию влагалищного отверстия нормального размера.
Атрезия влагалища
Атрезия влагалища представляет собой поперечную влагалищную перегородку — более или менее протяженный участок ткани, который образуется в процессе развития плода в утробе матери и блокирует влагалище. Менструальная кровь собирается в верхней части влагалища (гематокольпос) и матке ( гематометра). Иногда в поперечной влагалищной перегородке имеется небольшое отверстие, из-за которого у женщины появляются регулярные менструальные периоды, но эти периоды могут длиться дольше, чем обычно четыре-семь-десять дней. Поперечная влагалищная перегородка требует хирургического вмешательства для удаления фиброзной ткани, блокирующей влагалище и восстановления целостности органа. Это может быть достаточно сложная операция если перегородка влагалища расположена высоко в верхней и средней трети влагалища.
Преодоление бесплодия, обусловленного аплазией матки
Женщины, страдающие синдромом Рокитанского–Кюстнера, не в состоянии самостоятельно выносить беременность. Однако они имеют нормально функционирующие яичники, в которых созревают яйцеклетки. В связи с этим для рождения генетически родного ребенка применяется метод суррогатного материнства: эмбрионы, полученные после оплодотворения яйцеклеток пациентки спермой ее мужа, переносят в полость матки суррогатной матери. Пункция яичников осуществляется в этом случае либо лапароскопическим путем, через прокол брюшной стенки, либо через свод неовлагалища, если предварительно был проведен кольпопоэз.
Специалисты Нова Клиник имеют большой успешный опыт проведения программ суррогатного материнства у пациенток с синдромом Рокитанского-Кюстнера-Майера, включающий полное медицинское и юридическое сопровождение процедуры вплоть до получения свидетельства о рождении ребенка в органах ЗАГС.
Неперфорированная (заращенная) девственная плева
Состояние, возникшее до рождения, при котором девственная плева (тонкая мембрана, которая окружает отверстие влагалища) не открывается и, следовательно, полностью закрывает вход во влагалище, блокируя выделение крови при менструации. Как правило, у девочек-подростков с неперфорированной девственной плевой не приходят месячные, а возникают боли внизу живота и области таза, а у некоторых также могут быть боли при дефекации и трудности с мочеиспусканием. Лечение неперфорированной девственной плевы хирургическое — девственная плева рассекается для создания входа во влагалище нормального размера, чтобы из него могла вытекать кровь. Закрытая девственная плева чаще всего диагностируется после полового созревания у девочек с нормальным в других отношениях развитием.
Агенезия или аплазия влагалища
Врожденный дефект, при котором влагалище перестает развиваться. У некоторых пациентов может быть более короткое влагалище, часть влагалища или полное отсутствие влагалища. Встречается у одной из 5000 женщин. Пациентки с агенезией влагалища иногда имеют другие аномально сформированные части своего репродуктивного тракта, такие как отсутствие матки или маленькую (рудиментарную) матку в дополнение к почечным аномалиям или проблемам, затрагивающим позвоночник, ребра или конечности. Лечение хирургическое – восстановление (реконструкция ) влагалища или создание его части или всего органа из кожи, участка кишки или брюшины.