Почему деформируются суставы
Травматические повреждения
Кратковременная деформация, обусловленная отеком мягких тканей, возникает при всех травмах суставов. Более значимыми причинами изменения конфигурации становятся:
- Вывихи.
Суставные концы кости смещаются относительно друг друга, в результате сустав приобретает неестественный вид, конечность удлиняется либо укорачивается. Отмечаются резкая болезненность, пружинящее сопротивление при попытке движений. - Переломы.
Деформация провоцируется смещением фрагментов кости, усугубляется скоплением крови в суставе. Наблюдаются интенсивные боли, выраженное нарушение опоры и движений. Патологическая подвижность и крепитация возможны, но не обязательны. - Разрывы связок.
При полном или почти полном повреждении связка перестает фиксировать сустав, дистальный сегмент отклоняется в сторону, сустав искривляется. Внешние изменения сильнее заметны при травмах колена и голеностопа.
Воспалительные и дегенеративные заболевания
Деформации формируются на фоне острых и хронических воспалительных заболеваний суставов. При острых процессах изменения нарастают в течение нескольких недель или месяцев. У пациентов с хроническими патологиями от начала заболевания до заметных деформаций суставов могут пройти годы. Причиной развития симптома являются:
- Асептические артриты
: ревматоидный, ювенильный, подагрический, псориатический, при СКВ, синдроме Рейтера, болезни Бехчета, болезни Бехтерева, рассекающем полихондрите. - Инфекционные артриты:
спровоцированные неспецифической микрофлорой (в том числе – при переходе воспаления с кости на фоне остеомиелита), при туберкулезе, гонорее, некоторых других заболеваниях. - Вторичные артриты
: при саркоидозе, злокачественных опухолях, остеомиелите, болезнях крови, пищеварительной системы, органов дыхания.
Инфекционные артриты поражают один сустав, при гонорее возможен полиартрит. В остальных случаях могут наблюдаться моно-, олиго-, или полиартриты, но чаще встречается множественное симметричное либо несимметричное вовлечение суставов.
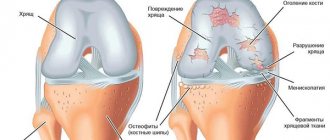
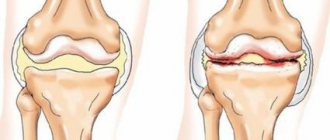
Другая распространенная причина деформации – остеоартроз. Посттравматические артрозы возникают в любом возрасте, страдает один сустав. Для артритов нетравматической этиологии типична поздняя манифестация (средний и пожилой возраст). Нередко отмечается поражение нескольких суставов с неравномерным течением дегенеративных процессов. Пациента может беспокоить один сустав или парные суставы на фоне незначительной симптоматики либо бессимптомного течения других артрозов.
Дефрмация суставов
Врожденные аномалии
Наиболее заметная визуальная деформация выявляется при патологиях коленного сустава – врожденном вывихе голени либо надколенника. Вывих голени нередко двухсторонний, сопровождается нарушением конфигурации сустава, ограничением движений, атрофией мышц. Характер и выраженность деформации существенно варьируются в зависимости от особенностей смещения костей голени.
При вывихе надколенника меняется внешний вид передней поверхности колена. Надколенник чаще смещен кнаружи. Из-за сопутствующего недоразвития наружного мыщелка большеберцовой кости, неустойчивости конечности, повторных травм у больных рано развивается тяжелый деформирующий артроз, формируются контрактуры, что усугубляет деформацию.
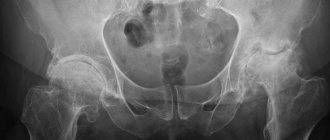
Дисплазия тазобедренного сустава и врожденный вывих бедра являются самыми распространенными врожденными аномалиями, но внешняя деформация при этих патологиях не так заметна, поскольку тазобедренный сустав находится глубоко, скрыт значительным массивом мягких тканей. В первую очередь обращают на себя внимание несимметричность суставов, изменение длины конечности. Со временем деформации прогрессируют из-за артроза и контрактур.
Искривление ног
О-образные ноги могут быть врожденной аномалией (например, у больных фиброзно-кистозной дисплазией), образовываться на фоне рахита, болезни Блаунта, деформирующего остита. При данном нарушении коленные суставы искривляются под углом, открытым кнутри. Патология протекает относительно благоприятно, но при раннем возникновении и значительном искривлении осложняется артрозами, усиливающими деформацию.
Х-образные ноги чаще имеют приобретенный характер, формируются при рахите, преждевременном начале стояния и ходьбы, чрезмерной нагрузке на суставы в раннем возрасте из-за ожирения либо слабости связок, после травм и опухолей. Иногда прослеживается наследственная предрасположенность. Колено образует угол, открытый кнаружи. У пациентов рано развиваются гонартрозы, что влечет за собой дальнейшее изменение внешнего вида конечностей.
Последствия травм и заболеваний
В отдаленном периоде у больных с внутрисуставными переломами конфигурация поврежденного сустава изменяется из-за неправильного сращения отломков либо образования избыточной костной мозоли. Определенную роль играют сопутствующие повреждения связок с последующим развитием нестабильности. Имеют значение фиброзные процессы в околосуставных мягких тканях.
Контрактуры и анкилозы практически всегда сопровождаются внешней деформацией. Наряду с травмами твердых структур (вывихами, переломами) их формирование вызывается артритами, артрозами, врожденными патологиями. Кроме того, причиной деформации сустава с развитием контрактуры могут стать:
- глубокие рубцы после тяжелых ожогов, абсцессов, флегмон, обширных ран околосуставной области (особенно инфицированных);
- продолжительная иммобилизация с последующим укорочением мышц, развитием фиброза мягкотканных структур сустава;
- тяжелая ишемия конечности из-за сдавления артерий костными отломками при травме (ишемическая контрактура Фолькмана);
- парезы и параличи неврогенного происхождения после спинномозговой травмы, опухолей спинного и головного мозга, инсульта, ЧМТ, энцефалита, ДЦП, при травмах периферических нервов, тяжелом течении невропатий.
Наследственные заболевания
Из-за незначительной распространенности наследственные патологии считаются достаточно редкой причиной деформации суставов. Суставная патология может являться частью комплексных изменений скелета, сочетаться с расстройствами обмена, нарушениями деятельности внутренних органов, деформациями лица. Симптом встречается при следующих болезнях:
- мукополисахаридозы;
- псевдоахондроплазия;
- болезнь Олье;
- синдром Корнелии де Ланге;
- болезнь Тиманна;
- синдром Клиппеля-Треноне;
- синдром Шерешевского-Тернера;
- дисхондростеоз Лери-Вейля.
Межпозвонковый остеохондроз
Межпозвонковый остеохондроз также носит такие названия, как дискоз или дисцит. Патология обусловлена нарастанием интенсивности дистрофических процессов в межпозвонковых дисках, в результате каких ухудшаются их амортизация и эластические свойства, а также снижается подвижность позвоночника.
Прогрессирование патологического процесса определяется совокупностью эндо- и экзогенных факторов, в число которых входят метаболические и эндокринные расстройства, а также макро- и микротравмы. Развитие межпозвонкового остеохондроза манифестирует изменениями желатинозного ядра: снижается его тургор, диск теряет способность к полноценной амортизации.
Из-за давления тел позвонков уменьшается высота диска, происходит выпячивание фиброзного кольца за межпозвонковый промежуток. В результате оно может давить на структуры спинного мозга.
Патогенез остеохондроза
Иногда фиброзное кольцо покрывается трещинами, сквозь которые фрагменты желатинозного ядра выходят за пределы диска. Таким образом формируется грыжа Шморля, или хрящевая грыжа.
Симптоматика патологического процесса определяется местом расположения грыжи. Если она локализована спереди, то клинических проявлений не наблюдается, но в случае, когда грыжа имеет заднее расположение, она проникает в канал позвоночника и провоцирует симптомы шейного радикулита.
Клиника здесь определяется не давлением грыжи, а воспалительной реакцией в нервных корешках и эпидуральной клетчатке, также симптомы дают о себе знать из-за венозного стаза.
Симптоматика вторичного радикулита объясняется или выпячиванием фиброзного кольца за межпозвонковый промежуток, или истинной грыжей с задним расположением. Выяснение этого обстоятельства важно для выбора метода хирургического лечения в конкретном случае.
Межпозвонковый остеохондроз чаще локализован в пояснице, несколько реже — в шейном отделе позвоночного столба, и еще меньше — в грудном. Выявить патологию возможно только при глубоком ортопедо-неврологическом обследовании пациента.
Ведущим симптомом патологического процесса является локальный болевой синдром. При поясничной локализации очага поражения боль наблюдается в пояснице, иррадиирует в ягодицы и нижнюю конечность.
В ходе обследования определяются:
- сглаженность лордоза поясницы;
- симптом “вожжей”, то есть резкое напряжение паравертебральной мускулатуры поясницы;
- анталгический сколиоз;
- болезненность при пальпации смежных с вовлеченным в патологический процесс диском остистых отростков;
- симптом Осны-Школьникова, то есть резкая болезненность в позвоночнике при пальпации брюшной стенки в проекции 4 позвонка поясничного отдела.
Выявление неврологической симптоматики определяется локализацией и особенностями поражения межпозвоночного диска. При сдавлении нервных корешков пациент жалуется на болезненность в области их иннервации, парестезии, слабость в конечностях, снижение выраженности или полная потеря сухожильных рефлексов. Если симптоматика выражена двусторонне, то это подтверждает массивное выпадение диска.
Для постановки диагноза межпозвонкового остеохондроза применяют исследование спинномозговой жидкости, а также ряд инструментальных методик, в число которых входят дискография и веноспондилография.
Диагностика
Причину нетравматических деформаций устанавливают врачи-ревматологи. Диагностика травматических повреждений и их последствий входит в компетенцию травматологов-ортопедов. По показаниям назначают консультации генетика, онколога, других специалистов. Начальный этап обследования включает беседу с больным, общий физикальный осмотр, детальный осмотр суставов с оценкой их конфигурации, размеров, объема движений. На основании полученных данных составляют план диагностических мероприятий, в рамках которого могут проводиться:
- Рентгенография.
Стандартное исследование выполняется в двух проекциях. При необходимости назначают прицельные снимки, рентгенограммы симметричных суставов. Методика позволяет визуализировать переломы, вывихи, участки деструкции и остеолиза, изменения суставной щели, костные разрастания. - УЗИ сустава.
Показано для оценки состояния внутри- и околосуставных мягких тканей. Подтверждает наличие кровоизлияний, воспалительных процессов, областей кальцификации. - МРТ и КТ сустава.
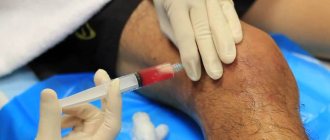
Рекомендованы при неоднозначных результатах базовых методик. Дают возможность точно определить характер патологии, объем и расположение патологического очага. Могут осуществляться на этапе подготовки к операции с целью планирования тактики хирургического лечения. - Пункция сустава.
Проводится при наличии жидкости. При травмах выполняется с лечебной целью. При заболеваниях сустава после эвакуации жидкость направляют на цитологический, иммунологический или микробиологический анализ для уточнения этиологии патологического процесса. - Артроскопия.
Производится при аутоиммунных заболеваниях, туберкулезе, некоторых других состояниях. Может быть диагностической либо лечебно-диагностической. Обеспечивает детальную визуализацию структур сустава, иногда включает биопсию. - Лабораторные анализы
. Подтверждают наличие воспалительного процесса, выявляют маркеры аутоиммунных патологий, применяются для определения возбудителя и его антибиотикочувствительности при инфекционных заболеваниях.
Рентгенография кистей рук
Классификация дегенеративно-дистрофических патологий
Дегенеративные заболевания суставов можно разделить на несколько основных групп, а именно:
- Первичные и вторичные деформирующие остеартрозы.
- Межпозвонковый остеохондроз.
- Деформирующий спондилоартроз.
- Остеохондропатии (в их число включены: болезнь Осгуд-Шляттера, Пертеса, Кинбека, Кенига, Келлера).
Перечисленные патологии провоцируют дегенеративные изменения суставов, особенности клиники различных заболеваний будут рассмотрены ниже.
Лечение
Помощь на догоспитальном этапе
При травмах руку или ногу фиксируют с помощью шины либо подручных приспособлений (например, дощечек), обеспечивают конечности возвышенное положение. К области повреждения прикладывают холод, при сильных болях дают анальгетик. При болях, отеке, покраснении нетравматического генеза рекомендован покой, допустимо кратковременное применение обезболивающих и противовоспалительных препаратов. Нарастание симптоматики, повышение общей температуры, ухудшение общего состояния являются поводом для срочной консультации специалиста.
Консервативная терапия
Больным с травматическими повреждениями выполняют блокаду перелома или вывиха, проводят вправление, осуществляют иммобилизацию гипсовой повязкой. Иногда показано скелетное вытяжение. Консервативная терапия при деформациях суставов может предусматривать следующие мероприятия:
- Охранительный режим
. Включает ограничение нагрузки, иногда – использование ортопедических приспособлений, трости, костылей, ходунков. - НПВС
. Являются обязательной частью лечения многих заболеваний и травм. Уменьшают болевой синдром, снижают выраженность воспалительного процесса. Могут применяться в виде таблеток, инъекций, кремов, мазей, гелей. - Антибиотики
. Необходимы при инфекционном генезе патологии. При неспецифических инфекциях назначаются короткими курсами (от одной до нескольких недель). При ИППП вводятся по специальным схемам. При туберкулезе показано длительное лечение продолжительностью несколько месяцев. - Гормональные препараты
. В виде блокад используются при неэффективности противоболевого и противовоспалительного лечения в период обострений. При некоторых аутоиммунных патологиях требуется прием средств общего действия. - Хондропротекторы
. Улучшают состояние хрящевой ткани. Возможно внутрисуставное введение, назначение таблеток либо инъекций. - Физиотерапевтические процедуры
. С учетом особенностей патологии медикаментозную терапию дополняют лекарственным электрофорезом, УВЧ, аппликациями озокерита и парафина, магнитотерапией, лазеротерапией, ударно-волновой терапией, массажем, мануальной терапией, иглорефлексотерапией. - Лечебная физкультура
. В период лечения ЛФК обеспечивает сохранение функции конечности, снижает риск развития осложнений. На этапе реабилитации позволяет улучшить функции пораженного сегмента, восстановить трудоспособность.
Остеохондропатии
Остеохондропатия представляет собой дегенеративно-некротическую патологию, которая развивается из-за нарушения трофики и прогрессирования дистрофических процессов в субхондральных отделах эпифизов костей.
Чаще случаи патологии встречаются в детстве и юношестве. Заболевание характеризуется хроническим доброкачественным течением и благополучным исходом.
Точные причины развития остеохондропатии неизвестны, но врачи склоняются к мнению, что патология развивается при действии одного или нескольких факторов из списка:
- травмирование;
- инфекционный процесс;
- генетическая предрасположенность;
- нарушение метаболических процессов и трофики.
Патогенез остеохондропатий предполагает местное нарушение трофики кости и костного мозга в эпифизах и апофизах.
Дистрофически-некротический процесс проходит последовательно пять стадий:
- Стадия некротических изменений, которая является результатом нарушения кровоснабжения участков апофиза или эпифиза.
- Стадия вторичного перелома импрессионного типа, который возможен при минимальных нагрузках.
- Стадия фрагментации. Предполагает рассасывание некротизированных участков губчатого вещества костной ткани.
- Стадия репарации. В ходе этой стадии разрастается соединительная ткань.
- Стадия консолидации. Предполагает процесс оссификации, при этом образуются деформации эпифиза или же он полностью восстанавливается при корректном лечении.