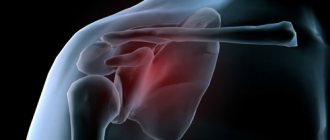
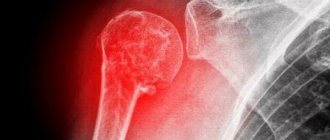
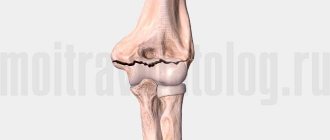
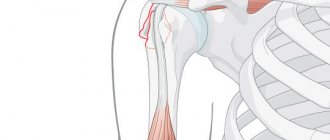
Шейка относится к проксимальной части плеча, на повреждения которой приходится около 6% всех случаев переломов скелета у пациентов среднего и молодого возраста. С этой структурой связано почти 50% суставных травм у пожилого населения. В 75% случаев переломы шейки плеча происходят с людьми после 60 лет. По статистике в два раза чаще травмируются женщины из-за остеопороза на фоне постменопаузы. Проксимальная часть кости отличается малым кортикальным слоем в силу возраста. В области хирургической шейки происходит переход к головке – месту крепления связок и мускулатуры.
Виды переломов и симптомы
Основной механизм повреждения – падение на локоть или с опорой на ладонь вытянутой руки. Конечность может быть отведена, приведена или располагаться нейтрально в момент приземления. При столкновении с поверхностью плечо выворачивается, отклоняется и движется назад. Ударная сила смещает головку в направлении суставной ямки, и она с размахом ударяется об лопатку или акромиальный отросток. В зависимости от позиции руки бывают три типа перелома: вколоченный, абдукционный и аддукционный.
Вколоченный перелом
При вколоченных переломов шейки плеча рука остается в нейтральной позиции. Под действием внешней силы по оси плечевого диафиза его нижний фрагмент внедряется в верхний. Образуется поперечное повреждении. В продольном направлении отломки могут не смещаться, но чаще они открываются под углом кзади.
Аддукционный перелом
Повреждение совершается при приведенной плечевой кости, потому называется аддукционным. Приводящая травма обычно осложняется сдвиганием отломков. Центральный из них отводится и разворачивается наружу, а периферический – мигрирует вверх, наружу или вперед и по отношению к первому, разворачивается. Угол между фрагментами открывается назад и внутрь. Приводящий перелом часто бывают вколоченным, когда тело кости внедряется в плечевую головку. Реже отломки полностью разъединяются и смещаются относительно друг друга.
Абдукционный перелом
По названию виден механизм повреждения — плечевая кость в момент приземления находилась в отведении от туловища. Образованный центральный отломок разворачивается внутрь и приводится. Периферический — вращается медиально, сдвигается вперед и вверх. Угол между фрагментами открывается назад и наружу. Внешний край кости может входить в головку, образуя вклиненный перелом. Без внедрения отломки смещаются и разъединяются. Травмы отводящего типа регистрируются наиболее часто.
Частые причины
Почти в 90% эпизодов перелом хирургической шейки плечевой кости спровоцировало падение на землю с высоты своего роста. Пожилые люди травмируются чаще. Причины типичного повреждения у молодых пациентов – травмы в результате ДТП или падения во время спортивной деятельности.
Внутрисуставные травмы анатомической шейки случаются редко, и только у пожилого контингента. Чаще линия перелома проходит через бугорки или под бугорками на плечевой кости. В совокупность чрезбугорковых и подбугорковых — это группа переломов хирургической шейки плеча.
Считается, что в момент травмы происходит вывих головки, а плечевая кость ломается подмышечной тягой и ударом, а также последующей контузией о край впадины.
ХИРУРГИЧЕСКАЯ ТЕХНИКА
ПРОКСИМАЛЬНАЯ ПЛЕЧЕВАЯ ПЛАСТИНА
Новый трехмерный стандарт в плечевом остеосинтезе
- Оптимальное анатомическое строение
- Сниженный риск субакромиального импинжмента
- Трехмерная субхондральная поддержка
- Облегченное крепление мягких тканей
Упрощенная фиксация мягких тканей
- Уникальная конструкция отверстий под лигатуры позволяет после фиксации головки плечевой кости восстановить бугристость
- Отверстия под лигатуры допускают многократное проведение нити для прочной фиксации мягких тканей
Технология направителей
- Заранее установленные одноразовые направители сверла
- Нет необходимости в интраоперационной сборке, что существенно экономит время
- Проводники имеют цветовую маркировку для облегчения идентификации пластины: красный — правая лайм — левая
Диагностика
Распознать закрытый перелом сложно, если смещение фрагментов незначительное. Пациенты проявляют следующие жалобы:
- боль, которая усиливается при движении;
- припухлость, кровоподтеки;
- смещение оси плечевого сустава;
- отставание локтя от туловища.
Контуры сустава обычно сохраняются. Травматолог ощупывает плечо, и при нажатии на проксимальный конец кости появляется боль. Легкие удары по локтю, по направлению к плечу также вызывают усиление болезненности. Аддукционные переломы легче обнаруживать визуально при смещенных фрагментах: снаружи и спереди образуется выступ, со стороны подмышечной линии – острый край. Абдукционные переломы напоминают внешне вывих сустава по западению плеча. Полностью невозможны активные движения, а при их выполнении слышится хруст. Если отломки разъединились, то разворот плечевой кости происходит при неподвижной головке.
Сложнее диагностируются вколоченные переломы, поскольку симптомы проявляются слабо: припухлость, боль при нажатии, поколачивание по локтю – основные проявления. Переломы без смещения проявляют себя при осевой нагрузке и развороте, ограничению функции. При разделении отломков нормальные движения резко ограничены, отмечается патологическая подвижность внутри сустава.
При переломах хирургической шейки иногда повреждается подмышечный нерв отломками в подмышечной впадине. Осложнение выявляется по отечности, венозному застою, нарушению чувствительности и свисанию верхней конечности.
При подозрении на повреждения шейки плеча проводят рентген обследование, чтобы исключить вывих, ушиб и растяжение. Снимки выполняют в переднезадней и аксиальной проекциях для выявления смещений и их углов.
Рак костей таза
Первичные опухоли костей таза – редко встречающиеся опухоли костной ткани, при этом одинаково встречаются как остеосаркомы (опухоли, происходящие из костей), так и хондросаркомы (опухоли, происходящие из хрящевой ткани).
В редких случаях встречается саркома тазобедренного сустава. Подобная патология встречается чаще у мужчин, чем у женщин.
К симптомам рака костей таза можно отнести:
- Боли тупого характера в ягодице и тазу, которые иногда сопровождаются кратковременным подъёмом температуры;
- По мере прогрессирования заболевания начинает нарастать боль при хождении и физических нагрузках;
- С течением времени, когда опухоль достигает больших размеров, на коже обнаруживается отёк и выпячивание, при этом кожный покров истончается, из-за чего становится виден сосудистый рисунок;
- На последних стадиях, когда опухоль сдавливает сосуды и нервы, боль начинает иррадиировать в пах, бедро, промежность, позвоночник;
- При поражении тазобедренного сустава возникают болезненные контрактуры и ограничение подвижности.
Первая помощь
Доврачебная помощь состоит в том, чтобы обеспечить пострадавшему покой, усадить, обеспечив плечу опору. При кровотечении – проводят наложения жгута выше места повреждения.
Неотложная помощь предусматривает:
- введение в гематому 1% раствора новокаина (исключается аллергическая реакция), одновременно проводится пункция сустава при гемартрозе;
- пациенту дают седативные средства и вводят наркотические анальгетики при сильной боли;
- плечо и сустав иммобилизуют с помощью валик в подмышечной впадины, руку фиксируют косыночной повязкой или повязкой Дезо;
- раневая поверхность прикрывается асептической повязкой до фиксации плеча, проводится пережатие плечевой артерии или наложение жгута.
Нельзя смещать костные отломки, самостоятельно пережимать рану.
К какому врачу обратиться
Пострадавшего госпитализируют в травматологическое отделение. Врач осматривает плечо и проводит тестирование. При переломе шейки плечевой кости отсутствует характерное пружинистое сопротивление движению, как при вывихах.
Плечо обезболивают, проводят закрытую репозицию, фиксируют лонгетой или торакобрахиальной повязкой. Обязательно контролируют положение костей рентгенографическим методом, когда гипс высыхает и через 7 дней.
Лечение
Пожилым пациентам с вколоченными переломами не проводят вправления. Репозиция показана при большом угловом смещении, если позволяет состояние здоровья.
Вправление не требуется в нескольких случаях: перелом невколоченный, выявлено маленькое смещение при абдукционном переломе, имеются осколки головки плеча. Несращение у молодых пациентов фиксируется редко, если фрагменты были полностью разъедены и повреждены мягкие ткани.
Молодым людям нужна репозиция даже при умеренном смещении и образовании угла. Особенно этого требуют аддукционные переломы, неправильное сращение которых нарушит функциональность сустава.
Вколоченные переломы без признаков смещения
Вколоченные переломы поддаются лечению косыночной повязкой, если фрагменты не смещены. Руку, согнутую в локте под углом 60 градусов, подвешивают свободно. Плечо обезболивают для расслабления мускулатуры и постепенного восстановления оси плечевой кости. Сращению помогают с помощью лечебной гимнастики уже со второго дня. С пятого дня допустимы суставные движения в облегченном положении – наклоне вперед. Разрешены маятниковые покачивания, плечо приводится и отводится. Амплитуду наращивают постепенно.
Для фиксации руки используют ватно-марлевую косынку, а в подмышечной впадине располагают валик или подушку. Используется массаж выше места перелома для улучшения лимфатического и венозного оттока, физиотерапевтические процедуры для снятия спазма и боли.
Переломы хирургической шейки плеча со смещением
Репозиция отломков проводится двумя травматологами. Руку, согнутую в плече на 30–45 градусов, отводят в сторону на 90 градусов, локоть сгибают на 90 градусов. Плечо разворачивают наружу на 90 градусов и вытягивают кость по суставной оси.
Для выполнения тяги проводят упор стопой возле подмышки пациента. Травматолог руками вправляет отломки в месте перелома. Для фиксации совмещенных фрагментов используют торакобрахиальную повязку. Плечо остается отведенным на 90 градусов, предплечье сгибается на 90 градусов, кисть разогнута на 160 градусов. Тактика репозиции при аддукционных переломах предусматривает первичное вправление углового смещения. Затем совмещение костей выполняют аналогичным образом.
При отводящих переломах применяют шины, чрезкожное или скелетное вытяжение конечности. Шину устанавливают для совмещения центрального и периферического фрагментов и полного выравнивания суставной оси. Без вытяжения функция отведения плеча нарушается.
Хирургическое лечение
Оперативное лечение проводится с помощью артроскопа, предусматривающего выполнение 2–3 разрезов. Показания для операции связаны с невозможностью провести репозицию:
- большое смещение отломков;
- вклинение трубчатой кости в головку;
- разворот хрящевой поверхности головки наружу и нарушение суставной конгруэнтности.
Показанием для операции являются переломовывихи головки плеча при абдукционных вколоченных переломахшейки плеча со смещением большого бугорка, который мешает функции мышц. Раздробленная головка плечевой кости – показание к хирургическому лечению.
Для фиксации фрагментов используют накостный остеосинтез или чрезкожную компрессию аппаратом Илизарова. При отрыве большого бугорка применяют фиксацию шурупом или проволокой.
При выполнении операции разрез проводят от акромиально-ключичного сустав вдоль дельтовидно-грудной борозды книзу большой грудной мышцы. Чаще всего полагаются на погружной остеосинтез с винтами, Т-образными и угловыми пластинами, фиксаторами с термомеханической памятью формы.
Эндопротезирование плечевого сустава
Для замены плечевого сустава эндопротезом после перелома имеются показания:
- передние и задние переломо-вывихи;
- раздробление головки;
- импрессионные переломы;
- переломы суставной впадины лопатки с осколками.
В зависимости от степени повреждения костей и суставных поверхностей применяют различные виды протезов. Поверхностное эндопротезирование предусматривает замену головки плеча. Однополюсное протезирование – головки или суставной впадины лопатки.
Тотальное эндопротезирование проводят при поражении и плечевой кости, и суставной впадины. Протезы бывают анатомическими, повторяющими формы костей, и обратными. Реверсивные типы применяются, когда нарушена функция вращательной манжеты плеча. В обратном эндопротезе вогнутая суставная впадина находится на ножке в плечевой кости.
Переломы верхней (проксимальной) части плечевой кости
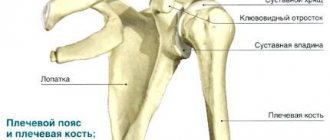
Плечевая кость – эта та кость, которая располагается между локтем и надплечьем. Обычно плечом называют ту часть тела, которая располагается между шеей и плечевым суставом, но это неверно: плечо располагается ниже.
Плечевая кость, как и все трубчатые кости, состоит из трех частей: верхней (проксимальной), средней (диафиза) и нижней (дистальной).
Верхняя (проксимальная) часть плечевой кости имеет достаточно сложную анатомию и вместе с лопаткой образует плечевой сустав. В проксимальном отделе плечевой кости выделяют головку полусферической формы, за счет чего возможны движения в плечевом суставе. Головка покрыта хрящом. Ниже головки имеется сужение – анатомическая шейка. Под анатомической шейкой располагаются два бугорка – большой и малый, к которым прикрепляются мышцы. К большому бугорку прикрепляются малая круглая, подостная, и надостная мышцы (вращают плечо наружу и удерживают его в суставе). К малому бугорку прикрепляется подлопаточная мышца (вращает плечо внутрь). Все эти мышцы образуют так называемую ротаторную (вращательную) манжету плеча. Между бугорками имеется борозда, в которой проходит сухожилие длинной головки двуглавой мышцы плеча. Под бугорками имеется еще одно сужение, которое называют хирургической шейкой. Подробнее об анатомии плечевой кости и плечевого сустава вы можете прочитать на нашем сайте.
Перелом плечевой кости может произойти в любой из ее частей: проксимальной, средней (диафизе) и дистальной. Как правило, перелом локализуется в одной части, но иногда линия перелома проходит через две (например, перелом затрагивает проксимальную и среднюю части кости). Каждый из вариантов имеет свои особенности, поэтому мы опишем их в отдельных статьях.
Когда возникает перелом?
Чаще всего перелом проксимального отдела плечевой кости происходит у пожилых людей, у которых имеется остеопороз, т.е. кость имеет небольшую прочность. Однако перелом проксимального отдела плечевой кости может возникнуть и у молодых людей.
Типичная травма, при которой появляется перелом – падение на руку, но перелом может возникнуть и при прямом ударе по верхней части плеча. Кроме того, встречаются и так называемые отрывные переломы, и переломовывихи, о которых вы можете прочитать в отдельной статье на нашем сайте.
Симптомы
Сразу после перелома пострадавший чувствует боль в области плечевого сустава, движения становятся резко болезненными, но чаще движения плечом вообще невозможны. Плечо может деформироваться.
Может возникнуть нарушение чувствительности кисти, предплечья или плеча. Онемение или чувство мурашек, иголок может быть обусловлено как повреждением нервов при переломе, так и в результате отека, который при переломе возникает практически всегда.
Через несколько часов после травмы возникает отек, позже, примерно через сутки, в области плечевого сустава появляется синяк (его ошибочно называют гематомой, но на самом деле это просто синяк – подкожножировая клетчатка пропитывается кровью). В течение нескольких дней или даже недель этот синяк может увеличиваться в размерах и «сползать» вниз, даже до кисти.
Первая помощь:
Во-первых, убедитесь, что пострадавший находится в полной безопасности.
Если пациент не может идти, вызовите скорую помощь. В остальных случаях можно добраться до врача самостоятельно на такси – что может оказаться гораздо быстрее.
Не пытайтесь двигать поврежденной рукой. Это может стать причиной повреждения кровеносных сосудов, нервов и мягких тканей.
Если отломки костей выступают из раны (открытый перелом), не пытайтесь их вправить обратно.
При открытом переломе наложите стерильную повязку (остановите любой автомобиль, в аптечке которого должны быть стерильные бинты).
Не накладывайте жгут! Просто туго забинтуйте рану и придайте руке положение выше уровня сердца пострадавшего.
Если наложить повязку затруднительно, просто укройте рану стерильными салфетками или бинтом до прибытия бригады скорой помощи.
Если медицинская помощь недоступна, а пациент должен быть перемещен, обездвижьте (иммобилизируйте) поврежденную конечность с помощью временных шин или косынки.
Временное шинирование может быть осуществлено с помощью дощечек, веток, картона или скрученных журналов. Избегайте чрезмерного сдавливания руки.
Подвесьте руку на косыночной повязке. Косынка представляет собой отрезок ткани со связанными концами, одеваемый на шею и поддерживающий поврежденную руку.
Косыночная повязка
Какие бывают переломы?
Существуют несколько типичных вариантов переломов:
Отрыв большого бугорка, перелом анатомической шейки, перелом хирургической шейки, отрыв малого бугорка, внутрисуставной перелом (раскалывание головки), переломовывих.
Каждый из этих типичных вариантов может сочетаться с другим, так что у конкретного пациента может иметь место сочетание, например, отрыва большого бугорка и перелома хирургической шейки, или любой другой вариант. Кроме того, перелом может быть вколоченным – если один отломок вдавливается в другой. Для описания многообразия возможных вариантов перелома травматологи чаще всего используют классификацию Neer, которая выделяет одно-, двух-, трех- и четырех фрагментарные переломы.
Как мы уже упоминали, к бугоркам прикрепляются мышцы, которые имеют разную направленность. Ввиду этого отломки кости часто смещаются в том направлении, куда их тянут соответствующие мышцы.
Типичные смещения трехфрагментарных переломов (состоящих из трех частей). Слева – отрыв малого бугорка и перелом хирургической шейки, справа – отрыв большого бугорка с переломом хирургической шейки. Большой бугорок мигрирует вверх и назад.
Смещенный вверх и кзади большой бугорок будет нарушать отведение, так как при этом он будет просто соударяться с акромиальным отростком лопатки, ограничивая движения.
Полностью оторванный большой бугорок может смещаться в подакромиальное пространство, и, в таком случае, в последующем также будет невозможно отводить руку вбок.
Смещенный в подакромиальное пространство большой бугорок (отмечен красной стрелкой)
Вообще вариантов переломов проксимальной части плечевой кости очень много, подробнее о них вы можете почитать на нашем сайте.
Диагноз
Диагноз перелома проксимального отдела плечевой кости выставляется по результатам осмотра и дополнительных методов исследования (рентгенологических, компьютерной томографии). Во время осмотра врач расспросит вас об обстоятельствах травмы. Постарайтесь максимально подробно, но при этом лаконично рассказать о том, что случилось. Не забудьте сообщить об описанных выше симптомах, если они имеются (чувство онемения и т.д.).
Точный характер перелома не всегда можно установить по рентгенограммам, так как вариантов переломов очень много, а на простых рентгенограммах отломки часто наслаиваются друг на друга. Тем не менее, сначала всегда выполняют рентгенограмму в передне-задней проекции. Если перелом простой, то этого достаточно, но если перелом сложный, то необходимо выполнять либо рентгенографию в дополнительных проекциях (косых, осевых и т.д.), либо выполнять компьютерную томографию. Рентгенограммы в дополнительных проекциях технически сложны, часто требуют того, чтобы руке придали особое положение, а это часто невозможно ввиду сильной болезненности. Поэтому чаще хирурги предпочитают компьютерную томографию.
В любом случае выполнять компьютерную томографию до обычных рентгенограмм не всегда целесообразно. Магнитно-резонансная томография имеет меньшую информативность по сравнению с компьютерной томографией при диагностике характера перелома, но иногда, если врач заподозрит повреждение связок или сухожилий, то выполняется и это исследование.
Как лечить переломы проксимальной части плечевой кости?
Существуют два принципиальных способа лечения переломов — консервативный (без операции) и оперативный. Выбор способа лечения делается с учетом характера перелома, смещения костных отломков, образа жизни пациента, и сопутствующих заболеваний.
Все переломы проксимальной части плечевой кости можно условно разделить на два типа:
— те, которые можно с успехом лечить консервативно, т.е. без операции и
— те, которые лучше оперировать.
Безоперационное лечение целесообразно при простых переломах без смещения или с минимальным смещением отломков (менее 1 сантиметра). Кроме того, консервативное лечение показано в тех случаях, когда в силу разных причин рука пациента не функционировала до травмы (после инсульта, например).
Руку обездвиживают с помощью специальных лонгет из гипса или из современных отвердевающих материалов. Существуют и гораздо более удобные по сравнению с обычной гипсовой лонгетой современные ортезы. Конкретный вариант подходящего ортеза или повязки определяется характером перелома. Сроки иммобилизации также определяются характером перелома. Обычно при консервативном лечении длительно обездвиживания больше, чем при оперативном.
В остальных случаях обычно целесообразно оперативное лечение, которое позволяет устранить смещение, фиксировать отломки и раньше начать движения в плечевом суставе.
Вариант фиксации отломков определяется характером перелома. При отрывах большого бугорка его чаще фиксируют проволокой или винтом и проволокой.
Фиксация большого бугорка проволокой.
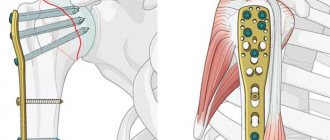
При более сложных переломах выполняют фиксацию интрамедуллярным штифтом или пластиной.
Фиксация перелома пластиной PHILOS фирмы Synthes.
Требования к пластинам для фиксации переломов проксимальной части плечевой кости весьма высоки. Они должны быть изготовлены из высококачественных сплавов, иметь большой запас механической прочности, винты должны блокироваться в отверстиях пластины, а сама пластина должна иметь дополнительные отверстия для подшивания сухожилий ротаторной манжеты и связок плечевого сустава. Все эти особенности определяют их высокую стоимость, которая в нашей стране легко может превышать 1000 долларов США.
Слева — остеосинтез винтами, справа — остеосинтез пластиной фирмы Arthrex с отверстиями для подшивания сухожилий ротаторной (вращательной) манжеты
Остеосинтез интрамедуллярным штифтом – обычно менее травматичная операция, но она имеет свои ограничения. Как правило, выбор в пользу интрамедуллярного штифта происходит при более простых переломах без отрыва бугорков, или в тех случаях, когда линия перелома распространяется на диафиз. Впрочем, интрамедуллярный остеосинтез возможен и при более сложных переломах, но технически эта операция очень сложна.
У пожилых пациентов одной из основных трудностей, сопутствующей переломам проксимального отдела плеча, является остеопороз. Кость – мягкая, «сахарная», и обычные винты в такой кости легко прорезываются и вся конструкция становится нестабильной.
Кроме того, у пожилых пациентов многооскольчатые переломы часто вообще не срастаются даже при идеальной репозиции (сопоставлении отломков) и фиксации, за счет того, что с возрастом кровоснабжение головки снижается. Поэтому, если врач расценивает кровоснабжение головки у пожилого пациента как недостаточное, то выполняется не остеосинтез, а эндопротезирование – т.е. сустав меняется на новый искусственный.
Эндопротезы плечевого сустава фирмы Zimmer® (Anatomical Shoulder™, инверсные и реверсные)
Осложнения
Помимо того, что операция позволяет устранить смещение костных отломков, ей свойственны и недостатки. В частности, основными осложнениями хирургического лечения являются:
Остеолиз (рассасывание) головки. Такое осложнение обусловлено недостаточным кровоснабжением головки плечевой кости, которая, будучи лишенной питания, постепенно рассасывается. Обычно это осложнение возникает тогда, когда вместо рекомендованного первичного эндопротезирования выполняют остеосинтез. Однако и такой выбор не лишен смысла, так как остеосинтез – это попытка «спасти» сустав. В любом случае риск остеолиза нужно оценивать у каждого пациента индивидуально и на основании этой оценки планировать операцию. Такое осложнение может возникнуть как после операции, так и после консервативного лечения.
Перфорация головки винтами. Если в ходе остеосинтеза будут использованы слишком длинные винты, то они перфорируют суставную поверхность головки и бубут мешать движениям в суставе. Это техническая ошибка и избежать ее можно только тщательно соблюдая правила выполнения операции. В частности, операционная должна быть обязательно оборудована электронно-оптическим преобразователем (ЭОП), который позволяет хирургу выполнить рентгенограммы в нескольких проекциях и убедиться в правильном положении винтов.
Импинджемент-синдром. Это синдром соударения, когда механическое препятствие мешает движениям в суставе. Чаще импинджемент-синдром плечевого сустава обусловлен соударением смещенного большого бугорка или верхнего края неправильно спозиционированной пластины об акромиальный отросток лопатки.
Замороженное плечо. Иногда это осложнение еще называют адгезивным капсулитом, хотя эти понятия не совсем синонимичны. Такое осложнение может возникнуть как после операции, так и после консервативного лечения. Осложнение проявляется резким ограничением движений.
Инфекционные осложнения – остеомиелит. Для профилактики этого осложнения необходимо соблюдать требования асептики, а пациент должен получать антибиотики с профилактической целью (назначают внутривенно за 30 минут до операции). Частота развития этого осложнения составляет менее 1%
Реабилитация
В послеоперационном периоде руку обычно иммобилизируют отводящим ортезом или гипсовой повязкой, могут назначить обезболивающие препараты, такие как парацетамол или аспирин, ибупрофен.
После нормального сращения отломков функция плечевого сустава постепенно восстанавливается, но значительная тяжесть самой травмы иногда не позволяет восстановить функцию сустава полностью.
При стабильной фиксации упражнения для увеличения объема движений и укрепления мышц могут быть начаты, как только уменьшатся болевые ощущения. Необходимы контрольные осмотры врачом и контрольные рентгенограммы, периодичность которых определяет лечащий врач. В ходе этих осмотров врач дает рекомендации по расширению программы реабилитации или, наоборот, советует приостановить упражнения.
Примерные упражнения для реабилитации вы можете посмотреть на нашем сайте (кликните мышкой, чтобы перейти).
Какие вопросы стоит обсудить с врачом?
- Какие у меня индивидуальные риски осложнений при хирургическом и консервативном лечении? Какой метод лечения в моем случае позволит рассчитывать на максимальный успех?
- Как эта травма скажется на функции руки в последующем?
- Могут ли какие-нибудь мои индивидуальные факторы повлиять на исход лечения (сопутствующие заболевания, такие как сахарный диабет и др., вредные привычки)?
- Какой имплант для остеосинтеза оптимален при таком характере перелома?
- Насколько полноценно смогу обслуживать сам себя после операции?
- Когда я смогу вернуться на работу, если моя работа связана с … ?
- Когда нужно проводить контрольные осмотры и рентгенологические исследования?
| Автор статьи – кандидат медицинских наук Середа Андрей Петрович Статья предназначена исключительно для всестороннего информирования о заболевании и о тактике его лечения. Помните, что самолечение может навредить Вашему здоровью. Обратитесь к врачу. |
Лечение переломов шейки плеча у пожилых людей
Пожилые люди зачастую имеют абсолютные противопоказания к операции: фибрилляция предсердий, злокачественная гипертония, сахарный диабет. Пожилым пациентам выполняют обезболивание и фиксацию плеча повязкой. ЛФК начинают в раннем периоде для восстановления мышц и подвижности сустава.
В старческом возрасте оскольчатые переломы срастаются хуже из-за плохого кровоснабжения. Иногда выбирают эндопротезирование вместо остеосинтеза, если допустимо проведение операции. Противопоказанием является остеопороз. При хирургическом вмешательстве используют малоинвазивные техники и фиксаторы, которые не травмируют мягкие ткани и кости. Фиксацию пластиной в пожилом возрасте используют с расчетом на то, что она останется в кости надолго.
Причины возникновения заболевания
Сегодня медицина пока не в состоянии ответить на такой вопрос. Количество пациентов с первичной онкопатологией костей из года в год или остаётся прежним, или растёт, но не сокращается. Исключением служат только лишь пациенты с вторичными поражениями костной ткани: в данном случае процент людей с раком зависит от локализации первичной опухоли и своевременно начатого лечения.
Но следует отметить, что первичные опухоли костей встречаются в основном у людей 10-20 летнего возраста, при этом заболеваемость выше среди курящих пациентов.
Сроки восстановления
После хирургического восстановления плечо фиксируют лонгетой. В любом случае с третьего дня после репозиции и фиксации плеча больного заставляют шевелить пальцами, сгибать и разгибать лучезапястный и локтевой суставы. Операционные швы обычно снимают через неделю. Движения в плече допускаются с 20-го дня. Металлические элементы при остеосинтезе удаляют через три месяца.
При консервативном подходе иммобилизации продолжается от 6 до 8 неделю, но после месяца гипс снимают и руку фиксируют на отводящей шине. Средний период реабилитации составляет 3–4 недели, а полная трудоспособность восстанавливается через полгода. Пациента обязательно заставляют поднимать руку на шине, чтобы избежать болевого синдрома.
У пожилых людей сроки восстановления значительно дольше, и обычно связаны с плохим кровоснабжением. Потому в старческом возрасте необходимо ежедневное выполнение упражнение, физиотерапевтические методы регенерации.
Реабилитационный период
После прохождения консервативного или хирургического лечения следует реабилитация, во время которой пациент восстанавливает физическую активность. Обязательно назначается дыхательная гимнастика, упражнения для пальцев, разработка суставов (плечевого и локтевого). Помимо этого пациенту назначается прохождение:
- магнитотерапии;
- электрофореза;
- фонофореза;
- солевой ванны;
- грязелечения;
- гидротерапии;
- массажа.
Пациенту в период восстановления необходимо полноценно питаться и употреблять в пищу продукты, в которых в достаточном количестве содержится кальций и витамин Д3. Для скорейшего восстановления нагрузку на руку следует давать постепенно, а при возникновении болезненных ощущений прекратить упражнения и попробовать повторить его позже.
Возможные осложнения
Осложнения обычно связаны с повреждением мышц и подмышечного нерва, что нарушает функционирование плеча. Намного реже возникают осложнения после операций: рассасывание головки плеча у пожилых людей на фоне плохого кровоснабжения, перфорация головки плеча винтами. При неправильном установлении пластин развивается импиджмент синдром – соударение смещенного переломом большого бугорка и акромиального отростка. Синдром замороженного плеча становится осложнением и после консервативного подхода в результате недостаточной реабилитации.
Уход и реабилитация
Реабилитация подразумевает улучшение кровоснабжения и оттока венозной крови из области перелома, восстановление мышц.
Больных инструктируют шевелить пальцами, кистью с первого дня. Через 3–4 недели торакобрахиальную повязку заменяют лонгетной, становятся допустимы пассивные движения в локте, затем – активные.
ЛФК проводят под руководством методиста. Комплекс упражнений включает идеомоторные нагрузки (мысленное направление импульса), изометрическое напряжение мышц, перемещение ладони на поверхности стола с помощью тележки или облегченные движения на гамаке.
Нагрузки даются по 20 минут, но до 5–6 раз в сутки. Когда больной сможет поднять руку над шиной и удержать положение до 20 секунд, иммобилизацию прекращают, начинается активная реабилитация мышц плечевого пояса. Для восстановления трудоспособности требуется 8–10 недель.
Торакобрахиальная повязка
Больных волнует вопрос о том, как спать с гипсом. Повязка Дезо позволяет спать на спине или здоровой стороне без смещения отломков. При травме правой руки – на левом боку. Иммобилизация продолжается столько, сколько требуется до формирования первичной мозоли. При торакобрахиальной повязке в положении лежа на здоровом боку под локоть сломанной конечности подкладывают подушку, чтобы избежать свисания и боли. При появлении боли во сне сделать стоя маятниковые движения.
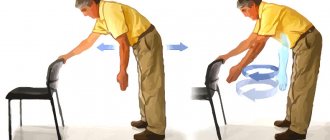
ЛФК во втором периоде лечения перелома плеча
Второй, функциональный этап восстановления, длится 3-6 недель. К этому времени на месте перелома образуется костная мозоль, что травматологи Юсуповской больницы подтверждают с помощью рентгенографии. Целью реабилитации на втором этапе является восстановление прежнего объема пассивных и активных движений. Комплекс упражнений расширяется, но исходное положение остается прежним. Пациенту предлагают следующий комплекс упражнений:
- вытянуть верхние конечности вперёд перед собой так, чтобы они располагались параллельно полу;
- отвести руки в стороны из исходного положения;
- поднимать плечи до горизонтального уровня;
- отводить согнутые руки, до горизонтального уровня, поддерживая их здоровой рукой;
- собрать пальцы в замок и качать руками вверх и вниз;
- разводить руки в стороны до горизонтального уровня.
Пациент может отводить в стороны обе руки, согнутые в локтевых суставах, выполнять движения локтями по кругу, отводить назад локти. Из положения «стоя» с забрасыванием руки на спину можно осуществлять маятникообразные качания назад и вперёд. Скольжением вдоль тела следует поднимать согнутые руки. Нужно вращать верхними конечностями вокруг продольной линии.
В это время особо полезны водные процедуры. Реабилитологи рекомендуют пациенту во время посещения бассейна выполнять разнообразные движения конечностями, упражнения, имитирующие плавание брассом и вольным стилем, скрещивание рук перед грудью и отведение назад. Пребывание в воде даёт дополнительную нагрузку на мышцы, в то же время делает процесс выполнения упражнений безболезненным. Водная гимнастика улучшает кровообращение, повышает эффективность тренировки.