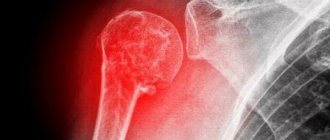
Остеосинтез при переломе шейки плеча
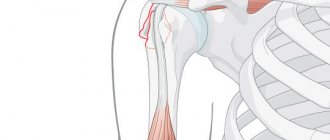
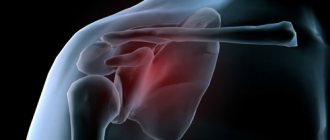
Трещина или разлом плечевой кости в ее верхней части называется переломом шейки плеча. Основными пациентами становятся женщины, пожилого возраста. Причина получения травмы – падение, при котором рука оказывается прижатой к туловищу или отведенной назад. Перелом проявляется болью, появлением отека, ограниченностью движений поврежденной конечности. В некоторых случаях слышится хруст кости. Диагноз уточняется рентгенологическим исследованием. Стандартным лечением является проведение анестезии, репозиции, иммобилизации. Если репозиция затруднительна, требуется оперативное вмешательство.
Плечевая кость очень уязвима, ее повреждения составляют около 13 % по отношению ко всем травма с переломами. По частоте она встречается чуть менее 100 случаев на 100 тыс. населения за год. Молодые люди получают подобные травмы в результате аварий, падений с высоты, ударов. Пожилые пациенты могут сломать кость, упав с высоты собственного роста. Такое различие объясняется развитием старческого остеопороза, когда кости становятся хрупкими и ломкими. В таком состоянии больному достаточно упасть на локоть или кисть, чтобы получить перелом.
Перелом плечевой кости со смещением. Остеосинтез титановой пластиной. Часть 1
Я никогда не думала, что что-нибудь сломаю. И уж тем более не могла себе представить, что переломы, полученные в быту, могут требовать оперативного лечения. Однако все бывает в первый раз.
Если вы нашли эту статью, то вероятно тоже столкнулись с переломом, или вам предстоит операция. Я практически не нашла никакой дельной информации перед операцией, хотя усиленно взрывала интернет. Искренне надеюсь, что эта статья кому-то поможет найти ответы на вопросы, кого-то успокоит и будет не так уж страшно.
Как я сломала руку
Скользкое дачное крылечко после дождя, руки, занятые вещами — за перила я не держалась. Доля секунды — и я уже сижу на ступеньках. Болит где-то в районе бедра. Пытаюсь встать, но понимаю, что левая рука меня не слушается. Слышу какой-то скрежет внутри (это края сломанной кости трутся друг о друга). Боли в руке нет, это потому что у меня шок. Почти потеряла сознание. Когда меня подняли и усадили на стул, то я обратила внимание, что интуитивно поддерживаю больную руку здоровой. Надежда на вывих сустава быстро улетучилась, когда я попробовала пошевелить левой рукой и согнуть ее — она висела плетью, а внутри ходуном ходили отломки, неестественно надувая руку то с одной, то с другой стороны. От этого зрелища меня затошнило, голова кружилась, а ноги были ватные.
Как я поняла уже потом, упала я на бедро, но руки во время моего бесславного полета пошли в стороны, и одна из них со всей силы ударилась о перилу, потому и сломалась.
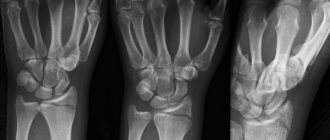
Через час я была в травмпункте города Солнечногорска. В порядке живой очереди мне сделали снимки и наложили гипсовую лонгету. На снимках красовался винтообразный перелом плечевой кости в нижней трети (ближе к локтю) со смещением. Местный травматолог сразу сказал мне, что потребуется операция и спросил, в какую больницу направлять. Таким образом, в тот же вечер меня привезли в больницу по месту жительства, где в 23 часа госпитализировали, и я почти без сил заснула на новообретенной постели 36 больницы города Москвы.
снимок сразу после перелома (без гипса)
Первый стационар
В стационар я попала субботней ночью, и, конечно же, никто не стал срочно мною заниматься, только сделали новые снимки. В воскресенье у меня взяли анализы, пару раз укололи анальгин. Я не могла понять, где мой врач, будет ли операция и когда, надолго ли я застряла в этом учреждении, где меня якобы лечат. Когда мне пришли делать ЭКГ я была уже почти уверена, что это верный знак подготовки к операции. Но все оказалось иначе: днем явился мой лечащий врач, который сомневался в целесообразности операции. Он сказал, что обсудит эту ситуацию с заведующим отделением и вернется ко мне. Заведующий заглянул чуть позже и тоже был весь в сомнениях. По его словам «кость в гипсе встала ровно и срастется сама», поэтому операция не обязательна в моем случае. Однако сами такое решение врачи принять не могли, стали ждать профессора. Профессор собрала консилиум и все эти люди пришли ко мне в палату. Меня рассмотрели, проверили, работают ли пальцы и сообщили, что оперировать не будут, мол повезло, и так должно срастись. А на следующий день меня выписали домой. Таким образом я провела 4 дня в больнице безо всякого лечения.
Понятно, что ничего не понятно
Дальше мне было рекомендовано наблюдаться в травмпункте по месту жительства. Первый раз я явилась туда без снимков, только с эпикризом. Когда же пришло время переделать снимок — с момента перелома прошло уже 2 недели, и травматолог, увидев свежий снимок, сказал, что операция мне нужна и побыстрее бы. Я была в растерянности: какой-то травматолог против мнения целого консилиума? Однако свежий снимок и мне самой показался страшноватым.
снимок через 10 дней после перелома в гипсе
Прошло еще пару дней, я снова с перепугу переделала снимок но уже в другой проекции, и то, что я там увидела, меня дико напугало. Потому что ТАКАЯ кость точно не срастется.
Было ясно, что кость не стоит так как раньше, отломки перемещались несмотря на гипсовую лонгету. И я стала собирать мнения других врачей. Все они говорили одно: нужна операция, не тяните, чем дольше времени пройдет, тем тяжелее будет хирургу.
Мне пришлось снова сдавать все анализы, делать снимок легких и ЭКГ. На тот момент я уже знала, что поеду делать операцию в 83 больницу. Через знакомых знакомых мне порекомендовали обратиться к доктору Горелову. На консультации он показался мне рассудительным и даже несколько пессимистичным (на самом деле он просто честно предупреждал о рисках), но квалифицированным врачом. Причин не доверять ему я не нашла. Стационар в больнице мне понравился — двух и одноместные чистые палаты с телевизором, вайфаем и даже кондиционером. В общем меня все устроило.
Меня прооперировали 14 сентября, а через 2 дня после операции уже выписали, взяв с меня обещание приезжать на перевязки. В целом мне в этой больнице понравился весь персонал — и врачи и мой анестезиолог и внимательные медсестры. Всем хочу выразить благодарность за профессинализм и помощь.
И. В. Горелов очень добрый, грамотный, спокойный и терпеливый врач, подробно отвечает на все вопросы, успокаивает и подбадривает. Никакой фамильярности или попыток подколоть пациента, неудачно пошутить и т.д. Такие качества врача очень важны для меня, потому что прислушиваешься к каждому слову и в какой-то степени врач для пациента это авторитет, которому нужно полностью довериться и выполнять все указания. А если вам неприятен сам человек или общение с ним, то это все усложняет и никакого позитвного настроя нет и в помине.
Перелом плечевой кости со смещением и варианты его лечения
Врачи говорят, что сломать плечевую кость не так-то просто — это одна из самых крупных и крепких костей человека. Крайне редко переломы со смещением лечат консервативно. Это и довольно долгое срастание кости и большая вероятность, что после пары месяцев в гипсе кость срастется криво. Но самое неприятное — она может вообще не срастись, а на месте перелома может образоваться ложный сустав, что очень и очень нехорошо.
Оперативное же вмешательство может быть рискованным по той причине, что по плечевой кости к локтю проходит лучевой нерв. Если говорить простым языком, то этот нерв отвечает за работу кисти руки. Если повредить его во время операции, то кисть может попросту «повиснуть» на продолжительное время. А гарантий врачи не дают, каждый человек индивидуален, кому-то может не повезти.
Сама операция представляет из себя установку надкостной пластины из титана, которая закрепляется на кости винтами, вкручиваемыми в кость. Сложность в том, что лучевой нерв проходит прямо по кости, поэтому чтобы к ней пробраться, надо нерв изолировать и подложить под него (между ним и пластиной) «амортизирующую» мышечную ткань. Данная операция не считается простой, лично мне ее делали около 2,5 часов. Какое же было облегчение — увидеть, что пальцы двигаются, что нерв не поврежден. После операции врач сказал, что мышца начала наматываться на осколок кости, что делало невозможным ее сращивание. Поэтому решение лечь на операцию было правильным.
В моем случае (операция была осложнена сроком давности перелома) был предложен общий наркоз с маской и трубкой. А свежие переломы такого плана могут оперировать под местным наркозом (анестезия в шею, отключающая чувствительность руки). Лично я считаю, что общая анестезия лучше, потому что не видишь свою кровь и не слышишь как сверлят твои кости. Не каждый человек такое выдержит. А масочный наркоз мне понравился гораздо больше внутривенного (был у меня и такой опыт) — проще отошла.
Подготовка к остеосинтезу титановой пластиной и первые дни после него
Обсудите с вашим хирургом способ лечения. Если перелом случился недавно и кость сломалась не у самого сустава — вам могут предложить поставить штифт — металлический стержень, который вгоняют внутрь кости, который ее и будет фиксировать изнутри. Меньше риска для лучевого нерва и небольшие шрамы на руке. Установка пластины же — это большой шрам, которому предшествует большой шов (я уже потихоньку думаю о татуировке). В моем случае было уже поздно и сложно использовать штифт, поэтому мы условились на пластине.
Данный аксессуар пациент приобретает сам, через врача или ищет самостоятельно. Моя немецкая пластина стоила 103 тысячи рублей. Каким бы образом вы не покупали пластину — требуйте чеки и документы на нее. Мы покупали у фирмы-поставщика. Саму пластину нам никто не показал, аргументируя это тем, что она будет доставлена напрямую к врачу, а простым смертным сей стерильный девайс трогать не рекомендуется. Зато куча сертификатов была выдана на руки. Да, цена получилась высокая, и она зависит от длины пластины. Моя — почти на всю плечевую кость. Кому-то может повезти больше и найдется дешевле.
Перед операцией необходимо пройти стандартный мед. осмотр у терапевта, иметь на руках свежую флюорографию а также экг, анализы крови и мочи. С этим ворохом бумаг вы приходите в стационар, и вот начинается самый долгий день в вашей жизни. После обеда вас уже не будут кормить, а вечером и вовсе прочистят кишечник и запретят пить после полуночи. Утром на голодный желудок вас разденут до гола, сделают укол антибиотика в вену и повезут в операционную.
Меня отвезли в хирургию прямо с гипсом на руке. Я понятия не имею, как его снимали — это было уже под наркозом. В операционной в руку ставят катетер и прикладывают маску. Я отключилась секунд через 15 под музыку группы Сплин, непринужденно звучащую в холодной операционной.
Когда я проснулась — то увидела людей в халатах, они спокойно говорили со мной, сказали, что потеряла всего поллитра крови, что это немного. Затем меня повезли в палату. Вокруг прооперированной руки , заклеенной повязкой, выложили стоунхендж изо льда в пакетах, а в здоровую руку подключили капельницу. На этом самое страшное было позади.
Первые 2 дня из швов вытекала кровь, так что приходилось подкладывать специальные пеленочки на кровать. Это абсолютно нормально, хоть и выглядит жутковато. Также после операции является нормой повышенная температура (до 37.5 в течение недели) и сильный отек руки. Моя рука стала в 2 раза больше, зрелище непрятное и страшноватое. Однако это нормально с учетом повреждения мышц и тканей руки -кровоснабжению нужно время на восстановление, и это не пара дней.
Пока швы кровоточат, перевязки делаются ежедневно, затем — по указанию врача. Сухие швы лучше не тревожить лишний раз. Их снимают на 12 день после операции.
Прооперированную руку необходимо стараться сгибать (потихоньку разрабатывать), массировать кисть руки, чтобы убирать отечность и носить руку в таком положении, чтобы кисть была выше локтя — это уменьшит отечность. Во сне я кладу кисть руки на живот — утром отек гораздо меньше, чем вечерами.
При выписке мне назначили курс антибиотиков и обезболивающие таблетки (при необходимости).
Все повязки-косынки-лонгетки из аптек мне показались неудобными, давили на швы, поэтому я ношу руку свободно, чуть сгибая ее в локте. Это не сложно, не бойтесь не поддерживать ее. Первые 2 дня я подвязывала руку павлопосадским платком, а сейчас уже просто хожу (неделя после операции) никак ее не придерживая. Минимально использую руку — открыть крышку, взять кружку. Пока в руке почти нет силы, но она вернется с разработкой и восстановлением травмированных мышц.
На этом я хочу закончить первую часть своего рассказа. Следующий пост будет посвящен реабилитации и разработке мышц руки.
Если у вас есть вопросы — обязательно задавайте в комментариях. Я по себе знаю, что в такой сложной ситуации цепляешься за каждый отзыв, собираешь информацию буквально по крупицам, и это неведение пугает и дезориентирует.
Здоровья всем нашим читателям!
Остеосинтез шейки плеча
Операция лечения переломов плеча с использованием пластин, штифтов, внешних устройств, называется остеосинтезом плечевой кости. Она предназначается для реставрации сломанной кости. Назначается при образовании осколков, смещении фрагментов. Цель операции – восстановление структуры кости и фиксация отломков до полного сращивания.
Остеосинтез, восстанавливающий плечо при внутрисуставных переломах головки и шейки плечевой кости, когда наблюдается сдвиг и отрыв проксимальной части, выполняется методом открытой фиксации. Рекомендуется выполнять процедуру при нормальном кровоснабжении и ненарушенной целостности хрящевого сегмента. При раздроблении головки и нарушении ее питания остается возможность начала некротических изменений. Разрушение сустава предполагает выбор в пользу эндопротезирования.
Выбор метода остеосинтеза плеча пластинами зависит от диагноза и состояния больного. Можно выбрать экстрамедуллярный способ с применением пластин для остеосинтеза шейки плеча или интрамедуллярный, когда используются спицы. Оба метода – внутренние, то есть погружные. Отломки фиксируются винтами, спицами, штифтами, пластинами, проволокой.
К внешним (чрескожным) вариантам относится использование аппаратов, фиксирующих кость извне.
Проксимальный отдел плечевой кости. Минимально инвазивный остеосинтез пластиной (Часть 1)
Переломы проксимального отдела плечевой кости
В большинстве случаев это переломы у пожилых пациентов, на фоне остеопороза, с частотой встречаемости около 5%. У женщин данный тип переломов встречается в три раза чаще, чем у мужчин.
При лечении данного типа переломов, в числе прочего, обязательно учитывают характер перелома, наличие смещения отломков, целостность ротаторной манжеты, так как все это влияет на результат лечения. Неправильное сращение означает болевой синдром, потерю функции сустава и конечности в целом. В ходе оперативного вмешательства одной из серьезных проблем может стать низкое качество костной ткани, и, как следствие, стабильность системы “кость-фиксатор”.
Давайте разберем возможные варианты хирургического лечения.
Закрытая репозиция и чрескожная фиксация спицами Киршнера.
Даже при успешной репозиции и удовлетворительной фиксации данный метод не позволяет раннее функциональное лечение. Длительная иммобилизация приведет к контрактуре сустава, обусловленной в первую очередь переломом. Шансы на хороший функциональный результат в данном случае невысоки.
Остеосинтез
При открытой репозиции у хирурга появляется возможность ревизии ротаторной манжеты и работа по сопоставлению и фиксации отломков становится более результативной. В зависимости от выбранного импланта,будь то пластина или интрамедуллярный гвоздь, меняется хирургический доступ. Важным условием является максимально бережное отношение к мягким тканям, минимизация повреждений, сопряженных с хирургическим вмешательством. Это означает, что выбирая имплант, необходимо учитывать, как он взаимодействует с кортикальной и губчатой костью, надкостницей, укрывающими его мягкими тканями.
Эндопротезирование
Часто, степень тяжести перелома определяет эндопротезирование как единственно возможный вариант лечения. Как правило, это пожилые пациенты, с качеством кости, недостаточным для сращения. Однако, показания к эндопротезированию плечевого сустава изменились со временем, благодаря развитию технологий в области хирургического лечения переломов. Хирургические техники совершенствуются, появилась возможность фиксации трёх- и четырёхфрагментарных переломов. Современные инструменты позволяют минимизировать доступ, современные импланты позволяют достичь межотломковой компрессии там, где раньше это было невозможно.
Когда имплант, отвечающий всем современным требованиям, позволяет сочетать в себе разные техники и необходимые инновации, он становится тем самым решением для лечения сложных переломов, позволяющим отказаться от эндопротезирования, повышая шансы сохранить сустав.
Остеосинтез системой с полиаксиальными блокируемыми винтами
NCB-PH позволяет выполнить минимально инвазивный остеосинтез пластиной без давления на надкостницу, с возможностью использования каннулированных блокированных спонгиозных винтов для усиления надежности фиксации в губчатой кости.
Продолжение следует
Узнать больше
NCB, NCB-PH, остеосинтез, перелом плеча, плечо, проксимальное плечо, травма, эндопротезирование плечевого сустава
Время и место операции
Операцию проводят в стационаре, под общим наркозом. Оперируют плечо в случае невозможности проведения лечения при помощи вытяжки или наложения гипса. Выполняя оперативное вмешательство, отломки фиксируют винтами и пластинами при переломе шейки плеча.
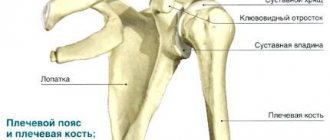
Самым хрупким участком плеча (части руки расположенной выше локтя) является хирургическая шейка, часть, расположенная перед плечевым суставом. Ее легко повредить при падении, защемив дверью, ударившись обо что-то твердое. Перелом может произойти в одном из трех отделов плечевой кости:
- верхний;
- нижний;
- в теле плечевой кости.
Решение о целесообразности проведения операции, о том, что требуется установить реконструктивную пластину, принимает врач-травматолог. Он может проконсультироваться с семьей больного, особенно, если операция требуется пожилому человеку.
Особенности остеосинтеза плечевой кости
Фиксация плечевой кости может быть внешней или погружной. При временном использовании оптимальным вариантом является внешнее устройство. Оно быстро устанавливается, регулируется при необходимости. Не требует специального помещения для установки.
Показания к использованию аппаратов внешней фиксации:
- при наличии серьезных травм, множественных повреждений костей конечностей;
- при тяжелых повреждениях плечевой кости, осложненных обширными повреждениями мягких тканей.
Для остальных случаев лучше применять внутренние фиксирующие устройства. Для фиксации острых и патологических переломов лучше использовать гвозди.
Если перелом характеризуется множеством отломков, для их выравнивания используется металлическая пластина при переломе шейки плеча. Заметное смещение проксимальной части указывает на необходимость добиваться максимально точной анатомической репозиции. Это особенно важно для пожилых пациентов, у которых значительно выше риск не сращивания кости. Чтобы избежать потери функциональности конечности пластина после перелома шейки плеча должна иметь требуемую длину и обеспечить достаточно точек фиксации в проксимальном отделе плечевой кости (плечевой головке).
Для переломов, которые характеризуются сжатием костных фрагментов, необходима установка пластины для плеча, имеющая компрессионную обшивку.
В зависимости от происхождения перелома может потребоваться добиться стабильного крепления при помощи затяжных винтов, укрепив их нейтрализующей пластиной. Альтернативный вариант – отказаться от вмешательства в переломанный участок и установить мостовую пластину.
Реабилитация после остеосинтеза плечевой кости. Шрам и уход за ним. ЛФК. Вытаскивать ли пластину?
После остеосинтеза на плечевой кости прошло уже почти 5 месяцев. В этой статье я расскажу, как разрабатывать руку после перелома и каких результатов стоит ждать.
Ранее я уже рассказывала о первых днях после операции, но повторю еще раз — первую неделю после вы настоящая развалюха с отекающей рукой. У меня не было ни на что сил, не говоря уже о разработке до снятия швов. Я дико боялась, что они лопнут и потечет кровь, поэтому первые 12 дней после операции минимально делала что-то рукой. После снятия швов дело пошло быстрее. Однако врачи дают очень странные рекомендации по поводу того, как же все-таки разрабатывать руку. В основном они говорят «разрабатывайте!». А что, как и сколько — приходится вытаскивать из них клещами.
После того как у меня спала температура (а она держалась почти 2 недели), и перестала так сильно отекать ладонь и пальцы, я начала работать за компьютером и в перерывах делала очень нехитрую гимнастику. Своей практически негнущейся рукой я пыталась достать до лица. Хотя бы одним пальцем. Это получилось далеко не в первый день. Сидишь и растягиваешь мышцы, пытаясь достать большим пальцем до лба (туда-сюда, туда-сюда). Так я могла сидеть минут 10, в лучшие дни лоб доставался, в дни, когда было больно я давала себе поблажки. Врачи скажут вам разрабатывать руку через боль. Лично я не сторонница такого подхода. Пара недель после операции — не тот срок, когда надо фигачить до искр в глазах. Вы еще не можете разогреться толком, походить или поприседать, поэтому активная гимнастика без разогрева доставляет неприятные ощущения. Подождите, всему свое время, не останетесь вы с согнутой навсегда рукой, поверьте.
Меня в первое время не столько беспокоил несгибающийся сустав, сколько краснота швов, боль в них и горячая кожа вокруг. Мне казалось, что это какой-то воспалительный процесс, который нужно убирать. Я обратилась к врачу-хирургу Кострице в клинику «Союз» (Москва), который посоветовал мне использовать поочередно 2 мази в течение месяца: Долобене гель и Лиотон. Помимо этого я уже активно мазала шов Контрактубексом (им мажу и по сей день). С мазями мне стало значительно легче, ткани уже не так болели. Но все равно оставалась болезненность и ощущение, что вся рука — один большой синяк. Тогда я решила походить на физиотерапию. Правда до этого я додумалась уже тогда, когда вышла на работу. А это случилось только спустя 1,5 месяца после операции.
ФИЗИОТЕРАПИЯ ПОСЛЕ ОСТЕОСИНТЕЗА
Так как у вас в руке пластина или штифт, никакой физиотерапии кроме лазерной вам не назначат. Процедура абсолютно безболезненна, вы просто ложитесь на кушетку, шов обкладывают коробочками, излучающими красный свет, и лежите так 10-15 минут. Лазер рассасывает уплотнения, помогает ускорить регенерацию клеток, самое главное, что он предотвращает образование келоидных (плотных и выпирающих) рубцов. В моем случае уже было поздновато — шрам местами стал выпуклый. Но я все равно довольна, что походила на лазер. Не пренебрегайте этой процедурой, она довольно существенно ускорит восстановление тканей. Делала платно — 300 рублей за сеанс или около того.
Другой момент в том, что у меня как всегда не обошлось без казусов. Врач-физиотерапевт начала мне советовать какого-то своего знакомого массажиста. Это при том, что мне до руки дотрагиваться было больно. Какой массаж? На это у нее был ответ «вам нужен массаж шейно-воротниковой зоны, чтобы общее напряжение снять». Я почесала-почесала репу и решила, что это полный бред. Второй прикол отмочила медсестра все этого же процедурного кабинета. После процедуры она меня перехватила в коридоре, сунула в руки какую-то записку с кодом (?) и адресами магазинов. Шепотом начала мне советовать какие-то препараты, которые я могу купить только там и говорила, что мне они крайне необходимы. В общем, пыталась под видом заботы рекрутировать меня в какую-то сетевую компанию по продаже непонятных препаратов. Отвратительно впечатление осталось от этих женщин и их навязчивых советов. Будьте благоразумны, не каждая процедура и препарат вам действительно нужны.
ЛФК ПОСЛЕ ОСТЕОСИНТЕЗА
Я всегда относилась ооочень скептически к ЛФК, потому что мне это казалось занятием для бабулек, у которых остеохондроз или что-то типа того. Однако я была неправа. ЛФК может быть очень полезно в случае с реабилитацией после переломов. Когда все хирурги невнятно советуют что-то типа «ну уот так уот делайте и еще уот так уот», врач ЛФК посвятит вам целый час, во время которого вы разберете кучу упражнений, и половину из них уж точно запомните. Контакт хорошего врача в Москве тут. Я лично не вижу смысла постоянно ездить на занятия ЛФК — пару раз съездили, запомнили основную массу упражнений и все — делаете себе дома, когда вам удобно. Основная задача — вернуть подвижность локтевому суставу. Это очень непросто, учитывая, что он теряет гибкость невероятно быстро. Так как я в гипсе проходила 3 недели, а потом еще не особенно двигала рукой после операции — мой случай может считаться довольно запущенным. Не представляю, как восстанавливают руки те, кто ходил в гипсе по 1,5-2 месяца.
ДОМАШНЯЯ ГИМНАСТИКА
Если вдруг у вас не получается попасть на прием к врачу ЛФК, я расскажу, как восстанавливала руку я. Но имейте в виду, что это не рекомендации. А я не врач. Это просто мой опыт.
Зарядка на первом этапе несложная и недолгая.
Для начала необходимо разогреться. Кровь должна хорошо снабжать руку. Для этого можно заняться приседаниями/быстро походить в течение 5-10 минут. Должно стать жарко. Дальше идут упражнения. Каждое упражнение делается 10 раз, затем руку надо встряхнуть и передохнуть несколько секунд. Затем еще 10 повторений и снова встряхнуть. И третий раз. То есть каждое упражнение делать вы выполните 30 раз (3 подхода по 10 повторений). Поначалу это может быть сложно, поэтому делайте столько, сколько можете.
Итак, размялись хорошенько, затем необходимо разогреть плечевой сустав и кисть руки — здоровые суставы. Круговые вращательные движения кистью в разные стороны, и вращательные движения плечом (вперед-назад, вниз-вверх).
После этого вытянуть руку перед собой и стараться совершать вращательные движения только локтевым суставом. Не плечом и не кистью.
И теперь 2 основных моих упражнения, которые очень хорошо помогают распрямить согнутую руку.
1) Делается стоя. Больная рука выпрямлена. Здоровой рукой поддерживаю снизу локоть больной руки. В кисти больной руки небольшой вес (0,5-1 кг). Кисть больной руки на весу, поэтому рука начинает непроизвольно разгибаться под весом. Так стоять можно долго. Это упражнение не нужно делать 10 раз :). Достаточно постоять так минут 5, потом можно и 10. Первое время обходитесь без веса, потом берите все более тяжелый вес. Я думаю, что 1,5 кг максимум. Больше не нужно. Можно выполнять и сидя, например, поместив больную руку на краю стола на какую-то подушечку.
2) Второе упражнение — разгибание и сгибание руки с сопротивлением. Так же стоя сгибайте и разгибайте руку в локте (ладонью на себя), только на этот раз при сгибании вы должны мешать себе здоровой рукой, слегка надавливая на больную в области запястья в момент сгибания. Таким образом вы увеличиваете нагрузку на руку и ей тяжелее сгибаться. Это упражнение делаю 10 x 3.
Я ничего не делала через боль и не являюсь сторонником этого подхода. Я себе не враг. Поэтому если болевые ощущения возникают — прекращайте.
После того как эта зарядка станет для вас простой — можно начать выполнять комплексы посложнее. Вроде этого. На этом канале вы найдете 3 видео, в которых очень хорошо и понятно показаны занятия по ЛФК. Все выполняется дома.
Если рука уже почти разогнулась и мало чем отличается от здоровой — начинайте заниматься с гантелями. Выполняйте все базовые упражнения на бицепс, трицепс и плечи. Это всевозможные разведения гантелей, подъемы, жимы над и за головой и т.д. Все эти комплексы легко ищутся в гугле.
Главное — делать.
ВЫТАСКИВАТЬ ПЛАСТИНУ ИЛИ НЕТ?
Я не хочу этого делать по ряду причин. Во-первых, мой хирург сказал, что я смогу жить и так. Он ее ставил, он все видел. Он берет ответственность за эти слова. Все прочие хирурги говорят, что неплохо бы вытащить. да, я понимаю, что это платная операция, которую государство и страховая не оплатят. Не по этой ли причине все хирурги так ратуют за ее удаление? Какие аргументы? Я убедительных не услышала. Все врачи говорят только, что это желательно сделать. А какие такие ужасные последствия могут быть, учитывая, что титан не окисляется и с организмом вообще никак не вступает в контакт — я не знаю.
Во-вторых, у меня большой некрасивый шрам. Я больше не хочу мучить руку и позволять разрезать ее еще раз. К тому же это еще один общий наркоз, которые я переношу не очень хорошо.
В-третьих, я хочу перекрыть шрам татуировкой. Чем быстрее рубец станет безболезненным, тем быстрее я смогу я это сделать.
Да, я понимаю, что пластина будет слегка ограничивать движение руки. Всего сантиметр или меньше. Но это неудобство неощутимо, а очередной общий наркоз, больничный и швы — очень даже. В общем каждый решает сам, тут даже у врачей однозначного мнения нет.
ПОСЛЕ 5 МЕСЯЦЕВ СО ДНЯ ОПЕРАЦИИ
- Сустав все еще разгибается не полностью.
- Шрам при надавливании может болеть, стал красным и твердым. Местами выглядит лучше, местами хуже.
- Утром в суставе все еще есть скованность, не могу делать резкие движения.
- Сустав все еще болит при опоре на локоть, не могу носить тяжелые сумки, рука намного слабее правой. даже визуально на ней меньше мышц.
- Рука через 5 месяцев после операции выглядит вот так. Нет, это не целлюлит
 Просто стянутость тканей от швов все еще сохраняется, от этого на руке такие вот «симпатичные» бугры.
Просто стянутость тканей от швов все еще сохраняется, от этого на руке такие вот «симпатичные» бугры.
Надеюсь, что мой опыт кому-то поможет пережить такую неприятную ситуацию, как перелом. Если вам показана операция — делайте, не бойтесь. Организм человека — удивительная штука, все можно восстановить, изменить и улучшить, если приложить немножко усилий.
Здоровья всем нашим читателям!
Удаление штифтов
Удаление штифтов из плечевой кости производится через 8 – 9 месяцев. Время снятия определяется врачом на основании рентгенографических исследований. Пропускать этот срок не рекомендуется, потому что устройства остеосинтеза плечевой кости могут обрасти костной тканью. Оставление конструкции внутри чревато осложнением. Удаленный в срок штифт не принесет никаких неприятностей, не оставив ни шрамов, ни отверстий в кости. Удаление штифта после рекомендуемого срока грозит тяжелой операцией.
Современные материалы для остеосинтеза относятся к биодеградируемым. Их не надо удалять, они рассасываются внутри кости.