Классификация заболевания, диагностика и основные симптомы
Специалистами травматологии применяется классификация повреждений при хондромаляции мыщелков бедренной и большеберцовой кости, основанная на степени разрушения хрящевых тканей:
- первая степень характеризуется начальными стадиями размягчения хрящевой прослойки при наличии отечности;
- вторая степень характеризуется растрескиванием хондральной ткани и возникновением расслоения хрящевой плоскости, при этом поражена небольшая площадь хрящевой ткани;
- третья степень подразумевает процесс растрескивания и разделения по слоям интенсивного характера, при этом площадь поражения увеличивается;
- четвертая степень подразумевает деструкцию вплоть до костных образований в комплексе с развитием сложного хрящевого дефекта.
При нарушениях данного типа наблюдается следующая симптоматика:
- проявление болевых ощущений в ноющих либо острых стадиях;
- проявления хрустов при совершении различных движений;
- формирование блокады суставного соединения;
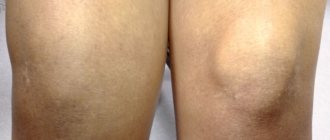
- проявление отечности сустава;
- нарушения мобильности сочленения;
- нестабильность суставного сочленения.
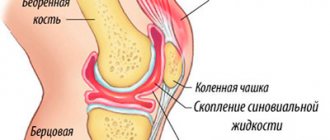
В современной медицинской практике основной методикой диагностики является артроскопическое обследование, характеризующееся осмотром полости сустава с помощью эндоскопа. Также применяют обследования путем МРТ и рентгена.
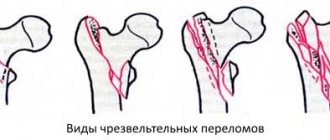
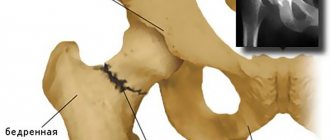
Перелом мыщелков большеберцовой кости
Первая помощь предполагает иммобилизацию конечности шиной от стопы до верхней трети бедра и срочную доставку пострадавшего в медицинское учреждение. Лечение данной патологии осуществляется в условиях травматологического отделения. При поступлении травматолог выполняет пункцию коленного сустава и вводит новокаин для обезболивания перелома. Дальнейшая тактика определяется с учетом особенностей повреждения.
Консервативное лечение
При неполных переломах, трещинах большеберцовой кости, краевых переломах без смещения план лечения предусматривает наложение гипсовой повязки на 6-8 нед. Назначают анальгетики, ходьбу на костылях и приподнятое положение конечности в периоды отдыха. Направляют пациента на УВЧ и ЛФК. После прекращения иммобилизации рекомендуют продолжать использовать костыли и не опираться на конечность в течение 3 месяцев с момента травмы.
При переломах со смещением в зависимости от вида повреждения большеберцовой кости лечение включает одномоментную ручную репозицию с последующим вытяжением или вытяжение без предшествующей репозиции. Наличие незначительного смещения допускает использование клеевого вытяжения. При переломе одного мыщелка или обоих мыщелков со значительным смещением, переломе одного мыщелка с подвывихом или вывихом другого мыщелка накладывают скелетное вытяжение.
Вытяжение обычно сохраняют в течение 6 недель, все это время проводят ЛФК. Затем вытяжение снимают, пациенту рекомендуют ходить на костылях без опоры на ногу. Отличительной особенностью внутрисуставных переломов верхнего отдела большеберцовой кости является замедленное сращение, поэтому легкую нагрузку на ногу разрешают только через 2 месяца, а полную опору – спустя 4-6 мес.
Хирургическое лечение
Показанием к оперативному лечению является безуспешная попытка вправления отломков, резко выраженная компрессия отломков, ущемление фрагмента в суставной полости, сдавление сосудов или нервов и перелом межмыщелкового возвышения большеберцовой кости со смещением при безуспешности закрытой репозиции. Операции выполняют в плановом порядке спустя несколько дней после поступления.
Поскольку использование скелетного вытяжения в значительном количестве случаев не позволяет добиться точного сопоставления отломков, в настоящее время список показаний к операции расширяется. Специалисты в области травматологии и ортопедии все чаще предлагают пациентам хирургическое лечение не только при перечисленных выше повреждениях, но и при любых переломах мыщелков с достаточно выраженным смещением фрагментов.
- При обычных свежих повреждениях производят артротомию. Фрагменты, свободно лежащие в полости сустава, удаляют. Крупные отломки вправляют и фиксируют винтом, выполняют интрамедуллярный или накостный остеосинтез гвоздем, спицами или специальными Г- и Т-образными опорными пластинами.
- При многооскольчатых повреждениях большеберцовой кости и открытых переломах осуществляют наружный остеосинтез с использованием аппарата Илизарова.
- При свежих переломах со значительной компрессией, неправленых и застарелых переломах, а также вторичном оседании мыщелков из-за преждевременной нагрузки на ногу выполняют костнопластическую операцию по Ситенко.
По методике Ситенко сустав вскрывают, производят остеотомию, приподнимают верхний фрагмент мыщелка так, чтобы его суставная поверхность располагалась на одном уровне и в одной плоскости с поверхностью второго мыщелка, а затем вводят в образовавшуюся щель клин, изготовленный из аутогенной или гетерогенной кости. Фрагменты скрепляют стягивающими шурупами и пластиной. После остеосинтеза рану послойно ушивают и дренируют. При стабильной фиксации иммобилизация в послеоперационном периоде не требуется.
Дренаж удаляют на 3-4 сутки, затем начинают ЛФК с пассивными движениями для предотвращения развития посттравматической контрактуры сустава. Послеоперационное лечение включает обезболивающие, антибиотики, тепловые процедуры (озокерит, парафин). После уменьшения болей переходят к активной разработке сустава. Легкую осевую нагрузку на конечность при обычном остеосинтезе разрешают через 3-3,5 мес., при проведении костной пластики – через 3,5-4 мес. Полная опора на ногу возможна через 4-4,5 мес.
Рассекающий остеохондроз и остеохондральные переломы[править | править код]
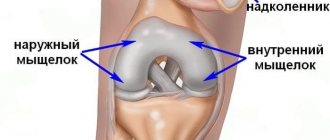
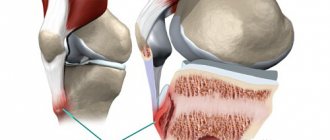
Рассекающий остеохондроз — это поражение хряща и подлежащей кости, приводящее к образованию костно-хрящевого фрагмента (иногда подвижного) без очевидной травмы. Классическая локализация поражения — наружная поверхность медиального мыщелка бедренной кости (51—85% всех случаев). Рассекающий остеохондроз может поражать также суставную поверхность медиального мыщелка, латеральный мыщелок и надколенник.
Ювенильная форма заболевания возникает в раннем подростковом возрасте, когда зоны роста еще широко открыты, подростковая — чуть позже, при большей зрелости скелета. Мальчики страдают почти в два раза чаще девочек. Двусторонние изменения наблюдаются в 25% случаев, но обычно поражение не симметрично и не синхронно. Причины рассекающего остеохондроза до сих пор не ясны. Раньше полагали, что в основе процесса лежит воспаление хряща, прилежащего к кости, и болезнь назвали остеохондритом. Однако эта теория не подтвердилась. В настоящее время есть следующие предположения об этиологии рассекающего остеохондроза.
- Хроническая травматизация наружного края медиального мыщелка при контакте с межмыщелковым возвышением большеберцовой кости.
- Соприкосновение медиальной суставной поверхности надколенника с наружным
краем медиального мыщелка при полном сгибании коленного сустава. *Нарушение кровоснабжения субхондральной кости.
- Локальная эпифизарная хондродисплазия.
Отмечены случаи болезни у нескольких членов семьи, что может свидетельствовать о наследственной предрасположенности. Причина остеохондрального перелома — острая травма. В перелом могут быть вовлечены латеральный и медиальный мышелки бедренной кости и надколенник. Остеохондральный перелом латерального мыщелка часто сочетается с вывихом надколенника.
Реабилитация и возвращение к спорту[править | править код]
Предсказать сроки реабилитации довольно сложно. Так как остеохондральный перелом происходит в неизмененной кости, то больной вполне может вернуться к прежним нагрузкам через 3—4 мес после операции.
При рассекающем остеохондрозе сроки не так однозначны — фрагментация происходит в патологически измененных тканях, что ухудшает прогноз. Фрагмент, фиксированный к измененной кости, может и не прижиться. Ранее стабильный и бессимптомный фрагмент может внезапно отделиться после созревания скелета. Надежного способа наблюдения за заживлением не существует. В связи с этим нет и единых рекомендаций относительно сроков возвращения к прежним нагрузкам.
Субхондральный склероз тазобедренного сустава
Субхондральный склероз тазобедренного сустава проявляется скованностью движений по утрам. Пациентов беспокоит боль в области поясницы и таза, которые обостряются ночью и при ходьбе. Может нарушиться работа кишечника и мочеполовых органов, появиться ощущение затруднённого вдоха, загрудинные боли и тахикардия. Со временем возникает хромота, больной не может обходиться без трости, а потом и без инвалидной коляски.
При наличии признаков заболевания звоните по телефону. В Юсуповской больнице лечат не проявление, а основную патологию. Для уменьшения болезненных ощущений врачи назначают анальгетики, противовоспалительные препараты и физиотерапевтические процедуры. Состояние тканей улучшают с помощью лекарственных препаратов, содержащих хондроитин и глюкозамин. Частично восстанавливается подвижность суставов при помощи мануальной терапии, ЛФК, массажа и плавания. Комплексный подход, применяемый в Юсуповской больнице, поможет улучшить качество жизни пациента.
Лечение[править | править код]
Консервативное лечение[править | править код]
Взгляды на лечение рассекающего остеохондроза так же противоречивы, как и на его этиологию: другими словами, общепринятой тактики лечения нет. Рекомендуют избегать значительной физической нагрузки и щадить пораженную ногу — не опираться на нее несколько недель, то есть до исчезновения симптомов. Движения в коленном суставе разрешаются. До сих пор не решен вопрос о сроках ограничения физической нагрузки. Очень активным больным можно ненадолго иммобилизовать сустав ортопедическим аппаратом или даже гипсовой повязкой.
Длительность консервативного лечения определяет врач, опираясь на свои предпочтения и опыт. В литературе часто приводятся доказательства, что на фоне ограничения нагрузки дефект самопроизвольно заживает в половине случаев. По данным одного исследования, в ходе которого наблюдение велось с помощью артроскопии в среднем на протяжении 7,5 года, семь из десяти ранее стабильных очагов остеохондроза за период наблюдения стали нестабильными.
Далее перечислены факторы, снижающие вероятность успешного консервативного лечения.
- Старший возраст.
- Большой поперечный размер очага.
- Очаги в зоне повышенной нагрузки (сегмент 2 по Кэхиллу на снимке в прямой проекции).
- Очаги между 30—60° — между линией Блумензаата и продолжением заднего контура тела бедренной кости (сегмент В по Кэхиллу на боковом снимке).
Хирургическое лечение[править | править код]
Показания
- Ювенильный рассекающий остеохондроз, не поддающийся консервативному лечению в течение 6—12 мес.
- Отделение ранее стабильного фрагмента.
- Признаки суставной мыши.
- Предполагаемое закрытие зоны роста в ближайшие 12 мес.
- Клинические признаки несращения, подтвержденные сцинтиграфией или МРТ.
Методы
- Простое иссечение или удаление отделившегося фрагмента (не рекомендуется, за исключением очень небольших
повреждений в зонах, не несущих нагрузку).
- «Освежение» и расширение кратера.
- Микропереломы.
- Фиксация фрагмента металлическими штифтами (слабая), винтами (потайные микровинты из набора для фиксации костей лица, канюлированные винты диаметром 3,5 мм или 2,4 мм, компрессионные винты Герберта), рассасывающимися дротиками, спицами и винтами, костными штифтами.
- Субхондральная ретроградная трансплантация кости.
- Аутотрансплантация костно-хрящевых стержней (мозаичная артропластика).
- Костно-хрящевые аллотрансплантаты.
- Имплантация культуры собственных хондроцитов.
Жалобы и физикальные признаки[править | править код]
- Отсутствие травмы в анамнезе.
- Симптомы обычно не острые и связаны с физической нагрузкой.
- Боль.
- Отек.
- Блокада коленного сустава.
- Признаки суставной мыши.
- Болезненность при пальпации мышелка бедренной кости.
- Положительный тест Вильсона.
Лучевая диагностика[править | править код]
Истинную тяжесть рассекающего остеохондроза или остеохондрального перелома можно оценить рентгенологически. Для выявления поражений типичной локализации лучше всего подходит туннельный снимок. Ценную дополнительную информацию о положении костных фрагментов и дефекта дают рентгенограммы в прямой, боковой и осевой проекциях.
МРТ особенно хороша для различения стабильных и нестабильных поражений, в меньшей степени — для наблюдения. Нестабильные поражения имеют следующие признаки на Т2-изображении.
- Усиление сигнала ниже зоны остеохондроза.
- Линейное усиление сигнала, направляющееся перпендикулярно кости к зоне поражения.
- Дефект суставного хряща > 5 мм.
- Заполненная жидкостью киста размером 5 мм ниже зоны поражения.
Диагностика
В качестве основных диагностических мероприятий применяют рентгенологическое исследование и магнитно-резонансное послойное сканирование. Информативный способ – артроскопия, которая предусматривает работу в суставной полости с помощью специального инструмента эндоскопа и высокоточных методов увеличения. Обязательно используют качественное обезболивание и соответствующую подготовку, что позволяет провести процедуру эффективно и даже выполнить внутрисуставное введение лекарств с лечебной целью.