Что это такое
Миозитом мышц спины называют воспаление мышечных волокон, при котором в мышцах образуются твердые болезненные узелки – очаги воспаления. Часто патология принимает хронический характер и приводит к серьезнейшему осложнению – атрофии мышц.
Клиническая картина
Миозит мышц спины характеризуется появлением локальной ноющей боли в спине с нарастающей интенсивностью, которая усиливается при движении. При некоторых формах заболевания в пораженных мышцах можно обнаружить плотные тяжи и узелки – источники воспаления, которые отзываются сильной болью при пальпации. Также возможно появление припухлости и отечности мышц.
Что касается гнойного миозита, то он протекает совершенно по-другому. В этом случае воспалительный процесс сопровождается повышением температуры, ознобом, постепенным усилением боли. Мышца при этом часто уплотняется, пребывает в состоянии постоянного напряжения.
Миозит характеризуется воспалением мышечных волокон мышц
Классификация
Выделяют две основные формы заболевания:
- Острая. Возникает неожиданно. Характеризуется появлением сильных болей. Развивается на фоне резкого напряжения мышц, острых инфекций, травм. При отсутствии лечения может перейти в хроническую форму.
- Хроническая. Опасность хронического миозита заключается в том, что он протекает практически бессимптомно, поэтому человек может на протяжении долгого времени не догадываться о наличии болезни. Боли при такой форме заболевания возникают редко, усиливаясь при неблагоприятных воздействиях – переохлаждении, изменении метеоусловий, длительном нахождении в неудобной позе.
Также выделяют следующие формы миозита:
- инфекционный;
- паразитарный;
- токсический;
- миозит в сочетании с аутоиммунными патологиями;
- оссифицирующий;
- полимиозит.
Распространенность и значимость
Миозит мышц спины является достаточно распространенной патологией. Заболевание может возникнуть у человека любого пола и возраста. Чаще всего миозит развивается в районе поясничного отдела позвоночника, реже – в области грудного и шейного отделов. Лечение осуществляют травматологи и ортопеды.
Диагностика миозита в клинике Med&Care
Как говорилось выше, разные формы болезни имеют свою клиническую картину. При подозрении на миозит, невролог нашей клиники проведет опрос и осмотр пациента, назначит необходимые анализы и исследования.
Наиболее информативным инструментальным методом диагностики при миозите является УЗИ мягких тканей и УЗ-ангиография. На базе нашего медцентра используется современное ультразвуковое оборудование экспертного класса TOSHIBA APLIO CV. Оно позволяет выявлять воспаление мышечной ткани (очаги гирперэхогенности), фиброзные прослойки (гипоэхогенные участки), абсцессы и другие патологические процессы.
Для подтверждения диагноза иногда применяют электромиографию, помогающую оценить электрическую активность мышц.
Хорошим подспорьем врачу становятся:
- Общий анализ крови. Он позволяет подтвердить или исключить инфекционный миозит (сопровождается повышением СОЭ, числа лейкоцитов и нейтрофилов) и паразитарную форму патологии, провоцирующую рост эозинофилов.
- Анализ крови на креатинфосфокиназу. Превышение допустимых норм этого фермента свидетельствует о поражении мышечных клеток.
- Ревмопробы, помогающие выявить локальные или системные аутоиммунные заболевания. Особую диагностическую ценность имеет анализ на миозит-специфические аутоантитела (MSA).
- Биопсия. Забор биоптата позволяет увидеть структурные изменения в мышечной ткани, питающих её сосудах и близлежащей соединительной ткани.
Факторы риска, причины
Наиболее часто миозит развивается из-за бактериальных и инфекционных заболеванийВоспалительный процесс может возникать по следующим причинам:
- переохлаждение;
- находящиеся в разгаре или недавно перенесенные острые вирусные инфекции;
- паразитарное поражение мышц;
- бактериальные инфекции;
- повреждение мышц спины (травматическое либо в результате судорог);
- аутоиммунное поражение;
- токсическое поражение;
- длительная статическая нагрузка на определенные группы мышц.
Чаще всего миозит возникает из-за длительного нахождения в неудобном положении, напряжения отдельных групп мышц. Поэтому у скрипачей, водителей и операторов ПК шансы заболеть миозитом гораздо выше, чем у представителей других профессий.
Последствия
Самыми неприятными проявлениями миозита являются болевые ощущения и мышечное напряжение. При появлении первых признаков заболевания следует минимизировать нахождение на холоде и физическую активность. В противном случае, болезнь может перетечь в затяжную форму.
Отсутствие лечения приводит к воспалению новых групп мышц и кожи, появлению интенсивной слабости в мышцах и их укорачиванию. Самым опасным последствием заболевания является атрофия мышц.
Видео: «Миозит и миалгия»
Лечение в зависимости от локализации
Миозит затрагивает любые группы мышц. Комплекс терапевтических мероприятий зависит от локализации патологии.
Боли, сосредоточенные в шейном отделе позвоночника, указывают на миозит шеи. Примерный список назначений будет выглядеть так:
- противовоспалительные препараты для внутреннего применения;
- местное нанесение кремов и мазей с разогревающим, противоспазматическим, обезболивающим эффектом;
- массаж для устранения спазмов, восстановления циркуляции крови, улучшения подвижности шеи;
- физиотерапевтические процедуры для ускорения выздоровления.
Воспалительный процесс в мышцах спины и поясничного отдела чаще всего возникает в результате простуды, переохлаждения, после высокой физической нагрузки. Миозит дифференцируют от заболеваний почек, остеохондроза позвоночника, затем назначают лечение. В программе терапии оговаривается постельный режим, ограничение движений на время острых болей. Назначают анальгетики в виде инъекционных блокад и для внутреннего применения, препараты НПВП, аппаратное вытяжение мышц, рефлексотерапию.
Миозит грудной клетки часто сопровождается повышением температуры тела. В этих условиях пациенту назначают постельный режим. Главной задачей стоит купировать причину воспаления. Для облегчения состояния назначают обезболивающие и противовоспалительные средства. При бактериальной составляющей проводят антибиотическое лечение. При аутоиммунной патологии в программу терапии включают иммуносупрессоры, глюкокортикостероиды. В качестве поддерживающей терапии при выздоровлении назначают электрофорез грудного отдела. Хороший эффект дает иглоукалывание, гирудотерапия.
При миозите конечностей на начальном этапе лечения обеспечивают мышечный покой. Необходимо исключить любые нагрузки на мышцы и суставы. Для обезболивания используют инъекции и средства наружного применения. Для снятия воспалительного процесса назначают препараты НПВП. Тепловые процедуры показаны при отсутствии отека и покраснения. После купирования острого процесса разрешены процедуры массажа, ЛФК, рефлексотерапия.
Миозит плеча тоже лечится комплексно: применяют противовоспалительную терапию, анестетики, физиопроцедуры. Добавочно может быть назначена кинезиотерапия — реабилитационная методика, вид лечебной физкультуры, целью которой является уменьшение мышечного напряжения, снижение воспаления, увеличение подвижности. К кинезиотерапии относятся и разные варианты лечебного массажа. Методика эффективна при сильных болевых ощущениях и функциональных нарушениях конечностей и позвоночника. Если одновременно с мышечными тканями поражается плечевой сустав, используют хондропротекторы и массажные средства для внешнего применения.
Симптомы и методы диагностики
Симптоматика заболевания зависит от причины возникновения миозита. Однако самым ярким признаком миозита являются боли в районе спины, которые резко усиливаются при физических нагрузках. Иногда при пальпации пораженных участков мышц обнаруживаются плотные тяжи либо узелки.
| К симптомам острого инфекционного (гнойного) миозита относят: | К симптомам хронического миозита относят: |
|
|
К другим признакам миозита относятся сильные головные боли, повышенная чувствительность кожи, субфебрильная температура тела. Иногда присутствует общее недомогание, сопровождающееся болью при поворотах и наклонах тела.
Диагностировать миозит непросто, т.к. наиболее яркое проявление симптомов приходится на период обострения заболевания. Вот почему врачи рекомендуют записываться на прием при обнаружении первых симптомов недуга. Откладывать лечение на потом нельзя, т.к. острый миозит может перерасти в хронический.
Для постановки диагноза и составления плана лечения назначаются следующие обследования:
- анализы на антитела;
- биохимический и общий анализы крови;
- электромиография;
- МРТ;
- биопсия мышц спины.
Виды миозита
В клинической практике чаще всего встречаются следующие виды миозитов:
- Шейный миозит. Наиболее распространенный вариант. Основное проявление — тупая боль в мышцах шеи, чаще всего односторонняя. Иногда может отдавать в ухо, затылок, висок или межлопаточную область. Из-за боли движения головы зачастую ограничены.
- Поясничный миозит. Ключевой симптом — тупая боль в пояснице, которая может отдавать в ногу. Она усиливается при наклонах туловища, нажатии на мышцы поясницы.
- Чаще всего встречается шейный и поясничный миозит. Фото: starast / Depositphotos
- Дерматомиозит. Проявляется слабостью мышц плечевого и тазового пояса, а также пресса и шеи. Из-за этого у больных возникают трудности при попытке встать из сидячего или лежачего положения, подъеме по ступенькам. При тяжелых формах заболевания нарушается дыхание и глотание. При этом боль менее выражена. При дерматомиозите также поражается кожа, что проявляется гелиотропной сыпью (красными высыпаниями на веках, реже — на лице, шее и туловище) и симптомом Готтрона (розовые или красноватые шелушащиеся бляшки и узелки на разгибательных поверхностях локтей, колен). Дополнительно могут возникать нарушения работы легких, сердца.
Миозит у беременных
Миозит у беременных
В некоторых случаях пусковым фактором для развития миозита или усугубления его течения является беременность. Триггерами чаще всего выступают:
- Влияние гормона релаксина на скелетную мускулатуру.
- Смещение центра тяжести и дополнительная нагрузка на мышцы пресса и нижних конечностей.
- Обострение ранее имевшихся патологий в связи с беременностью.
Клинические проявления миозита при беременности ничем не отличаются от симптомов заболевания у других категорий больных. Однако при лечении нужно правильно выбирать медикаменты, избегая препаратов с тератогенным эффектом. Поэтому тактику терапии обязательно нужно согласовывать с лечащим врачом.
Лечение
Лечение миозита должно проводиться опытным врачом. Практиковать самолечение в этом случае не стоит, ведь необходимо устранить не только боль, но и причину ее появления.
Препараты
А знаете ли вы, что…
Следующий факт
Для лечения миозита мышц спины могут применяться следующие препараты:
, такие как Мовалис, Ибупрофен, Кеторолак, Диклофенак. Как правило, их назначают в виде уколов. Использовать данные препараты можно не дольше недели, т.к. они могут привести к появлению лекарственных язв в ЖКТ.
Обратите внимание на список препаратов применяемых при миозите мышц спиныНестероидные противовоспалительные средства- Лекарства с ангиопротекторным и венотонирующим действием. Хороший пример таких препаратов – L-лизина эсцинат, который уменьшает боль в спине, снимает воспаление и устраняет отек мягких тканей.
- Антигельминтные средства. Назначаются пациентам с паразитарными миозитами.
- Антибиотики. Применяются в том случае, если миозит вызван бактериальной флорой.
- Иммуносупрессоры, стероидные гормоны. Назначаются людям, страдающим паразитарными миозитами.
Также для лечения мышц спины применяются мази, которые обладают обезболивающим и согревающим эффектами.
| Противовоспалительные препараты |
| Противовоспалительные гели и мази можно применять при большинстве видов миозита, начиная с первых суток. Они обладают противовоспалительным, противоотечным и обезболивающим действием. |
| Согревающие мази |
| Согревающие мази назначают, если заболевание вызвано длительными статическими нагрузками. Они применяются для разогревания мышц и снятия спазма. |
Наносить такие мази нужно очень осторожно, дабы не вызвать ожог кожи.
Хирургическое лечение
Оперативное лечение заболевания практикуется в том случае, если пациент страдает гнойным миозитом. При этом врач осуществляет вскрытие инфекционного очага, удаляет из него гнойное содержимое и накладывает дренирующую повязку. Параллельно проводится местная и парентеральная антибиотикотерапия.
Упражнения, ЛФК, массаж
Для лечения заболевания может быть назначен курс массажных процедур. Массаж, выполняемый квалифицированным специалистом, позволяет снять мышечный спазм, разогреть мышцы и улучшить кровообращение. Следует помнить о том, что массаж противопоказан пациентам с дерматомиозитом и гнойным миозитом.
Хорошо помогают при миозите ЛФК (лечебная гимнастика) и йога. Последняя включает физические упражнения, направленные на усовершенствование тела. Регулярные занятия способствуют формированию растяжки, укреплению мышц, повышению устойчивости к физическим нагрузкам.
Лечение в домашних условиях
При остром течении заболевания пациенты должны соблюдать строгий постельный режим с ограничением физической нагрузки. При сильном повышении температуры тела больному назначаются жаропонижающие препараты. Пораженный участок спины нужно держать в тепле; для этого можно использовать теплые платки, шерстяные повязки и т.д.
Также можно прибегнуть к использованию рецептов народной медицины:
- Компресс из капустных листьев. Взять два листа капусты, посыпать их содой и намылить. Приложить листы к области поражения, укутать спину шерстяным шарфом или платком. Такой компресс обладает обезболивающим действием.
- Лечение картофелем. Отварить три или четыре картофелины в мундирах, размять для лучшего контакта с пораженной областью. Через несколько слоев марли приложить полученную массу к области поражения. Компресс держат на спине до тех пор, пока картофель не остынет. Затем его убирают, а место компресса растирают водкой и укутывают шерстяным шарфом. Данную процедуру следует проводить несколько дней подряд.
- Компресс с листьями лопуха. Ошпарить кипятком листья лопуха, приложить их к больному месту и прикрыть фланелевой пеленкой.
- Растирания бодягой. Слегка растопить 1 ч.л. сливочного масла, смешать с 1/4 ч.л. бодяги. Готовую смесь втирать в пораженный участок на ночь и прикрывать фланелевой пеленкой. Делать это нужно не чаще одного раза в неделю. В противном случае, на коже может появиться раздражение.
Большинство перечисленных выше рецептов подходит для лечения заболеваний, вызванных перенапряжением, переохлаждением, а иногда – ОРВИ.
Что касается бактериальных миозитов, то греть их нельзя, чтобы избежать развития гнойного процесса. Поэтому перед использованием любых народных средств лучше советоваться с доктором, чтобы не усугубить ситуацию неправильным лечением.
Видео: «Лечение миозита»
Профилактика
Существуют несколько профилактических мер, позволяющих предотвратить развитие миозита:
- избегать переохлаждений и сквозняков, носить теплую одежду в холодное время года;
- чаще делать разминку;
- отдавать предпочтение здоровой пище, богатой витаминами;
- отказаться от курения, злоупотребления спиртными напитками;
- соблюдать правила личной гигиены;
- вести здоровый образ жизни.
Чтобы избежать воспаления мышц спины необходимо не допускать переохлаждения организма Чтобы избежать развития миозита, необходимо регулярно двигаться.
Долго сидеть или стоять в одной позе нельзя, даже при так называемой сидячей работе.
Тем, кто по долгу службы проводит много времени за рулем или компьютером, следует делать небольшие перерывы каждые 1-2 часа (вставать, делать легкую разминку, поворачивая корпус и наклоняя голову).
Не лишним будет разнообразить свой рацион питания, включив в него рыбу, молочные продукты, овощи и фрукты.
Данные продукты содержат витамины С, А, Е, калий, йод, витамины В12 и D, полиненасыщенные кислоты. Они необходимы организму для укрепления и поддержания здоровья, особенно мышечной и костной систем.
Клинические и рентгенологические проявления оссифицирующей прогрессирующей фибродисплазии у детей
Прогрессирующая оссифицирующая фибродисплазия (ФОП), оссифицирующий прогрессирующий миозит (ОПМ), болезнь Мюнхмайера, болезнь «второго скелета» — редкое, врожденное, инвалидизирующее заболевание с встречаемостью 1 на 2 млн человек.
Фибродисплазия характеризуется врожденной костной патологией и прогрессирующим гетеротопическим окостенением мышц, сухожилий, связок, апоневрозов [1, 2]. Нет расовой, половой или географической предрасположенности. Заболевание чаще возникает как результат спонтанной новой мутации. Наследственная передача — аутосомно-доминантная, возможен материнский мозаицизм.
В 2006 г. была обнаружена преимущественно одна и та же гетерозиготная мутация (c.617G>A; p.R206H) в глициновом и сериновом остатке (GS) области активации рецептора 1-го типа активина А (ACVR1)/активиноподобной киназы 2 (ALK2) рецептора 1-го типа костного морфогенетического протеина (КМП), расцененная как генетическая причина ФОП. Семь дополнительных мутаций были идентифицированы впоследствии в GS-области и области киназы ACVR1 у пациентов с «нетипичными» формами болезни [3, 4].
Мутация c.617G>A приводит к замене аргинина на гистидин в кодоне 206 (p.R206H). Структурное гомологичное моделирование белков предсказывает, что замена аминокислоты приводит к конформационным изменениям рецептора, что вызывает изменение его чувствительности и активности [3].
При ФОП предполагается активная выработка КМП-4 сверх порога, что объясняет избыточную оссификацию и эктопическое образование кости постнатально [4].
Врожденные фенотипы, вызванные ФОП-метаморфозом, включают ряд врожденных уродств (деформаций) и скелетных аномалий: деформированный большой палец ноги (основной диагностический признак болезни), дисплазию метафизов, короткие фаланги, короткие большие пальцы рук, синостозы — симфалангизм пальцев, сращение поверхностей шейных суставов, сращение реберно-позвоночных суставов, проксимальные медиальные берцовые остеохондромы, короткие широкие шейки плечевой кости, редкие волосы, глухоту и др. [1, 4, 5].
В отечественной литературе имеются единичные работы о развитии ФОП у детей преимущественно в школьном возрасте [6–8].
В данном сообщении мы представляем наиболее типичные клинические и рентгенологические проявления ФОП у 30 детей в возрасте от 1,5 до 14 лет, наблюдавшихся в клинике детских болезней Первого МГМУ им. И. М. Сеченова в 1968–2010 гг. и два наблюдения с выявленным геном ФОП.
Дети поступали с жалобами на появление на голове мягких эластичных образований, которые постепенно распространялись вниз и уплотнялись. Начало болезни нередко сопровождалось недомоганием, субфебрилитетом, болезненностью очагов, постепенным их уплотнением, нарастанием общей скованности и контрактурами в области крупных суставов. Быстрота распространения процесса колебалась от 2–3 месяцев до 3–5 лет.
У отдельных пациентов наблюдали самопроизвольное исчезновение и/или рецидивы очагов, у других процесс неуклонно прогрессировал. Постепенно дети как бы окутывались костным панцирем, «вторым скелетом», становились малоподвижными, с трудом самостоятельно одевались, принимали пищу, меняли положение в пространстве и в итоге становились инвалидами, зависящими от помощи взрослых (рис. 1, 2). Дети дошкольного возраста могли отставать от сверстников в развитии, старшие были более замкнутыми, но неплохо успевали в школе.
Резкая деформация скелета, кифосколиоз, контрактуры в суставах, множественные оссификаты на спине у девочки 8 и мальчика 14 лет (собственные наблюдения, 70-е годы)
Рис. 1. Фото первых пациентов с ФОП
Около половины детей имели типичный признак «классического» варианта ФОП: патологию первых пальцев стоп: укорочение, подвывихи, симфалангизм, монофалангизм и др.
Рис. 2. Контрактуры и внескелетные костные образования на спине и передней поверхности живота у двух пациенток 10 и 1,5 лет
На рентгенограммах обнаруживали внескелетные, костной плотности тени (оссификаты), как единичные, так и сливающиеся между собой в обширные конгломераты. Обычно определялись множественные линейные тени костной плотности с локализацией в мягких тканях конечностей и туловища. Нередко тени переплетались между собой наподобие ветвей дерева. Наиболее частой локализацией были боковые поверхности грудной клетки и внутренние поверхности плеч с образованием синостозов между собой в виде «моста» (рис. 3). У детей младшего возраста эта локализация была первичной. Нередкими были также единичные или множественные экзостозы.
Рис. 3. Оссификаты на боковых поверхностях грудной клетки в виде моста у ребенка 2 лет
Основные лабораторные параметры, включая общие и биохимические анализы крови и мочи (в т. ч. ферменты и показатели минерального обмена), уровень гормонов щитовидной и паращитовидных желез, оставались нормальными.
Лечение проводили кортикостероидными гормонами (преднизолоном или метилпреднизолоном в дозе 0,5–1 мг/кг массы в сутки) короткими курсами, нестероидными противовоспалительными препаратами (НПВП), внутривенным введением 5% раствора динатриевой соли этилендиаминтетрауксусной кислоты (Na2 ЭДТА), 10% раствора Ксидифона внутрь и/или местно путем электрофореза или мази с Ксидифоном. В последние годы использовали бисфосфонаты нового поколения (динатрия памидронат или Аредиа, Бонефос, Бонвива и др.), антилейкотриеновые препараты (монтелукаст) и блокаторы мастоцитов (кромолин натрия).
Приводим представляющие интерес наблюдения двух пациентов, обследованных генетически в 2010 году.
Пациент 1 в 14 лет обратился в клинику в июне 2010 года.
Беременность у матери протекала нормально, но в конце появились отеки ног, А/Д — 150/100 мм рт. ст, прибавка веса 10 кг. Из-за запрокидывания головки ребенка проведено кесарево сечение (12-часовой безводный период). Вес при рождении 3200 граммов, длина 53 см, окружность головки 36 см. Рос и развивался удовлетворительно. Сидит с 6 месяцев, начал ходить с 10 месяцев, первый зуб прорезался в 4 месяца. Вес в один год 11 кг, речь с 1 года 3 месяцев. Грудное вскармливание 2 месяца, далее искусственное, диагностирована анемия легкой степени.
На все прививки, кроме реакции Манту, отмечали подъем температуры до 39–40 °C. При проведении АКДС распухала ягодица (как «стеклянная»).
Перенесенные болезни до школы — ветряная оспа, мононуклеоз, позже — ОРВИ.
В два года поставлен диагноз врожденная вальгусная деформация больших пальцев стоп, сделана операция выправления подвывиха первого пальца левой ноги (вставлена спица).
В 5 лет — диагноз болезнь Пертеса, экзостозная болезнь.
В 6 лет сделана операция по удалению «наростов» (экзостозов) с обеих сторон на задней поверхности коленных суставов. Но возник рецидив, и появились новые очаги спереди.
В 9 лет из-за ушиба (падение с велосипеда) стала плохо сгибаться в колене левая нога, стал прихрамывать.
С 11 лет выявлена двухсторонняя нейросенсорная тугоухость.
В 14 лет (апрель 2010 г.) появилось уплотнение на шее слева. На операции в кивательной мышце выявлен тяж хрящевой плотности. Материал биопсии консультирован в РОНЦ АМН РФ: данных за опухоль нет.
Консультирован в ЦИТО в мае 2010 г., установлены экзостозы и ограничение движений в левой кивательной мышце.
УЗИ левой кивательной мышцы (21.05.2010) — в средних ее отделах определяется участок измененной структуры, захватывающий всю толщу мышцы на протяжении 5,2 см с уплотнением, понижением эхогенности, не имеющий характерной волокнистой структуры; выше и ниже в мышечной ткани есть участки гиперэхогенных мышечных включений (послеоперационные изменения на фоне специфического миозита). Справа — аналогичные включения.
УЗИ передней поверхности правого бедра — на уровне верхней трети — оссификат (2,8 × 0,3 см толщины), в мягких тканях спины справа, на уровне нижних грудных позвонков — оссификат, аналогичный по структуре.
По завершении обследования и очной консультации в РОНЦ им. Н. Н. Блохина в мае 2010 года заподозрен прогрессирующий оссифицирующий миозит.
На консультации генетика установлен диагноз — «фибродисплазия прогрессирующая оссифицирующая с аутосомно-доминантным типом наследования в родословной «de novo». В фенотипе — уплотнение мышц в области шеи, спины, правого бедра, с 9 лет костно-хрящевые экзостозы в верхней трети большеберцовой кости и нижней трети левого бедра, врожденная аномалия первых пальцев кистей и стоп (укорочение, тугоподвижность в межфаланговых суставах), укорочение и расширение шейки бедренных костей.
В клинике детских болезней обследован амбулаторно (15–17.06.2010 г.).
При осмотре мальчик хорошего роста, повышенного питания (рост 160 см, вес 60 кг). Жалуется на затруднение при поворотах шеи и наклонах туловища вперед. Ощущает неловкость в спине и тазе при ходьбе и ощупывании, прихрамывает на правую ногу.
Кожа чистая со следами загара. Укорочение больших пальцев стоп и кистей с подвывихом на ногах — halux valgus (рис. 4). На шее в области левой кивательной мышцы уплотнение с рубцом в центре. Поворот влево затруднен. Наклон туловища вперед лишь до горизонтального уровня. Справа на передней поверхности бедра — уплотнение в толще мышцы. На спине справа на уровне 6-го грудного позвонка определяется костный тяж длиной около 5–7 см, вне связи с позвоночником. Лимфатические узлы не увеличены. Со стороны легких, сердца, органов брюшной полости без патологии.
На R-грамме стоп: справа — вальгусная деформация первого пальца, основная фаланга значительно укорочена, утолщена, смещена латерально (подвывих). Слева — деформация головки плюсневой кости и проксимальной фаланги первого пальца (после операции). Суставная щель неравномерно сужена (рис. 4).
Слева – деформация головки первой плюсневой кости и основной фаланги первого пальца после операции в возрасте 2 лет. Справа укорочение и подвывих основной фаланги первого пальца стопы (Halux valgus)
Рис. 4. Пациент 14 лет. Укорочение больших пальцев стоп
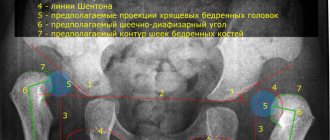
На рентгенограмме тазобедренных суставов с захватом 2/3 бедренных костей — головки бедренных костей уплощены, левая смещена латерально. Слева крыша вертлужной впадины скошена. Утолщение кортикального слоя в бедренных костях. В проекции шейки и верхней половины диафиза бедренной кости слева в мягких тканях определяются тени костной плотности. Справа — единичные тени в проекции шейки бедренной кости (
).
На рентгенограммах кистей соотношение костей не нарушено. Отмечается метаэпифизарный остеопороз. Пястные кости укорочены. Слева основная фаланга первого пальца укорочена, гипоплазия эпифиза. Средние фаланги V пальцев с искривленностью.
ЭхоКГ (17.06.2010 г). Размеры полостей сердца, толщина миокарда в пределах нормы. Систолическая и диастолическая функции левого желудочка не нарушены. Давление в легочной артерии в норме. По передней стенке правого желудочка минимальное расхождение листков перикарда в диастолу 1,3–1,5 мм. МАРС: добавочные базальные хорды и трабекула в полости левого желудочка. Удлинен евстахиев клапан.
Клинический диагноз: «Фибродисплазия оссифицирующая прогрессирующая. Классическая форма. Поздняя стадия. Врожденные аномалии больших пальцев стоп: укорочение и утолщение основных фаланг с подвывихом (Halux valgus) и кистей (укорочение пястных костей и основной фаланги первого пальца слева с гипоплазией эпифиза. Искривление средних фаланг V пальцев). Костно-хрящевые экзостозы слева на уровне нижней и верхней третей бедренной кости. Укорочение и расширение шейки бедренных костей. Множественные внескелетные костные образования (оссификаты) в толще мышц спины, бедер, шеи.
МАРС: добавочные базальные хорды и трабекула в полости левого желудочка, удлинение евстахиевого клапана. Двусторонняя нейросенсорная тугоухость.
В лаборатории ДНК-диагностики: найдена мутация Arg206 His в гене ACVR1».
Заключение. Ребенок наблюдался длительно с диагнозами врожденной вальгусной деформации больших пальцев стоп, экзостозной болезни, болезни Пертеса, подозрением на опухоль шеи с биопсией измененного участка кивательной мышцы; получал все прививки и вакцинации, несмотря на высокую лихорадку на каждое введение вакцин, не соблюдал необходимого щадящего двигательного режима, многократно травмировался, подвергался многочисленным лучевым исследованиям, операциям и лишь через 14 лет диагноз ФОП верифицирован и подтвержден генетически.
В настоящее время ему рекомендованы щадящий двигательный режим, отвод от всех внутримышечных инъекций, манипуляций в области нижней челюсти, профилактика ОРВИ (Арбидол, санация полости носа — промывание морской водой, капли — Маример, вакцинация при эпидемии гриппа подкожно или интраназально), плавание в бассейне с морской водой или в море, применение преднизолона (2 мг/кг 5–7 дней) и бисфосфонатов (Аредиа) при возникновении новых оссификатов, оформление инвалидности и динамическое наблюдение в специализированном стационаре.
Второй пациент — под наблюдением клиники с 1 года 3 месяцев.
В анамнезе: мать 27 лет, здорова, отец 39 лет, страдает бронхиальной астмой, алкогольной зависимостью. На 18-й неделе беременности мать перенесла грипп, в последующем из-за непропорционального развития головки была госпитализирована в отделение патологии беременности. Роды в срок, физиологические. Вес ребенка 2530 г, длина — 48 см. Оценка по шкале Апгар 8–9. Закричал сразу. Кормление грудью 8 месяцев, отмечалась гипогалактия. С раннего детства о держание головки в положении на животе, в 3 месяца — массаж из-за гипертонуса мышц шеи. Сидит с 7 месяцев, ходит с 12 месяцев, зубы с 5 месяцев.
В возрасте 5 месяцев упал с дивана без последствий. Позже в 12 месяцев повторное падение, ударился лбом. На месте ушиба возник отек размером с куриное яйцо. Получал гидрокортизон, примочки местно с эффектом.
При рентгенографии и томографии выявлена врожденная аномалия С1–С2 — деформация тел позвонков в виде платиспондилии, незаращение на уровне задних отделов (spina difida posterior), гипоплазия зубовидного отростка С2.
При ЭхоКГ размеры камер сердца выше возрастной нормы (мальчик повышенного питания: вес в 1 год 2 месяца 15 кг). Дополнительная хорда в левом желудочке.
При первичном осмотре ребенок хорошего физического развития, повышенного питания, мобилен, общителен. Имеется «скованность» и приподнятость в плечевом поясе, напряженность и уплотнение мышц шеи, ограничение в поворотах головы и наклоне назад. Движения в суставах конечностей не ограничены, деформаций нет. Приседает, ходит, бегает свободно. Кожные покровы и слизистые чистые. Зубы 10/8. По внутренним органам — без патологии, выявлена гипоспадия.
Имеются диагностические признаки классической формы ФОП — укороченные с подвывихом большие пальцы стоп (рис. 6), а также врожденная патология шейных позвонков и гипоспадия.
Рис. 6. Укорочение и вальгусная деформация первых пальцев стоп у пациента 1,5 лет
Общие анализы крови и мочи, биохимическое исследование крови в пределах нормы.
Генетическое обследование выявило наличие мутации Arg206His в гене ACVR1, характерное для классического варианта ФОП.
Клинический диагноз: «Фибродисплазия оссифицирующая прогрессирующая. Классическая форма. Ранняя стадия. Начальная фаза болезни. Рецидивирующие опухолеподобные образования на голове и в области шеи. Хрящеподобные элементы в виде продольных эластичных тяжей (теней на рентгенограммах) в мягких тканях надплечий и вдоль позвоночника. Врожденные костные аномалии: укорочение больших пальцев стоп. Недоразвитие зубовидного отростка 2-го шейного позвонка. Платиспондилия и незаращение задних отделов тел С1–С2. Гипоспадия. Мутация Arg206 His в гене ACVR1».
Ребенок наблюдается в течение года. Заболевание не прогрессирует. Периодически на голове при легких травмах возникают эластичные «опухоли», быстро исчезающие при применении мази с Ксидифоном. Дан отвод от всех внутримышечных прививок и вакцинаций. Рекомендован охранительный двигательный домашний режим. При падениях и образовании мягких опухолей на голове — мазь с Ксидифоном, внутрь НПВП, антилейкотриены. Динамическое наблюдение в клинике для коррекции терапии. Оформление инвалидности детства.
Таким образом, наши наблюдения свидетельствуют о недостаточном знакомстве с ФОП врачей различных специальностей — педиатров, хирургов, ортопедов, что приводит к длительной верификации диагноза, ненужным вмешательствам и травмам мягких тканей (операции, биопсии, внутримышечное введение лекарств, вакцинации).
Обобщая литературные и собственные данные, следует считать для диагноза главным наличие врожденной патологии больших пальцев стоп (нередко в сочетании с патологией пальцев кистей) и внескелетные оссификаты. У детей дошкольного возраста, как правило, они возникают на шее, плечевом поясе и постепенно распространяются вниз. У старших детей оссификаты могут появляться в любых участках мягких тканей (мышцах, сухожилиях и др.), чаще вследствие травм любого генеза или на фоне гриппа и ОРВИ. При подозрении на ФОП необходим поиск мутаций в гене ACVR1.
К сожалению, прогноз болезни неудовлетворительный. Очень важно соблюдать все профилактические меры для избежания любых травм мягких тканей и проводить профилактику ОРВИ и гриппа, которые могут ускорить прогрессирование болезни и спровоцировать легочно-сердечную недостаточность.
В настоящее время содружеством ученых активно разрабатываются и апробируются (в эксперименте и на животных) препараты, обладающие способностью блокировать мутации в гене ACVR1, что позволит предупредить или прервать гетерогенную оссификацию и улучшить состояние пациентов.
Литература
- Mc Kusick V. A. Heritable Disorders in Connective Tissue. St. Louis C. V. Mosby (pub) (4 th ed.), 1972.
- Kaplan F. S., Le Merrer M., Glaser D. L., Pignolo R. J., Goldsby R. E., Kitterman J. A., Groppe J., Shore E. M. Fibrodysplasia ossificans progressiva // Best Pract Res Clin Rheumatol. 2008, 22: 191–205.
- Shore E. M., Xu M., Feidman G. J. еt al. A recurrent mutation in the BMP type 1 receptor ACVR1 causes inherited and sporadic fibrodisplasia ossificans progressive // Nature Genetics. 2006, 38: 525–527.
- Koster B., Pauli R. M., Reardon W., Zaidi S., Zasloff M., Morhart R., Mundios S., Groppe J., Shore E. M. Classic and atypical fibrodysplasia ossificans progressiva (FOP) phenotypes are caused by mutations in the bone morphogenetic protein (BMP) type I receptor ACVR1 // Hum Mutat. 2009, 303: 79–90.
- Kaplan F. S., Glaser D. L., Shore E. M., Deimengian G. K., Gupta R., Delai P., Morhart R., Smith R., Le Merrer M., Rogers J. G., Connor M., Kitterman J. A. The phenotype of fibrodysplasia ossificans progressiva // Clin Rev Bone Miner Metab. 2005, 3–4: 183–188.
- Борисова Т. С., Рябова Т. В., Иванова К. В. К вопросу о прогрессирующем оссифицирующем дерматомиозите у детей // Вестн. дерматол. и венерол. 1966, № 12, 15–19.
- Ложбанидзе Т. Б., Антелава О. А., Никишина И. П. и др. Прогрессирующая оссифицирующая фибродисплазия // РМЖ. 2005, № 8: 560–564.
- Рябова Т. В., Баяндина Г. Н., Утюшева М. Г., Геппе Н. А. и др. Прогрессирующий оссифицирующий полимиозит у детей. В кн.: Сложный больной в практике педиатра-ревматолога. М.: МИА. 2008. С. 86–104.
Т. В. Рябова, кандидат медицинских наук Н. А. Геппе, доктор медицинских наук, профессор Г. В. Михалева И. Г. Сермягина Первый МГМУ им. И. М. Сеченова, Медико-генетический научный центр РАМН, Москва
Контактная информация об авторах для переписки