Реактивный или аллергический артрит возникает в виде проявления общей реакции организма на возбудитель. Заболевание поражает суставы (острое, подострое воспаление), являясь доброкачественным.
Группу риска составляют дети, склонные к проявлению аллергии, или те, которые перенесли пищевые отравления, инфекционные заболевания. Распространенными аллергенами являются лекарственные препараты, продукты питания, пыльца, шерсть животных.
Но не все дети даже из группы риска заболевают реактивным артритом. Дополнительным немаловажным фактором является генетическая предрасположенность.
Главная отличительная особенность данного артрита — он обратим. Однако возможны рецидивы, и при повторном воздействии одного и того же аллергена на организм сила симптомов увеличивается.
Что такое аллергический артрит
Аллергический артрит – это воспаление суставов, причиной которого является аллергия на внедрение в организм различных частиц. Особенно часто это заболевание развивается у детей. Небольшие сбои в процессе формирования иммунной системы приводят, как правило, к развитию острого воспалительного процесса, легко поддающегося лечению и заканчивающегося без каких-либо последствий.
Если же в основе заболевания лежит отягощенная наследственность, то иногда болезнь может переходить в хроническую форму с медленным разрушением суставов.
Самой распространенной клинической формой данного заболевания является инфекционно-аллергический артрит, который сегодня чаще называют реактивным артритом. По данным статистики в нашей стране среди ревматических заболеваний инфекционно-аллергический артрит у детей до 14 лет составляет более 50%.
Код аллергического артрита по Международной классификации болезней 10 пересмотра (МКБ-10) — М13.8.
К аллергическим заболеваниям можно также отнести ревматоидный артрит, в основе которого лежит аллергия на собственные ткани пациента. Код по МКБ серопозитивного ревматоидного артрита — М05.8; серонегативного – М06.0.
Мнение эксперта
Ревматологи подчеркивают, что артриты у детей являются очень коварными заболеваниями, которые способны приводить к инвалидизации ребенка. Стойкие деформации суставов могут остаться на всю жизнь и тем самым снижать трудоспособность пациента. Именно поэтому нужно вовремя обращаться к ревматологу за специализированной помощью, направленной точно в цель. Раннее начало терапии способствует снижению рисков развития осложнений. Кроме того, длительность лечения на начальных стадиях болезни существенно короче, чем в запущенных случаях.
Причины аллергического артрита
Причиной аллергического артрита является повышенная чувствительность организма к различным факторам окружающей среды – аллергенам. Аллергенами могут быть различные частички, попадающие в организм – продуктов питания, частичек кожи или шерсти животных, чешуи рыб, лекарств, возбудителей инфекции и т.д. Болезнь может развиваться также в ответ на введение вакцины или сыворотки.
Внедрение аллергена в организм вызывает сенсибилизацию – повышенную чувствительность организма к определенному веществу — антигену. В ответ на внедрение данного вещества организм вырабатывает нейтрализующие его антитела. При повторном попадании в организм этого аллергена образуются комплексы антиген (аллерген) – антитело, откладывающиеся на стенках органов-мишеней и вызывающих воспалительный процесс. При аллергическом воспалении суставов таким органом – мишенью является внутренняя синовиальная оболочка, выстилающая его полость.
Аллергический артрит у детей в большинстве случаев имеет инфекционно-аллергическую природу. Начало его связано с перенесенной бактериальной или вирусной инфекцией. Чаще всего это стрептококковая, стафилококковая, кишечная или хламидийная инфекция. Заболевание протекает остро, носит доброкачественный характер и при правильном лечении артрита заканчивается полным выздоровлением.
В некоторых случаях, при наличии наследственной отягощенности (близких родственников, болеющих аллергическими заболеваниями) сначала развивается аллергия на инфекцию, а затем к ней присоединяется аллергия на собственные ткани пациента. При артрите это аллергия на внутрисуставные ткани. В результате развивается длительный рецидивирующий аутоиммунный воспалительный процесс, разрушающий пораженный сустав – ревматоидный артрит.
Кроме детей к развитию инфекционно-воспалительного артрита склонны лица, страдающие сахарным диабетом, онкологическими заболеваниями, СПИДом, половыми инфекциями, страдающие другими аллергическими болезнями и хроническими артритами различной этиологии.
Симптомы артрита детей
Основным симптомом всех видов артритов является боль в пораженном суставе. Ее характеристика может отличаться в зависимости от причины возникновения болезни и индивидуальных особенностей организма. Однако каждое заболевание имеет свои особенности, заключающиеся в излюбленной локализации, интенсивности боли, наличии деформации суставов и т.д. В таблице приведена дифференциальная диагностика суставного синдрома при разных артритах. Это поможет родителям сориентироваться в разнообразии симптоматики и, ничего не упустив, вовремя обратиться к детскому ревматологу.
| Характеристика / Болезнь | ЮРА | Ревматический артрит | Ювенильный анкилозирующий спондилоартрит | Реактивный артрит |
| Локализация | Мелкие суставы (кисть, стопа) | Большие суставы (плечевой, локтевой, коленный) | Суставы ног с вовлечением в процесс спины | Колени, стопы |
| Интенсивность | Выраженная | Выраженная | Умеренная | Выраженная |
| Особенности | Симметрическое поражение, утренняя скованность больше 30 минут | Асимметрическое поражение, мигрирующий характер боли | Снижение подвижности позвоночника | Сочетание с воспалением конъюнктивы, половых органов, асимметрическое поражение |
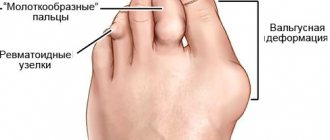
| Деформации суставов | Деформации по типу «лебединой шеи», «ласт моржа» | Образование деформаций не характерно | Окостенение суставов позвоночника с потерей подвижности | Деформации образуются крайне редко |
Кроме суставного синдрома, разные артриты могут сопровождаться и другими признаками:
- классические симптомы воспаления – покраснение, отек, снижение функциональной активности, повышение локальной температуры кожи над очагом поражения;
- лихорадка до 38-39оС;
- мышечная боль;
- утренняя скованность – необходимость разрабатывать пораженные суставы после пробуждения;
- увеличение в размерах близлежащих лимфатических узлов.
Снижение функции суставов может проявляться хромотой, невозможностью удерживать ручку, карандаш, выполнять бытовые действия.
Симптомы
В большинстве случаев аллергический артрит протекает остро. На при наличии постоянно воздействующих внутренних или внешних предрасполагающих факторов процесс может приобретать хронический характер.
Первые признаки
Начало заболевания острое или подострое, связанное с повторным внедрением аллергена в организм. Воспаление может развиваться сразу или через 1 – 2 недели после повторного контакта с аллергеном. Суставы отекают, воспаляются, появляются умеренные боли, усиливающиеся при движении. Характерно также асимметричное поражение суставов в совлечение мелких, средних и крупных (например, коленного) суставов. Иногда страдает общее состояние больного: появляется недомогание, слабость, повышается температура тела, появляются другие проявления аллергии в виде сыпи, отека Квинке. Встречается и стертое течение болезни с отсутствием ярко выраженных симптомов.
Явные симптомы
Различная степень воспаления с припухлостью, покраснением околосуставных тканей, болями в суставах продолжается несколько недель. Все это время могут сохраняться и общие симптомы: небольшое повышение температуры, снижение работоспособности, слабость, крапивница. Аллергический артрит протекает в течение 4 – 6 недель, затем наступает полное выздоровление. Инфекционно- аллергический артрит также в большинстве случаев имеет аналогичный исход.
Отек при аллергическом артрите
Когда следует обращаться за медицинской помощью
К врачу терапевту или ревматологу следует обращаться, если появились следующие симптомы:
- болезненные ощущения в суставах, усиливающиеся после физической нагрузки;
- припухлость и покраснение в области одного или нескольких суставов;
- общее недомогание, слабость, небольшая лихорадка на фоне суставных нарушений и крапивницы.
Особое внимание должны обращать на такие симптомы лица, склонные к развитию аллергических реакций, страдающие другими аллергическими заболеваниями или хроническими артритами.
Симптомы аллергического артрита у детей
В детском возрасте причиной заболевания чаще всего является инфекция. Это могут быть недолеченные хронические ЛОР-инфекции, кишечные инфекции, а также хламидиоз.
Если причиной инфекционно-аллергического артрита является стрептококковая или стафилококковая инфекция, заболевание протекает остро или подостро, но почти всегда доброкачественно, заканчиваясь через 1 – 1,5 месяца полным выздоровлением. Основные симптомы: асимметричное поражение суставов как верхних (локтевых), так и нижних (тазобедренных, коленных) конечностей, их воспаление, отек, покраснение и боль в сочетании с общими нарушениями: небольшой лихорадкой, слабостью.
После кишечных инфекций, причиной которых были иерсинии, сальмонеллы, шигеллы и некоторые другие возбудители, болезнь также протекает сначала остро с асимметричным поражением суставов нижних конечностей. Часто при этом в процесс вовлекаются тазобедренные суставы. Процесс переходит в подострый и продолжается до 3 – 5 месяцев, после чего наступает полное выздоровление.
Затяжное течение воспаления суставов характерно при поражении хламидиями. Эта внутриклеточная инфекция с трудом выявляется и склонна к длительному рецидивированию, что поддерживает воспалительный процесс в суставах.
Отек при аллергическом артрите у детей
Чем опасно заболевание
Аллергический артрит опасен тем, что при дальнейшем соприкосновении с аллергеном могут возникать такие острые аллергические реакции, как отек Квинке и анафилактический шок. Иногда заболевание может принимать хроническое течение с постепенным разрушением суставов.
Стадии аллергического артрита
При типичном течении болезни выделяют три стадии:
- Ранняя
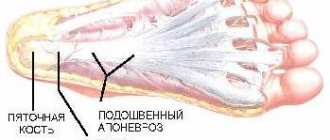
– с острым течением, асимметричным поражением суставов, повышением температуры тела, недомоганием. У взрослых чаще поражаются голеностопный сустав и суставы стопы, что часто сопровождается поражением связочного аппарата, болями в стопе и пятке. У детей в большинстве случаев изначально поражается тазобедренный и коленный суставы, а также суставы пояснично-крестцового отдела позвоночника. Симптомы: боли в ягодице и крестце, легкая хромота, общее недомогание, слабость, лихорадка, крапивница. - Развернутая
– присоединяется воспаление других суставов, также асимметричное. Боли усиливаются, процесс принимает затяжной характер. У детей часто появляются высыпания на коже и увеличение лимфатических узлов. Температура слегка повышена или нормальная. Изменений на рентгене нет. - Завершающая
– заболевание заканчивается полным выздоровлением через 4 – 6 недель.
Возможные осложнения
При инфекционно-аллергическом воспалении суставов на фоне хламидиоза процесс может перейти в хронический. Заболевание протекает с рецидивами и ремиссиями, при этом возможно развитие деструктивных нарушений и постепенная утрата суставной функции.
У детей инфекционно-аллергический артрит может переходить в ювенильный ревматоидный артрит (ЮРА) при наличии наследственной предрасположенности.
Чтобы не допустить осложнений, очень важно вовремя обращаться к врачу: остановить прогрессирование болезни можно на любой стадии.
Любая форма артрита имеет серьезные осложнения, поэтому не стоит затягивать с лечением.
Посмотрите, насколько просто можно вылечить заболевание за 10-12 сеансов.
Вопросы
- Какой врач занимается лечением артрита у детей?
Выявлением и лечением артрита занимается детский ревматолог. - Всегда ли при артритах развиваются деформации?
Стойкие деформации характерны для ювенильного ревматоидного артрита и анкилозирующего спондилоартрита. Однако они возникают не всегда. Основой профилактики деформации является своевременное обращение к врачу и целенаправленное лечение. - Можно ли вылечить артрит народными средствами?
Народная медицина не является научно обоснованной формой лечения. Это означает, что прогнозировать действие тех или иных лекарственных растений на организм ребенка не представляется возможным. Используя методы народной медицины, теряется драгоценное время, и патологический процесс может принимать агрессивное течение. Для эффективной борьбы с артритами требуется применение медикаментозных средств, направленных на прерывание порочного круга имеющихся в организме изменений. Народная медицина может выступать в роли вспомогательной терапии, но никак не базовой, и только после консультации с лечащим врачом. - Всегда ли надо пить «гормоны» при артритах у детей?
Гормональная терапия назначается детям только с определенными формами артритов при наличии абсолютных показаний.
Классификация
Аллергический артрит развивается по разным причинам и проявляется в различных клинических формах. Самыми распространенными из них являются инфекционно-аллергический, токсико-аллергический, ревматоидный артриты. Большинство из них могут протекать в виде острых, подострых и хронических артритов.
Инфекционно-аллергический артрит
В настоящее время инфекционно-аллергический артрит чаще называют реактивным, так как в его основе лежит аллергическая реакция на определенную инфекцию. У детей аллергический артрит этой формы развивается в основном после перенесенных кишечных инфекций и инфекций верхних дыхательных путей. Болеют чаще женщины и дети, в том числе маленькие, протекает заболевание остро или подостро и в течение 4 – 6 недель и заканчивается полным выздоровлением.
Основные симптомы: поражение асимметричное, появляются боли в суставах, усиливающиеся при движении, припухлость и покраснение околосуставных тканей. У взрослых поражаются мелкие (стоп и кистей) и средние суставы, у детей – чаще крупные (тазобедренный, коленный) и средние (локтевой).
При хламидийной инфекции, с трудом поддающейся выявлению и лечению болезнь может иметь затяжное и даже хроническое течение с постепенным разрушением суставов. У взрослых причиной таких артритов являются половые инфекции, у детей – хламидийные пневмонии.
Токсико-аллергический артрит
Токсико-аллергический артрит
Данная форма заболевания возникает при длительном повторном воздействии на организм токсинов, выделяемых инфекцией или образующихся в процессе длительного нарушения обмена веществ на фоне инфекции. Примерами такого поражения могут быть токсико-аллергические воспалительные процессы при туберкулезе (туберкулезный артрит Понсе), гонорее и сепсисе.
Туберкулезный артрит Понсе встречается достаточно редко и развивается при протекающем незаметно туберкулезе. В отличие от инфекционного туберкулезного артрита с поражением суставов туберкулезной палочкой токсико-аллергический процесс развивается при длительной интоксикации организма и воздействии на суставы токсинов. Воспалительный процесс в суставах (часто в колене и локте) иногда имеет доброкачественный характер и проходит на фоне лечения и развитии ремиссии туберкулеза. Но в некоторых случаях он имеет течение, сходное с ревматоидным артритом: поражаются мелкие суставы кистей с последующей их деструкцией, изменением формы и нарушением функции.
Гонорейный артрит также может быть чисто инфекционным и токсико-аллергическим. В последнем случае поражаются 2-3 крупных сустава (почти всегда колено), заболевание протекает остро и при правильно назначенном лечении заканчивается полным выздоровлением. При отсутствии лечения процесс может переходить в хронический с постепенной утратой функции суставов.
При генерализации воспалительного неспецифического инфекционного процесса (сепсисе) поражение суставов может иметь инфекционный (бактериально-метастатический) и токсико-аллергический характер. В последнем случае развивается острый полиартрит с мигрирующим (перемещающимся) поражением суставов, который после проведенного лечения заканчивается полным выздоровлением.
Хондропротекторы что это как выбрать, насколько они эффективны
Боль в суставах в состоянии покоя
Ревматоидный аллергический артрит
Эту клиническую форму относят к аутоиммунным заболеваниям, тем не менее, аллергия в данном случае играет не последнюю роль. Предрасположенность к заболеванию (в том числе к аллергическим процессам) передается по наследству. Сначала развивается аллергия на перенесенную инфекцию, а потом присоединяется аллергия на собственные ткани больного (аутоиммунный воспалительный процесс).
При ревматоидном артрите поражаются мелкие суставы кистей и стоп с изначально хроническим течением воспаления и медленным его прогрессированием. Постепенно происходит разрушение суставов, их деформация и полная утрата функции.
Артрит требует проведения своевременного лечения, поэтому так важно обращаться к врачу при первых же признаках заболевания.
Детский артрит. Причины, лечение, профилактика.
Первые симптомы проблемы со здоровьем – боли и опухоль в колене. Их причинами становятся бактерии, вирусы, генетические и аутоиммунные заболевания. При этом температура тела может не повышаться. Поэтому родители часто не обращают внимание на жалобы и не спешат отвести своего ребенка к врачу.
Однако, запущенные стадии болезни сложнее диагностировать, а прогнозы становятся менее благоприятными.
Разновидности артрита
Существует несколько разновидностей детского артрита:
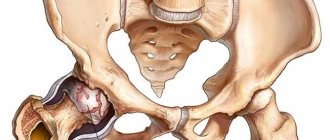
- Артрит тазобедренного сустава.
Вызывается вирусами, бактериями, грибком, паразитами. В редких случаях причиной этого заболевания является болезнь Лайма. Инфекция попадает в полость сустава вместе с кровью и лимфой. Обычно это происходит после травмы. Лечение при этом нужно начинать незамедлительно. В противном случае состояние маленького пациента будет стремительно ухудшаться.
- Болезнь Бехтерева.
Или ювенильный анкилозирующий спондилоартрит. Это хроническое заболевание, поражающее крестцово-подвздошные сочленения, суставы позвоночника и паравертебральные мягкие ткани. Для это болезни характерны жалобы на боли в спине и пояснице, а также скованность движений. Однако, эта же болезнь может поражать и суставы. В основном локтевые, коленные и голеностопные.
- Ювенильная ревматоидная форма
Это хроническое заболевание, поражающее суставы. Развивается у детей до 16 лет. При появлении наблюдается воспалительный процесс, а сама болезнь быстро прогрессирует и в случае ее запускания может поражать не только суставы, но и перекинуться на внутренние органы. В итоге это заболевание приобретает системную форму.
- Реактивный артрит.
Появляется после перенесенных внесуставных инфекционных заболеваний. Реактивный артрит – это воспаление, очаг которого расположен в костных сочленениях. Заболевание может быть как постэнтероколитическим, то есть возникнуть после перенесенной кишечной инфекции, так и урогенетальным, то есть переданным половым путем.
- Ревматический артрит.
Развивается после перенесенной инфекции, например ангины или фарингита. В начале болезни отмечают высокую температуру, а также симптомы интоксикации – разбитость, головную боль, озноб. При первых же признаках заболевания ребенка следует немедленно отвести к врачу и приступить к лечению как можно скорее.
Причины артрита у детей
Существует несколько причин появления данной болезни у ребенка. Это:
- Остеомиелит.
Гнойно-некротический процесс, возникающий в костях, костном мозге и окружающих его мягких тканях. Остеомиелит вызывают пиогенные бактерии и микробактерии. Они проникают в организм двумя путями: через кровоток и после травмы.
- Остеосаркома.
Опухоль, образующаяся из костной ткани. Подобная патология крайне редка. Ей свойственны агрессивное течение и крайне быстрый рост. Ее клетки могут производить костную ткань, но при этом она не кальцируется, то есть не отвердевает. При этом заболевании происходит поражение костей нижней челюсти и таза, в редких случаях страдает позвоночник. Остеосаркома, как правило поражает людей старшего возраста, однако были зафиксированы случаи заболевания у детей.
- Вегетососудистые нарушения.
Данное нарушение сопровождается болью во всех суставах.
- Дегенеративные изменения.
Дегенеративные изменения опорно-двигательного аппарата (ОДА) появляются в следствии повышенных физических нагрузок и при занятиях тяжелыми видами спорта, например, тяжелой атлетикой.
- Гемофилия.
Это наследственная болезнь крови, нарушающая фактор ее свертываемости. При этой патологии наблюдается кровоизлияние в суставную полость.
- Бактериальная.
Возбудителями артрита являются стрептококки, стафилококки и туберкулез. Стрептококковая инфекция служит возбудителем ревматизма.
- Аутоиммунный артрит.
Вызывается нарушением работы клеток имунной системы. Этот вид возбудителя провоцирует заражение ювенильным ревматоидным артритом.
- Вирусная.
Вирусы провоцируют заболевание реактивным артритом. К ним относят все виды герпеса, краснухи, энтеровирусы, кори, гепатиты и грипп. Болезнь может перейти в острую фазу и осложниться уже после перенесенного болезни.
лечение артрита у детей
Для определения вида заболевания проводится ряд исследований. Диагностика включает в себя биохимические и серологические исследования. Помимо этого, врачи устанавливают переносимость тех или иных лекарственных средств.
Для лечения детского артрита проводится комплексная терапия, разделенная на несколько этапов. Она включается в себя, как современные, так и консервативные методы.
При рецидивах и острых фазах показан щадящий двигательный режим. Также рекомендовано ношение бондажей. В острых случаях – фиксация с помощью гипса или ортеза.
При медикаментозной терапии используется антибиотики и миорелаксанты, а также нестероидные противовоспалительные средства. Помимо них врачи также используют глюкокортикостероиды и имуноподавляющую терапию.
В качестве вспомогательных средств рекомендованы массаж и физиотерапия (магнитотерапия, лазеротерапия, ультрафиолетовое облучение, УВЧ-терапия, ультразвук). При острых состояниях используются обезболивающие крема и мази.
В случае ухудшения прибегают к хирургическим операциям.
Профилактика артрита у детей
Наиболее надежная профилактика артритов является полное и своевременное лечение инфекционных заболеваний. Нельзя оставлять ребенка недолеченным только потому, что его состояние улучшилось. Так же ревматологи рекомендуют укреплять иммунитет ребенка закаливанием и применять комплексы витаминов и микроэлементов.
Автор: К.М.Н., академик РАМТН М.А. Бобырь
Локализация
Воспалительный процесс чаще всего развивается в крупных суставах – тазобедренном и коленном.
Аллергический артрит тазобедренного сустава
Аллергический артрит тазобедренного сустава у детей и взрослых появляется после сильного переохлаждения организма и как реакция на некоторые лекарственные препараты. Может протекать в гнойной или реактивной асептической форме с выраженной симптоматикой: высокой температурой, резкими и острыми болями, гиперемией.
Чтобы исключить развитие сепсиса, обращаться к врачу нужно после появления первых симптомов. Устраняется воспаление комплексным медикаментозным курсом, в сложных случаях показано хирургическое вмешательство.
Аллергический артрит коленного сустава
Основные симптомы аллергического артрита коленного сустава – припухлость, покраснение и боль в области колена. Незамедлительно обращайтесь к врачу, на первых этапах воспаление хорошо поддается лечению, не провоцируя осложнений и перехода в хроническую форму.
Диагностика
Для того, чтобы назначить адекватное лечение, необходимо установить правильный диагноз и по возможности выяснить причину развития аллергии. С этой целью назначают следующие исследования:
- Лабораторные:
- общеклинические
— общий анализ крови выявляет признаки воспаления; - биохимические
– выявляются нарушения обменных процессов и признаки воспаления (высокий уровень С-реактивного белка); - иммунологические
– выявление антител к определенным аллергенам, в том числе инфекционного происхождения; определяют также наличие ревматоидного фактора – аутоантител к собственным тканям организма; - микробиологические
– посев биологических сред (крови, суставной жидкости) на питательные среды с целью выявления инфекции и ее чувствительности к антибиотикам. - Инструментальные исследования суставов:
- УЗИ
– выявляет признаки воспаления; - рентгенография
– возможные изменения в костных структурах; - артроскопия
– проводится по показаниям; это осмотр внутренней поверхности сустава с возможным взятием синовиальной жидкости на исследование; помогает отличить инфекционный процесс от токсико-аллергического.
Поставить диагноз и правильно пролечить аллергический артрит в домашних условиях невозможно. Это можно сделать только в условиях клиники, оборудованной современной аппаратурой.
Сложность диагностики
Она заключается в том, что общие симптомы очень схожи с признаками других разновидностей артрита. И на приеме у ревматолога нашей клиники многие пациенты и их родители забывают сказать, что незадолго до этого они перенесли инфекционное заболевание или было проявление аллергии. Поэтому первоочередная задача наших специалистов заключается в выяснении полной и точной картины заболеваний, которыми ребенок болел в течение 1-2 месяцев, чтобы назначить проведение правильных анализов и провести лечение.
Основными методами диагностики являются:
- Визуальный осмотр пораженного сустава.
- Анализ крови и мочи. Заболевание определяется по лейкоцитам, антителам к урогенитальным инфекциям, количество которых превышает норму.
- Анализ кала необходим для выявления/исключения инфекций в кишечнике.
- В некоторых случаях назначается анализ синовиальной жидкости, биопсия синовиальной оболочки сустава.
- Для подтверждения диагноза врач может назначить рентгенологическое исследование, магнитно-резонансную томографию.
Лечение аллергического артрита
После выявления причин болезни назначается лечение, включающее:
- устранение попадание в организм аллергена, вызвавшего заболевание;
- при подозрении на инфекционно-воспалительный процесс выявление возбудителя инфекции и его полное выведение из организма;
- подавление аллергической реакции;
- устранение воспалительного процесса;
- предупреждение хронизации болезни.
Лечение аллергического артрита комплексное и индивидуально подобранное
Медикаментозная терапия
Назначаются лекарственные препараты следующих групп:
- Противовоспалительные препараты
– назначаются внутрь или внутримышечно, а также в виде наружных средств (Вольтарен, Фастум-гель). Популярные НПВС 1-го поколения (Диклофенак, Ибупрофен) отлично снимают воспаление, но оказывают отрицательное воздействие на желудок. НПВС последнего поколения (Найз, Мовалис) действуют мягче и побочных эффектов почти не дают. Детям чаще назначают не дающий побочек Парацетамол. - Глюкокортикоидные гормоны
– назначаются при выраженном отеке суставов и сильных болях. Они быстро снимают данные симптомы, но дают много побочек, поэтому их назначают короткими курсами внутрь, внутримышечно или в виде внутрисуставных инъекций. - Антигистаминные средства
— назначают с целью подавления секреции гистамина, поддерживающего воспаление. К препаратам этой группы относятся Супрастин, Тавегил – они способствуют также засыпанию, поэтому назначаются на ночь. Препараты последнего поколения (Кларитин, Эриус) сонливости не вызывают, их можно принимать и днем. - Антибиотики
назначаются по результатам лабораторных исследований с определением чувствительности к ним выявленной инфекции. - Курс противоревматических базовых средств
– при появлении риска хронизации артрита (Метатрексат, Сульфасалазин) или сочетает их назначение с группой биологических агентов (Мабтера, Энбрел и др.). Это способствует длительному подавлению воспаления и предупреждению рецидивов.
При выявлении токсико-аллергического воспаления суставов назначается лечение основного заболевания, вызвавшего осложнение. Проводится также санация (оздоровление) выявленных очагов инфекции – кариозных зубов, хронических заболеваний ЛОР-органов и др.
Препараты для лечения аллергического артрита
Немедикаментозные методы лечения
На разных стадиях болезни назначаются следующие лечебные мероприятия:
- Физиотерапевтические процедуры – электрофорез с гидрокортизоном, УВЧ, парафин или озокерит, магнито- или лазеротерапию.
- Лечебный массаж – назначается после устранения выраженных симптомов воспаления для улучшения кровообращения и обмена веществ, предупреждения хронизации процесса и атрофии мышц.
- Лечебная гимнастика – назначается в зависимости от активности воспалительного процесса для ускорения восстановительных процессов в суставах и мышечной силы.
- Рефлексотерапия (РТ) — воздействие на активные точки на поверхности тела, рефлекторно связанные с суставными тканями. Устраняются воспаление, боль, стимулируется восстановление тканей.
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
Народные методы
К народным методам специалисты прибегают достаточно часто для того, чтобы снизить лекарственную нагрузку на пациента. Но самостоятельно применять эти средства не рекомендуется: без назначения врача это может утяжелить течения заболевания. К популярным народным средствам относятся:
- солевые аппликации
– проводятся с гипертоническим раствором соли (чайная ложка с горкой соли на 100 мл воды – получается приблизительно 9% раствор); салфетку смочить солевым раствором, слегка отжать и прибинтовать к пораженному суставу; аппликацию можно оставить на 1 – 3 часа; отлично устраняют отечность и боль; - мазь из тополиных почек
– высушенные почки тополя измельчить, растереть в порошок и соединить с равным объемом сливочного масла; хранить в холодильнике и применять как растирание на ночь; хорошо снимает неприятную симптоматику.
Как лечат аллергический артрит в клинике «Парамита»
Наши специалисты очень внимательно относятся к каждому пациенту с аллергическим артритом. Его тщательно обследуют, чтобы исключить другие клинические формы болезни и установить наличие или отсутствие дистрофических изменений в суставе. Только после этого назначается лечение, включающее:
- методы, основанные на достижениях современной медицины, разработанные в ведущих клиниках мира; применяются новейшие лекарственные препараты и немедикаментозные методы лечения;
- традиционные восточные методики, пришедшие к нам из Китая и Тибета; они веками с успехом применялись для лечения различных видов аллергий; в основе этих методик лежит восстановление энергетического потенциала пациента, что приводит к стимуляции жизненных сил пациента, нормализации функции иммунной системы и устранению очагов воспаления.
Такой подход к лечению болезни позволяет полностью устранить угрозу хронизации воспалительного процесса и разрушения сустава. Но даже при запущенных стадиях заболевания мы сможем остановить прогрессирование болезни. Обращайтесь!
Совмещаем проверенные техники востока и иновационные методы западной медицины
Подробнее о нашей уникальной методике лечения артритов
Рекомендации для переболевших
Аллергические и инфекционно-аллергические артриты, обычно заканчиваются полным выздоровлением. Но всегда есть риск развития рецидива при повторном контакте с вызвавшем заболевание аллергеном. Поэтому переболевшему человеку рекомендуется:
- не допускать контактов с аллергенами;
- соблюдать гипоаллнергенную диету, исключив из рациона продукты, оказывающие аллергизирующее воздействие: мед, орехи, шоколад, яйца, а также сладости и сдобу;
- заниматься лечебной гимнастикой, плаванием и посильными видами спорта, больше двигаться;
- устранить тяжелые физические нагрузки, следить за своим весом, не допуская его чрезмерного увеличения;
- своевременно лечить все острые заболевания и санировать очаги инфекции.
Профилактика аллергического артрита
Об этом особенно следует позаботиться лицам, страдающим аллергическими заболеваниями (атопическим дерматитом, бронхиальной астмой) или склонностью к развитию аллергических реакций (крапивницы, отека Квинке, анафилактического шока). Профилактика должна включать в себя: гипоаллергенную диету, устранение воздействия аллергенов и своевременное лечение всех острых и хронических заболеваний.
Частые вопросы по заболеванию
Аллергический артрит опасен тем, что может осложниться тяжелыми аллергическими реакциями или дать толчок к развитию аутоиммунного прогрессирующего заболевания с утратой работоспособности. Поэтому так важно своевременное лечение аллергического артрита. Все это лечится, специалисты в Москве ждут своих пациентов!
Можно ли получить инвалидность?
Аллергические артриты редко приводят к инвалидности. Исключением является ревматоидный артрит, который часто является причиной инвалидности.
К кому обращаться с таким заболеванием?
К ревматологу. Потребуется также консультации аллерголога.
Каков прогноз заболевания?
Благоприятный. У большинства пациентов наступает полное выздоровление. При отсутствии лечения процесс иногда принимает хронический характер, в этом случае возможно нарушение функции сустава. Но даже при ревматоидном артрите можно остановить прогрессирование заболевания.
Список литературы:
- Алиева Д. М., Акбаров С.В. Клинические варианты реактивного артрита у детей. Научно-практ. ревматология, 2001, №4, с. 74-79.
- Ревматология. Клинические рекомендации под ред. Е.Л. Насонова, М., 2005, с. 86-90.
- J.T., Petty R.E. Textbook of Pediatric Rheumatology. Noronto, W.B. Saunders Company 2001; 819.
- Kingsly G., Sieper J. Third International Workshop on Reactive Arthritis: an overview. Ann Rheum Dis 1996; 55: 564-570.
Темы
Артрит, Суставы, Боли, Лечение без операции Дата публикации: 25.02.2021 Дата обновления: 03.04.2021
Оценка читателей
Рейтинг: 5 / 5 (1)
Реактивные артриты у детей
О статье
25784
0
Регулярные выпуски «РМЖ» №5 от 18.03.2006 стр. 381
Рубрика: Общие статьи
Авторы: Творогова Т.М. , Коровина Н.А. , Гаврюшова Л.П.
Для цитирования:
Творогова Т.М., Коровина Н.А., Гаврюшова Л.П. Реактивные артриты у детей. РМЖ. 2006;5:381.
Воспалительные заболевания суставов являются одной из актуальных проблем современной педиатрической ревматологии. Среди них в течение многих лет ведущая роль принадлежала ювенильному ревматоидному артриту (ЮРА). Однако в последние годы наметилась тенденция к нарастанию реактивных артритов (РеА) у детей. Частота РеА в структуре ревматических заболеваний в различных странах мира составляет от 8 до 41% [1].
В России среди ревматических заболеваний РеА у детей до 14 лет составляет 56%, у подростков 37% [2]. Приведенные данные указывают на значимость РеА в детском возрасте и диктуют необходимость дифференцированного диагностического и терапевтического подхода к различным вариантам данной суставной патологии у детей. Реактивный артрит – это асептическое (негнойное) заболевание суставов, развивающееся в ответ на внесуставную инфекцию, при которой причинный агент не может быть выделен из сустава. Термин «реактивный артрит» предложен финскими исследователями Ahvonen с соавт. в 1969 г., впервые описавшими артрит, развившийся после иерсиниозной инфекции. В дальнейшем «реактивный артрит» полностью вытеснил предложенный А.И. Нестеровым в 1959 г. термин «инфекционно-аллергический артрит». Ранее считалось, что РеА «стерилен», так как из полости сустава не удавалось выделить ни живой причинный агент, ни его антигены. В дальнейшем, по мере совершенствования методологических приемов, из суставных тканей, синовиальной жидкости были выделены отдельные антигены микробов и даже сами микрооргонизмы, способные к размножению [2]. При наших многолетних наблюдениях за детьми с РеА неоднократно удавалось выделить из синовиальной жидкости ДНК хламидий, в одном случае – кишечную палочку. В связи с этим в литературе имеются указания на то, что термин «реактивный артрит» следует применять с осторожностью [2,3,4]. Однако он все еще широко распространен как в литературе, так и в международных классификациях ревматических болезней. В рабочей классификации ревматических болезней 1985 г. выделялись три группы РеА: • постэнтероколитический • урогенитальный • после носоглоточной инфекции На IV Международном рабочем совещании по реактивным артритам (г. Берлин, 1999 г.) было достигнуто соглашение по определению реактивных артритов. Рекомендовано называть реактивными артритами воспалительные (негнойные) заболевания суставов, развивающиеся вскоре (обычно не позднее, чем через 4 недели) после острой кишечной или урогенитальной инфекции. Этиологическими факторами постэнтероколитического РеА следует считать иерсинии, сальмонеллы, шигеллы, геликобактер; урогенного – хламидии, уреаплазмы. Другие формы артритов – постстрептококковый, поствирусный, артрит Лайма, по заключению экспертов Международного совещания, следует объединить термином – «артриты, связанные с инфекцией», причем в эту группу не должен входить септический, гнойный артрит. Однако целый ряд вопросов требует дальнейшего изучения. В частности, остается неполным перечень микробных агентов, инициирующих РеА. Возможно, триггерное воздействие оказывают микоплазма, клостридии и другие инфекционные агенты [4]. Исходя из сказанного следует, что в развитии РеА ведущим является инфекционный агент. Иммунный ответ проявляется выработкой антител, циркулирующих в крови и синовиальной жидкости. Длительно сохраняющийся повышенный уровень антител указывает на наличие инфекционного агента, с одной стороны, и на персистенцию антигенов микроба в тканях и синовиальной жидкости, с другой. Кроме того, многочисленные литературные данные указывают на значимость генетической предрасположенности [2,4,5,6,7]. Авторы отмечают тесную взаимосвязь между РеА и одним из антигенов главного комплекса гистосовместимости – HLA–B27. При этом ассоциация HLA–B27 с урогенным артритом наблюдается в 80-90% случаев, с постэнтероколитическим – в 56%. В то же время роль HLA –B27 в развитии РеА полностью не изучена. Имеются лишь отдельные гипотезы: – HLA–B27, являясь рецептором для микробов, способствует их распространению в организме, в том числе в полости суставов; – HLA–B27, участвуя в клеточных иммунных реакциях, способен презентировать микробные клетки цитотоксическим Т–лимфоцитам. При этом возможен неаде-кватный иммунный ответ и персистенция микроба. – в последние годы много сторонников теории микробной мимикрии, когда имеются сходные белки (антигенные детерминанты) у микроба и HLA–B27. При этом иммунный ответ направлен как против инфекционного агента, так и собственных клеток тканей, оказывая на них повреждающее воздействие. Перекрестно реаги-рующие антитела ослабляют иммунный ответ против инфекционного агента, что препятствует полной элиминации и способствует его персистированию [1,8]. Общим клиническим признаком РеА является предшествующая инфекция. К моменту развития артрита клинические признаки инфекции, как правило, проходят. Возможно стертое, бессимптомное течение урогенитальных инфекций. В отдельных случаях артрит развивается одновременно с диареей, инфекцией мочевой системы, поражением глаз (конъюнктивит, ирит, иридоциклит). В дебюте суставного синдрома часто отмечаются субфебрилитет, слабость, снижение аппетита. К клиническим особенностям РеА относятся: • острый характер суставного синдрома • асимметричность суставного синдрома • олиго- или моноартрит средних и крупных суставов нижних конечностей • возможность торпидного течения суставного синдрома В постановке диагноза помогают диагностические критерии, принятые на Международном совещании ревматологов (1995 г.) (табл. 1). Для постэнтероколитического РеА характерно острое начало с типичной локализацией – в суставах нижних конечностей. Однако иногда в процесс могут вовлекаться лучезапястные суставы. При этом выражены общие реакции в виде лихорадки (380-390), лейкоцитоза, ускорения СОЭ до 40-45 мм/час. Для этого варианта РеА типично торпидное течение суставного синдрома, в среднем составляющее 3-5 месяцев. В отдельных случаях возможна трансформация в ЮРА. Урогенный РеА отличает торпидность течения в сочетании с высокой лабораторной активностью. Одним из вариантов РеА является синдром Рейтера (по МКБ-10 М02.3 – болезнь Рейтера). Заболевание развивается во временной связи с кишечной или урогенитальной инфекциями. В настоящее время синдром Рейтера рассматривается как следствие хламидийной инфекции. При этом у 90% детей выявляется Chlamydia pneumoniae и лишь у 10% – Chlamydia trachomatis [10]. Клиническая картина характеризуется наличием уретро-окуло-синовиального синдрома. У детей поражение урогенитального тракта проявляется лейкоцитурией, дизурическими явлениями, клиникой вульвита или вульвовагинита у девочек, баланитом или баланопоститом у мальчиков. Под нашим наблюдением среди больных с синдромом Рейтера находилось трое мальчиков в возрасте 12-14 лет, у которых баланит протекал с яркими сливными эрозиями с фестончатыми краями. Поражение глаз в виде конъюнктивита носит непродолжительный, эфемерный характер, однако возможно его рецидивирование. Литературные данные указывают на возможность развития иридоциклита, увеита [3,5,11]. Суставной синдром в виде острого асимметричного артрита протекает со скоплением большого количества синовиальной жидкости (до 50-70 мл в коленных суставах), с вовлечением крупных и мелких суставов нижних конечностей. Достаточно частым является поражение первого пальца стопы с формированием «сосискообразной» деформации. Характерен «симптом лестницы», при котором наблюдается постепенное вовлечение суставов снизу вверх. Типичны периартикулярные поражения в виде бурситов, тендовагинитов, энтезитов и энтезопатий. К классической триаде симптомов может присоединиться поражение кожи в виде кератодермии ладоней и стоп, псориазоподобных бляшек на коже лица, туловища, конечностей. При затяжном течении развивается ониходистрофия (изменение цвета ногтей, ломкость, шероховатость, бугристость), что нередко расценивается, как микотическое поражение. Продолжительность синдрома Рейтера при остром течении составляет 2-3 месяца, при затяжном течении возможна трансформация в ЮРА. Реактивные артриты относят к разряду серонегативных спондилоартропатий. Это объясняется идентичной клинической симптоматикой РеА и дебюта спондилоартропатий. Последние в детском и подростковом возрасте манифестируют реактивным асимметричным олигоартритом нижних конечностей, который сочетается с энтезитами. Особого внимания заслуживает поражение тазобедренных суставов. У 1/3 детей и подростков артрит тазобедренных суставов является первым симптомом спондилоартропатий. В дебюте другие суставы поражаются лишь у 10-15% больных [4,12,15]. Существенно повышает вероятность спондилоартропатий поражение крестцово-подвздошных сочленений. Заподозрить дебют спондилоартропатии у детей с клиникой РеА позволяют конкретные клинические признаки, имевшие место в прошлом или выявляемые на момент наблюдения. К ним относятся: • боли в ягодичных мышцах (постоянные или перемежающиеся); • боли в области крестца или утренняя скованность в поясничном отделе; • боли в пятке, подошве или иная энтезопатия; • наличие «сосискообразного» пальца на руке или ноге; • диарея, дизурические явления за месяц до появления артрита. Провести своевременную конкретную нозологическую диагностику спондилоартропатии у детей позволяют только динамическое наблюдение, проведение лабораторной и лучевой диагностики. Обследование детей с РеА включает: 1. Семейный анамнез с акцентом на заболевания опорно-двигательного аппарата, обменные нарушения. 2. Эпидемиологический анамнез. 3. Клинический анализ крови. 4. Общий анализ мочи. 5. Биохимическое исследование крови (СРБ, белковые фракции, фибриноген, мочевая кислота, показатели функции почек и печени). 6. Для идентификации инфекционного агента: – микробиологическое исследование кала, синовиальной жидкости, соскоба с конъюнктивы, наружных гениталий; – иммунологические методы с целью выявления антител к антигенам энтеробактерий и внутриклеточных возбудителей в синовиальной жидкости и в сыворотке крови; – исследование в моче, в эпителии урогенитального тракта, синовиальной жидкости ДНК и РНК хламидий, уреаплазмы с помощью полимеразной цепной реакции; – посев синовиальной жидкости, отделяемого гениталий на клеточные структуры (культуральный метод – «золотой стандарт» для уточнения триггерной роли хламидий в патологии суставов). 7. Ренгенологическое исследование суставов, позвоночника, крестцово-подвздошных сочленений (по показаниям). 8. Электрокардиография (по показаниям). При проведении дифференциального диагноза исключаются: – острая ревматическая лихорадка; – инфекционный артрит (септический); – другие заболевания из разряда спондилоартропатий (ювенильный спондилоартрит, дебют болезни Бехтерева и др.); – серонегативный ЮРА; – обменный артрит; – синовит на фоне синдрома гипермобильности суставов; – другие воспалительные заболевания суставов. Целью лечения РеА у детей является ликвидация причинного фактора – инфекционного агента, а также излечение либо достижение стойкой клинико-лабораторной ремиссии суставного синдрома. Всем детям с РеА проводится медикаментозная терапия с учетом возраста, индивидуальной эффективности, соответствующего триггерного агента, а также тяжести и характера течения суставного синдрома. 1. Антибактериальная терапия назначается при выявлении инфекции. Это касается прежде всего хламидийной, мико- и уроплазменной инфекций, а также Helicobacter pylori. Препаратами выбора являются макролиды нового поколения, накапливающиеся внутриклеточно в воспаленных тканях (табл. 2). Следует отметить, что при увеличении продолжительности одного курса антибактериальной терапии эффективность лечения не повышается [10]. При сохраняющемся суставном синдроме возможно назначение второго курса антибиотиков одним из указанных выше препаратов. При этом интервал между I и II курсами должен составлять не менее 5-7 дней. Необходимо помнить о том, что препараты пенициллинового ряда не показаны при хламидийной инфекции в связи с их трансформацией в L–формы, нечувствительные к антибиотикам. Кроме того, на L–формы практически не реагируют иммунокомпетентные клетки (фагоциты, Т-клетки), что способствует персистенции возбудителя и хронизации суставного синдрома. По нашим наблюдениям, оправдано сочетание антибактериальной терапии с одним из иммунокорригирующих препаратов – ликопидом, стимулирующим функциональную активность фагоцитов, повышающим синтез специфических антител. Детям в возрасте от 1,5 до 15 лет ликопид назначался в дозе 1 мг/сут. Продолжительность курса составляла не более 15 дней. Начало терапии ликопидом предшествовало назначению макролида (5 дней – ликопид, далее 10 дней – макролид + ликопид). В случае хронизации суставного синдрома иммунокорригирующая терапия требует большой осторожности, так как нельзя исключить развитие иммуноагрессивной стадии воспалительного процесса. При постэнтероколитических РеА антибактериальная терапия, как правило, неэффективна [16]. 2. Нестероидные противовоспалительные препараты (НПВП). Этот класс фармакологических средств является необходимым компонентом лечения РеА. НПВП достаточно быстро уменьшают болевой синдром, снижают интенсивность воспалительного процесса путем подавления активности фермента – циклооксигеназы (ЦОГ), принимающей участие в синтезе простагландинов. В последнее десятилетие представление о точках приложения НПВП в регуляции синтеза простагландинов существенно расширилось. Открыты 2 изоформы ЦОГ: ЦОГ-1 и ЦОГ-2, играющие различную роль в указанной регуляции. Именно ЦОГ-2 принимает участие в синтезе провоспалительных простагландинов, усиливающих процессы воспаления и клеточной пролиферации. Активность ЦОГ-1 определяет продукцию простагландинов, ответственных за нормальные физиологические клеточные реакции, не связанные с воспалением [13]. НПВП, воздействуя на обе изоформы ЦОГ, снижают активность воспалительного процесса и в то же время могут приводить к нежелательным реакциям со стороны различных органов и систем. В настоящее время разработаны и широко применяются НПВП, способные селективно ингибировать ЦОГ-2 (мелоксикам, нимесулид). Основные НПВП, применяемые при лечении РеА у детей, приведены в таблице 3. Из данных этой таблицы следует, что терапия НПВП имеет возрастные ограничения. Препаратами выбора для детей до 5 лет являются парацетамол и ибупрофен. Однако минимальная эффективная лечебная доза ибупрофена ниже, чем парацетамола, что значительно снижает риск возможных побочных реакций. Ибупрофен блокирует ЦОГ как в ЦНС, так и в очаге воспаления, что обусловливает отчетливый противовоспалительный эффект. Анальгезирующее действие препарата также двойное (центральное и периферическое), в связи с чем оно более выражено, чем у парацетамола [14]. Препарат не образует токсических метаболитов, хорошо переносится и может быть назначен даже грудным детям. 3. Локальная терапия РеА включает внутрисуставное введение глюкокортикостероидов (ГК) и местное применение НПВП в виде мазей, кремов, гелей. Внутрисуставное введение ГК оказывает отчетливое противовоспалительное и анальгезирующее действие. В комплексе с указанной выше терапией, как правило, достаточно 1-3 введений для купирования суставного синдрома. Применение мазевых форм НПВП, особенно у детей первых лет жизни, более безопасно и позволяет снизить дозу перорально принимаемых препаратов. Гелям отдается предпочтение, так как присутствующий в их составе спиртовой раствор способствует наиболее быстрому транскутантному эффекту. При этом НПВП подавляет продукцию медиатров воспаления непосредственно в тканях, окружающих сустав. 4. При торпидном течении РеА или хронизации процесса показано назначение сульфасалазина в суточной дозе 20-30 мг/кг, но не более 1,5-2 г в сутки. Начальная доза – 125-250 мг в сутки, повышение дозы до расчетной проводят постепенно, один раз в 5-7 дней. Клинический эффект наступает на 5-6 неделе лечения. Продолжительность курса индивидуальна, но не менее 2 месяцев. Таким образом, при проведении комплексной терапии РеА у детей следует учитывать биологические особенности инфекционного агента, оценивать характер его взаимодействия с макроорганизмом, синхронизировать лечение с активностью и характером течения, тяжестью, динамикой воспалительного процесса в суставах. Литература 1. Cassidy. J.T., Petty R.E. Textbook of Pediatric Rheumatology. Noronto, W.B. Saunders Company 2001; 819. 2. Алексеева Е. И., Жолобова Е.С. Реактивные артриты у детей. Вопросы современ-ной педиатрии, 2003, т.2, №1, с. 51-56. 3. Руководство по внутренним болезням. Ревматические болезни под ред. В.А. Насо-новой, Н.В. Бунчука, М. 1997, с. 305-335. 4. Агабабова Э. Р. Некоторые неясные и нерешенные вопросы серонегативных спондилоартропатий. Научно-практ. ревматология, 2001, №4, с. 10-17. 5. Агабабова Э. Р. Реактивный артрит и синдром Рейтера. Ревматология, 1997, гл.11, с. 324-331. 6. Алиева Д. М., Акбаров С.В. Клинические варианты реактивного артрита у детей. Научно-практ. ревматология, 2001, №4, с. 74-79. 7. Жолобова Е.С., Чистякова Е.Г., Исаева К.С. Наследственные и инфекционные факторы в развитии ювенильного хронического артрита. Тезисы Всероссийского конгресса «Детская кардиология 2002», М. 2002; 227. 8. Ikeda V., Yu D.T. The pathogenesis of HLA B27 arthritis: the role of HLA B27 in bacterial defense. Am J Ved Sci 1998; 316:257. 9. Kingsly G., Sieper J. Third International Workshop on Reactive Arthritis: an overview. Ann Rheum Dis 1996; 55: 564-570. 10. Чистякова Е.Г. Хронические заболевания суставов у детей (ювенильный ревматоидный артрит, болезнь Рейтера, ювенильный хронический артрит), ассоциированные с хламидийной инфекцией. особенности клиники и течения. Автореф. дисс. … канд.мед. наук, М. 1998. 11. Молочков В.А. Болезнь Рейтера Consilium medicum 2004, т. 6, №3, с. 200-202. 12. Годзенко А.А. Возможности локальной терапии при спондилоартрите. РМЖ, 2005, т. 13, №24, с. 1632-1636. 13. Насонов Е.Л. Нестероидные противовоспалительные прпараты. РМЖ, 1999, №8, с. 392-396. 14. Autret E., et al. Evaluation of ibuprofen versus aspirin and paracetamol on efficacy and comfort in children with fever. Eur J Clin 1997; 51: 367-71. 15. Агабабова Э. Р. Современные направления исследований при спондилоартропа-тиях. Актовая речь. Первый Всероссийский Конгресс ревматологов. Саратов, 2003. 16. Ревматология. Клинические рекомендации под ред. Е.Л. Насонова, М., 2005, с. 86-90.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поделитесь статьей в социальных сетях
Порекомендуйте статью вашим коллегам