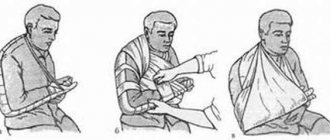
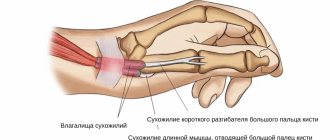
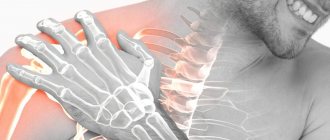
Когда нужно идти в больницу?
Чтобы не допустить появление вышеперечисленных болезней, нужно вовремя обратиться к специалисту. Вот дополнительные симптомы, после которых вы обязаны пойти к неврологу:
- Боль в спине длится уже 2 недели и становится все сильнее.
- После дискомфорта в спине, начали болеть ноги в области колена.
- Сильные приступы появляются резко без особенной нагрузки.
- Боли начались после определенной травмы, связанной со спиной.
- Во время приступов затрудняется дыхание.
- Боли сопровождаются повышением температуры и слабостью.
- Появляются спазмы в желудке и в груди.
Болит спина? Проверь мочу
Ноющая боль в пояснице многим знакома не понаслышке. И, в большинстве своем, — это результат перенапряжения мышц. Однако такая же боль является признаком и куда более серьезной проблемы, «разогревающая» мазь при которой уже противопоказана.
Снизу — вверх
Область поясницы, как известно, соответствует проекции сразу нескольких органов, а возникающая здесь боль может быть результатом:
- перенапряжения мышц,
- заболеваний позвоночника и костей таза,
- яичников и матки,
- кишечника,
- почек.
При этом отличить одну патологию от другой только по характеру боли, чаще всего, довольно проблематично. Поэтому внимание клинициста направлено на анамнез, осмотр и сопутствующие признаки.
Так, если боли в пояснице предшествовали симптомы цистита – «под подозрение» немедленно попадают почки.
Дело в том, что пиелонефрит (или бактериальное воспаление почек), в большинстве случаев, имеет именно восходящий характер. И начинается с «классических» признаков мочевой инфекции:
- учащенного мочеиспускания
- и ложных позывов «в туалет»,
- болезненности в области паха
- и/или при мочеиспускании,
- жжения в области уретры
- и значимого ухудшения общего самочувствия.
Примечательно и то, что такие симптомы могут носить как яркий, так и стертый, слабовыраженный характер. Сильно зависят от индивидуальных особенностей иммунитета. И требуют обследования даже в случае незначительных «неудобств».
Без лечения, мочевая инфекция довольно быстро «перебирается» на уровень почек, что и провоцирует появление тупой, ноющей боли в пояснице, которую легко можно спутать, например, с «радикулитом».
Однако, последний никогда не сопровождается лихорадкой, тогда как при пиелонефрите температура тела достигает 40 градусов и выше.
Характерно, что такая температура довольно слабо «реагирует» на жаропонижающие средства. И без антибиотиков, ситуация может закончиться сепсисом, формированием крупных гнойных очагов (карбункул) и гнойным расплавлением почки, требующие хирургического вмешательства. .
Кто в зоне риска
Главными виновниками пиелонефрита, как и в целом мочевых инфекций, являются бактерии:
- кишечная палочка,
- протей,
- стафилококк.
Однако воспаление может быть вызвано и другими видами бактерий, а также грибами рода Candida.
Поэтому группу повышенного риска по пиелонефриту составляют люди с:
- уже имеющимися хроническими заболеваниями мочевой и половой систем (уретрит, цистит, вагинит и другие), которые служат источником инфекции;
- заболеваниями, провоцирующими застой мочи:
- мочекаменная болезнь,
- аденома простаты,
- опухоли мочевого пузыря и матки
- и некоторые другие;
- и сниженным иммунитетом (хронический стресс, переохлаждение, авитаминоз, послеоперационный период и другие).
А особенно подвержены пиелонефриту женщины, ввиду широкой и короткой уретры, и дети до 7 лет.
Анализы
При появлении первых же симптомов мочевой инфекции необходимо сдать:
- общий анализ крови с лейкоцитарной формулой (1.0.D2.202)
- и общий анализ мочи (6.1.D1.401).
Правда важно отметить, что повышения лейкоцитов крови, свойственного всем воспалительным процессам, при пиелонефрите может и не быть.
Тогда как в моче повышение лейкоцитов, бактерий и нитритов является признаком обязательным.
Однако общий анализ мочи способен подтвердить, но не указать уровень распространения мочевой инфекции. И для этого следует пройти УЗИ почек.
Особенностью пиелонефрита чаще является односторонне поражение почек, которое и видно по результатам УЗИ. Правда и здесь сильно «обольщаться» не стоит, ведь в некоторых случаях воспаление может носить атипичный характер, и тогда на УЗИ почки могут выглядеть «вполне прилично», не смотря на все признаки имеющегося воспаления.
Как действовать при сильных болях?
- Сразу выпивайте обезболивающее.
- Немедленно обращайтесь к врачу.
- Сразу ложитесь и старайтесь максимально расслабиться. Не вставайте, пока боль не утихнет.
- Не стоит во время приступов боли сидеть и наклоняться вперед.
Профилактика болей в спине
Чтобы не допустить развития болезни и приступов боли, достаточно выполнять некоторые рекомендации:
- Приучите себя к ежедневной разминке. Она не должна давать большую нагрузку на позвоночник. Достаточно делать повороты туловищем, подтягиваться и скручиваться. Повторяйте разминку каждое утро и в промежутках с длительным сидением.
- Купите специальный ортопедический матрас и маленькие подушки. Качественный сон влияет на здоровье вашей спины.
- Не нагружайте себя тяжестями. Старайтесь любой вес распределять на две руки. Лучше всего приобрести рюкзак, в котором вы сможете переносить тяжелые вещи без вреда для здоровья.
- Забудьте про резкие движения. Любое действие выполняйте медленно и спокойно.
- Приучите себя вставать хотя бы каждый час после длительной работы за компьютером. Достаточно сделать перерыв на 5 минут и провести небольшую разминку.
- Если вы поднимаете тяжелые вещи с пола, обязательно при этом сгибайте ноги в коленях. При прямых ногах идет большая нагрузка на позвоночник.
- Уделяйте внимание осанке, ходите прямо и не сутультесь.
Диагностика
Первичную диагностику проводит травматолог-ортопед. При наличии неврологической симптоматики пациента осматривает невролог. Врач опрашивает больного, осуществляет объективное обследование. По показаниям назначают консультации хирурга, ревматолога, уролога, других специалистов. Диагностическая программа может включать:
- Неврологический осмотр.
В процессе исследования специалист оценивает рефлексы, мышечную силу, координацию движений, глубокую и поверхностную чувствительность. - Рентгенографию.
На рентгенограммах поясничного отдела видны переломы, снижение высоты межпозвоночных дисков, другие дегенеративные изменения, объемные образования, признаки воспалительных процессов, спондилолистеза. При необходимости стандартные рентгенограммы дополняют функциональными исследованиями. - Другие нейровизуализационные методики
. Для уточнения данных рентгенографии используют и МРТ. При проведении компьютерной томографии детально изучают строение твердых структур, на МРТ исследуют состояние связок и межпозвонковых дисков. Для исключения стеноза выполняют миелографию. - Функциональные исследования
. Состояние мышц и нервной проводимости оценивают с помощью электромиографии, электронейрографии, исследования вызванных потенциалов. - Лабораторные анализы
. Для подтверждения инфекционной природы заболевания, определения возбудителя делают анализы крови и микробиологическое исследование. Для обнаружения нейроинфекций применяют серологические реакции.
По показаниям выполняют УЗИ почек, простаты, органов малого таза, анализы мочи, УЗДГ брюшной аорты, другие исследования.
Мануальная терапия
Сильная боль в спине
Подробнее рассмотрим болезни, которые вызывают резкую и сильную боль:
- Радикулит. Болевые ощущения сопровождаются небольшими покалываниями и жжением. Дискомфорт отдает в ногу и ягодицу. Боли становятся сильнее, когда вы начинаете ходить или сильно кашлять.
- Остеохондроз. Приступ усиливается, как только вы поднимаете что-то тяжелое. Иногда боли возникают возле сердца. В этом случае у вас остеохондроз грудного отдела.
- Межпозвоночная грыжа. Боли появляются не только в спине, но и в одной из ног. Становится тяжелее делать повороты в сторону и обычные наклоны.
Симптомы коронавируса COVID-19
Коронавирус
COVID-19
71667 27 Января
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.Определение
Вирус SARS-CoV-2 распространяется в микроскопических частицах жидкости, выделяемых больным человеком во время кашля, чихания, разговора, пения или тяжелого дыхания и попадает на слизистые носа, рта, либо глаз другого человека.
Кроме того, вирус может также распространяться контактно-бытовым путем, когда частицы с вирусом, находящиеся на поверхностях или предметах, через руки попадают на слизистые респираторного тракта.
Передача инфекции аэрозольным путем происходит в закрытых, переполненных и плохо вентилируемых помещениях.
Воздушно-пылевой (аэрозольный) путь передачи реализуется за счет распространения взвешенных в воздухе аэрозолей (ядер капель), размер которых <5 мкм. Аэрозоли за счет своего малого размера могут переноситься на бОльшие расстояния и оставаться в воздухе в течение нескольких часов. Необходимо помнить, что аэрозоль-продуцирующие аппараты (небулайзеры, галокамера и т.д.) запрещены к применению в учреждениях здравоохранения в период пандемии COVID-19.
Симптомы COVID-19 легкой формы
Наиболее распространенные симптомы
- Основной симптом (80-90%) — любое (даже субфебрильное — 37-37,5°С) повышение температуры тела.
- Кашель сухой или с небольшим количеством мокроты (60-80%).
- Повышенная утомляемость (40-50%).
Менее распространенные симптомы
- Внезапная потеря обоняния и/или вкуса (60-80%).
- Заложенность носа или умеренная ринорея (5%).
- Конъюнктивит или покраснение глаз (1-2%).
- Боль в горле (14%).
- Головные боли, головокружение (8-14%). Сразу по окончании инкубационного периода могут проявляться мигрени различной степени выраженности.
- Боли в суставах и мышцах (11-15%).
- Высыпания на коже (8%).
- Диарея, тошнота, рвота (до 20%).
- Озноб (11-13%).
Те, кто перенес заражение COVID-19 в легкой форме, сравнивают ощущения с протеканием обычного респираторного заболевания.
Симптомы COVID-19 при тяжелой и средней тяжести форме заболевания
Наиболее распространенные симптомы
- Одышка, учащенное дыхание (55%).
- Усиление кашля, появление мокроты (30-35%).
- Кровохарканье (5%).
- Потеря аппетита (20%).
- Спутанность сознания (9%).
- Ощущение сдавления и заложенности в грудной клетке (> 20%).
- Температура тела выше 38°С (80%) более 5 дней.
- Насыщение крови кислородом по данным пульсоксиметрии (SpO2) ≤ 95% (до 20%).
Менее распространенные симптомы
- тахикардия,
- дефицит витамина D,
- раздражительность,
- судороги,
- тревожность,
- угнетенное состояние,
- нарушения сна.
Важно! Симптомы могут не обнаруживаться во время инкубационного периода COVID-19 или проявляться в любой комбинации (например, без температуры). Точный диагноз устанавливает врач по результатам обследований.
У пациентов старше 65 лет может наблюдаться атипичная картина заболевания, которая включают делирий (помутнение сознания), нарушения речи, двигательные расстройства, а также более тяжелые и редкие неврологические осложнения – инсульт, воспалительное поражение мозга и другие.
Большинство (около 80%) пациентов, у которых появляются симптомы заболевания, выздоравливают без госпитализации. Примерно у 15% пациентов развивается серьезная форма заболевания, при которой необходима кислородотерапия, а у 5% – крайне тяжелая форма, требующая лечения в условиях отделения интенсивной терапии.
Отличия новой коронавирусной болезни COVID-19 от ОРВИ и гриппа
COVID-19 тоже относится к ОРВИ – острым респираторным вирусным инфекциям, характеризующимся сходными симптомами: кашель, насморк, повышение температуры, головная боль, першение и боли в горле. Наиболее четко выраженную клиническую картину вызывают вирусы гриппа, парагриппа, аденовирусы. Коронавирус может протекать в более тяжелой форме, нежели другие ОРВИ, приводя к осложнениям и даже летальному исходу. Именно поэтому крайне важно отличать новый тип коронавируса от относительно безобидной простуды.
В чем отличие коронавируса от ОРВИ
- Более длительный инкубационный период. Для ОРВИ хватает 2-3 дней, чтобы перейти в острую фазу, коронавирусу же требуется до 2 недель.
- В отличие от других острых респираторных заболеваний при коронавирусе наблюдается невысокая 37-37,5°С температура тела, которая может держаться относительно долго (до 7 дней).
- Кашель при заражении коронавирусом часто бывает длительным, сухим, мучительным и может сопровождаться болью в груди.
- Коронавирусная инфекция может вызывать расстройство пищеварения (диарею, тошноту, рвоту), при ОРВИ у взрослых такие явления встречается редко.
- ОРВИ обычно вылечивается за 7-10 дней, а COVID-19 на 7-8-й день у определенного процента людей может переходить на следующую стадию, когда появляется одышка и дыхательная недостаточность.
Точно назвать тип возбудителя и установить заболевание (коронавирус, ОРВИ, грипп) поможет только лабораторный тест.
В чем отличие коронавируса от гриппа
Надо отметить, что COVID-19 и грипп имеют много общего:
- передаются воздушно-капельным и контактным путем;
- могут проявляться ломотой в суставах, головной болью, сильной слабостью и общим ощущением разбитости;
- могут возникать кишечные расстройства.
Основные различия:
- Грипп начинается остро с повышения температуры сразу до фебрильных значений (39-40⁰С). На первый план выступают симптомы общей интоксикации: головная боль, слабость, боли в мышцах и суставах, слезотечение, боль в глазах.
- Коронавирус развивается постепенно — от общего недомогания в первые дни до выраженных симптомов, включая значимое повышение температуры тела через неделю.
Важно, чтобы отличие коронавируса от гриппа устанавливал врач, так как оба заболевания могут приводить к опасным осложнениям – в том числе, пневмонии. Если у человека грипп, а не коронавирус, ему тоже нужна медицинская помощь и лечение под контролем терапевта.
Другие заболевания со схожими симптомами
Пневмонии, в том числе атипичные.
Аллергии. Одышка, проблемы с обонянием и другие симптомы могут возникать в результате воздействия аллергенов. Проблему решают антигистаминные препараты, которые при вирусной инфекции неэффективны.
Бронхиальная астма, которая также дает о себе знать затрудненным дыханием и мучительным кашлем, но имеет неинфекционную природу.
Отличаются ли симптомы у детей и у взрослых?
Дети составляют лишь около 2% от числа всех заболевших COVID-19. При этом они легче переносят коронавирусную инфекцию и часто являются ее бессимптомными носителями.
Протекание COVID-19 у детей разного возраста:
От 1 года до 3 лет
Инфекция обычно проявляется как легкое недомогание. Характерные симптомы COVID-19 не наблюдаются. Иногда присутствует потеря аппетита, которая проходит через 2-3 дня и никак не сказывается на общем самочувствие малыша.
От 3 до 7 лет
Дети в этом возрасте болеют около семи дней и выздоравливают без осложнений. У них может появиться осиплость голоса и легкая заложенность носа. Кашля нет, не исключены редкие чихания.
С 7 до 17 лет
У младших школьников и подростков может наблюдаться незначительное повышение температуры тела и легкое недомогание. Возможен сухой кашель, еще реже — головная боль.
По данным Роспотребнадзора, легкая форма заболевания, как правило, обусловлена сильным иммунитетом пациента.
Иммунная система детей и подростков, как правило, хорошо подготовлена к борьбе с вирусами. Они могут заразиться, но заболевание у них протекает в более мягкой форме или вообще бессимптомно.
Этапы развития заболевания с учетом симптомов
Симптомы коронавируса у взрослого человека по дням
1-3-й день. Заболевание начинается с легкого недомогания, незначительного повышения температуры, заложенности носа и боли в мышцах, как при ОРВИ или гриппе.
3-5-й день. Повышается температура тела, возможен несильный, поверхностный кашель. Может пропасть обоняние, а вкусовые ощущения сильно измениться. Возникают пищеварительные расстройства, выражающиеся, в том числе, диареей. Этот период считается кульминацией легкой формы течения COVID-19.
5-10-й день. Важный период для определения тяжести заболевания коронавирусной инфекцией. У 80% заболевших COVID-19 наблюдаются улучшения, которые через несколько дней могут привести к полному выздоровлению. Второй сценарий подразумевает ухудшение состояния, которое проявляется увеличением количества и тяжести симптомов. При таком развитии событий у пациента появляются сильный насморк, изнуряющий кашель, озноб, боль в теле, одышка.
10-12-й день. Этот период характеризуется сильной одышкой, болью в груди, прогрессированием слабости, бледностью, что свидетельствует о развитии пневмонии. Повреждение легких приводит к кислородному голоданию. Требуется госпитализация. Это состояние считается среднетяжелым.
12-14-й день. При COVID-19 75% пациентов с вирусной пневмонией начинают идти на поправку в среднем через 2 недели от начала заболевания. Однако тем, у кого развивается тяжелая форма заболевания, может потребоваться искусственная вентиляция легких.
14-30-й день. На излечение от тяжелой формы пневмонии, вызванной коронавирусом, требуется в среднем до двух недель с момента наступления серьезного осложнения.
Но даже после полного выздоровления может сохраняться одышка в легкой форме, проявляться слабость и недомогание в течение длительного времени (до нескольких месяцев).
Клинические варианты и проявления COVID-19
- Поражение только верхних отделов дыхательных путей.
- Пневмония без дыхательной недостаточности.
- Острый респираторный дистресс-синдром (пневмония с острой дыхательной недостаточностью).
- Сепсис, септический (инфекционно-токсический) шок.
- Синдром диссеминированного внутрисосудистого свертывания, тромбозы и тромбоэмболии.
- Насыщение крови кислородом менее 88%.
У пациентов с критическим течением COVID-19 развивается сосудистая эндотелиальная дисфункция, нарушение свертываемости крови, тромбозы и тромботическая микроангиопатия.
Цитокиновый шторм при COVID-19 — реакция организма на воспалительный процесс, приводящая к тому, что иммунные клетки атакуют не только вирус, но и ткани собственного организма. Следствием этого может стать разрушение тканей и органов, и, как следствие, гибель организма.
Очень важно, что иногда COVID-19 опасен не только пневмонией и ее осложнениями, но и негативным влиянием на сосуды, мозг и сердце, что повышает риск развития инсульта. В таких случаях у пациента наблюдается головокружение, могут случаться обмороки, синеет лицо и немеют мышцы.
Симптомы, свидетельствующие о процессе выздоровления
Внимание! Временные интервалы течения болезни условны, они зависят от индивидуальных особенностей организма. COVID-19 в легкой форме, как правило, протекает не более 14 дней. Но подтвердить окончательное выздоровление может только тест на антитела.
Учитывая тяжесть заболевания, процесс выздоровления может проходить по-разному. Критерий выздоровления – если два последовательно сделанных теста на коронавирус методом ПЦР дали отрицательный результат.
Острая боль в спине
Она возникает в случае таких болезней:
- Болезни легких. Если приступ чувствуется в лопатках и в грудной клетке. Резко поднимается температура и появляется слабость во всем теле.
- Люмбаго. Подвергаются болезни люди, которые ежедневно занимаются физическим трудом. Если прекратить давать нагрузки, боль пройдет через неделю сама.
- Заболевания мочеполовой системы. Помимо боли в спине, начинает болеть живот и повышаться температура.
- Смещение дисков в позвоночнике. Появляется после вывихов и тяжелых переломов. Может возникнуть при поднятии тяжестей.
- Почечная колика. Резкая боль в животе, которая отдает в половые органы.
Другие виды болей
- Хроническая боль. Возникает при спондилезе. Боль не только в спине, но еще и с области затылка и шеи. Появляется слабость в ногах, иногда резкое онемение.
- Боль в ноге. Это признак воспаления седалищного нерва. Боль не только в спине и в ногах, а еще и в ягодицах, пояснице и в стопе.
- Ноющая боль. Появляется при миозите. Болезненные ощущения не сильные, однако, длятся довольно долго. Появляется болезнь после сильного переохлаждения и нагрузки на спину.
Диагностика боли в спине
Чтобы определить, какая из вышеперечисленных болезней начинает развиваться, врач обязан направить вас на диагностику.
- Ультразвуковая диагностика.
- Лабораторные исследования и сдача анализов.
- МРТ – магнитно-резонансная томография.
- ЭКГ – электрокардиограмма.
Лечение болей в спине
Опытный специалист назначит комплекс процедур для полного избавления от болей в спине. Вот самые распространенные методы лечения:
- Массаж спины. Благодаря правильному воздействию на мышцы спины, улучшается осанка, проходит напряжение и боль.
- Лечение грязью. На спину наносят лечебную грязь и делают обертывание. Она питает минералами и полезными веществами ткани и выводит вредные токсины. После процедуры боли проходят.
- Блокада позвоночника. Если произошло воспаление в определенной зоне позвоночных дисков, его может снять блокада. Врач вводит шприцом лекарственный препарат именно в зону воспаления. Этот метод позволяет избавиться от сильной боли за несколько минут и оказывает лечебное воздействие.
Причины и опасность повышения температуры тела при остеохондрозе
Люди, страдающие остеохондрозом, стараются собрать о нем как можно больше информации, чтобы точно знать симптомы его проявления и способы лечения. У некоторых возникает вполне резонный вопрос: а является ли одним из симптомов или характеризующих болезнь признаков повышенная температура тела? Оказывается, что да, такое явление имеет место быть.
По каким причинам может подняться температура?
Жар может быть следствием слишком интенсивных нагрузок и переутомления, в результате чего возникает осложнение остеохондроза – протрузия, ее еще называют предвестником развития межпозвоночной грыжи. Помассировав легкими движениями весь позвоночный столб, можно точно определить локации болезненных ощущений. Если это удалось, тогда можно предположить, что причиной служит именно боль в спине.
На позвоночник постоянно оказывается сильное воздействие. Если оно превышает допустимое, то вполне логично, что на позвоночном столбе образуются микротрещинки. Они могут оказаться поводом для возникновения воспалительного процесса, симптоматика которого следующая:
- Ощущение слабости во всем теле;
- Ноющие не проходящие боли;
- Ощущение онемения в конечностях.
Эти признаки также характерны для любого заболевания, носящего воспалительный характер. Поэтому важно не перепутать их с этим осложнением и вовремя начать предпринимать меры.
Температура, появляющаяся при остеохондрозе грудного или шейного отдела позвоночника
Температура при шейном остеохондрозе может вовсе не подниматься. Но пациент будет ощущать боли в области шеи, которые могут распространяться на область плечевого пояса и головы. Если замечены подобные симптомы, то следует обязательно братиться к доктору для того, чтобы он поставил верный диагноз и подобрал правильное лечение позвоночника. Не стоит в этом случае, даже при высокой температуре, применять понижающие ее препараты, неважно, медикаментозные они или народные.
остеохондроз позвоночника в грудном отделе может характеризоваться болями под лопатками. Высокая температура в этом случае может быть проявлением иного воспалительного процесса или заболевания. Стоит обратиться за врачебной помощью, чтобы исключить воспаление легких либо проблемы с сердцем, включая инфаркт.
Рекомендованные обследования
Если у пациента уже диагностирован остеохондроз, но при этом температура от 37 градусов и выше, состояние ухудшается, то стоит провести МРТ позвоночного столба. Также врачом назначаются анализы крови: биохимический и общий. Это делается для выявления процесса воспаления в организме. Результаты выявят причины температуры, исключат или подтвердят инфекционное заболевание либо туберкулез.
Рентген поможет выявить инфекционные очаги в позвоночнике.
Иные причины повышения температуры при остеохондрозе
Температура тела может подниматься по самым разным причинам. Это вовсе не обязательно должно быть заболевание. Например:
- Неврология.
- Патологии внутри черепной коробки.
Если у пациента имеется сразу несколько заболеваний, стоит ли списывать повышение температуры на остеохондроз? Такое вполне вероятно, особенно при совокупности диагнозов и обстоятельств.
Неврология может проявляться такими симптомами:
- Регулярные стрессы;
- Тревожность, боязнь чего бы то ни было;
- Дискомфорт при громких звуках;
- Учащенное сердцебиение;
- Высокое потоотделение.
Перед тем, как списывать жар на остеохондроз, нужно проанализировать сопутствующие диагнозы.
Повысится температура у человека, страдающего остеохондрозом, может, если есть дополнительные факторы:
- Повышенная масса тела;
- Курение;
- Малоподвижность;
- Тяжелый труд.
Профилактические меры
Необходимо регулярно проходить диспансеризацию, не реже двух раз в год. Кроме этого, безусловно, комплексные меры вкупе с лекарствами, массажем и упражнениями помогут облегчить состояние.
Автор: К.М.Н., академик РАМТН М.А. Бобырь
Лечение боли в пояснице
Помощь на догоспитальном этапе
При травматическом повреждении позвоночника необходимо уложить пациента на щит и немедленно доставить в медицинское учреждение. При нетравматических болях следует уменьшить нагрузку на спину, оптимизировать положение тела во время работы и отдыха. Острый болевой синдром является показанием для консультации невролога.
До осмотра специалиста возможен однократный прием анальгетиков. При люмбаго, люмбоишиалгии, вызванных ранее диагностированными дегенеративными заболеваниями позвоночника, разрешается использование согревающих и обезболивающих препаратов местного действия. При подозрении на наличие инфекционного процесса местные средства не показаны.
Консервативная терапия
Основой лечения являются физиотерапевтические мероприятия и медикаментозная терапия. Пациенту назначают охранительный режим. Применяют следующие методы:
- НПВС
. Эффективны при острых и хронических болях в мышцах и позвоночнике. Используются в виде таблеток, средств местного действия. - Нейротропные витамины
. Больным вводят витамины группы В, которые усиливают действие препаратов других групп, способствуют уменьшению болевого синдрома. - Местные анестетики
. При упорных и острых болях выполняют лечебные блокады с анестетиками. Для улучшения результата лечения обезболивающие средства сочетают с глюкокортикостероидами. - Физиолечение
. Применяют ультразвук, магнитотерапию, чрескожную электростимуляцию, лазеротерапию, лекарственный электрофорез. Возможно назначение массажа, мануальной терапии, иглорефлексотерапии.
Хирургическое лечение
С учетом особенностей патологии осуществляют следующие хирургические вмешательства:
- Нестабильность: межтеловой спондилодез, транспедикулярная фиксация, фиксация пластинами.
- Опухоли, остеопороз, остеомиелит, туберкулез: секвестрэктомия, вертебропластика, кифопластика, корпорэктомия.
- Межпозвоночные грыжи: дискэктомия, микродискэктомия, нуклеопластика.
- Сужение позвоночного канала: ламинэктомия, фасетэктомия, пункционная декомпрессия диска.
В послеоперационном периоде назначают анальгетики, антибиотики. Реабилитационные мероприятия включают ЛФК, массаж, физиотерапию.