Среди патологий опорно-двигательного аппарата дисплазия коленного сустава чаще диагностируется в детском возрасте. Но и взрослые люди не застрахованы от внезапно начавшегося процесс распада гиалиновых и коллагеновых хрящей. Особенно высока вероятность развития этой патологии в возрасте старше 55 лет, когда у женщин начинается менопауза, а у мужчин появляются другие признаки климакса.
Гормональная перестройка организма может сыграть злую шутку и в подростковом возрасте. У девушек при половом созревании может наблюдаться нарушение обмена женских половых гормонов. При повышенном уровне эстрогена и прогестерона наблюдается размягчение хрящевой ткани в крупных суставах нижних и верхних конечностей, в позвоночнике. Это может стать спусковым крючком для развития дисплазии.
Врожденная дисплазия коленного сустава у детей часто бывает ассоциированной с поражением тазобедренного сочленения костей. Эти два заболевания начинают проявляться достаточно рано – в первые три месяца после рождения. Своевременное обращение к ортопеду и начало лечения позволяет исключить деформацию нижних конечностей и полностью восстанавливает поврежденные хрящевые ткани.
Внезапно возникшая дисплазия коленного сустава у взрослых – это повод для полноценного обследования. Необходимо проверить состояние толстого кишечника, органов кроветворения, исключить дефицит кальция в повседневном рационе питания. У взрослого дисплазия часто бывает сопряжена с дегенерацией костной ткани. Это может быть остеопороз или остеомаляция. При дефиците кальция и фосфора, витамина D возникает состояние, при котором костная ткань становится разреженной. Замыкательные суставные пластинки утрачивают способность обеспечивать диффузное питание нижних слоев хрящевой синовиальной ткани. Она начинает обезвоживаться и подвергаться дегенеративным процессам. Истончение её слоя – это первичный клинический признак развития дисплазии. В дальнейшем костная ткань может полностью оголиться. Это становится причиной развития деформирующего остеоартроза.
В переводе с латинского дисплазия обозначает следующее: dys – разрушение, истончение, plasseo – строительство. Таким образом это процесс, при котором разрушен процесс строительства новых клеток хрящевой синовиальной ткани в полости коленного сустава. Клеточный состав не обновляется и постепенно начинается его дегенерация (отмирание). Толщина хрящевого слоя уменьшается до тех пор, пока он не исчезнет совсем.
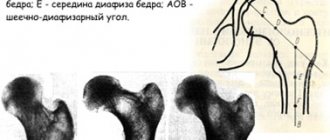
При выраженной дисплазии наблюдается нарушение конгруэнтности головок большеберцовой и бедренной костей. Они при движении создают повышенное давление в суставной полости. Увеличивается плотность синовиальной дикости и её вязкость – это создает затруднения при диффузном питании сохранившегося хрящевого слоя.
В большинстве клинических случаев процесс дисплазии хрящевой ткани крупных суставов начинается на четвертой неделе внутриутробного формирования плода. В дальнейшем это нарушение либо компенсируется, либо продолжает развиваться. Неправильно заложенное клеточное строение хрящевой ткани может стать причиной развития патологии в более зрелом возрасте (40 – 55 лет).
Одновременно с дисплазией хрящевой ткани происходит дегенерация и дистрофия мышечного, связочного и сухожильного волокна. Пораженная конечность может отставать в росте и развитии. Во взрослом периоде жизни это проявляется деформацией колена, уменьшением объёме окружающих его мышц.
При появлении первых клинических признаков развития дисплазии нужно обратиться за медицинской помощью. Лечит подобные заболевания ортопед. Записаться к этому доктору на бесплатный прием в Москве можно в нашей клинике мануальной терапии. Позвоните администратору и согласуйте время, удобное для вашего визита.
Причины развития дисплазии колена
Существуют внешние и внутренние причины развития дисплазии коленного сустава. Колено – то сложное по строению сочленение трех костей, между которыми располагается два мениска и несколько суставных сумок. Любое нарушение приводит к тому, что начинается разрушение хрящевых тканей. Это связано с тем, что они не обладают собственной кровеносной сетью и могут получать питание и жидкость только с помощью диффузного обмена. Поэтому любое нарушение баланса вызывает цепную реакцию поэтапного разрушения хрящевой, костной, мышечной ткани, что в конечном итоге приводит к потере возможности самостоятельно ходить.
Внутренние факторы риска, приводящие к дисплазии:
- генетические нарушения, внутриутробная патология развития хрящевой ткани, негативная семейная наследственность;
- нарушение обмена кальция и фосфора, приводящее к формированию остеопороза и остеомаляции;
- дефицит витамина D;
- нарушение метаболизма, микроциркуляции крови и лимфатической жидкости в области колена;
- избыточная масса тела;
- неправильная постановка стопы в виде плоскостопия или косолапости;
- диабетическая ангиопатия и другие серьезные заболевания сосудистого русла.
Также могут оказывать негативное влияние внешние факторы риска:
- неблагоприятная с точки зрения экологической безопасности внешняя среда;
- прием некоторых фармакологических препаратов без назначения врача;
- работа на вредном производстве;
- курение и прием алкогольных напитков;
- загрязнение окружающей среды солями тяжелых металлов, которые при попадании в организм человека разрушают хрящевую ткань в первую очередь;
- стрессовые ситуации, частое переохлаждение коленей;
- тяжелый физический труд с длительным пребыванием на ногах;
- ношение сдавливающей одежды, нарушающей микроциркуляцию крови в капиллярном русле;
- неполноценный рацион повседневного питания и недостаточное употребление чистой питьевой воды.
Исключение всех потенциальных причин развития дисплазии коленного сустава – это первый шаг на пути к выздоровлению. Поэтому в ходе первичной диагностики опытный доктор всегда собирает тщательным образом анамнез заболевания. Только после того, как будут исключены все вероятные причины патологической дегенерации тканей, будет начато комплексное лечение.
Причины возникновения.
Генетическая предрасположенность является основным фактором возникновения дисплазии суставов. Ниже представлены причины, по которым возникает данная патология:
- Приём некоторых медикаментов во время беременности.
- Опухоли, различные аномалии развития соединительных тканей.
- Инфекционные заболевания различного типа у матери.
- Болезни эндокринной системы.
- Хронические заболевания органов малого таза.
- Поздняя беременность, сложные роды, тазовое прилежание плода.
- Неправильное питание, нарушение распорядка дня, недостаточное употребление жидкости.
- Авитаминоз, дефицит минералов.
- Плохая экологическая ситуация в месте постоянного проживания.
- Вредные привычки – употребление наркотиков, алкоголя, курение.
- Нахождение в неблагоприятной среде (работа на химическом заводе и прочее).
- Нарушенный водно-солевой баланс организма.
Врожденная фиброзная дисплазия коленных суставов
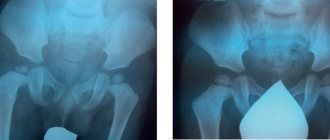
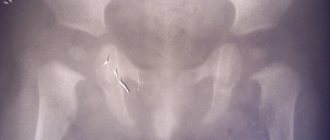
Фиброзная дисплазия коленного сустава у детей – это частая форма данной патологии. Её отличительная особенность заключается в том, что на месте дегенерации и разрушения коллагеновых и гиалиновых хрящей образуется фиброзная рубцовая ткань. Постепенно она обызвествляется (пропитывается солями кальция). На данном этапе фиброзная дисплазия коленного сустава хорошо видна на рентгенографическом снимке. Это участки отложения солей кальция по рубцовому типу в толще хрящевого слоя синовиальной оболочки головок большеберцовой и бедренной костей.
Врожденная дисплазия коленных суставов начинает проявляться в период, когда ребенок начинает самостоятельно вставать на ножки и пытаться удерживать равновесие. В этом возрасте будет видно отклонение головки бедренной кости к внутренней оси и выдвижение головки большеберцовой кости к наружному краю. Деформация сустава компенсируется неправильной установкой стопы. Дети косолапят, стараются ставить ножку на внешнюю сторону подошвы.
Постепенная деформация костей голени приводит к искривлению ног. Необходимо проводить лечение и коррекцию в раннем возрасте, как только будут замечены первичные признаки развития данного заболевания.
Симптоматика.
Наиболее распространённые признаки появления заболевания следующие:
- 1. 1. Симптом «щелчка». По этому признаку диагностировать дисплазию можно уже на первой неделе жизни младенца. Характеризуется этот симптом тем, что при разведении согнутых в коленях ног отчетливо слышен звук, напоминающий щелчок. Данный звук говорит о вправлении в вертлужную впадину тазобедренной косточки. При сведении слышен схожий звук – он говорит о высвобождении тазобедренной кости.
- 2. Затрудненное разведение ног в разные стороны. Этот тип диагностики также применяется только на самых ранних этапах жизни ребенка. Уже через несколько месяцев после рождения результаты могут оказаться неверными.
- 3. Различия в длине бедра. Определяется следующим образом – пациента укладывают на стол на спину, ноги при этом должны быть согнуты в коленях. В случае если одно колено оказывается выше другого, можно говорить о ярко выраженной дисплазии суставов. Для начальных стадий такой вид диагностики не подходит.
- 4. Наблюдается асимметрия ягодичных/паховых складок у младенца. Такой метод диагностики применяется только для детей в возрасте от двух-трёх месяцев. При наличии дисплазии складки на одной из ног будут располагаться выше.
- 5. Во время сна наблюдается наружный поворот бедра.
- 6. Хромота. Проявляется на этапах, когда патология уже сильно развита.
Дисплазия коленных суставов у подростков
Функциональная, гормональная или травматическая дисплазия коленных суставов у подростков начинает развиваться спонтанно. Первые признаки появляются после серьезной физической нагрузки:
- повышенная слабость в икроножным мышцах;
- боль в области колена, усиливающаяся при движении и пальпации;
- покраснение кожных покровов и их небольшая припухлость;
- ограничение подвижности колена.
Все эти первичные признаки проходят достаточно быстро. В дальнейшем подросток может жаловаться на повышенную утомляемость мышц ног, сложности при длительном нахождении на ногах, отеки в области голени. Если в этом время провести рентгенографическое обследование, то будет выявлено значительное сужение суставной щели. Своевременно начатое лечение позволит полностью восстановить нарушенную функцию коленных суставов.
При гормональном нарушении процессе регенерации хрящевой ткани потребуется консультация эндокринолога. Если этиология дисплазии связана с травмами, напрмиер, при занятиях силовыми видами спорта, то нужно исключить хотя бы на время эти нагрузки.
Диагностика.
Как правило, для обнаружения дисплазии суставов применяют следующие методы:
- Рентгенографические исследования (могут назначаться только детям старше трёх месяцев, так как до достижения ребёнком этого возраста на снимке не будут отображаться хрящи, ещё не прошедшие этап окостенения).
- УЗИ сустава – осуществляется в младенческом возрасте, один из самых безопасных методов диагностики.
- Томография (компьютерная или магнитно-резонансная) – применяется в случае, если рентген не дал однозначного ответа.
- Артроскопия – малоинвазивный оперативный метод, при котором через небольшой разрез в сустав вводится артроскоп с камерой.
Признаки дисплазии коленного сустава
За исключением дисплазии надколенника коленного сустава, признаки патологии могут включать в себя хромоту, О-образное или Х-образное искривление нижних конечностей. При небольшой степени дисплазии внешние признаки будут не характерны. Но при истончении хрящевого слоя будет постоянно увеличиваться нагрузка на замыкательные субхондральные пластинки. Они будут подвергаться процессу склерозирования. Это вызовет появление ряда негативных клинических признаков:
- нарушение походки;
- укорочение одной конечности;
- шаткость при ходьбе;
- разрушение сопряженных крупных суставов (голеностопный и тазобедренный);
- судороги в мышцах голени и бедра в сочетании с синдромом беспокойных ног по ночам;
- боль в области колена при периодически возникающих вторичных формах артрита.
Все эти симптомы – повод для обращения к ортопеду. Врач проведет мануальное обследование, поставит точный диагноз и даст рекомендации относительно лечения. В Москве можно бесплатно посетить ортопеда в нашей клинике мануальной терапии.
Принципы реабилитации больных с дисплазией соединительной ткани
Важным условием эффективной реабилитации пациентов с различными нозологическими формами дисплазии соединительной ткани (ДСТ) является правильный выбор медицинских средств: немедикаментозных, медикаментозных либо хирургических. Многолетний опыт диспансерного наблюдения за семьями больных с различными вариантами наследственных заболеваний соединительной ткани и ДСТ, анализ литературных данных позволил сформулировать основные принципы лечения этих пациентов:
- Немедикаментозная терапия (адекватный режим, диета, лечебная физкультура, массаж, физио- и электролечение, психотерапия, санаторно-курортное лечение, ортопедическая коррекция, профессиональная ориентация).
- Диетотерапия (использование продуктов питания, обогащенных белком, витаминами и микроэлементами).
- Медикаментозная симптоматическая терапия (лечение болевого синдрома, улучшение венозного кровотока, прием бета-блокаторов, адаптогенов, седативных препаратов, гепатопротекторов, хирургическое лечение и др.).
- Патогенетическая терапия (стимуляция коллагенообразования, коррекция нарушений синтеза и катаболизма гликозоаминогликанов, стабилизация минерального и витаминного обменов, улучшение биоэнергетического состояния организма).
Обязательным этапом ведения больных ДСТ после всестороннего обследования и установления диагноза является грамотная беседа врача с пациентом перед началом реабилитационной терапии. Необходимо добиться доверия как самого больного, так и его родителей, в плане возможности достоверного улучшения качества жизни и восстановления утраченных адаптационных навыков. Опыт показывает, что врач не должен жалеть времени на эту первую, чрезвычайно важную беседу, от которой во многом зависит эффективность реабилитационных мероприятий. Важно грамотно и в доступной форме разъяснить больному подростку и его родителям:
- что такое дисплазия соединительной ткани;
- какова роль генетических и средовых факторов в ее происхождении;
- к каким изменениям в организме она может привести;
- какого образа жизни следует придерживаться;
- как быстро наступает эффект от проводимой терапии и как длительно она должна проводиться;
- как часто следует осуществлять инструментальные исследования;
- каковы возможности хирургической и терапевтической коррекции;
- в чем опасность занятий профессиональным спортом и танцами;
- каковы ограничения в профессиональной деятельности.
При необходимости следует провести консультацию по вопросу брака и семьи, пригодности к службе в армии и др. Цель этой беседы — вселить мысль о необходимости активного участия самого пациента в лечении, профилактике осложнений, выявлении симптомов прогрессирования заболевания. По-возможности следует убедить больного, что наблюдаемые у него изменения соединительной ткани требуют особого образа жизни, качество которой во многом определяется его усилиями в желании помочь себе. Следует помнить, что достаточные знания о заболевании могут помочь пациенту без страха смотреть в будущее.
Далее мы позволим себе более подробно изложить основные принципы терапии больных ДСТ.
Основные принципы немедикаментозной терапии
Режим дня. При отсутствии значительных функциональных нарушений ведущих органов и систем пациентам с ДСТ показан общий режим с правильным чередованием труда (учебы) и отдыха. Исключение составляют пациенты с несовершенным остеогенезом, которым с целью профилактики возникновения переломов нужно вести щадящий образ жизни (носить корсеты, использовать костыли, избегать травматизации). Требуют ограничения нагрузки на пораженные суставы и больные с остеоартрозом на фоне ДСТ. Им не рекомендуются бег, прыжки, поднятие и перенос тяжестей, приседания, быстрая ходьба, особенно по пересеченной местности, подъем в гору и ходьба по лестнице. Целесообразно избегать фиксированного положения, например, длительного сидения или стояния в одной позе, что ухудшает приток крови к больным суставам. При поражении суставов верхних конечностей следует ограничить перенос тяжестей, отжимание вручную тяжелых вещей, игру на музыкальных инструментах, печатанье на тугой клавиатуре. Ритм оптимальной двигательной активности для больных с остеоартрозом на фоне ДСТ — это разумное чередование нагрузки (10–15 минут) с периодами покоя (5–10 минут), во время которых сустав должен быть разгружен в положении лежа или сидя. Для восстановления кровообращения после нагрузки в этих же положениях следует выполнить несколько движений в суставах (сгибание, разгибание, велосипед).
Лечебная физкультура — показана всем пациентам с ДСТ. Рекомендуются регулярные (3–4 раза в неделю, по 20–30 минут) умеренные физические тренировки, направленные на укрепление мышц спины, живота, конечностей. Упражнения проводятся в бесконтактном статико-динамическом режиме, в положении лежа на спине. Физические упражнения не должны способствовать повышению нагрузки на связочно-суставной аппарат и увеличению подвижности суставов и позвоночника. Методику лечебной физкультуры непременно стоит обсудить со специалистом. При этом необходимо учесть характер патологии, клинико-рентгенологические, биохимические критерии поражения опорно-двигательного аппарата. Полезно назначать комплексы упражнений, выполняемых в положении лежа на спине или животе. Большинству пациентов противопоказаны висы и вытяжения позвоночника, разновидности контактного спорта, изометрические тренировки, тяжелая атлетика, ношение больших грузов. Хороший эффект оказывают гидропроцедуры, лечебное плаванье, снимающее статическую нагрузку на позвоночник.
Рекомендуется аэробная тренировка сердечно-сосудистой системы: дозированная ходьба пешком, на лыжах, путешествия, туризм, бег трусцой, комфортное катание на велосипеде. Полезна дозированная физическая нагрузка на тренажерах и велотренажерах, бадминтон, настольный теннис, занятия с легкими гантелями, дыхательная гимнастика. Систематические физические нагрузки повышают адаптационные возможности сердечно-сосудистой системы. Однако при наличии признаков ее поражения — миокардиодистрофии, кардиомиопатии, миксематозной дегенерации и значительном пролабировании створок клапанов, дилятации корня аорты — чрезмерные физические или психические нагрузки, участие в каких-либо спортивных соревнованиях строго запрещены. Всем пациентам с ДСТ нельзя заниматься профессиональным спортом и танцами, так как чрезмерные нагрузки на функционально неполноценную соединительную ткань приведут к чрезвычайно быстрому наступлению ее декомпенсации.
Лечебный массаж — снимает болезненный спазм мышц, улучшает кровоснабжение, передачу нервных импульсов, трофику мышц туловища и суставов. В последнее время широкое распространение получил точечный массаж лучом гелий-неонового лазера, оказывающий биостимулирующее, анальгезирующее, седативное действие. Процедуры выполняют ежедневно или с промежутком в один-два дня; желательно пройти не менее трех курсов лечения (15–20 сеансов) с интервалом в один месяц. Благоприятные результаты дает подводный массаж.
Физиотерапевтическое лечение используют по показаниям. Так, при несовершенном остеогенезе для ускорения заживления переломов, при остеопорозе различного генеза рекомендуются электрофорез 5% раствора кальция хлорида, 4% раствора магния сульфата, 2% раствора меди сульфата или 2% раствора цинка сульфата на воротниковую зону или местно. При синдроме вегетососудистой дистонии по ваготоническому типу, нередко сопутствующему ДСТ, применяют 1% раствор кофеина натрия-бензоата, эфедрина гидрохлорида или мезатона — по воротниковой методике или по методике ионных рефлексов по Щербаку. Для стимуляции функции коры надпочечников используют лекарственный электрофорез с 1,5% этимизолом и ДМВ на область надпочечников. Для нормализации сосудистого тонуса прописывают водные процедуры, обеспечивающие «гимнастику» сосудов: общие углекислые, хвойные, хлористоводородные, сероводородные и радоновые ванны. В домашних условиях доступны обливание, обтирание, контрастный душ, соляно-хвойные и пенистые ванны. Весьма полезный физиотерапевтический метод лечения — сауна (температура воздуха — 100 °C, относительная влажность — 10–12%, длительность пребывания — 30 минут), курс — 25 сеансов в течение 3–4 месяцев. Достаточно широко для улучшения питания хряща используют магнито-, индукто- и лазеротерапию, электрофорез с Димексидом (диметилсульфоксид), рапой.
С целью размягчения плотных соединительнотканных образований (например, послеоперационных келоидных рубцов) пациентам с ДСТ проводят фонофорез. С этой целью используют Коллализин (коллагеназу), 0,2% раствор гидрокортизона, водорастворимого сукцината, лидазы; фибринолизина. Широко используют электрофорез по 4-электродной методике аскорбиновой кислоты, серы, цинка, меди; хромотерапия (зеленая, красная матрицы) по общей методике.
Психотерапия. Лабильность нервных процессов, присущие пациентам с патологией соединительной ткани, чувство тревоги и склонность к аффективным состояниям требуют обязательной психологической коррекции, ибо невротическое поведение, мнительность немало влияют на их отношение к лечению и выполнению врачебных рекомендаций. Основная цель терапии — выработка системы адекватных установок и закрепление новой линии поведения в семье больного.
Санаторно-курортное лечение — позволяет проводить комплексную реабилитацию, включающую положительное воздействие лечебных грязей, сероводородных, радоновых, йодобромных ванн, сауны, физиопроцедур, массажа и занятий лечебной физкультурой. Особенно эффективно, если это лечение проводится не менее трех лет подряд.
Ортопедическая коррекция — проводится с помощью специальных приспособлений, позволяющих уменьшить нагрузку на суставы и позвоночник. К ним относят ортопедическую обувь, супинаторы, наколенники, способные уменьшать разболтанность коленного сустава и травматизацию хряща при ходьбе, бинтование эластичным бинтом гипермобильных суставов.
Хирургическое лечение больных ДСТ проводится строго по показаниям. Так, при значительных гемодинамических нарушениях при пролабировании створок клапанов, массивной аневризме аорты выполняют протезирование клапанов и измененного участка аорты. При выраженных функциональных нарушениях состояния сердечно-сосудистой и дыхательной систем, обусловленных тяжелой деформацией грудной клетки, осуществляется торокопластика. Прогрессирующий болевой синдром у пациентов с ДСТ при тяжелых сколиозах III–IV степени служит показанием к проведению их оперативного лечения. Подвывих хрусталика, осложненный вторичной глаукомой, дегенерация сетчатки с угрозой ее отслойки и катаракта — абсолютные показания для оперативного лечения (удаления хрусталика). Наш опыт практической работы свидетельствует, что любое хирургическое вмешательство у пациентов с патологией обмена соединительной ткани следует проводить только на фоне относительной клинико-биохимической ремиссии. После оперативного лечения больные должны находиться под наблюдением специалистов и получать наряду с традиционной терапией препараты, улучшающие обмен соединительной ткани.
Образ жизни. Больным ДСТ в связи с нарушением репаративной способности ДНК противопоказано пребывание в условиях жаркого климата, зонах повышенной радиации. Лучшим местом проживания является центральный пояс. Желательно исключить стрессорные воздействия и резкую смену профессиональной деятельности. Метеозависимым пациентам в неблагоприятные дни необходимо избегать профессиональных и психоэмоциональных перегрузок. Важно не допускать переохлождения верхних и нижних конечностей. В холодный сезон постоянно носить перчатки, теплые носки. Женщинам, особенно при работе стоя, показано использование компрессионного трикотажа (антиварикозные колготки 50–70 дэн).
Профессиональная ориентация. Следует избегать специальностей, связанных с большими физическими и эмоциональными нагрузками, вибрацией, контактами с химическими веществами и воздействием рентгеновских лучей.
Основные принципы диетотерапии. Диетотерапию пациентам с соединительнотканной дисплазией назначают только после предварительного обследования у гастроэнтеролога и (обязательно!) в периоде относительной ремиссии хронической патологии желудочно-кишечного тракта, которая, по нашим данным, наблюдалась у 81,6% больных ДСТ. Рекомендуется пища, обогащенная белком. Дополнительно назначаются — мясо, рыба, кальмары, фасоль, орехи, белковые и жировые энпиты, продукты, содержащие необходимые аминокислоты. Продукты питания должны быть обогащены микроэлементами, витаминами, непредельными жирными кислотами.
Пациентам без гастроэнтерологической патологии несколько раз в неделю назначают крепкие бульоны, заливные блюда из мяса и рыбы, содержащие значительное количество хондроитинсульфатов. Остальным целесообразно 2–3 раза в неделю принимать биологически активные добавки (БАД), содержащие комбинированные хондропротекторы. Детям с чрезмерно высоким ростом уже с раннего возраста рекомендуются продукты питания (соевое, хлопковое масло, семена подсолнечника, сало, свиной жир и др.), а также препараты с повышенным содержанием полиненасыщенных жирных кислот класса «Омега», оказывающих тормозящий эффект на секрецию соматотропного гормона.
Показаны продукты, содержащие витамины группы В — В1, В2, В3, В6, нормализующие белковый обмен. Значительное количество витаминов данной группы содержится в дрожжах, зародышах и оболочках пшеницы, овса, гречихи, горохе, а также хлебе, изготовленном из муки грубого помола, печени, почках.
Чрезвычайно важны продукты питания, обогащенные витамином С (свежий шиповник, красный перец, черная смородина, брюссельская капуста, белые грибы, цитрусовые и др.) и витамином Е (облепиха, шпинат, петрушка, лук порей, рябина черноплодная, персики и др.), необходимые для осуществления нормального синтеза коллагена и обладающие антиоксидантной активностью.
По нашим данным у подавляющего большинства детей с соединительнотканной дисплазией имеет место снижение уровня большинства макро- и микроколлагеноспецифических биоэлементов. Наиболее часто встречался дефицит кремния (100%), селена (95,6%), калия (83,5%); кальция (64,1%); меди (58,7%); марганца (53,8%), магния (47,8%) и железа (46,7%). Все они принимают активное участие в минерализации костной ткани, синтезе и созревании коллагена. В связи с этим рекомендуется пища, обогащенная макро- и микроэлементами. Важный момент диетотерапии — соблюдение в пищевом рационе оптимальных соотношений между кальцием и фосфором (1:1,5), а также кальцием и магнием (1:0,5), которое, как свидетельствуют наши данные, у больных с ДСТ нарушено. Несбалансированное питание может стать причиной отрицательного баланса кальция и магния в организме и привести к еще более выраженному расстройству метаболизма в костях. Усвоению кальция способствует присутствие в пище лактозы, белков, лимонной кислоты. Препятствуют данному процессу фитиновая кислота, которая содержится в злаковых культурах, а также щавелевая кислота, фосфаты и различные жиры.
Принципы медикаментозной патогенетической терапии
Патогенетическую медикаментозную терапию целесообразно проводить 1–2 раза в год, в зависимости от состояния больного; продолжительность курса — 4 месяца.
Стимуляция коллагенообразования осуществляется путем назначения таких прапаратов, как Пиаскледин 300, Солкосерил, L-лизин, L-пролин, стекловидное тело в сочетании с кофакторами синтеза коллагена — витаминами (С, Е, группы В) и микроэлементами (Магнерот, Магне В6, цинка окись, цинка сульфат, цинка аспартат, цинкит, меди сульфат (Cuprum sulfate, 1% раствор), цинк, селен. Наши исследования выявили повышенную экскрецию показателей распада коллагена (оксипролин, пирилинкс Д в суточной моче и др.) у 75% обследованных пациентов с ДСТ.
Хондропротекторы. Наиболее изученными являются хондроитин сульфат и глюкозамин сульфат. За последние 20 лет проведены десятки контролируемых исследований по изучению структурно-модифицирующего действия этих препаратов. Доказано их участие в регуляции метаболизма хондроцитов (увеличении синтеза гликозоаминогликанов и протеогликанов); подавлении синтеза энзимов и увеличении резистентности хондроцитов к воздействию ферментов, повреждающих суставной хрящ; в активации анаболических процессов матрикса хряща и др. Препаратами выбора являются в настоящее время комбинированные хондропротекторы (Артра, Терафлекс, Кондронова, Артрофлекс и др.). Избыточная секреция гликозоаминогликанов в суточной моче выявлена нами у большинства (81,4%) обследованных больных с ДСТ.
Стабилизация минерального обмена. Для улучшения состояния минерального обмена у пациентов с ДСТ используются препараты, нормализующие фосфорно-кальциевый обмен: витамин D2, а по показаниям — его активные формы: альфакальцидол (Альфа D3-Тева, Оксидевит), витамин D3 БОН, Бонвива и др. Наряду с перечисленными выше препаратами для коррекции минерального обмена широко используются различные препараты кальция, магния, фосфора. При лечении ими необходимо не реже чем 1 раз в 3 недели осуществлять контроль уровня кальция, фосфора крови либо мочи, а также активности щелочной фосфатазы крови. Известно, что в различные периоды жизни человека потребность в кальции меняется, поэтому при коррекции показателей минерального обмена нужно учитывать возрастную суточную потребность в кальции.
Коррекция биоэнергетического состояния организма — необходима в связи с наличием у больных ДСТ — вторичной митохондриальной недостаточности. У 80% обследованных нами детей выявлен вторичный дефицит содержания общего карнитина. Улучшению биоэнергетического состояния организма способствуют препараты, содержащие фосфорные соединения: Димефосфон, Фосфаден, Рибоксин, Милдронат, Лецитин, Янтарный эликсир, Элькар, Карнитен, Коэнзим Q10, Рибофлавин, Никотинамид и др.
Нормализация процессов перекисного окисления — осуществляется путем назначения витаминов (С, А, Е), Мексидола, цитрусовых биофлавоноидов, селена, глютатиона, полиненасыщенных жирных кислот.
Коррекция уровня свободных аминокислот в сыворотке крови
У больных ДСТ, как правило, наблюдается снижение содержания большинства заменимых и незаменимых аминокислот сыворотки крови, обусловленное чаще всего нарушениями их всасывания через желудочно-кишечный тракт. Такая вторичная гипоаминоацидемия не может не сказываться на их общем состоянии, способствуя ухудшению качества жизни пациентов. Нами установлена взаимосвязь между снижением уровня свободного пролина, свободного лейцина и изолейцина, повышением свободного оксипролина в сыворотке крови и тяжестью клинической картины. Коррекцию уровня свободных аминокислот в крови проводят посредством индивидуального подбора диеты, аминокислотных препаратов либо биологически активных добавок, содержащих необходимые аминокислоты, а также витаминов и микроэлементов, участвующих в их метаболизме. Чаще всего, по нашему опыту, пациенты с патологией обмена соединительной ткани нуждаются в заместительной терапии лизином, пролином, таурином, аргинином, метионином и его производными, тирозином и триптофаном. Аминокислоты назначаются за 30–60 мин до еды. Длительность одного курса — 4–6 нед. Повторный курс — по показаниям, с интервалом через 6 мес. Сегодня в распоряжении врача имеется целый ряд аминокислотных препаратов (Метионин (Methioninum), Глутаминовая кислота (Glutaminicum acidum), Глицин (Glycinum), Дибикор и целый ряд биологически активных пищевых добавок.
Примерные схемы лечения больных детей с ДСТ
В зависимости от тяжести клинического состояния и выраженности биохимических нарушений показателей обмена соединительной ткани в течение года рекомендуется проводить 1–2 курса метаболитной коррекции. Продолжительность лечения определяется в каждом конкретном случае индивидуально, но в среднем составляет 4 месяца с перерывом между курсами не менее 2–2,5 месяца. При наличии показаний, в промежутках между курсами медикаментозной терапии, выполняются физиотерапевтические процедуры, проводится психотерапия. Больным ДСТ необходимо постоянно соблюдать режим, диету, заниматься лечебной физкультурой.
I схема
- Комбинированный хондропротектор в возрастной дозе. Принимать во время еды; запивать большим количеством воды. Продолжительность приема — 2–4 месяца.
- L-пролин. Доза для детей в возрасте 12 лет и старше — 500 мг; принимать за 30 мин до еды; кратность приема — 1–2 раза в день; продолжительность — 1,5 месяца; по показаниям назначается комплекс аминокислот (L-пролин, L-лизин, L-лейцин из расчета 10–12 мг на кг массы тела и др.); кратность приема 1–2 раза в день; продолжительность — 2 месяца.
- Витаминно-минеральные комплексы типа «Витрум», «; доза — в зависимости от возраста; продолжительность приема — 1 месяц.
Примечание: показанием к назначению данной схемы лечения служат разнообразные жалобы больного, особенно на поражение опорно-двигательного аппарата, повышение экскреции в суточной моче гликозоаминогликанов и снижение содержания свободных аминокислот в сыворотке крови.
II схема
- Комбинированный хондропротектор в возрастной дозе. Принимать во время еды; запивать большим количеством воды. Продолжительность приема — 2–4 месяца.
- Аскорбиновая кислота (при отсутствии оксалурии и отягощенного семейного анамнеза по мочекаменной болезни) в виде коктейлей (с молоком, йогуртом, киселем, компотом и др.); доза — 0,5–1,0–2,0 г в день в зависимости от возраста; продолжительность приема — 3 недели.
- Янтарный эликсир. Доза в зависимости от возраста — 1–2 капсулы 2 раза в день (капсула содержит 100 мг янтарной кислоты); продолжительность приема — 3 недели.
Примечание: показанием к использованию данной схемы могут служить клинико-инструментальные признаки поражения опорно-двигательного аппарата, повышение экскреции гликозоаминогликанов в суточной моче; нормальное содержание свободного пролина и свободного лизина в сыворотке крови.
III схема
- L-лизин. Доза для детей в возрасте 12 лет и старше — 500 мг; принимать за 30 мин до еды; кратность приема — 1–2 раза в день; по показаниям — комплекс аминокислот (L-пролин, L-лизин, L-лейцин), подобранный индивидуально; кратность приема — 1–2 раза в день; продолжительность — 2 месяца.
- Витамин Е (предпочтительнее природная форма, содержащая альфа-токоферол или смесь токоферолов); доза детям в возрасте 12 лет и старше и взрослым — от 400 до 800 МЕ в сутки; продолжительность приема — 3 недели.
Примечание: использование данной схемы лечения рекомендуется при наличии разнообразных жалоб больного; клинико-инструментальных нарушений органов и систем, снижении содержания свободных аминокислот в сыворотке крови и нормальной экскреции гликозоаминогликанов в суточной моче.
Использование приведенных выше схем индивидуально подобранной и патогенетически обоснованной коррекции выявленных биохимических нарушений у детей с ДСТ вполне возможно в амбулаторных условиях и практически не требует дополнительных материально-технических вложений. Больные ДСТ нуждаются в пожизненном диспансерном наблюдении, постоянном проведении немедикаментозной терапии и систематических курсах заместительной метаболитной коррекции.
Т. И. Кадурина*, доктор медицинских наук, профессор Л. Н. Аббакумова**, доцент
*Медицинская академия последипломного образования, **Санкт-Петербургская государственная педиатрическая медицинская академия, Санкт-Петербург
Контактная информация об авторах для переписки
Лечение дисплазии коленного сустава
Перед тем, как лечить дисплазию коленного сустава, нужно провести обследование, исключить действие разрушающих факторов. Затем доктор разрабатывает индивидуальный курс лечения дисплазии коленного сустава для каждого пациента.
Он может включать в себя следующие варианты воздействия:
- кинезиотерапия – используется для восстановления амплитуды подвижности поврежденной конечности;
- лечебная гимнастика – усиливает кровоснабжение мышц голени и бедра, ускоряет микроциркуляцию крови и лимфатической жидкости в очаге поражения;
- остеопатия – восстанавливает обменные процессы, запускает нарушенное диффузное питание хрящевых тканей;
- массаж – улучшает состояние всех мягких тканей, повышает их эластичность и упругость;
- лазерное лечение запускает процесс восстановления эластина, коллагена и гиалина;
- рефлексотерапия ускоряет процесс выздоровления.
Курс терапии разрабатывается индивидуально. Доктор учитывает общее состояние пациента, его возраст, вес, род профессиональной деятельности, наличие сопутствующих соматических патологий и т.д.
Вы можете прямо сейчас записаться на бесплатный прием ортопеда в Москве в нашей клинике мануальной терапии. В ходе осмотра врач поставит точный диагноз и расскажет вам обо всех возможностях и перспективах применения мануальной терапии в вашем клиническом случае дисплазии коленного сустава.