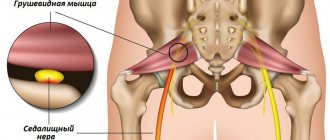
Грушевидная мышца – единственный соединитель подвздошно-крестцового сустава. Внешне она имеет форму вытянутого треугольника, закрепляющегося на тазовых костях. Она проходит через седалищное отверстие вместе с крупными сосудами и нервами. Данное мышечное образование отвечает за движение таза, вращает и отводит бедро, обеспечивает наклон вперед и поддерживает головку бедра. Если эта область поражена болезнью, данный участок испытывает сильную нагрузку, все симптомы объединены врачами под одним названием – синдром грушевидной мышцы. Симптомы и лечение гимнастикой, а также медикаментами рассмотрим далее.
Причины возникновения болезни
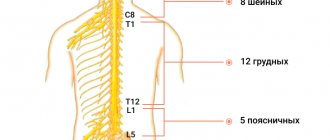
Рядом с самой мышцей и ее связками проходит большое количество сосудов и нервов, поэтому при воспалении, когда происходит сужение просвета отверстия, часто возникает сильная боль, причина которой – ишемия грушевидной мышцы.
Рассмотрим наиболее частые причины возникновения заболевания:
- отсутствие необходимых микроэлементов в костной ткани;
- физическое переутомление;
- неправильная поза в течение длительного времени;
- травма данной области;
- застарелый остеохондроз в области поясницы и крестца;
- некачественно сделанная внутримышечная инъекция;
- переохлаждение организма.
Это причины появления первичного воспаления, также выделяют вторичное заболевание, когда процесс переходит на грушевидную мышцу от прилегающих областей.
Само по себе заболевание встречается довольно редко, категорий людей особо подверженных ему не выделено. Однако тем, кто регулярно перенагружает себя тренировками, важно знать о том, какие симптомы указывают на начинающуюся проблему.
Что является причиной синдрома грушевидной мышцы?
- Слабые ягодичные мышцы, в результате чего на грушевидную мышцу увеличивается нагрузка.
- Подвывих в тазобедренном и крестцово-подвздошном суставе, что накладывает дополнительную нагрузку на piriformis.
- Заваливание стопы (лодыжки) вовнутрь при ходьбе, опять-таки, чрезмерно задействует грушевидную мышцу.
- Защемление нервного корешка на уровне первого крестцового позвонка приводит к паталогическому напряжению грушевидной мышцы.
- Травма (сильный ушиб, ранение), что может привести к надрыву мышцы (в этом случае упражнения из йоги на вытяжение мышцы могут быть малоэффективными).
Признаки заболевания
При синдроме грушевидной мышцы абсолютно всегда есть выраженные признаки. Скрытой формы данной проблемы не наблюдалось, поэтому заболевание достаточно легко диагностируется по жалобам пациента. Симптоматика воспаления:
- Возникает сильная боль в тазовой области, более ярко проявляющаяся в положении стоя и при ходьбе, а также при движении бедра, сидении нога на ногу. Иногда ощущение стихает, если зафиксироваться в положении с разведенными бедрами.
- По ощущениям обычно это тупая ноющая боль, наблюдается простреливание и жжение, реагирует на тепло и погодные изменения.
- Также присутствует понижение чувствительности нижних конечностей, невосприимчивость к колющей боли или ожогу.
- При запущенном воспалении могут начаться проблемы с мочевым пузырем;
- Кожа в прилегающей области бледнеет, начинается хромота.
Признаки сдавливания седалищного нерва:
- боль давящая, может распространяться до пальцев ног, ей сопутствует онемение и озноб;
- ощущения усиливаются при пальпации голени;
- также снижена чувствительность, а боли провоцируются погодой, теплом, нервными состояниями.
При появлении хотя бы одного из этих признаков следует обратиться к врачу, который проведет диагностику и подберет подходящий курс лечения.
Первое что сделает врач, проверит пациента на наличие характерных для заболевания признаков. Для этого обычно просят выполнить ряд действий и описать сопутствующие ощущения, также проводится визуальный осмотр и прощупывание беспокоящей области. Диагностика отвергает инструментальный метод исследования, так что не стоит бояться похода к доктору.
Боль в спине отдает в ягодицу
Боль в ягодице — достаточно распространенная проблема. Она может быть вызвана множеством причин, однако самой частой из них являются проблемы с позвоночником и костями таза.
Причины болей
Наиболее частой причиной болей в ягодице (в 75 % случаев) являются различные дегенеративные заболевания позвоночника. Они вызывают либо локальную боль в ягодице, либо иррадиацию боли из поврежденного межпозвоночного диска или сустава в область ягодицы. Заболевания позвоночника могут вызывать раздражение нервных волокон, нарушение нормального тонуса мышц (спазм, перерастяжение).
Ярким примером здесь является синдром грушевидной мышцы.
Он часто бывает при
пояснично-крестцовом радикулите.
Суть синдрома заключается в сдавлении седалищного нерва грушевидной мышцей, расположенной в глубине ягодичной области. Сначала боль беспокоит только в пояснице, а затем спускается в область ягодицы, по задней поверхности бедра.
Дисфункция крестцово-подвздошного сочленения (сустава)
также может давать боль в крестце и ягодице. К нарушениям в работе сочленения могут приводить различные асимметрии таза. Такие асимметрии грозят тем из нас, у кого есть сколиоз, плоскостопие или, например, проблемы с одним или обоими тазобедренными суставами. Также сустав может пострадать при травме (например, при падении на спину или на бок). Боль беспокоит преимущественно в области крестца, усиливается при вставании и ходьбе после длительного сидения.
Еще две частые причины боли в ягодице — спондилоартроз
(артроз межпозвонковых суставов) и
спондилез
(деформация тел позвонков и появление костных наростов — остеофитов) поясничного отдела позвоночника. Эти заболевания приводят к сдавлению или раздражению нервных окончаний вокруг межпозвонковых суставов, что и дает иррадиацию боли в ягодицу, бедро (обычно под колено). Характерны боли при движении после длительного нахождения в неудобной позе, ограничение подвижности позвоночника. Часто боли отдают в другие области тела.
Лечение
Если врач выявил вышеописанную проблему, то лечение, как правило, будет состоять из:
- приема медикаментов;
- массажа;
- физиотерапии;
- ЛФК, лечебная гимнастика;
- применения корректоров (стельки, специальное белье и т.д.).
Обычно врач прописывает обезболивающие и противовоспалительные препараты, так как заболевание лечится длительный период времени, курс повторяется несколько раз в год, в момент сезонного обострения.
Самомассаж можно выполнять дома, главное условие – это ровная твердая поверхность, потребуется лечь на пол. Другой вид массажа – ректальный, проводит доктор на процедурах. Также врач помогает проводить растяжение мышц, важный момент при выполнении растяжки — ни в коем случае не доводить до болезненных ощущений, максимум – приятное покалывание. Физиотерапевт проводит прогревание пораженной области электротоками. Иногда назначается вакуумный массаж или же лазерная терапия.
Этиология
Патология провоцирует аномальные изменения в грушевидной мышце. К провоцирующим факторам относят:
- травма;
- спазм;
- фиброз;
- воспалительный процесс;
- увеличение размеров.
Грушевидная мышца человека может пострадать из-за внутримышечных уколов, которые способныпровоцироватьвозникновение внутримышечного абсцесса и формирование инфильтрата. К основным этиологическим факторам патологии стоит отнести следующее:
- Травмы. Причиной проблем становится избыточное растяжение мышечных тканей, надрыв волокон, развитие фиброза. При фиброзных процессах наблюдается укорочение и утолщение мышцы.
- Посттравматическая гематома.
- Вертеброгенные патологии. В эту категорию входят спондилоартроз и остеохондроз. Также к ним относятсямежпозвоночные грыжи в пояснице. Помимо этого, провоцирующими факторами выступают спинальные и позвоночные опухоли. Поражение волокон крестца и спинальных нервов вызывает рефлекторный спазм.
- Воспаления. К ним относят воспаление и аденому простаты,поражение мочевого пузыря. Спазм грушевидной мышцыбываетсвязан с эндометриозом, сакроилеитом, миозитом.
- Перегрузки мышц. Их причиной становится продолжительное пребывание тазово-подвздошного сегмента в вынужденном положении. При корешковом синдроме человек пытается принять анталгическое положение. Вызвать заболевание способны некоторые виды спорта – в частности, бег и тяжелая атлетика.
- Злокачественные опухоли в области крестца и проксимальной части бедренной кости. Они провоцируют анатомические процессы в структурах. Неоплазии способны провоцировать спазм и воспаление грушевидной мышцы.
- Асимметрия таза. Она наблюдается при укорочении ноги или сколиозе.
- Удаление бедра.При этоммышца находится в состоянии постоянного спазма, что влечет появление фантомных болей.
Упражнения
Несколькими простыми упражнениями, при правильном выполнении, можно существенно облегчить протекание болезни. Все элементы делаются на полу, не должно быть сковывающей одежды, при этом запрещено доводить до болевых ощущений, если они все ж появляются, лучше обсудить это с врачом. Перечислим гимнастические приемы, которые может порекомендовать доктор:
- Лежа на спине с немного согнутыми в коленях ногами нужно плавно разводить и сводить их, ощущая натяжение мышц.
- Сидя на полу, положив нога на ногу, просидеть около пяти минут, затем поменять ноги местами.
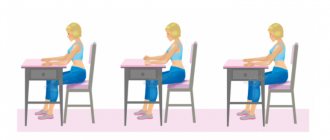
- Сидя на стуле так, чтобы ноги были согнуты на 90 градусов, вставать, не раздвигая колен, затем расслабить нижние конечности.
- Сидя на стуле нога на ногу, потихоньку прижиматься корпусом к конечности, находящейся сверху около десяти раз, затем повторить с другой ногой.
- Стоя на четвереньках плавно выпрямить одну ногу назад, вытягивая носок, попеременно меняя ноги, повторить три раза.
- Лежа на спине, поднять прямую ногу вверх и тянуть в противоположном направлении, стараясь прикоснуться к полу. Должно появляться пружинистое тянущее ощущение, потом ноги меняются, так три повтора.
- Находясь на животе, с сомкнутыми ногами, стараться оттолкнуть одно колено другим, при этом сопротивляясь около 5 секунд, затем поменять ноги местами.
- Находясь на спине, с раскинутыми в стороны руками, ноги подняты и согнуты, нужно постараться завести ноги в левый, затем правый бок насколько возможно, не отрывая лопатки от пола. Повторяется пять раз.
Проводить тренировку нужно по несколько раз в день, иначе видимого эффекта наблюдаться не будет. Если есть такая возможность, лучше упражняться в присутствии специального тренера, который проследит за правильностью и безопасностью исполнения и подскажет правильное дыхание.
Патогенез
Узкой частьюгрушевидная мышца фиксируется на большом вертеле бедренной кости, а широкой – прикреплена к крестцу. Она отвечаетза внешнюю ротацию и помогает отводить бедро внутрь. Эта часть мышечных тканей проходит через седалищное отверстие. В этой зонерасполагаются нервы и сосуды.
Вследствие постоянного сокращения мышечныхтканей уменьшаются размеры подгрушевидного отверстия. Как следствие,сосуды и нервы сдавливаются. Прежде всего страдает седалищный нерв, что влечет сильный болевой синдром.
Помимо этого, сдавливание сосудов нарушает кровообращение в нервном стволе. Это считается дополнительным фактором в развитии ишиалгии.
Причины появления заболевания.
При появлении первых симптомов мы часто недоумеваем, почему это произошло именно с нами. Зачастую мы не совершаем непривычных действий, не поднимаем сверхтяжелых грузов, не пребываем целый день в вынужденном положении.
На самом деле у каждого из нас есть адаптационный резерв тела, благодаря которому мы долгое время не замечаем избыточного напряжения в мышцах, которые могут работать на пределе своих возможностей годами. Но наступает такой момент, когда мышца говорит нам на языке боли: «хозяин, я больше не могу работать в таком режиме». Мышечный спазм, сопровождающийся болью, — это крик мышцы о помощи.
Причиной появления боли может быть одно неловкое движение, но история проблемы уходит в далекое прошлое, потому что раньше мы просто не замечали напряжения в мышце и не могли принять профилактических мер с целью предотвращения клинически значимой патологии. Поэтому целесообразнее сначала рассмотреть предпосылки появления избыточного напряжения грушевидной мышцы, а затем уже непосредственные причины появления синдрома грушевидной мышцы.
Знание функции мышцы позволяет определить потенциальные состояния, которые могут привести к ее избыточной нагрузке, называемые факторами риска. Грушевидная мышца участвует в наружной ротации ноги, то есть повороте переднего отдела стопы наружу при выпрямленной ноге.
Если согнуть ногу в тазобедренном суставе на 90 градусов, то эта мышца будет участвовать в отведении бедра, то есть перемещении колена наружу. Грушевидная мышца – это один из главных стабилизаторов тазобедренного сустава, предотвращающая избыточные движения при перемещении по скользким и наклонным поверхностям, пересеченной местности.
Основные факторы риска развития синдрома грушевидной мышцы
- Плоскостопие. При продольном плоскостопии происходит уплощение медиального (внутреннего) свода стопы, что приводит к пронации (внутреннему развороту) переднего отдела стопы. Мы помним, что грушевидная мышца поворачивает ногу наружу, то есть при плоскостопии вынуждена принимать на себя большую нагрузку, оказывая противодействие силам, стремящимся развернуть стопу и всю нижнюю конечность внутрь. Так как плоскостопие крайне редко бывает симметричным, то больше подвержена спазму грушевидная мышца на стороне более уплощенной стопы.
- Укорочение ноги. Функциональное или анатомическое укорочение нижней конечности приводит к асимметричной позиции таза и возникновению функционального блока в крестцово-подвздошном сочленении. Для компенсации нарушенной статики тела и стабилизации таза грушевидная мышца со стороны укороченной конечности вынуждена находиться в состоянии большего напряжения, что служит предпосылкой к возникновению синдрома грушевидной мышцы.
- Сколиотическая деформация позвоночника. Формирование сколиотических дуг позвоночника неизбежно влияет на положение таза и крестца, что сопровождается асимметричным напряжением мышц туловища и нижних конечностей и является предпосылкой к возникновению мышечно-тонических синдромов различной локализации.
- Коксартроз. Артроз тазобедренного сустава приводит к рефлекторному спазму мышц, участвующих в движении бедренной кости относительно таза. Так как грушевидная мышца – стабилизатор тазобедренного сустава, она неизбежно сокращается и может привести к развитию синдрома грушевидной мышцы.
- Патология органов малого таза. Любые объемные процессы в области малого таза (опухоли, аневризмы, абсцессы) способны привести к формированию рефлекторного спазма грушевидной мышцы. Об этом необходимо помнить и при наличии сопутствующих жалоб и симптомов со стороны органов малого таза, а также при нетипичных проявлениях синдрома грушевидной мышцы.
Непосредственные причины возникновения спазма грушевидной мышцы (возможно, вы узнаете себя в одной из представленных ситуаций)
- попытка предотвратить падение (поскользнулся на скользкой поверхности, чудом удержал равновесие, не упал, но спустя несколько часов появилась боль в крестце);
- длительное пребывание в вынужденной позе стоя широко расставив ноги, совершая физическую нагрузку (разгружал товар для стабилизации таза широко расставив ноги, перемещая груз сверху вниз, сначала почувствовал напряжение в пояснице и тазу, потом появились боли в ягодице);
- монотонное выполнение повторяющихся непривычных действий, к которым человек не был адаптирован (сажал/копал на даче картошку, решил за один день все закончить, а на следующее утро почувствовал сильную боль в ягодице);
- сильное интенсивное сокращение мышцы в высоком темпе при изменившихся условиях (раньше бегал по дорожке в зале, все было хорошо, но вот решил пробежаться по лесу и на следующий день появились боли в бедре и ягодице);
- длительное пребывание в положении сгибания ног в тазобедренных суставах с раздвинутыми коленями (всю беременность не было проблем с тазом, но после затяжных родов еле встала с кушетки, шла и ногу подволакивала, была боль в ягодице и отдавала в ногу);
- непосредственная травма ягодичной области (после ДТП серьезных травм, к счастью, не получил, удар был боковой со стороны водителя; сразу не почувствовал, но через пару дней стали беспокоить боли в ягодичной области);
- длительное фиксированное положение ноги (решили поехать с семьей в Сочи на автомобиле, чтобы время сэкономить решил без остановок ехать, за рулем просидел 18 часов, выхожу из машины, а нога словно не моя, онемела и болит).
Профилактика спазма грушевидной мышцы
Специфических методов профилактики патологии нет. При этом рекомендуется избегать избыточных нагрузок на мышцы и травм.
Немаловажное значение имеет своевременное обращение к специалисту. Это поможет на начальных стадиях диагностировать и лечить патологии, которые способны спровоцировать синдром грушевидной мышцы.
Помимо этого, предотвратить развитие заболевания поможет соблюдение таких правил:
- избегать переохлаждений;
- не заниматься тяжелым физическим трудом;
- не находиться длительное время в положении, которое уменьшает боль.
Синдром грушевидной мышцы – достаточно серьезная патология, которая вызывает сильный болевой синдром. К нему приводит целый комплекс факторов – повышенные физические нагрузки, травмы, переохлаждение.
Вторичная патология
Вторичный синдром связан с влиянием внешних факторов. К ним стоит отнести следующее:
- Травматическое повреждение ягодиц. Оно может стать причиной воспалительного поражения мягких тканей, спазма мышц и их сочетания. Как следствие, происходит компрессия нерва.
- Прямое повреждение грушевидной мышцы, послеоперационные травмы, повышенные нагрузки на поясницу. Под влиянием перечисленных факторов появляются мышечные спазмы.
- Укорочение мышц. К синдрому приводит изменение биомеханики ноги и пояснично-крестцового отдела. Это часто становится причиной компрессии и раздражения седалищного нерва.
Вторичная патология бывает связана с микротравмами. Они появляются вследствие чрезмерногозадействования грушевидной мышцы. К ним относятперемещение на длинные дистанции или прямое воздействие.