Клиника доктора Глазкова. Лечение коленного и плечевого сустава.
Клиника доктора Глазкова. Лечение коленного и плечевого сустава.
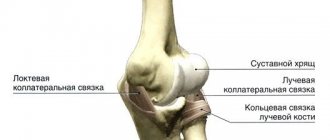
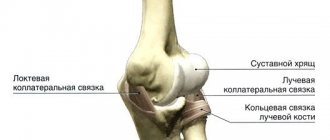
Хрящевая ткань, покрывающая суставные поверхности костей, выполняет важную биологическую функцию. Она уменьшает нагрузку на сустав, обеспечивая амортизацию, а также способствует меньшему трению поверхностей сустава во время выполнения активных и пассивных движений.
Хрящи не содержат кровеносных сосудов, питание их клеток (хондроциты) осуществляется за счет диффузии питательных веществ и кислорода из синовиальной жидкости, заполняющей полость сустава. Разрушение ткани происходит вследствие нарушения трофики на фоне изменения состава и свойств синовиальной жидкости.
Дегенеративно-дистрофический процесс приводит к нарушению функционального состояния хрящей. Их поверхность становится менее гладкой, что во время движений способствует еще большему повреждению. Далее ткани воспаляются и отекают. Патология проявляется застоем крови с прогрессированием болевых ощущений.
Услуги ортопедии и травматологии в ЦЭЛТ
Администрация АО «ЦЭЛТ» регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7
| Название услуги | Цена в рублях |
| Прием врача хирургического профиля (первичный, для комплексных программ) | 3 000 |
| МРТ коленного сустава (1 сустав) | 7 000 |
| МРТ плечевого сустава (1 сустав) | 7 000 |
Все услуги
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
Причины
Хондромаляция надколенника коленного сустава – это патологический процесс, развитие которого может провоцировать воздействие нескольких этиологических (причинных) факторов. В их числе:
- Генетическая предрасположенность.
- Врожденное изменение анатомического соотношения коленной чашечки по отношению к другим структурам.
- Травма колена, при которой воздействие повреждающего фактора направлено непосредственно на коленную чашечку (падение на колено, механический удар).
- Повышенные нагрузки на колено, которые имеют место у спортсменов при систематическом беге, прыжках, приседаниях.
- Сниженный тонус и сила мышцы квадрицепса бедра, при которых затрудняется нормальное движение чашечки.
Одновременное воздействие сразу нескольких факторов приводит к тому, что развивается более тяжелая хондромаляция надколенника. Сколько повреждается хрящевых структур и какая степень их разрушения, определяются видом и силой воздействия повреждающего фактора.
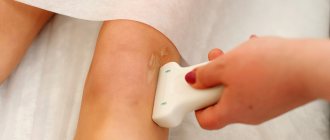
Лучевая диагностика[править | править код]
Первичное обследование включает рентгенограммы в прямой, боковой, туннельной и осевой проекциях. Рентгенограммы в прямой и боковой проекциях позволяют оценить положение надколенника и выявить его высокое или низкое стояние. На рентгенограмме в осевой проекции видны незначительные изменения, например сужение суставной щели наружного бедренно-надколенникового сочленения. Это часто необходимо для выявления наклона надколенника, как сопровождаемого очевидным подвывихом, так и без него. Для исследования в осевой проекции колени сгибают под углом 45°, а рентгеновскую трубку направляют каудально под углом 30° к плоскости бедренной кости. Часто, особенно на ранних стадиях заболевания, рентгенологическая картина сустава нормальная . Дополнительным методом обследования при наклоне и подвывихе надколенника служит КТ. С ее помощью можно получить серию горизонтальных срезов при любом сгибании коленного сустава и определить, на каком именно этапе движения возникают симптомы. В сложных случаях КТ позволяет также увидеть изменения структуры субхондральной кости и кистозные изменения, часто возникающие в наружном отделе бедренно-большеберцового сочленения. Для уточнения протяженности и локализации повреждений лучше всего подходит МРТ. На ней очень хорошо различимы хрящ и мягкие ткани, но нарушения взаиморасположения структур бедренно-надколенникового сочленения зачастую лучше видны на обычных рентгенограммах и КТ.
Хондромаляция надколенника – степени и виды
Хондромаляция надколенника – степени и виды
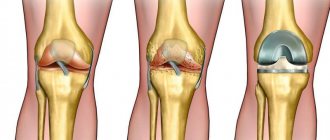
- 1 стадия – развиваются небольшие локальные утолщения хряща в виде вздутий.
- 2 стадия – появляются щели и углубления на поверхности, размеры которых не превышают 1 см.
- 3 стадия – трещины и углубления по размерам превышают 1 см, они могут проникать через всю толщу хряща до поверхности кости.
- 4 стадия – самая тяжелая степень повреждения, при которой практически полностью оголяется поверхность кости.
Лечение[править | править код]
Консервативное лечение[править | править код]
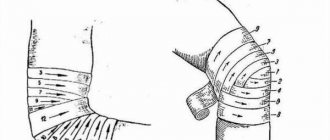
Лечение обычно начинают с консервативных методов: отдыха, НПВС, изменения режима тренировок. После этого назначают программу реабилитации, в основе которой лежит растяжка мышц-разгибателей, подвздошно-большеберцового тракта, связок, удерживающих надколенник, и задней группы мышц бедра. Важно также наращивание силы четырехглавой мышцы, особенно косой части медиальной широкой мышцы, как основного ограничителя подвижности надколенника. Считают, что из-за слабости данной мышцы по сравнению с латеральной широкой мышцей надколенник подвергается наружному подвывиху. Укрепляющие упражнения небольшой амплитуды для четырехглавой мышцы и подъем прямых ног ослабляют реакцию бедренно-надколенникового сочленения на этот дисбаланс. Кроме упражнений можно назначить эластическое бинтование коленного сустава, фиксацию надколенника бандажом или ортопедическим аппаратом, а больному следует разъяснить суть заболевания и подбодрить его. Большинству больных с изолированным артрозом бедренно-надколенникового сочленения подобного лечения достаточно, чтобы облегчить симптомы. Однако сохраняющаяся боль, выпот и крепитация в сочетании с подвывихом надколенника указывают на прогрессирующую дегенерацию; в таком случае следует перейти к другим способам лечения.
Хирургическое лечение[править | править код]
Существует множество вариантов хирургического лечения артроза бедренно-надколенникового сочленения. Большинство из них направлено на восстановление правильного анатомического положения бедренно-надколенникового сочленения, небольшая часть — на регенерацию хрящевой выстилки. В тяжелых случаях показано контурирование суставных поверхностей и пателлэктомия.
Артроскопия коленного сустава является не только важной диагностической, но и лечебной процедурой. Хотя целесообразность промывания полости сустава и удаления патологически измененных тканей во время артроскопии остается предметом споров, ценность этого обследования для определения стадии заболевания и планирования хирургического лечения очевидна. Артроскопический лаваж на короткое время уменьшает боли и улучшает функцию за счет удаления отмерших тканей и протеогликанов, образующихся при воспалении. Но так как причина заболевания при этой манипуляции не устраняется, симптомы обычно возникают вновь.
При артроскопическом определении стадии заболевания широко используют систему Аутербриджа из-за ее простоты и воспроизводимости результатов. Система основана на определении локализации, формы, размера и глубины дефекта. Дефекты I степени представляют собой мягкие утолщения, иногда вздутия. Для II степени характерны углубления и щели диаметром менее 1 см. Повреждения III степени выглядят как глубокие трещины диаметром более 1 см, доходящие до кости. И наконец, для IV степени характерно обнажение субхондральной кости.
Лаваж и удаление отмерших тканей больше подходят для травм без признаков нестабильности надколенника, чем для дегенеративных поражений нетравматической природы. При наклоне надколенника и минимальном повреждении суставных поверхностей, прежде всего наружной фасетки, при артроскопии можно мобилизовать латеральный край надколенника. Это вмешательство целесообразно только при клинически явном наклоне надколенника безтяжелых повреждений сустава. В целом артроскопический лаваж и удаление патологически измененных тканей с мобилизацией латерального края надколенника или без нее оправданны при поражениях I—II степени; при III—IV степени отдаленные результаты обычно плохие. При выраженной дегенерации хряща применяют артроскопическую хондропластику. Методики абразивной и микрощелевой хондропластики включают механическое проникновение в подлежащую кость с введением в дефекты мезенхимальных стволовых клеток костного мозга, стимулирующих регенерацию фиброзно-хрящевой ткани. Артроскопическую хондропластику обычно проводят людям моложе 30 лет с четко отграниченными повреждениями III степени; при более тяжелых поражениях она противопоказана.
Дополнительные методы направлены на восстановление гиалинового (суставного) хряща. Для регенерации хряща проводят имплантацию собственных хондроцитов, пересадку костно-хрящевого ауто- или аллотрансплантата, пластику фрагментированным костно-хрящевым трансплантатом (мозаичную пластику). Подробное описание этих методов не входит в задачи настоящего издания, но некоторое представление о них все же следует дать. Имплантацию собственных хондроцитов проводят при значительных сквозных дефектах хрящевой выстилки мыщелка бедра, проявляющихся клинически. Сначала заготавливают хондроциты больного, затем их культивируют и подсаживают под надкостничный лоскут, на очищенный от патологических тканей дефект суставной поверхности. Согласно длительным кооперированным исследованиям, хорошие и отличные результаты удалось получить в 79% случаев. Метод показан молодым (20—50 лет) активным больным с изолированными (2—4 см2) травматическими дефектами хрящевой выстилки мыщелков бедра. Результаты восполнения дефектов надколенниковой поверхности бедренной кости или надколенника значительно хуже. Противопоказания включают обширный остеоартроз, нестабильность или наклон надколенника с подвывихом и менискэктомию в прошлом.
Пересадка костно-хрящевого аутотрансплантата и мозаичная пластика интересны тем, что для восполнения глубоких дефектов используют собственный неповрежденный хрящ. Однако для точного восстановления рельефа суставной поверхности требуется немалое техническое мастерство. Кроме того, количество донорских зон ограничено и не исключены осложнения в местах забора хряща. Костно-хряшевые аллотрансплантаты обычно применяют при больших (10 см2 или более) дефектах мыщелков бедра и часто после неудачного применения других методов. В свежих аллотрансплантатах хондроциты более жизнеспособны, но в то же время обладают большей иммуногенностью и повышают риск передачи инфекции. Более того, свежие аллотрансплантаты сложны в обращении и требуют от хирурга и больного четкого планирования сроков вмешательства за относительно короткое время. Свежезамороженные аллотрансплантаты реже вызывают иммунные реакции и дают большую свободу в выборе сроков операции, но при этом ниже и жизнеспособность хондроцитов, и долгосрочная жизнеспособность трансплантата. Пателлэктомию и контурную пластику надколенника используют при обширных повреждениях надколенника, вызывающих значительные нарушения функции из-за боли, а также если прочие способы лечения не дали желаемого эффекта. Результаты методик неоднозначны. Операции, требующие перемещения больших объемов тканей: остеотомия, перенос и подъем бугристости большеберцовой кости и прочие, — будут обсуждаться в разделе, посвященном наклону и подвывиху надколенника.
Классификация по локализации и распространенности
В зависимости от распространенности патологического процесса выделяется хондромаляция фасетки надколенника (утолщение хрящевой поверхности, повторяющее форму коленного сустава), которая разделяется на 2 вида:
- Хондромаляция медиальной фасетки надколенника – повреждение в первую очередь затрагивает утолщение хряща коленной чашечки, локализующееся на внутренней (медиальной) стороне.
- Хондромаляция латеральной фасетки надколенника – преимущественно повреждается хрящевое утолщение, расположенное на наружной (латеральной) поверхности коленной чашечки.
- Комбинированное поражение, затрагивающее все структуры хрящевой поверхности чашечки.
Также патологическое разрушение хрящевой ткани может быть изолированным или затрагивать другие структуры колена. Наиболее часто встречается хондромаляция надколенника и мыщелка большеберцовой кости.
Диагностика
При постановке диагноза учитываются данные анамнеза и физикального осмотра. Для окончательной постановки диагноза применяются функциональные пробы и инструментальные методы визуализации:
- рентгенография, в положении стоя на больной ноге (определение угла отклонения конечности и центральной оси)
- компьютерная томография (оценка состояния подлежащей кости, обнаружение кистозных полостей)
- МРТ (получение информативных изображений всех мягких тканей пателлофеморального сустава, выявление субхондральных изменений, дисконгруэнтности суставных поверхностей, патологического разрастания сосудов в хрящевой ткани)
- диагностическая артроскопия (количественная характеристика дегенеративных повреждений)
Самым высокочувствительным методом диагностики признана магнитно-резонансная томография. Безопасная неинвазивная технология визуализации позволяет с точностью определять степени хондромаляции надколенника, оценить синдром нарушения равновесия и разработать дальнейшую лечебную тактику.
Хондромаляция надколенника – симптомы
Хондромаляция надколенника – симптомы
- Острая выраженная боль, усиливающаяся при повышении нагрузки на колено (подъем или спуск по лестнице, бег, приседания, опускание на колени).
- Хроническая постоянная боль в покое. Она имеет меньшую выраженность, чем при выполнении движений в колене.
- Характерные щелчки и хруст, которые возникают при выполнении активных или пассивных движений в суставе.
- Ограничение объема движений в колене.
- Отечность и покраснение кожи в области коленной чашечки, указывающие на развитие воспалительной реакции.
Хондромаляция медиальных мыщелков и надколенника имеет выраженную клиническую симптоматику. В целом клинические проявления имеют тенденцию к постепенному прогрессированию в течение достаточно длительного периода времени. По мере прогрессирования дегенеративно-дистрофических процессов, а также на фоне присоединения воспалительной реакции интенсивность симптомов значительно повышается.
Прогноз[править | править код]
Цель реабилитации при поражениях бедренно-надколенникового сочленения — вернуть больного на тот уровень физической активности, на котором он находился до болезни. Для этого следует в первую очередь снять воспаление, восстановить объем движений, силу, выносливость и гибкость мышц при поддержании хорошего функционального состояния сердечно-сосудистой системы. На заключительных этапах реабилитации восстанавливают ловкость, скорость и навыки, необходимые в конкретном виде спорта. В каждом случае программа должна составляться индивидуально с учетом возраста, исходного состояния мышц и сердечно-сосудистой системы, мотивации больного и того, насколько хорошо он знаком с тренировочным оборудованием.
хондромаляция надколенника
хондромаляция надколенника
После того, как был установлен диагноз хондромаляция надколенника, лечение назначается врачом комплексное. Оно включает консервативную медикаментозную терапию (применение противовоспалительных средств и хондропротекторов), физиотерапию и хирургическое вмешательство. Выбор объема и направления терапевтических мероприятий зависит от степени тяжести и локализации патологического процесса.
Возвращение к спорту[править | править код]
Независимо от способа лечения возобновление спортивных занятий возможно только после восстановления амплитуды движений и стабильности и силы пораженной нижней конечности. Должны быть пройдены все четыре этапа реабилитации, и упражнения, специфичные для конкретного вида спорта, не должны вызывать у больного боли, функциональных ограничений или накопления выпота. Кроме того, следует подчеркнуть необходимость продолжить тренировки последнего этапа реабилитации и избегать движений, сопряженных с плотным контактом бедренной кости и надколенника.
Читайте также[править | править код]
- Добавки для связок и суставов Глюкозамин сульфат
- Хондроитин сульфат
- Коллаген
- Разрыв передней крестообразной связки
- Подвывих и вывих надколенника