Температура при артрите – один из симптомов опорно-двигательного недуга, отражающий силу воспалительного процесса. Может ли быть температура при артрите и насколько она способна повышаться, зависит от стадии болезни, тяжести ее проявлений, количества пораженных сочленений.
Итак, если возникла температура при ревматоидном или ином артрите: что делать? Ответ на схожие вопросы – в этой публикации.
Особенности повышения температуры
Может ли при ревматоидном артрите быть температура? С жалобами на симптомы лихорадки обращаются свыше 70% пациентов, страдающих РА и иными видами суставных воспалений: псориатическом, травматическом, реактивном артрите.
Особенности гипертермии на фоне воспалений в суставах:
- Температура может быть как субфебрильной (37-37,5 °C), или подниматься до фебрильных значений – свыше 38 °C.
- Повышение температуры отражает степень воспаления в организме.
- Температура при ревматоидном артрите может и не повышаться, если болезнь развивается медленно или находится в хронической стадии.
- При температурном повышении пациента беспокоят иные симптомы: слабость, лихорадка, потливость.
- Во всех случаях наблюдается местная гипертермия в области воспаления.
- При артрите бывает температура тела около 36,9-37 °C, даже если остальные симптомы еще не беспокоят пациента.
- РА у детей проявляется именно высокими температурными значениями, без субфебрильной стадии.
- Для инфекционных воспалений суставов характерно резкое увеличение температурных значений – из-за вирусной (бактериальной) этиологии недуга.
- При остеоартритах возможны субфебрильные значения (37-37,5 °C).
- Температура при полиартрите может повышаться в острый период до 37,5-38 °C. Если жар свыше 40 °C, то это – показатель присоединения какой-либо инфекции.
Диагностика
Для диагностики ревматоидного артрита используют разные методы:
- лабораторные. Они предполагают иммунологические, биохимические исследования и изучение общего анализа крови;
- инструментальные. Пункция сустава, радиоизотопное исследование, рентген – это распространенные варианты диагностики;
- биопсия. Она тоже относится к инструментальным, но вынесена отдельно, поскольку из всех перечисленных решений применяется наиболее редко.
Начинается диагностика с приема у врача и обследования. Для записи на консультацию необходимо обращаться к ревматологу.
Как определить, что температура вызвана артритом?
Жар при артритных недугах, особенно в течение первых нескольких дней, не имеет особенностей. Поэтому многие пациенты поначалу не подозревают, что лихорадка держится именно из-за артрита.
Примерно через неделю наличие многих других недугов исключается, и можно констатировать, что имеет место именно суставное воспаление.
Как определить, что лихорадка возникла на фоне артрита?
- Жар беспокоит пациента свыше 5-7 дней.
- Остальные симптомы лор – заболеваний в виде насморка, кашля, головной и ушной боли отсутствуют.
- При анализе крови выявляется повышенное значение уровня СОЭ и С-реактивных белков. Чем острее протекает воспалительный процесс, тем сильнее эти показатели отличаются от нормальных.
- Если присутствует артрит, температура 38 °C повышается и устанавливается на несколько дней, понижаясь максимум на 0,5 °C.
При лор-заболеваниях или ОРВИ жар повышается ближе к ночи, а при артритных недугах устанавливается стабильно или растет скачкообразно независимо от времени суток.
- Температура при артрозе: нужно сбивать или нет?
Лихорадка может усиливаться при изменениях погоды – известно, что суставы часто реагируют на метеоусловия.
Диагностика артрита
Диагностику артрита проводит сразу несколько специалистов: травматолог, ревматолог, фтизиатр, инфекционист и дерматолог.
Диагностика артрита включает в себя осмотр (беседа, осмотр, проверка на чувствительность и подвижность суставов), лабораторные исследования (анализы) и инструментальные способы диагностики, и лишь на основании этого прописывается курс лечения пациента. Рассмотрим методы диагностики артрита подробнее.
Лабораторные исследования
Общий анализ крови проводится для определения показателя СОЭ (скорость оседания эритроцитов). Обостренная стадия артрита характеризует повышенный показатель СОЭ. Бактериальный артрит выдает повышенное число лейкоцитов, аллергический артрит – повышенное число эозинофилов.
Биохимический анализ крови определяет уровень мочевой и сиаловой кислот, повышенное содержание которых свидетельствует о наличии подагрического артрита, а также уровень фибриногена, который свидетельствует о наличии воспаления.
Иммунологические показатели (повышенный ревматоидный фактор, количество антинуклеарных и иных антител, а также циркулирующих иммунных комплексов) дают возможность выявить ревматоидный артрит.
Иные симптомы воспаления суставов
Помимо жара, на развитие артритного недуга укажут такие проявления:
- Ощущение боли в суставной сумке как при динамике, так и в спокойном состоянии.
- Отечность в области воспаления, покраснение кожного покрова, локальная гипертермия.
- Ощущение скованных суставов по утрам. Через 1-2 часа это чувство проходит, однако после долгого перерыва в движении скованность возобновляется.
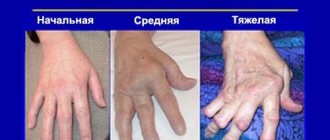
- Форма и размер сочленений видоизменяются, ввиду образования кальциевых наростов. Синовиальная щель становится меньше или закрывается совсем.
- Присутствует контрактура (обездвижение) пораженного сустава.
- Если это воспаление аутоиммунного типа, появляются подкожные ревматоидные узелки – типичный признак РА. Чаще всего они присутствуют на тыльной стороне сочленения, со стороны затылка, на пяточном сухожилии.
Как реагировать?
Если лихорадка продолжается несколько дней и присутствуют иные симптомы суставного недуга, лечение лучше доверить опытному доктору, иногда в стационарных условиях.
Если жар возникает эпизодически, его нужно сбивать. Сделать это можно, применяя любые рекомендованные НПВП в пределах суточной дозировки, указанной в инструкции (к примеру, Аспирин-Упса).
Необходимо отметить, что свыше недельного срока принимать НПВП запрещено – возможно появление дискомфортных побочных явлений в виде желудочных и кишечных кровотечений.
Серьезный жар – свыше 38,1 °C – можно сбить обычным жаропонижающим: Парацетамолом или его аналогом для детского возраста (в случае ювенильного артрита).
Если выяснится, что жар не сбивается или понижается незначительно, самостоятельно увеличивать рекомендованные дозы нельзя. Если самочувствие серьезно ухудшилось, больной чувствует себя вяло и плохо, необходимо вызывать карету «Скорой помощи». Специалисты сделают жаропонижающий укол, дадут нужные рекомендации, запишут на прием к участковому терапевту.
Горячие ванны или душ запрещены – так можно только усугубить симптоматическую картину.
Необходимо как можно больше пить – до 2-3 л воды/день. Чай, кофе и бульоны – не в счет.
Способы терапии
Методы лечения артритных заболеваний можно поделить на два типа: симптоматический и болезнь-модифицирующий.
Симптоматическая терапия направлена на быстрое облегчение состояния пациента, снижение острых симптомов воспаления: гипертермии, отечности, болевых ощущений. В рамках этого вида лечения часто применяются:
- Артрит и артроз в чем разница: чем лечить
- НПВП – нестероидные антивоспалительные лекарства. Они осуществляют блокаду омега-6 кислоты, благодаря чему снижается синтез медиаторов воспаления. Это приводит к быстрому спаду жара, уменьшению отечности, облегчению боли и общего самочувствия пациента. Антивоспалительные препараты могут быть выписаны в виде таблеток, наружных гелей для быстрого облегчения симптоматики, а также уколов. Существует 2 вида НПВП: селективные (Диклофенак, Пироксикам, Индометацин) и неселективные (Мелоксикам, Нимесулид). По отзывам врачей, вторые имеют меньше противопоказаний и побочных эффектов, принимать их можно долгое время без вреда для здоровья.
- Глюкокортикостероиды – гормональные антивоспалительные средства с жаропонижающим действием. Оказывают более выраженный и стойкий антивоспалительный эффект. Могут быть назначены в форме пульс-терапии, если НПВП не принесли ожидаемого эффекта, или в виде внутрисуставных уколов. При противоартритной терапии назначаются: Преднизолон, Гидрокортизон, Дексаметазон.
Базовая терапия предназначена для воздействия на причину развития недуга. К примеру, при ревматоидных артритах воспаления суставов вызваны аутоиммунными нарушениями. Поэтому для лечения болезни требуется прием лекарств, нормализующих работу иммунной системы, подавляющий аутоиммунную агрессию клеток в отношении суставных тканей.
Взрослым пациентам назначаются препараты золота (Ауранофин, Кризанол, Миокризин), иные базовые средства: Метотрексат, Пеницилламин, Лефлуномид. При запущенных стадиях недуга рекомендуется совмещение базисных средств и глюкокортикостероидов. Как правило, меньше чем за полгода доктора определяют комплекс лекарств для успешного излечения болезни.
Причины артрита
Однозначная и точная причина артрита на данный момент не определена, но врачи выделили некоторые факторы, которые способны спровоцировать развитие артрита. Рассмотрим их:
— инфекции, вызываемые бактериями, грибами, вирусами; — аллергии; — нарушение обмена веществ; — травма; — недостаток витаминов (авитаминоз); — недостаточное поступление в организм питательных веществ — заболевания нервной системы; — нарушения в работе иммунной системы; — чрезмерная нагрузка на суставы; — неправильное питание, в т.ч. употребление алкогольных напитков; — избыточный вес; — нарушения в работе эндокринной железы; — генетическая предрасположенность; — укусы насекомых, например осы, пчелы и др.; — переохлаждение организма (гипотермия); — некоторые болезни: туберкулез, бруцеллёз, подагра, дизентерия, гонорея.
Диетотерапия
Записаться к врачу, работающему в Вашем городе можно прямо на нашем сайте.
Для записи перейдите по ссылке.
В острый период артритных заболеваний, который сопровождается повышением температуры, особенно важно придерживаться правильного питания.
Исключить следует продукты, которые могут вызвать аллергический ответ организма: колбасы, ветчину, шпик, ревень и щавель, виноград и морепродукты, а иногда даже помидоры, молоко и картофель.
Полезны каши на воде, особенно рисовая, гречневая, овсяная, отварное или тушеное мясо кролика, индейки, цыпленка. Если не проявляются признаки аллергии, обязательно ешьте рыбу – речную или морскую. Важно, чтобы она не была слишком зажарена – лучше запечь рыбку в духовке или приготовить на пару.
Кушайте овощи в любом виде – свежими, отварными или печеными. Полезны огурцы, кабачки, зелень, а также тыквы, дыни, арбузы.
В меню артритного пациента обязательно должны быть кисломолочные изделия – бифидок, снежок, кефир, ацидофилин, творог, мягкие сыры. Выбирайте продукты 2,5-5% жирности.
Важным правилом для скорейшего купирования острой фазы артрита считается уменьшение поваренной соли и увеличение объема жидкости. Пить следует воду без газа (можно минеральную), чай зеленый, белый, травяной, соки фруктовые и овощные. Крепкие кофе и чаи, а тем более алкоголь – под строжайшим запретом.
Итак, мы выяснили, бывает ли температура при артрите и то предпринять при ее повышении. Если жар беспокоит пациента больше чем один день, необходимо прекратить домашнее лечение и поскорее обратиться к доктору. Специалист проведет необходимые анализы, назначит курс аппаратной диагностики, выпишет нужные препараты. Скорейшего выздоровления!
- Температура и ломота в теле — причины, симптомы, лечение
3710 Сентября
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
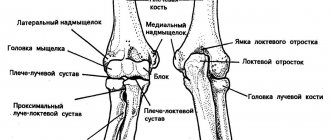
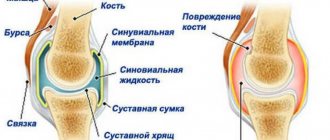
Артрит: причины появления, симптомы, диагностика и способы лечения. Артриты – это собирательный термин для обозначения группы различных воспалительных заболеваний суставов, поражающих их синовиальную оболочку, капсулу (суставную сумку) и суставной хрящ. Капсула окружает суставную полость и обеспечивает ее герметичность. Синовиальная оболочка представляет собой внутренний слой суставной капсулы и покрывает все внутрисуставные структуры, кроме суставных поверхностей костей (они покрыты хрящом). В синовиальной оболочке располагается большое количество нервных волокон и сосудов, которые отвечают за питание суставного хряща. Суставной хрящ обеспечивает скольжение суставных поверхностей при движении, ослабляет нагрузку при воздействии механических факторов (амортизирующая функция). Заболеваемость артритом составляет 9,5 случаев на 1000 человек; распространенность высока среди лиц разного возраста, включая детей и подростков, но чаще артрит развивается у женщин после 40 лет. Описано более 100 различных форм заболеваний суставов или патологических процессов, при которых артрит является частым, а порой ведущим проявлением. Причиной развития воспалительного процесса в суставе часто становится аутоиммунный процесс в организме, то есть нарушение функционирования иммунной системы, которая начинает воспринимать собственные ткани как чужеродные и повреждать их. Этиология некоторых тяжелых воспалительных суставных заболеваний (например, ревматоидного артрита, анкилозирующего спондилоартрита) до сих пор изучена недостаточно. Среди факторов, способствующих развитию или обострению артрита, называют переохлаждение и физическую перегрузку сустава. Другая нередкая причина заболевания — инфекция. Возможные возбудители – бактерии (гонококки, стафилококки, стрептококки, микобактерии туберкулеза, бледная трепонема), вирусы (вирус Эпштейна-Барра, аденовирусы, вирус краснухи, гепатита В и С) и грибы (аспергилла, кандида и др.). Они могут проникать в сустав напрямую (через рану, порез, прокол) или из удаленных очагов с током крови. Попав в сустав, возбудители начинают активно размножаться, выделяя токсичные продукты жизнедеятельности и провоцируя развитие воспаления.Классификация заболевания
Поражения суставов можно разделить на две большие группы: воспалительные и дегенеративные. Воспалительные – это именно артриты (в медицинской терминологии суффикс «-ит» обозначает воспаление). Дегенеративные или дистрофические изменения суставов невоспалительного характера называются артрозами («-оз» от греч. –ōsis — интенсивное патологическое состояние). Нередко артрит и артроз становятся стадиями одного процесса: воспаление может приводить к повреждению хряща, а изнашивание хряща может вызывать воспаление. В зависимости от причины заболевания различают: инфекционные и неинфекционные артриты. Как говорилось выше, причиной инфекционных артритов могут быть различные возбудители – бактерии, вирусы и грибы. Неинфекционные артриты развиваются на фоне аутоиммунных процессов (например, при ревматоидном артрите), метаболических нарушений (например, при подагре), возникают при заболеваниях крови, печени, кожи. По характеру течения различают острый, подострый и хронический артриты. При хроническом течении заболевания выделяют фазу обострения и ремиссии. По распространенности поражения различают:
- моноартрит (воспаление одного сустава);
- олигоартрит (воспаление 2-3 суставов);
- полиартрит (воспаление 4 и более суставов).
Моноартрит характерен для подагры (часто дебютирует с 1-го плюснефалангового сустава – сустава большого пальца стопы), реактивного артрита – болезни Рейтера (чаще поражается коленный сустав после урогенитальной или кишечной инфекции), псориатического артрита в самом его начале. Олигоартрит встречается при ревматоидном артрите в дебюте заболевания, при серонегативных спондилоартритах, в частности болезни Бехтерева, при инфекционных заболеваниях – гонорее, бруцеллезе. Полиартрит имеет вирусную природу, фиксируется при ревматоидном артрите и др.Симптомы артрита
Для артрита характерны жалобы пациентов на боли в суставах, изменение их формы, нарушение функции, изменение температуры и окраски надсуставных кожных покровов. Боль при артритах чаще беспокоит в покое, но может усиливаться или, наоборот, уменьшаться во время движения. Наиболее интенсивную боль пациенты отмечают во второй половине ночи и утром (так называемый воспалительный тип боли). Если она возникает при нагрузке на сустав и/или усиливается к вечеру, то, скорее всего, речь идет об артрозе сустава, а боль носит механический характер. При остром артрите боль обычно очень сильная и постоянная, что значительное ограничивает функционирование сустава. Изменение формы сустава расценивается как дефигурация и деформация. Дефигурация сустава – временное изменение формы сустава, связанное обычно с отечностью, припухлостью или атрофией мягких тканей. Деформация – патологическое изменение формы сустава, обусловленное изменениями костных структур, стойкими контрактурами (невозможностью полного сгибания или разгибания сустава), вывихами. Степень нарушения функции сустава может быть как легкой, не лишающей больных трудоспособности, так и полной, когда сустав теряет подвижность. При острых артритах ограничение подвижности обычно носит обратимый характер. Для хронических форм характерно прогрессирующее ограничение подвижности, вначале обусловленное болью, затем — развитием фиброзного процесса (разрастанием соединительной ткани). Локальное повышение температуры кожных покровов — довольно частый симптом заболевания при острых, подострых артритах и обострении хронических. Возможна сопутствующая гиперемия (покраснение) и отек кожи. Течение артритов отличается большой вариабельностью. Наблюдаются острые, непродолжительные и полностью обратимые формы (при вирусных инфекциях), а также длительные, прогрессирующие хронические артриты, исходом которых может быть костный или фиброзный анкилоз – полная неподвижность сустава (при ревматоидном, септическом артритах и др.). Хронические формы нередко приводят к инвалидизации больных.Предварительный диагноз устанавливается на основании жалоб и результатов осмотра пациента. Во время пальпации пациент может отмечать разлитую резкую болезненность, врач может заметить флюктуацию (колебание) вследствие наличия жидкости в суставной полости, отечность периартикулярных (околосуставных) тканей. Подвижность в суставе может быть ограничена. При длительно существующем артрите обнаруживают более грубое изменение формы сустава, контрактуры, подвывихи, анкилозы. Пальпация показывает наличие плотной болезненной припухлости мягких тканей. Для диагностики имеет значение локализация, количество, симметричность или асимметричность пораженных суставов, ритм болей, обстоятельства возникновения, длительность болей и факторы, усиливающие и ослабляющие боль.Инструментальные методы обследования. Основным методом считается рентгенография суставов в двух проекциях. Для уточнения диагноза может быть назначена пункция сустава с извлечением и анализом синовиальной жидкости. С целью осмотра сустава изнутри, выполнения биопсии синовиальной оболочки проводится артроскопия. Лабораторная диагностика. Степень выраженности воспалительного процесса устанавливают с помощью клинического анализа крови и определения С-реактивного белка.
Повышенная температура тела при артрите и артрозе — один из симптомов начала заболевания. Чаще показания увеличиваются незначительно, вызывая слабость и чувство разбитости. Нужно ли что-то делать с проявлением незначительного жара, должен решать врач. Не всегда развитие патологии заявляет о себе сразу. При артрите может быть температура как высокой до 39-ти градусов, так и субфебрильной — до 37,5, показатели зависят от типа отклонения и состояния организма.
Артрит – воспалительный процесс в суставах, который способен вызывать повышение температуры тела.
Особенности лечения
Процесс лечения реактивного артрита в нашей клинике проходит одновременно в трех направлениях:
- Снимаются болевые симптомы. Для снятия боли используются нестероидные противовоспалительные лекарства. Когда боли сильные и назначенные препараты не помогают, допустимо внутрисуставное введение гормонального лекарства. Они быстро действуют, но использовать их можно не чаще одного раза в месяц и при отсутствии бактерий в синовиальной жидкости.
- Лечение инфекций, спровоцировавших появления заболевания. Подбор лекарств, дозировки и продолжительности лечения осуществляется в зависимости от того, какой возбудитель был обнаружен.
- Ликвидация последствий, появление которых спровоцировано болезнью. Для купирования вредоносных процессов, которые были запущенны реактивным артритом, применяется патогенетическое лечение, назначаются иммуномодуляторы. Проведение данной терапии необходимо только тогда, когда заболевание обретает затяжной характер.
Для максимально эффективного лечения мы рекомендуем обращаться в нашу клинику при появлении первых признаков или подозрений на реактивный артрит.
Почему повышается температура?
Чем выше температура при ревматоидном артрите, тем сильнее воспаление и хуже последствия для организма.
Лихорадка — характерный симптом ревматоидного артрита. Так организм реагирует на системное иммунное воспаление. Повышение температуры зачастую сопровождается чувством разбитости, утомленностью, слабостью. Пациенты жалуются на апатию, мало двигаются. Чаще всего показатель термометра повышен незначительно (до 37,3 градусов), изредка возможен скачок до 38,5—39°.
Повышенная температура при артрите объясняется спецификой иммунной системы: чем крепче иммунитет, тем незначительней изменяются показания термометра. Заболевание провоцирует усиленную выработку антител, которая сопровождается синтезом гормонов и активных веществ, вызывающих воспаление. Эти процессы раздражают определенные участки в головном мозге, контролирующие процессы терморегуляции.
Вернуться к оглавлению
Пульстерапия
Пульстерапия – метод лечения, основанный на введении больших доз лекарственных средств. Тяжелый острый воспалительный процесс не может быть купирован обычными дозами препаратов. Поэтому пульстерапия при ревматоидном артрите является одним из способов лечения.
Терапия должна проводиться в стационарных условиях под контролем врача. Это связано с тем, что прием высоких доз препаратов может способствовать развитию нежелательных реакций, которые должны быть быстро устранены. Пульстерапия может применяться со следующими группами препаратов:
- Глюкокортикостероиды. Эффект от лечения может быть заметен уже на 3-5 день. В результате терапии снижается выраженность болевого и отечного синдромов. После достижения необходимого эффекта лечение переводится на поддерживающие дозы препарата.
- Цитостатики. Кратность приема подбирается в индивидуальном порядке. Отмена препаратов осуществляется через год после достижения стойкой ремиссии.
Как еще проявляется артрит?
Эта суставная патология диагностируется чаще других заболеваний. Симптоматика зависит от типа артрита. Существует 5 форм этого недуга:
| Тип болезни | Первые проявления | Характерные симптомы |
| Реактивный | Слабость, утомляемость, головная боль, субфебрильная температура | Несимметрично пораженные суставы |
| Воспаление мочеполовой системы | ||
| Болезненность или краснота глаз | ||
| Ревматоидный | Припухлость суставов указательного и среднего пальца | Симметричность поражения |
| Поражение лучезапястного сустава | Воспаление более крупных суставов | |
| Ухудшение аппетита, вялость, озноб, снижение веса | Резь в глазах, воспаление слюнных каналов | |
| Боль, усиливающаяся по утрам, скованность движений | Возникновение ревматоидных узлов | |
| Инфекционный | Высокая температура, боль в мышцах, головная боль | Ограниченная подвижность |
| Отечность сустава | Гипертермия над больным суставом | |
| Боль при движении | ||
| Подагрический | Резкая боль по ночам или после злоупотребления спиртным | Поражение большого пальца ноги |
| Покраснение и отечность сустава | Быстрый спад приступа без изменений состояния здоровья | |
| Псориатический | Отек и покраснение пораженной области | Утренняя скованность движений |
| Местная гипертермия | Поражение околосуставных тканей, сухожилий, связок | |
| Появление зуда, шелушения, красных пятен на коже под волосами |
Вернуться к оглавлению
Симптомы заболевания
Ревматоидный артрит – системное заболевание, при котором могут поражаться не только суставы, но и различные органы и системы. Выраженность клинической картины зависит от многих факторов: тяжести заболевания, наличия или отсутствия осложнений, локализации патологии. Согласно статистике, 70% случаев обострения ревматоидного артрита приходится на холодное время года.
Заболевание поражает преимущественно мелкие суставы кистей, стоп. По мере прогрессирования в патологический процесс вовлекаются другие органы и системы. Скрытый период болезни выражается слабостью, усталостью, снижением массы тела, болями в мышцах, повышением температуры тела, потливостью.
- Для ревматоидного артрита более характерно подострое начало. Оно сопровождается следующими симптомами:
- Боль в суставах. Ноющая, волнообразного течения. Купируется приемом противовоспалительных средств. Локализуется чаще в мелких суставах стоп, кистей, запястья, коленных и локтевых.
- Мышечные боли. Носят ноющий характер, сохраняются в течение длительного времени.
- Лихорадка. Уровень повышения температуры тела зависит от активности воспалительного процесса.
- Утренняя скованность. Продолжается в течение 30-60 минут.
Нужно ли сбивать температуру тела при артрите?
Возникший жар при артрите нужно понижать стандартными медикаментами, но важно устранить саму болезнь.
Ревматоидный артрит и высокая температура часто возникают вместе. Решение о приеме жаропонижающих препаратов принимает врач на основании состояния пациента и общей картины заболевания. Нужно понимать: скачок на термометре свидетельствует о воспалительном процессе и реакции организма на него. Поэтому очень важно найти источник заболевания и купировать его на ранней стадии.
Если повышается температура на фоне воспаления суставов, врач назначает определенные группы препаратов:
- глюкокортикостероиды;
- нестероидные противовоспалительные средства (НПВС).
Прием совмещается с основным лечебным курсом, при этом механизм действия препаратов разнится. Безусловно, цитостатики и сульфаниламиды снимут жар благодаря купированию воспаления, однако НПВС помогают сбить температуру гораздо быстрее и эффективнее. Часто применяемым нестероидным средством в ревматологии считается «Диклофенак», выпускаемый в разных формах (мази, таблетки, свечи и раствор для инъекций). Вторая группа — гормональные средства, из которых преимущественно назначают медикамент «Метипред». Применяется по назначению врача, при этом пациенту необходимо настроиться на длительный курс лечения.
Повышение температуры тела — естественная реакция организма на инфекционное или аутоиммунное воспаление. Артрит представляет собой воспалительную — часто иммунную, реже инфекционную патологию суставов.
Поражение суставных структур протекает в нескольких формах: острой, подострой, хронической. Температура при артрите поднимается в острый или подострый период. Длительное латентное течение болезни не сопровождается жаром до момента очередного рецидива.
Примерно в 20% клинических случаев на фоне аутоиммунного артрита (встречается наиболее часто) подъема показателя термометра нет. Сложнее обстоит дело с подагрическими формами (метаболический тип заболевания). Инфекционные формы болезни дают лихорадку всегда, независимо от интенсивности остальных проявлений.
Медикаментозное лечение ревматоидного артрита
В лечении ревматоидного артрита выделяют 2 этапа:
- Купирование обострения.
- Поддерживающая терапия.
Для устранения острой фазы заболевания назначаются нестероидные противовоспалительные лекарственные средства. Благодаря им удается уменьшить выраженность болевого синдрома, снять отек и воспаление, локальное покраснение тканей. Среди особенностей препаратов данной группы выделяют:
- наступление эффекта спустя 3-4 дня приема;
- последовательный выбор препарата;
- замена лекарства при отсутствии эффекта;
- нежелательная комбинация двух и более препаратов группы НПВС;
- необходимость приема строго после еды;
- сильное раздражающее действие на слизистую желудочно-кишечного тракта.
Селективные ингибиторы ЦОГ-2 направлены на угнетение фермента, который участвует в возникновении воспалительного процесса. Обладают меньшим количеством побочных действий в сравнении с нестероидными противовоспалительными препаратами. Могут назначаться при наличии заболеваний желудочно-кишечного тракта, печени и других внутренних органов.
Глюкокортикостероиды являются гормонами натурального или синтетического происхождения. Оказывают противовоспалительный и иммунодепрессивный эффект. ГКС применяются при неэффективности нестероидных противовоспалительных препаратов. При назначении глюкокортикостероидов врач учитывает возраст и пол пациента, состояние иммунной системы, показатели артериального давления, состояние электролитного баланса.
Принимать ГКС необходимо в строго определенной дозе. Лечение начинается с малых дозировок с постепенным увеличением количества препарата. Постепенное снижение дозы производится после достижения терапевтического эффекта.
Может ли артрит давать температуру?
Ответ на этот вопрос зависит от формы патологического процесса:
- Псориатический тип. Развивается на фоне текущего псориаза — поражения кожи аутоиммунного характера. Показатели термометра остаются нормальными большую часть времени. Запущенный процесс сопровождается слабо выраженной лихорадкой, что указывает на подключение инфекционного компонента. У части пациентов показатели градусника повышены с начала болезни, это индивидуальная особенность организма. Также это может указывать на смешанное происхождение воспалительного процесса.
- Подагрический тип. Течет приступообразно. Каждый эпизод сопровождается резким скачком показателя термометра. Вне острой фазы жар отсутствует.
- Ревматоидная форма. Наиболее сложна с точки зрения понимания механизма и прогнозирования клинической картины. Повышение температуры возможно в острый и подострый период. Соотношение температурящих пациентов почти 50 на 50, все зависит от особенностей организма и роли вирусной составляющей.
- Инфекционный тип. Лихорадка наблюдается всегда. Даже в периоды ремиссии (ослабления проявлений болезни) незначительный подъем температурных значений возможен.
Одним словом, при артрите бывает температура. Поражение крупных суставов влечет больший риск температурной реакции. Цифры зависят от развитости воспалительного процесса и от особенностей иммунной системы человека.
Медикаментозное лечение ревматоидного артрита в период ремиссии
В период ремиссии лечение заключается в приеме цитостатических препаратов. Цитостатики – лекарственные средства, действие которых направлено на угнетение жизнедеятельности клеток организма, главным образом, способных к интенсивному делению. Препараты оказывают противовоспалительное, противоопухолевое, иммунносупрессивное действия. Применяются с особой осторожностью.
Существует огромное многообразие групп препаратов и методов их использования. Самолечение может привести к развитию осложнений. Поэтому назначение терапии должен делать опытный врач. При этом учитываются жалобы, результаты лабораторных и инструментальных исследований.
Врачи многопрофильной клиники «Здоровье» подбирают индивидуальный план лечения для каждого пациента. Такой подход позволяет добиться результата за минимальное количество времени.
Причины повышения температуры при поражении суставов
Повышение температуры при артрите имеет место по нескольким причинам. Играют роль такие факторы:
- Общий воспалительный процесс. В ходе воспаления происходит выброс большого количества так называемых веществ-медиаторов (в том числе гистамина). Они обладают пирогенными, то есть жароповышающими свойствами. Медиаторы стимулируют гипоталамус, ответственный за терморегуляцию организма, и включают центр теплопродукции в головном мозге. Отсюда общие симптомы патологического процесса, вроде высокой температуры, головных болей, тошноты, рвоты.
- Присоединение инфекционного компонента. Имеет место только в случае с бактериальным, вирусным или грибковым артритом. Поражение суставов происходит в качестве вторичного процесса. Крайне редко инфекционный артрит начинается сам по себе. Подобное возможно при открытых ранах и травмах опорно-двигательного аппарата. Обычно инфекция проникает в полость сустава с током крови и лимфы из отдаленных участков. Особый риск представляют больное горло (тонзиллит), кариозные полости в зубах. Виновниками воспаления выступают золотистые стафилококки и гемолитические стрептококки. Повышение температуры происходит по той же причине: раздражение гипоталамуса токсинами и начало процессов расщепления жиров, дрожания мышц. Оба описанных процесса (воспаление, отравление организма продуктами жизнедеятельности бактерий или вирусов) идут рука об руку.
- Аутоиммунная реакция. По какой причине она возникает — пока до конца не известно. Предполагается, что виной становится проникновение в суставную сумку бактерий или вирусов. Иммунный ответ заключается в выбросе антител, которые направлены на устранение возбудителей. Специфические иммуноглобулины связывают болезнетворные структуры и влекут разрушение клеток-базофилов с выбросом гистамина. Как действуют медиаторы воспаления на организм — уже было сказано.
Итогом всех трех механизмов по отдельности может быть температура при артрите. Некоторые клинические случаи указывают на возможность совпадения и обратного развития процесса. Т.е. начало инфекционной патологии со стороны горла, носоглотки, верхних и нижних дыхательных путей вызывает воспаление. Суставы вовлекаются позже, это осложнение. Причем вероятно параллельное течение двух воспалений: основного и поражения суставов.
Переход заболевания в латентную (скрытую) фазу может сопровождаться минимальной клинической картиной. Обычно это только скачки температуры по вечерам или в течение большей части дня. Прочих симптомов нет. Вторичный артрит сохраняется. При такой картине пациенты и даже врачи делают ложный вывод об этиологии процесса.
Возможные причины проблемы
Медицинское сообщество предполагает, что на развитие болезни влияет сразу много факторов, а не какой-то один. К возможным причинам ревматоидного артрита относят:
- генетическую предрасположенность. Речь о том, что у человека на генетическом уровне заложена склонность к разным нарушениям в развитии иммунитета;
- некоторые возбудители инфекций. Тут есть несколько «кандидатов», но до конца исследователи этой проблемы пока не определились;
- совокупность спусковых механизмов: переохлаждения, гиперинсоляция, интоксикация, бактериальные инфекции, прием некоторых лекарств. К этой же группе относят нарушения работы щитовидной железы и даже стрессы.
Есть информация о том, что кормление грудью в течение двух лет – это фактор, который уменьшает риск появления заболевания (в среднем в два раза).
Температурные показатели при болезни
Цифры термометра зависят от нескольких факторов: формы патологического процесса, его активности, индивидуальных особенностей организма, наличия соматических патологий, силы иммунной системы на момент начала болезни. В среднем, наблюдается лихорадка на уровне 38 градусов Цельсия.
Температура 38 при артрите не требует устранения, это пограничный показатель. В острой фазе возможен рост температурных значений до 39-40 градусов. Это опасно, поскольку нарушается работа внутренних органов. Возможна почечная, печеночная недостаточность, поражение головного мозга, при дальнейшем повышении — кома, смерть.
Хронический процесс сопровождается редкими эпизодами повышения до 37-37,5 градусов в ремиссии.
Высокая температура при артрите возникает на фоне инфекционно-воспалительной (гнойной) формы либо подагрического поражения.
Виды артритов и температурные значения
Реактивный тип
Всегда вторичен по отношению к тому или иному заболеванию. Имеет много общего с классической инфекционной разновидностью. Является осложнением перенесенных воспалительно-инфекционных заболеваний мочеполового аппарата, кишечника, нижних и верхних дыхательных путей. Течет параллельно с основным процессом, вторит ему: есть рецидив воспаления — обостряется и артрит, и т.д. С течением времени эта «привязка» устраняется. Поражение суставов становится самостоятельной патологией, поскольку бактерии активно размножаются в полости сустава.
Температура при реактивном артрите достигает 39-40 градусов и выше в острый период. Симптоматика выражена. Длительность — 3-6 недель, при лечении меньше. Хронизация наступает быстро. В ремиссии показатели термометра — не выше 37,8 градуса. Обычно повышение наступает в ночное время.
Показатели термометра при этой форме стабильны, корректируются своими силами плохо. Поэтому нередко требуется госпитализация.
Ревматоидный тип
Аутоиммунная форма болезни. Досконально механизм развития не изучен. Температура при ревматоидном артрите относительно низкая. Температура 38 при ревматоидном артрите — наиболее частый вариант. Сопровождается выраженной клинической картиной, но опасности не несет.
Температура 39 при ревматоидном артрите встречается редко, значительный рост показателей термометра не характерен для этой формы. Вероятно подключение инфекционного компонента. В последнем случае требуется срочная помощь врача.
При генерализованной форме поражения (возникает спустя несколько лет с начала основного процесса) показатели термометра выше обычных.
Подагрическая форма
Определяется метаболическими нарушениями. В частности, страдает выведение солей мочевой кислоты из организма. Они откладываются в полости суставов и вызывают хроническое воспаление с частыми рецидивами.
Температура нестабильна, приступы жара возникают эпизодически. Цифры высокие, достигают 39-40 градусов. Интенсивность симптомов также значительна.
Провокаторы начала очередного обострения — жирная пища, алкоголь.
Поражает в основном мелкие периферические суставы: большие пальцы ног, рук. Реже — голеностопный сустав. Температура при артрите голеностопного сустава в среднем выше.
В следующей статье мы более подробно рассказываем о том, как проявляется температура при подагре.
Гонартрит
Поражает колени. Температура при артрите коленного сустава всегда высокая, от 38 градусов. Поражение может быть любой описанной выше природы. Конкретные показатели зависят от типа процесса.
При артрите коленного сустава температура в среднем выше, поскольку вовлечен крупный сустав. Хуже дело обстоит только при генерализованных, то есть, общих формах воспаления.
Хондрокальциноз
Отложение солей кальция в полости сустава. По происхождению напоминает подагрическую форму болезни. Но течет мягко, латентно. Острых периодов как таковых нет. Показатели термометра держатся на уровне 37-37,5 градусов Цельсия постоянно.
В следующей статье мы подробно расскажем о том, какая бывает температура при псориазе и псориатическом артрите.
Лечение артрита
Чем раньше побеспокоиться о лечении, тем весомее будет польза. Первые стадии артрита уже поражают суставы, и процесс при правильном лечении замедлить вполне реализуемо. Разработаны специальные упражнения ЛФК, их назначают в период улучшения, чтобы мышцы развивали гибкость. Также прописывают эффективные медикаментозные препараты.
Лечение артрита зависит от стадии и формы заболевания. Поэтому при первых признаках обязательно обращайтесь к специалисту и не занимайтесь самолечением.
Как лечить артрит без лекарств?
Уменьшение нагрузок на больные сочленения:
- подбор ортопедической обуви с удобной подошвой;
- снижение массы тела;
- использование наколенников, супинаторов, трости при ходьбе;
- комплекс лечебно-оздоровительной физкультуры, который можно выполнять в разных исходных положениях и в воде.
Гимнастика не должна причинять дискомфорта и вызывать болевых ощущений. Приседания и упражнения при согнутых коленях должны быть исключены. Рекомендуется посещение бассейна.
Физиотерапевтические процедуры:
- лечение теплом;
- магнитотерапия для суставов;
- ультразвук;
- массаж;
- водолечение;
- иглорефлексотерапия;
- лазеротерапия;
- электроимпульсная стимуляция мышц.
Для назначения любых физиотерапевтических процедур у пациента должны отсутствовать противопоказания. Больной должен навсегда избавиться от вредных привычек и употребления кофе в больших количествах.
Артрит с температурой у детей
Ювенальный артрит — это клинический вариант ревматоидной формы у детей до 16 лет. Основной контингент пациентов — подростки до 12-13 лет.
Процесс течет агрессивнее, осложнения возникают раньше.
Прогрессирование воспаления быстрое. Температура при артрите у ребенка в среднем выше, чем при классическом ревматоидном типе. Коррекция состояния проводится в стационаре. Сбивать показатель градусника без лечения основного состояния смысла не имеет — это заглушит симптом, но воспалительный процесс продолжит развиваться.
Сбивать ли температуру при артрите?
Действует общее правило: до 38 градусов устранять лихорадку не нужно. Свыше — показано применение жаропонижающих препаратов. Ювенальный артрит, инфекционные формы, в том числе реактивный тип — исключения из правила. При них действовать нужно сразу после повышения показателя на термометре.
Для снятия жара используются:
- Средства на основе ибупрофена (Ибупрофен, Нурофен). Наиболее безопасны и действенны.
- Парацетамол и препараты на его базе (Парацетамол, Панадол). Опасны для печени, потому требуют точной дозировки. Для регулярного применения не подходят.
Аспирин не применяется — он нарушает работу сердца и сосудов, повышает вероятность кровотечений. Возможно эпизодическое применение Анальгина, Пенталгина (метамизол натрия) для параллельного купирования боли и жара.
Снятие температуры при артрите проводится в стационаре в случае неэффективности домашних мер.
Осложнения и последствия
Сама по себе температура не несет опасности, если не достигает критических отметок свыше 40 градусов. В таком случае возможна кома, смерть, полиорганная недостаточность. Прочие осложнения обусловлены самим заболеванием. Среди них:
- Деформация суставов, как итог — дисфункция опорно-двигательного аппарата и потеря трудоспособности.
- Поражения кардиальных структур.
- Отдаленные инфекционные поражения органов и систем (при инфекционно-воспалительных формах болезни). Крайний случай — сепсис или всеобщее воспаление.
Нередко артрит протекает одновременно с артрозом или становится его причиной. Что это за заболевание и в каких случаях артроз сопровождается повышенной температурой, читайте в следующей статье.
Вывод
Температура при артритах — частый симптом, но он не постоянен. Эпизодическая лихорадка играет роль в диагностике, позволяет понять, в каком направлении врачу двигаться. Устранение симптома — часть лечения. Основу терапии составляет устранение первопричины болезненного состояния.
Автор статьи: Артем Шиманский, практикующий врач. Окончил Саратовский медицинский университет. С 2008 года практикует во Вроцлаве (Польша). Специализация: уролог-андролог. Постоянный автор сайта temperaturka.com
Список литературы:
- https://medicinanog.ru/zabolevaniya-sustavov/temperatura-pri-artrite.html
- https://www.invitro.ru/library/bolezni/24251/
- https://etosustav.ru/vospalenia/inoe/temperatura-tela-pri-artrite.html
- https://temperaturka.com/bolezni/temperatura-pri-artrite