Перелом шейки бедра – опасная травма, чаще всего встречающаяся у людей пожилого возраста из-за повышения ломкости костей. Хотя также она может быть диагностирована у людей молодого и среднего возраста, попавших в тяжелые ДТП, упавших с высоты и т. д. На нее приходится около 6% всех случаев получения переломов.
При переломе шейки бедра отломки срастаются плохо, поэтому консервативная терапия малоэффективна и применяется только при невозможности провести операцию нужного вида. При этом эта травма, особенно у пожилых людей, может становиться причиной развития смертельно опасных осложнений, уносящих жизни около 30% пострадавших. Поэтому крайне важно как можно раньше диагностировать перелом шейки бедренной кости, провести адекватное ситуации лечение и помочь больному правильно восстановиться после травмы.
Что такое перелом шейки бедра
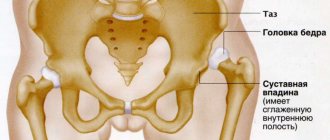
Перелом шейки бедренной кости – травма, сопровождающаяся нарушением целостности разной степени тяжести самой тонкой части бедренной кости, соединяющей ее тело с головкой. Головка бедра имеет округлую форму и является частью одного из самых крупных и мощных суставов человеческого тела – тазобедренного.
Тазобедренные суставы представляют собой парные шарнирные соединения, рассчитанные на комбинированные механические нагрузки. Каждый из них формируется бедренной костью, которая соединяется с имеющей чашеобразную форму вертлужной впадиной таза своей головкой. Вокруг вертлужной впадины расположен суставный хрящ. Он также окружает головку бедренной кости и укрепляет тазобедренный сустав. От верхушки головки бедренной кости к центру вертлужной впадины идет тонкая связка, через которую проходит артериальный кровеносный сосуд.
Отходящая от головки бедренной кости шейка располагается под углом около 120° к телу и соединяет ее с телом бедренной кости, формирующей основу бедра. За ней расположены большой и малый вертел, к которым крепятся мышцы и суставная капсула. Таким образом, шейка бедра расположена внутри суставной полости и прикрыта суставной капсулой, но не имеет надкостницы, которая в остальных случаях обеспечивает питание костной ткани. Ее питание организовано за счет артерий, проникающих в кость по нижнему краю суставной капсулы и в углубления между вертелами.
По мере старения организма связка и артерия, питающие головку бедренной кости зарастают, что приводит к тому, что она получает питание только от проходящих в шейке и вертелах сосудов. В связи с такими особенностями анатомии перелом шейки бедренной кости приводит к нарушению кровообращения и затруднению доступа крови к травмированной части. Это становится причиной развития асептического некроза. Он является самым частым осложнением перелома шейки бедренной кости, сопровождающимся ее отмиранием и постепенным рассасыванием.
Также травма такого рода может приводить к:
- Формированию ложного сустава, что обусловлено несращением отломков с образованием между ними подвижного соединительнотканного соединения. Это приводит к нарушению функции ноги разной степени тяжести.
- Тромбозу вен, что чаще всего становится следствием длительного постельного режима из-за возникновения застойных явлений в сосудах.
- Застойной пневмонии, развивающейся в основном у пожилых пациентов, проходящих консервативное лечение перелома шейки бедра, из-за застоя мокроты в легких.
- Артрозу, являющимся дегенеративным заболеванием тазобедренного сустава. Его развитие приводит к нарушению функции сустава.
Перелом шейки бедра может произойти на любом ее участке. Конкретное его положение имеет большое значение для оценки прогноза и определения тактики лечения, поскольку, чем ближе он находится к головке, тем выше риск развития ее некроза. Таким образом, в зависимости от уровня расположения перелома различают:
- Базисцервикальные – линия перелома находится на переходе шейки бедра в ее тело. Они срастаются значительно лучше других видов переломов шейки бедренной кости.
- Трансцервикальные – шейка сломана в наиболее узкой своей части (центральной).
- Субкапитальный – перелом располагается на границе между головкой и шейкой. Он имеет наименее благоприятный прогноз.
Также шейка бедра может сломаться под разными углами, что имеет важное прогностическое значение. Причем чем вертикальнее расположена линия перелома, тем возникает больший риск смещения фрагментов, приводящих к нарушению кровообращения. Так, при величине угла до 30° исход наиболее благоприятный. Если кость сломана под углом 30—60°, прогноз менее благоприятный, но все же неплохой. Но при угле деформации более 60° существует высокий риск развития асептического некроза.
Смещение отломков также может происходить по разному сценарию, на основании чего выделяют:
- варусные переломы – головка бедренной кости смещается вниз и внутрь, что приводит к уменьшению угла между телом и шейкой бедра;
- вальгусные – головка смещается вверх и наружу, что приводит к увеличению угла между шейкой и телом;
- вколоченные – сопровождаются укорочением длины шейки бедра за счет вколачивания одного отломка в другой.
Вколоченные переломы часто оказываются вальгусными.
Лекарственная терапия
Реклама:
Лекарственная терапия назначается пожилым пациентам после оперативного вмешательства и консервативного лечения. Медикаментозные препараты помогают купировать болевой спазм, снять воспаление и уменьшить гематому, ускорить восстановительный процесс.
Для устранения резких болей проводится новакоиновая блокада.
Ее не назначают в период ухудшения самочувствия пациента, при снижении кровяного давления, а также при развитии шокового состояния у больного.
Через 3-4 суток после периода обострения назначаются уколы с нестероидными противовоспалительными препаратами — Диклофенаком или Ибупрофеном. Спустя 3-4 суток инъекции заменяются лекарственными препаратами для перорального приема.
Такие медикаменты не только эффективно устраняют болезненные спазмы в области травмированного сустава, но и тормозится дальнейшее развитие воспалительного процесса. Для полноценной регенерации поврежденных костных элементов назначаются препараты из группы хондропротекторов — Дона, Алфлутоп.
Укрепить костные ткани и стимулировать процессы из восстановления помогают Компливит Кальций Д3, Кальцемин, Кальций Д3 и другие комплексы, в состав которых входит кальций. Дополнительно могут назначаться мочегонные препараты для снятия отечности — Фуросемид, Маннитол.
Причины
Более чем в 90% случаев переломы шейки бедра возникают у людей, причем в 4 раза чаще у женщин, старше 65—70 лет, у которых уже присутствует остеопороз 2—3 степени. В таких ситуациях для получения столь опасной травмы достаточно падения с высоты собственного роста. Поскольку в подобных случаях кости имеют низкую степень минерализации, а кровообращение обычно нарушено в силу развития других сопутствующих заболеваний, переломы срастаются очень плохо.
Остеопороз – хроническое заболевание, сопровождающееся снижением минерализации костей, в результате чего они становятся более пористыми и хрупкими.
Также предрасполагают получению перелома шейки бедра у людей пожилого возраста:
- наличие онкологических заболеваний;
- ведение малоподвижного образа жизни и патологии нервной системы, приводящие к ограничению подвижности или координации движений, в том числе болезнь Паркинсона, остаточные явления после инсульта;
- ожирение;
- неправильное питание, голодание, приводящие к дефициту питательных веществ разных групп в организме;
- характерные для менопаузы гормональные изменения;
- атеросклероз и другие сосудистые патологии;
- снижение остроты зрения, что провоцирует повышение риска падения и получения травмы.
В то же время у молодых людей перелом шейки бедра является редкостью, поскольку бедренные кости отличаются высокой прочностью и устойчивостью к воздействию различных травмирующих факторов. В таких ситуациях переломы обычно являются следствием:
- ДТП;
- производственной травмы;
- падений с большой высоты;
- участия в вооруженных конфликтах.
Сроки восстановления
Сроки восстановления зависят от нескольких факторов — возраста и состояния здоровья человек, степени тяжести и специфики перелома. В среднем при строгом соблюдении всех врачебных предписаний период реабилитации составляет 6 месяцев.
Через 3 суток после накладывания гипсовой повязки назначаются сеансы массажа поясничной области. Спустя несколько дней можно переходить к массажу неповрежденной ноги, а еще через 7-10 суток — к массажу бедра, которое было травмировано.
При нормальном восстановлении бедренной кости спустя 2-3 недели гипсовая повязка снимается, а пациенту рекомендуется делать легкие движения для травмированной конечности. Делать это необходимо только под строгим врачебным контролем.
Через 4 недели можно начинать выполнять специальные упражнения для восстановления травмированного бедра — например, простые сгибания и разгибания конечности.
Попытки присесть можно предпринимать только через 8-10 недель и только под контролем врача. По истечению 12-15 недель пациенту рекомендуется начинать вставать, самостоятельно передвигаться, опираясь на костыли и здоровую ногу.
Постепенно нагрузка на травмированную конечность увеличивается, при нормальном восстановительном процессе спустя 6-8 месяцев человек может вернуться к полноценной, активной жизни.
Симптомы перелома шейки бедренной кости
При возникновении перелома шейки бедра пострадавшие могут столкнуться со следующими клиническими проявлениями:
- нарушения опорной функции ноги, сопровождающиеся невозможностью больного встать на поврежденную конечность и ходить, нарушением конфигурации тазобедренного сустава;
- незначительные боли в паховой области, возникающие при попытках пошевелить поврежденной ногой и проходящие в состоянии покоя;
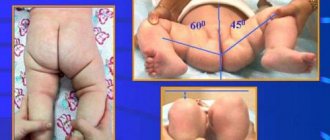
- поворот поврежденной ноги наружу, что можно определить по развороту колена и стопы, с невозможностью повернуть ногу внутрь;
- боли при надавливании или постукивании по пятке при выпрямленной ноге;
- укорочение ноги (типично для варусных переломов шейки бедра), что не всегда можно заметить самостоятельно, поскольку величина укорочения незначительна;
- гематома в паховой области, чаще всего возникающая через пару дней после получения травмы в силу глубины расположения костных структур в бедре.
При возникновении подозрений на наличие перелома шейки бедра первая помощь заключается в иммобилизации пострадавшей конечности именно в том положении, в котором она находится. Необходимо немедленно вызвать бригаду скорой помощи, дожидаясь ее приезда, нужно постараться успокоить пострадавшего и убедить его сохранять неподвижность, не предпринимать попытки встать. Специалисты фиксируют пострадавшую ногу и таз специальной шиной. При отсутствии таковой используются подручные средства, к примеру, длинные палки. При наличии кровотечения накладывается жгут.
Важно выбрать профессионалов
Обратившись по поводу протезирования тазобедренного сустава в в нашу клинику, каждый пациент может быть уверен в высоких профессиональных качествах специалистов.
Современное оборудование, внедрение лучших мировых достижений и многолетний опыт врачей позволяют проводить операции с минимальными рисками осложнений.
Уровень вмешательств, проведенных в нашей клинике, по эффективности и безопасности ничем не уступает показателям лучших мировых клиник. Это подтверждается годами практики и отзывами благодарных пациентов.
Диагностика
Пострадавших, у которых предполагается перелом шейки бедра, госпитализируют в отделение травматологии. Ортопед-травматолог осматривает больного и опрашивает его об обстоятельствах получения травмы.
Для подтверждения диагноза обязательно назначается рентгенография в двух проекциях. С помощью полученных снимков определяют вид и угол прохождения линии перелома.
Переломы без смещения и признаков вколачивания у людей пожилого возраста сложно поддаются диагностике по рентгеновским снимкам сразу же после получения травмы. Поэтому таким пациентам нередко ошибочно диагностируют артроз тазобедренного сустава и назначают соответствующее лечение, которое не дает результатов. В подобных ситуациях важно провести КТ или через 2 недели после падения и начала лечения повторить рентген пораженного сустава.
Но откладывание лечения перелома шейки бедренной кости чревато асептическим некрозом ее головки. Поэтому важно диагностировать травму как можно раньше после ее получения. Поэтому нередко для получения полной картины о состоянии тазобедренного сустава проводят не только рентген, но и КТ, МРТ, а также сцинтиграфию.
Экономическая эффективность
К конструкции протезов выдвигаются жесткие требования. Наибольшую важность представляют два:
- Инертность материалов для профилактики отторжения.
- Максимальная надежность и долговечность.
Жесткость придает титановый сплав, а подвижность шарнирного сочленения при выборе тотального протезирования, достигается благодаря модифицированному полиэтилену или материалу на основе керамики.
Стандартным считается полимерный вкладыш. Для него полиэтилен дополнительно обрабатывается по уплотняющей технологии. Материал становится стойким к истиранию, сохраняет амортизационные свойства.
Керамические компоненты противостоят износу лучше всего, но для них характерна некоторая хрупкость, они требуют особой тщательности при операции протезирования.
Благодаря развитому рынку медицинской техники, у каждого человека есть возможность выбрать оптимальный вариант. Однополюсный протез обойдется сравнительно недорого, но имеет узкие показания.
Операция тотального протезирования прогрессивна, но и стоит дороже. Самые современные конструкции с керамическим вкладышом и головкой, наиболее физиологичны. Но и стоимость их более существенна.
Лечение перелома шейки бедра
Лечение травм такого рода осуществляется ортопедами. Консервативная терапия, т. е. безоперационное лечение, показано только при наличии серьезных противопоказаний к проведению хирургического вмешательства. Это обусловлено тем, что большинство больных значительно легче переносит операцию, чем длительную и при этом малоэффективную консервативную терапию, требующую продолжительного сохранения постельного режима.
Кроме того, для пожилых пациентов, на долю которых приходится более 90% всех случаев переломов шейки бедра, чрезвычайно важна как можно более ранняя активизация. В противном случае возникает серьезный риск развития осложнений, в том числе пролежней и застойных пневмоний. А ведь тяжелые воспалительные процессы в легких для пожилых людей чреваты летальным исходом. У молодых же больных длительная неподвижность нередко становится причиной возникновения атрофии мышц, посттравматических контрактур коленного и тазобедренного сустава. Поэтому всегда при наличии возможности предпочтение отдают операции при переломе шейки бедра.
Единственным случаем, когда возможно эффективное лечение перелома шейки бедренной кости, это вколоченный перелом с горизонтально проходящей линией. В таких ситуациях больным молодого возраста весь тазобедренный сустав фиксируется гипсовой лонгетой, которая доходит вплоть до колена, на 3—4 месяца. В это время больным можно ходить, опираясь на костыли и не давая нагрузки на травмированную ногу. Пожилым пациентам приходится госпитализироваться и 1,5—2 месяца находиться на скелетном вытяжении. С первых дней лечения проводится ЛФК.
Сегодня хирургическое лечение травм подобного рода осуществляется путем внутреннего остеосинтеза или эндопротезирования тазобедренного сустава. Пациентам молодого возраста, как правило, предлагается остеосинтез, тогда как пожилым людям практически всегда показано эндопротезирование, что обусловлено нарушениями кровообращения в тазобедренном суставе медленной регенерацией костной ткани и низкой скоростью сращения отломков.
Проведение остеосинтеза пожилым людям резко увеличивает частоту развития осложнений, в том числе из-за того, что вживление металлических имплантов в кость резко увеличивает их склонность к рассасыванию. Кроме того, остеосинтез для пожилых людей чреват формированием ложного сустава, что является причиной инвалидизации.
Выполнение хирургического вмешательство во всех случаях должно проводиться как можно раньше с момента получения травмы. Если же такая возможность по тем или иным причинам отсутствует, то до выполнения операции проводят скелетное вытяжение.
Остеосинтез
Суть методики внутреннего остеосинтеза заключается в правильном размещении образовавшихся в результате перелома фрагментов и их надежной фиксации изготовленными из биосовместимых материалов штифтами, винтами, спицами, пластинами и другими средствами. Большинство производителей использует для их изготовления сплавы титана, молибденхромовоникелевые и другие, так как именно они показали себя в качестве наиболее стойких к окислению в тканях организма материалов.
Но чтобы остеосинтез прошел успешно, требуется соблюдение нескольких условий:
- отсутствие тяжелого остеопороза;
- сохранение нормального уровня минеральной плотности костей;
- сохранение нормального питания костей тазобедренного сустава;
- возможность точно и прочно сопоставить образовавшиеся в результате перелома шейки бедра фрагментов;
- отсутствие необходимости в травматизации околосуставных тканей при выполнении хирургического вмешательства;
- совместимость имплантата и кости.
Таким образом, проведение остеосинтеза возможно не всегда даже у молодых пострадавших. Если приведенные условия не будут соблюдены, существует высокая вероятность несращения перелома. Поэтому в подобных ситуациях с целью снижения рисков предпочтение отдают эндопротезированию. Но даже при полном соответствии состояния пациента требованиям к проведению остеосинтеза, он не всегда приводит к ожидаемому результату. Так, в 10—30% случаев наблюдается несращение перелома шейки бедра, а у 10—40% больных развивается асептический некроз головки бедренной кости. В подобных случаях также впоследствии приходится проводить полное эндопротезирование тазобедренного сустава.
Сегодня существует несколько различных техник проведения внутреннего остеосинтеза:
- Остеосинтез с использованием 3-лопастных гвоздей Смит-Петерсена. Эти гвозди отличаются большой толщиной и благодаря наличию 3-х лопастей способны надежно удерживать отломки бедренной кости. При выполнении операции гвоздь вводят в шейку бедра со стороны вертелов бедренной кости с помощью специального молотка.
- Остеосинтез с использованием 3-х шурупов. Эта методика хирургического лечения перелома отличается большей надежностью и заключается в ввинчивании дрелью со стороны вертелов в шейку ряда тонких спиц. Затем делают рентгеновские снимки и выбирают самые удачно установленные спицы, а остальные вынимают. Их используют в качестве проводников для дальнейшего вкручивания специальных шурупов в виде полой трубки с наружной резьбой.
- Остеосинтез с использованием динамического бедренного винта DNS. Метод подразумевает введение в бедренную кость особой металлической конструкции с несколькими винтами. Он требует от хирурга особого профессионализма, а сама конструкция является достаточно громоздкой, хотя и обеспечивает надежную фиксацию.
Конкретную методику хирург выбирает на основании индивидуальных особенностей строения бедренной кости пациента, вида перелома, его направления и некоторых других факторов. Но всегда после проведения внутреннего остеосинтеза пациенты подвергаются ранней активизации, так как это во многом определяет успех проведенной операции.
После выполнения внутреннего остеосинтеза восстановление занимание не менее 12 месяцев, эндопротезирование сустава сопряжено с более коротким сроком реабилитации – 5—6 месяцев. Независимо от вида проведенного хирургического вмешательства, всем пациентам в раннем послеоперационном периоде назначаются антибиотикотерапия и средства для профилактики возникновения тромбоэмболических осложнений.
После остеосинтеза пациенты могут вставать с постели и выполнять движения ногой через 3—5 дней. Впоследствии им обязательно назначаются:
- массаж;
- физиотерапевтические процедуры;
- ЛФК;
- плавание в бассейне.
Установленные во время хирургического вмешательства металлические пластины, штифты или другие приспособления удаляют только после полного срастания перелома шейки бедренной кости и восстановления нормальной функциональной активности. Обычно это происходит через 1—1,5 года после проведения остеосинтеза. Но если операция проводилась пожилым людям, удаление металлических конструкций могут не производить.
Эндопротезирование
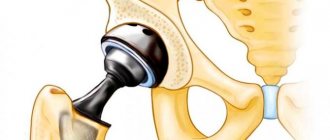
Эндопротезирование тазобедренного сустава – основной способ лечения переломов шейки бедренной кости у пожилых больных и молодых людей с тяжелыми повреждениями. Проведение этой операции соответствует всем требованиям профилактики развития осложнений у людей старшей возрастной группы, поскольку позволяет обеспечить раннюю активизацию. После ее выполнения подъем с постели и двигательная активность возможны уже на 2—3 сутки при условии отсутствия осложнений, а после окончания реабилитационного периода человек получает возможность абсолютно нормально самостоятельно передвигаться.
Суть эндопротезирования состоит в замене тазобедренного сустава или только его части полностью повторяющим функции и строение деформированной части искусственным имплантом. Данная операция показана:
- всем пациентам старше 70 лет с переломом шейки бедра;
- при наличии ложного сустава;
- всем больным с асептическим некрозом головки бедренной кости;
- при тяжелых переломах, образовании нескольких костных осколков, раздроблении костей и т. д.
Кроме того, эндопротезирование тазобедренного сустава проводится при деформирующем коксартрозе 3 степени и наличии опухолей в области тазобедренного сустава.
В зависимости от тяжести ситуации при травме с асептическим некрозом головки бедренной кости может осуществляться тотальное (полное) эндопротезирование с заменой всего тазобедренного сустава, а также только частичное эндопротезирование с использованием монополярных или биполярных головок бедренной кости. В первом случае искусственным протезом будет заменена головка и шейка бедренной кости, а также вертлужная впадина. Его элементы прочно фиксируются на поверхности костей, в том числе пораженных остеопорозом, за счет использования специального цемента, что особенно важно для пожилых пациентов.
У больных молодого возраста чаще применяется бесцементный метод фиксации тотального эндопротеза. В таком случае между поверхностью импланта и костью располагается особый губчатый слой. Со временем происходит прорастание кости сквозь него, что обеспечивает прочную фиксацию протеза.
Тотальное эндопротезирование при переломах шейки бедра более чем в 90% случаев имеет благоприятный исход и приводит к полному выздоровлению. Но через 15—25 лет может потребоваться их замена.
Иногда пациентам может быть предложена установка монополярного протеза головки бедренной кости, который заменяет собой исключительно шейку и головку бедра, т. е. суставная впадина не заменяется. Недостатком подобных устройств является быстрое изнашивание суставного хряща из-за неизменного трения синтетической головки о суставную впадину. Подобного недостатка лишены биполярные протезы головки бедренной кости. У устройств такого рода головка заключена в особую капсулу, которая после установки примыкает к вертлужной впадине. Поэтому основное трение элементов эндопротеза осуществляется внутри него самого, что снижает изнашивание сустава.
Но, несмотря на все преимущества, эндопротезирование не всегда может быть приведено из-за наличия сопутствующих заболеваний, повышающих интраоперационные риски. Операция противопоказана при:
- тяжелой сердечной недостаточности;
- хронической дыхательной недостаточности 2—3 степени;
- воспалительном процессе в тазобедренном суставе или других органах;
- перенесение в прошлом сепсиса;
- неспособности больного самостоятельно передвигаться в результате перенесения других травм или заболеваний;
- отсутствие костномозгового канала в бедренной кости.
Таким образом, некоторые противопоказания временные и после их устранения операция может быть проведена. В других ситуациях пациентам показано консервативное лечение, которое хотя и не приводит к сращению фрагментов кости, но позволяет сохранить жизнь. Оно заключается в проведении в течение 5—10 дней скелетного вытяжения, после чего больному разрешается поворачиваться на бок, садиться в постели и свешивать с нее ноги. Все это время используются обезболивающие. Через 3 недели от начала консервативной терапии пациенту разрешают ходить на костылях, без которых он не сможет самостоятельно передвигаться.
После выполнения эндопротезирования реабилитация занимает значительно меньше времени и протекает проще. Уже на вторые сутки после проведения хирургического вмешательства пациент может вставать с постели, но только с помощью медицинского персонала. Вскоре ему разрешают самостоятельно передвигаться, пользуясь ходунками или костылями. Эти вспомогательные средства стоит использовать в течение 2—3 месяцев, после чего при правильном протекании восстановления от них можно отказаться. Пациентам также назначаются массаж, физиотерапия и ЛФК и при точном выполнении всех рекомендаций врача они могут вернуться к привычному образу жизни уже спустя 6 месяцев после проведения операции.
Остиосинтез — соединение отломков металлическими конструкциями.
Остеосинтез обычно применяют у больных относительно молодого возраста, без серьезных сопутствующих заболеваний, при несложных переломах, когда есть высокие шансы, что кость срастется. Отломки фиксируют винтами, иногда их соединяют с пластиной, которую крепят на бедренную кость. Восстановление обычно происходит в течение 4 месяцев, после этого на поврежденную ногу можно опираться. А ходить на костылях можно уже практически на следующий день после операции. Однако, остеосинтез помогает не всегда. Нет гарантии, что отломки успешно срастутся. Иногда после операции из-за нарушения кровоснабжения головки развивается ее аваскулярный некроз. Иногда нарушается форма головки, и сустав перестает адекватно выполнять свои функции, со временем формируется артроз.
Ахов Андемир Олегович
Врач травматолог-ортопед
Свести риск осложнений к минимуму помогает тщательное планирование вмешательства, оценка всех за и против, правильный выбор протеза. Конечно же, многое зависит и от мастерства, опыта хирурга.
Реабилитация
Всем пациентам после проведения той или иной операции показано проведение реабилитации. Она подразумевает примерно одинаковый комплекс мер, которые вводятся в разные сроки после проведения хирургического вмешательства.
Обязательно проводится массаж, который способствует активизации крово- и лимфообращения в бедре, помогает снизить риск образования тромбов и пролежней, а также пневмонии. Кроме того, лечебный массаж позволяет избежать возникновения атрофии мышц. Но его продолжительность и интенсивность для каждого больного определяется индивидуально специалистом.
Также всем пациентам назначается ЛФК в соответствии с физическими возможностями больного, скоростью его восстановления и особенностями проведенной операции. Лечебная физкультура помогает снизить вероятность развития осложнений, избежать снижения мышечного тонуса и добиться восстановления нормальной двигательной активности. Изначально проводится дыхательная гимнастика и упражнения в положении на спине с задействованием мышц рук, шеи, брюшного пресса, здоровой ноги. Постепенно упражнения усложняются, но их выполнение, особенно на первых порах, допускается только под контролем специалиста и только после полного освоения методики разрешаются самостоятельные занятия ЛФК.
Также важно обеспечить полноценное питание больных, хотя после перелома шейки бедра нередко наблюдается снижение аппетита. Поэтому необходимо, чтобы порции соответствовали потребностям человека, но в меню входили в достаточном количестве фрукты и овощи, богатые клетчаткой, а также молоко и кисломолочные продукты. Мясную пищу лучше ограничить.
Таким образом, перелом шейки бедра хотя и не является распространенной травмой, но с ним может столкнуться практически каждый пожилой человек. При этом он нередко становится причиной развития опасных для жизни осложнений, приводящих к летальному исходу. Поэтому после падений и действия других травмирующих факторов на область бедра, особенно при возникновении симптомов перелома шейки бедренной кости, стоит обращаться к ортопеду и при диагностировании травмы не бояться операции. Современные методы хирургического лечения позволяют рассчитывать на благоприятный исход и восстановление нормальной двигательной активности без осложнений.
Профилактика
От получения травмы не застрахован никто: ни молодой, ни пожилой человек. Но все же можно снизить риск получения переломов, в частности столь опасных, как перелом шейки бедра. Для этого рекомендуется:
- организовать ежедневный рацион таким образом, чтобы он обеспечивал организм всеми необходимыми полезными веществами, в частности кальцием;
- при необходимости использовать комплексные витаминно-минеральные добавки с целью улучшения протекания метаболических процессов и снижения вероятности развития остеопороза;
- как можно больше двигаться, например, очень полезно и безопасно для людей преклонного возраста плавание в бассейне и специальная гимнастика.
Конечно, также стоит стараться избегать травмоопасных ситуаций, быть внимательным на дороге и т. д.
Таким образом, наиболее благоприятный исход травмы при проведении эндопротезирования ТБС. В таких ситуациях пожилым людям удается полностью восстановиться и вернуться к более-менее нормальному образу жизни. В остальных случаях никакой гарантии на прочное сращение шейки бедра и восстановление подвижности конечности не даст ни один врач. При этом эффект лечения во многом зависит от того, насколько своевременно оно было начато, а также от общего состояния здоровья пациента и его психологического настроя.
Показания и противопоказания
В структуре травм проксимальной зоны бедренной кости по типу перелома целых 55% составляют поражения шейки, и происходят они преимущественно на фоне возрастного остеопороза. Для сравнения, примерно в 40% случаев страдает целостность вертельной части и всего в 5% – подвертельная область. ПШБ является внутрисуставным, а потому требует безотлагательного раннего лечения. Он в 99,99% не может зажить самостоятельно, без высокоточной репозиции, что почти всегда служит поводом для оперативного вмешательства. Абсолютными показаниями к операционной репозиции являются:
- выявленные смещения костных отломков бедра, даже незначительные;
- наличие оскольчатого вида перелома (определяется более 2 осколков);
- разлом по вертикальной линии;
- комбинированная форма травмы, например, в сочетании с вывихом;
- неправильное срастание кости, развившийся псевдоартроз после неудачной консервативной или хирургической терапии.
Двухсторонний остеосинтез.
Как и любая ортопедическая операция, остеосинтезирование имеет противопоказания. Это – сложное и травматичное вмешательство, чаще со вскрытием сустава и объемными кровопотерями. Оно противопоказано при таких состояниях, как:
- тяжелое общее самочувствие больного;
- коматозное состояние, шок;
- сахарный диабет тяжелой стадии;
- активная форма туберкулеза;
- острые инфекционные патологии;
- инфекции, нагноения, воспаления кожи, мягких и костных тканей в зоне поражения;
- тяжелые болезни органов дыхания, сердца;
- выраженный тромбофлебит нижних конечностей;
- непереносимость общего наркоза;
- серьезные расстройства психики;
- сильно нарушена функция кроветворной системы, коагулопатия;
- возраст пациента >70 лет (нужно эндопротезирование);
- субкапитальный перелом, то есть поражение локализуется рядом с головкой (аналогично, требуется установка эндопротеза).
Экстрамедуллярный способ
Экстрамедуллярная технология – это наложение пластин с шурупами, серкляжных швов из проволочного материала или колец на кость. Фиксирующий элемент будет располагаться вне костномозгового канала. Модели современных конструкций представлены разнообразным ассортиментом (Г-образные пластинки, пластины с трехлопастным гвоздем и др.). Накостного вида имплантаты, если речь не идет о проволочных швах и установке колец, по большей мере не требуют применения дополнительной внешней фиксации (гипсования) конечности.
Экстрамедуллярный.
Чтобы осуществить экстрамедуллярной пластинкой «связку», сначала обнажается пораженный сегмент. Затем фрагменты шейки выставляют в правильном положении, следя за точным соответствием примыкающих друг к другу концов. После примеряется пластинка, а дальше она укладывается сверху на кость и прижимается костодержателем. Через ее отверстия поочередно в кортикальный слой каждого фрагмента вкручивают винты. Ввинчивание резьбовой детали в конечную точку производится только после проведенной костной компрессии посредством специального приспособления.
Предоперационная подготовка и наркоз
Подготовительный этап перед процедурой включает ряд лабораторно-аппаратных исследований и врачебных консультаций, которые позволят специалисту:
- избрать оптимальную тактику оперирования, определить вид и дозу наркоза;
- диагностировать сопутствующие патологии и параллельно принять все необходимые меры профилактики (при наличии абсолютных противопоказаний больному подбирают другое лечебное пособие);
- заранее продумать стратегию реабилитационного лечения с учетом характера повреждения и выбранной операции, статуса здоровья человека и возрастных особенностей;
- узнать, готов ли пациент психологически к прохождению сложной процедуры и не менее простого послеоперационного восстановления.
Период подготовки при данной патологии должен проходить по ускоренной программе. Прооперировать больного необходимо как можно быстрее, пока травма еще «свежая». Предоперационное обследование:
- рентген зоны поражения в нескольких проекциях (КТ, МРТ требуется в исключительных случаях);
- биохимический анализ крови (в т. ч. на группу и резус-фактор, уровень сахара);
- гемостазиограмма (проверяется свертываемость крови);
- общий клинический анализ мочи, кала;
- пробы на анестезиологические препараты;
- электрокардиография;
- флюорография (если в течение текущего года не делалась);
- цифровая денситометрия (процедура на определение степени остеопороза)
- осмотр у некоторых врачей узкой специализации (терапевта, кардиолога, анестезиолога и пр.).
Перед оперативным сеансом тщательно проводят очищение кишечника, вкалывают антибиотик и везут в операционную. На операционном столе пациента вводят в наркоз. Процедура преимущественно проходит под общей анестезией эндотрахеального вида с применением миорелаксантов и искусственной вентиляции легких. Вполне допустимо использование эпидуральной анестезии, но к ней прибегают редко. Провести катетеризацию эпидурального пространства у пожилых людей, у которых в силу возраста позвоночник изрядно дегенерирован, очень проблематично и небезопасно.
Интрамедуллярный метод
При интрамедуллярной технике дистальный и проксимальный отломки соединяются специальными стержнями или штифтами, проведенными через костномозговой канал каждого из них. Сегодня преимущество на стороне эндосистем блокирующего типа. На их противоположных концах имеются уже готовые отверстия для винтов или своеобразные загибы, повышающие степень стабилизации системы. Интрамедуллярными устройствами, которые бывают ригидными или полуэластичными, возможно зафиксировать даже множественные осколки.
Интрамедуллярный.
Введение стержня/штифта в диафиз может быть совершено как после предварительной подготовки канала путем его рассверливания, так и без перфорации. Все внутрикостные конструкции подлежат удалению, что означает проведение еще одного вмешательства после полного костного сращения. Повторная процедура по извлечению фиксаторов в большинстве случаев не сопряжена интра- и послеоперационными трудностями.
Интраоперационный процесс
Рассмотрим вкратце особенности открытой операции. Весь хирургический сеанс проходит под операционным рентген-контролем в аксиальной и переднезадней проекции.
- На конечность накладывается жгут, чтобы избежать обильной кровопотери. Производится широкая обработка кожи раствором антисептика.
- В проекции травмированного участка выполняется линейный разрез мягкотканых структур скальпелем. Послойно рассекаются кожные покровы и попадающие в поле операционного доступа сухожильно-мышечные ткани. Длина разреза равна примерно 10-15 см.
- Рассеченные мягкие ткани расслаивают и раздвигают, место перелома обнажается. Отломки освобождают и плотно сопоставляют друг с другом в идеально выровненной позиции.
- Следующий этап – корректная установка выбранного фиксатора по запланированной технике внедрения.
- На последней стадии сеанса прооперированное поле тщательно дезинфицируется, рана дренируется и послойно ушивается.
- Если реализованная тактика металлоостеосинтеза предусматривает гипсовую иммобилизацию, на ногу накладывают гипс.
Обязательно сразу после хирургии назначается интенсивный курс антибиотикотерапии, поскольку биологические структуры подвергались масштабной и глубокой инвазии. Также врач назначает лекарственные препараты против боли и для улучшения венозно-сосудистой системы. Активизировать пациента необходимо на самых ранних послеоперационных сроках во избежание развития серьезных застойных и атрофических явлений в организме. Операционные швы снимаются приблизительно спустя 12 суток.