Все рентгенологические исследования должны быть обоснованы и иметь цели и диагностические задачи. Колено –это сустав, несущий вес, и поэтому для большинства задач необходим рентген коленного сустава под нагрузкой. Поскольку рентгенограммы позволяют получить только двухмерные изображения костных структур, то для создания представления о трехмерных структурах снимки проводят в двух плоскостях, перпендикулярных друг другу.
В рамках стандартного обследования коленного сустававрач может принять решение о необходимости проведения рентгена коленного сустава.
Зачем назначают рентген?
- Как известно, МРТ является наиболее оптимальным методом диагностики патологий коленного сустава, но одно только МРТ не всегда позволяет врачу получить полное представление о некоторых патологиях колена.
- Многие проблемы с коленными суставами лучше диагностировать с помощью рентгена, и проведение рентгенографии в качестве первого диагностического шага является очень часто оправданным.
- Рентген коленного сустава предоставляет гораздо более полезную информацию о соосности в колене, позволяет оценить структуру костной ткани и определить степень дегенеративных изменений в коленном суставе.
- Иногда врач может назначить рентгенографию обоих колен и, как правило, это необходимо для сравнения изменений в суставах, связанных с артрозом.
Три причины проведения костно-суставной рентгенографии в клинике «Чудо Доктор»
- Экстренная диагностика Вы можете обратиться к нам сразу поле получения травмы. Мы сразу же делам снимок, и врач выдает заключение о характере имеющегося повреждения. Данные, полученные в ходе рентгенографии, мы подвергаем цифрой работке. Если возникает необходимость в консультации других специалистов (хирургов, травматологов, ревматологов), мы передам цифровые снимки для ознакомления по локальной сети или по интернету.
- Информативность При квалифицированном оказании помощи (вправление вывихов, сопоставление переломов) важен контроль эффективности этих мероприятий. Поэтому мы делаем снимки непосредственно на месте оказания помощи, в операционных, чтобы врач оценил результативность своих действий.
- Детская диагностика Мы проводим исследования не только взрослым, но и детям. Основные показания – это переломы и вывихи, а также врожденны дисплазии. Особое место среди них занимает дисплазия тазобедренного сустава, или врожденный вывих бедра. Поэтому нам приходится обследовать даже новорожденных.
Что можно определить с помощью рентгена?
Врач может искать на рентгеновских снимках колена следующее:
- Изменения в мягких тканях: рентген лучше визуализирует костные ткани, но на рентгеновском снимке можно также увидеть изменения в мягких тканях, такие как, например, отек мягких тканей и избыток жидкости в колене.
- Качество костной ткани: рентгенография не позволяет оценить плотность костей, но позволяет выявить различные аномалии, например, истончение костей.
- Выравнивание (соосность): рентгеновские снимки, проведенные в положении стоя, показывают соосность коленного сустава и наличие аномалий выравнивания костей. Неправильное выравнивание может способствовать избыточным нагрузкам на части сустава и ускорить развитие артроза.
- Суставные пространства: пространство между костями, формирующими сустав, фактически полностью заполнено хрящом. Сужение суставной щели, определяемое на рентгене, является очевидным признаком степени развития артроза.
- Ранние проявления остеоартрита: на рентгеновском снимке можно определить наличие ранних признаков артрита, включая остеофиты.
- Травма / перелом: рентгеновские снимки предоставляют объективные доказательства наличия повреждения целостности костных структур коленного сустава.
Виды рентген-исследований костей и суставов
В зависимости от показаний и симптомов, проводятся следующие виды рентген-исследований:
- рентген локтевого, лучезапястного, коленного и тазобедренного суставов;
- рентген трубчатых костей
- рентген грудины, ключицы;
- рентген кисти и стопы;
- рентген таза;
- рентген крестцово-подвздошных сочленений.
1 Рентген кисти на аппарате ITALRAY CLINODIGIT COMPACT в МедикСити
2 Рентген кисти в МедикСити на аппарате ITALRAY CLINODIGIT COMPACT в МедикСити
Как выполняется рентген?
- Рентгеновский снимок коленного сустава, проведенный в положении стоя — показывает сужение суставной щели и положение коленного сустава.
- Рентгеновский снимок коленного сустава под углом 45 градусов, показывает полную потерю медиальной суставной щели, что может быть не очевидно при проведении снимка в положении стоя. Этот тип снимка позволяет выявить ранние дегенеративные изменения в функциональном положении.
- Боковой рентгеновский снимок коленного сустава под углом 60 ° показываетPatellaalta. Также эта позиция позволяет увидеть trochleadysplasia.
- Рентгеновский снимок колена под углом 30 °
- Стресс-рентгенография, иногда используетсяв качестве диагностического инструмента для оценки нестабильности колена во всех направлениях, но в связи с тем, что она предоставляет только двухмерные (2D) и статические изображения, но этот метод измерения динамической функциональности колена ограничен.
- Рентгенография пассивного стресса.
Рентгенография пассивного стресса предлагает объективные, поддающиеся количественной оценке, неинвазивные и извлекаемые данные для диагностики и оценки повреждений связок колена.
- Методы динамической стереорадиографии и рентгеноскопии позволяют обеспечить точное измерение кинематики коленного сустава, но использование ограничено большой лучевой нагрузкой.
Рентгенологический метод в диагностике заболеваний суставов
Рентгенологическое исследование имеет важнейшее значение для установления диагноза заболевания и должно применяться по возможности у каждого больного с поражением суставов. При этом может быть применено несколько рентгенологических приемов (методов): рентгенография, томография, рентгенопневмография. Рентгенография суставов позволяет определить состояние не только костно-хрящевых элементов, составляющих сустав, но и мягких периартикулярных тканей, что иногда имеет значение для диагноза. При выполнении рентгенограмм суставов обязательными являются снимок сустава минимум в 2-х проекциях (в прямой и боковой) и сопоставление пораженного и здорового парных суставов. Лишь при этих условиях на основании рентгенограммы можно с достоверностью судить о состоянии сустава [1]. Нужно иметь в виду, что на начальной стадии заболевания рентгенография не обнаруживает никаких патологических симптомов. Наиболее ранним рентгенологическим признаком при воспалительных заболеваниях суставов является остеопороз эпифизов костей, составляющих сустав. При наличии остеопороза губчатое вещество эпифизов выглядит на рентгенограмме более прозрачным, и на его фоне резко выделяются контуры кости, образованные более плотным кортикальным слоем, который в дальнейшем также может подвергаться истончению. Остеопороз (как диффузный, так и очаговый) развивается наиболее часто при острых и хронических воспалительных заболеваниях суставов. При дегенеративно-дистрофических поражениях суставов на ранних стадиях остеопороз не наблюдается, поэтому данный признак может иметь в таких случаях дифференциально-диагностическое значение. При поздних стадиях артрозов может наблюдаться умеренный остеопороз, сочетающийся с кистовидной перестройкой кости.
Для дегенеративно-дистрофических форм заболеваний суставов характерно уплотнение костного вещества субхондрального слоя эпифизов (замыкающих пластинок суставных поверхностей). Это уплотнение развивается по мере дегенерации суставного хряща и снижения его буферной функции (как компенсаторное явление). При полном исчезновении хряща, но при сохранении подвижности в суставе, что обычно имеет место при артрозах, на рентгенограмме определяется более выраженный и более распространенный склероз кости. Наоборот, при утере функции сустава наблюдается истончение субхондрального слоя эпифизов даже при сохраненных хрящах. Важным рентгенологическим признаком является изменение рентгеновской суставной щели, отражающее главным образом состояние суставных хрящей. Расширение суставной щели может наблюдаться при больших выпотах в полости сустава или при утолщении суставного хряща, что имеет место, например, при болезни Пертеса. Гораздо чаще наблюдается сужение суставной щели вследствие дегенеративных изменений, разрушения или даже полного исчезновения хряща. Сужение рентгеновской суставной щели всегда указывает на патологию суставного хряща. Оно может иметь место как при длительно текущих воспалительных, так и при дистрофических поражениях суставов, прогрессируя с течением заболевания, и, таким образом, не имеет дифференциально-диагностического значения. Полное исчезновение суставной щели наблюдается при воспалительных заболеваниях в случае развития костного анкилоза. При дегенеративных процессах суставная щель никогда полностью не исчезает.
Значительно большее дифференциально-диагностическое значение имеет состояние суставных поверхностей эпифизов. Для воспалительных заболеваний суставов характерны деструктивные изменения суставных поверхностей и прежде всего наличие краевых дефектов кости – так называемых узур. Узуры располагаются чаще всего на боковых частях суставных поверхностей, откуда на суставной хрящ «наползает» паннус (грануляционная ткань) [2, 3]. В последние годы в диагностике поражений суставов стали придавать значение кистовидной перестройке костной ткани, которая может наблюдаться как при воспалительных, так и при дегенеративных процессах. Несмотря на некоторые общие рентгенологические признаки, каждое заболевание суставов имеет свою рентгенологическую картину. В литературе довольно много данных о возможностях рентгенологической диагностики остеоартроза, ревматоидного артрита (РА) и гораздо меньше информации об особенностях рентгенологической картины анкилозирующего спондилоартрита (АС), псориатического артрита (ПА), подагры, т. е. тех заболеваний, с которыми нередко встречаются практические врачи в своей повседневной работе [3].
Итак, АС, или болезнь Бехтерева, – воспалительное заболевание, поражающее позвоночник, крестцово-подвздошные сочленения и периферические суставы. Для рентгенологического обследования пациентов с подозрением на АС необходимо выполнение рентгенограмм крестцово-подвздошного сочленения и позвоночника. При исследовании крестцово-подвздошного сочленения рекомендуется выполнить 3 снимка: 1 – в прямой проекции и 2 – в косой (правый и левый, под углом 45o). При исследовании позвоночника необходима рентгенография в прямой и боковой, а иногда – и в косых проекциях. Рентгенологические симптомы – самый важный и ранний признак 2-стороннего сакроилеита. Вначале может быть изменен один сустав, через несколько месяцев в процесс вовлекается и второй. Первый признак сакроилеита – нечеткость костных краев, образующих сустав, суставная щель кажется более широкой. Позже возникают краевые эрозии, контуры суставных поверхностей выглядят «изъеденными», неровными, суживается суставная щель. Параллельно развивается периартикулярный склероз, в дальнейшем – анкилоз и облитерация сустава. В большинстве случаев характерная рентгенологическая картина развивается лишь спустя 2 года от начала заболевания, однако иногда уже через 3–4 мес. удается обнаружить ранние признаки сакроилеита.
Другой важный признак – характерное поражение межпозвонковых суставов – размытость суставных пластинок, а затем сужение суставной щели. В итоге формируется анкилоз, суставная щель не просматривается. При этом отсутствуют краевые остеофиты, суставная щель не изменяется, не формируются неоартрозы. Этот признак в сочетании с 2-сторонним симметричным сакроилеитом позволяет с уверенностью поставить диагноз АС. Характерным для АС является образование костных мостиков (синдесмофитов) между прилежащими позвонками вследствие оссификации периферических отделов межпозвонковых дисков. Раньше всего они возникают у границы грудного и поясничного отделов позвоночника на боковой поверхности. При распространенном образовании синдесмофитов во всех отделах позвоночника появляется симптом «бамбуковой палки». К менее специфичным рентгенологическим признакам поражения позвоночника при АС относятся: – образование эрозий в месте соединения фиброзного кольца с позвонком, особенно в передних отделах; – квадратная форма позвонка (на боковой рентгенограмме); – окостенение продольных связок, которое проявляется на рентгенограмме во фронтальной проекции в виде продольных лент, а в боковой проекции отчетливо заметно окостенение передней продольной связки; – анкилоз позвонков, который, как правило, формируется сначала в передних отделах позвоночника (рис. 1). Вовлечение в процесс тазобедренных и коленных суставов проявляется сужением суставной щели, эрозии обнаруживаются редко. Суставы кистей и стоп поражаются очень редко. Рентгенологически выявляются эрозии, очень сходные с таковыми при РА, однако остеопороз выражен незначительно, изменения часто асимметричны. В грудинно-реберных и грудинно-ключичных сочленениях могут выявляться эрозии и склероз, а в лобковом симфизе иногда может отмечаться анкилоз. При длительном течении в области крыльев тазовых костей и на седалищных буграх можно выявить мелкие экзостозы – «колючий таз». Таким образом, в течении АС можно выделить следующие рентгенологические стадии: а) рентгенологические признаки болезни на традиционной рентгенограмме не видны; б) выявляются признаки сакроилеита, т. е. отмечается смазанность субхондрального слоя суставов; вначале незначительное расширение, а затем сужение суставной щели; появляются признаки образования эрозий и остеофитов в суставах позвоночника; в) анкилоз крестцово-подвздошных сочленений и симптом «бамбуковой палки»; суставных щелей в межпозвонковых суставах не видно; признаки остеопороза; г) позвоночник имеет вид трубчатой кости, окостеневают диски и все связки, происходит атрофия костей [4–7]. ПА – довольно часто встречающееся заболевание опорно-двигательного аппарата, сочетающееся с поражением кожи псориазом. Рентгенологическая картина ПА имеет ряд особенностей. Так, остеопороз, характерный для многих заболеваний суставов, при ПА явно наблюдается только в дебюте болезни и при мутилирующей форме. Рентгенологические проявления артрита дистальных межфаланговых суставов довольно типичны. Это эрозивный асимметричный процесс, при котором одновременно обнаруживаются пролиферативные изменения в виде костных разрастаний у оснований и верхушек фаланг, периоститов.
Эрозии, возникнув по краям сустава, в дальнейшем распространяются в его центр. При этом происходит стачивание верхушек терминальной и средней фаланг с одновременным истончением диафизов средних фаланг, а вторая сочленовная поверхность деформируется в виде вогнутости, что создает рентгенологический симптом «карандаши в стакане», или «чашка с блюдцем». Характерны разрастание костной ткани вокруг эрозий, остеолиз дистальных фаланг. Одна кость нередко вдвигается в другую подобно подзорной трубе («телескопический» палец). При полиартрите, протекающем без поражения концевых суставов, рентгенологическая картина может напоминать РА краевыми эрозиями эпифизов и костными анкилозами суставов, однако развитие анкилозирующего процесса в нескольких суставах одного и того же пальца считается патогномоничным для ПА.
Мутилирующая форма ПА, как указывалось выше, проявляется тяжелыми остеолитическими изменениями составляющих суставов костей. Резорбции подвергаются не только эпифизы, но и диафизы костей суставов, вовлеченных в патологический процесс. Иногда поражение затрагивает не только все суставы кистей и стоп, но и диафизы костей предплечья (рис. 2). К рентгенологическим изменениям в позвоночнике у больных ПА относят: – остеопороз позвонков; – параспинальные оссификаты; – анкилозы и эрозии межпозвоночных суставов; – деформацию позвонков; – синдесмофиты; – уменьшение высоты межпозвоночных дисков; – множественный остеофитоз (боковые, передние, задние углы позвонков); – заострение и вытянутость краев унковертебральных сочленений; – грыжи Шморля. Поражение позвоночника и крестцово-подвздошных сочленений при рентгенографическом исследовании удается выявить у 57% больных, у большинства из которых клинические признаки сакроилеита и спондилоартрита отсутствуют. Иными словами, спондилоартрит протекает скрыто, что необходимо иметь в виду при обследовании больного. Сакроилеит чаще всего бывает 1-сторонним, хотя наблюдается и 2-сторонний симметричный процесс с анкилозированием крестцово-подвздошных сочленений, как при истинном АС. Таким образом, рентгенологические признаки, помогающие отличить ПА от других воспалительных ревматических заболеваний суставов, следующие: – асимметричность поражения суставов кистей; – артрит на рентгенограммах может быть без околосуставного остеопороза; – изолированное поражение дистальных межфаланговых суставов кистей при отсутствии изменений или небольших изменениях в других мелких суставах кистей; – осевое поражение 3-х суставов одного пальца; – поперечное поражение суставов кистей одного уровня (1- или 2-стороннее); – деструкции концевых фаланг (акроостеолиз); – концевое сужение (атрофия) дистальных эпифизов фаланг пальцев рук и пястных костей; – чашеобразная деформация проксимальной части фаланг пальцев кистей вместе с концевым сужением дистальных эпифизов – симптом «карандаш в стакане»; – костные анкилозы, особенно проксимальных и дистальных межфаланговых суставов кистей; – множественный внутрисуставной остеолиз и деструкции эпифизов костей с разнонаправленными деформациями суставов (мутилирующий артрит); – воспалительные изменения в крестцово-подвздошных суставах – сакроилеит (обычно односторонний асимметричный или двусторонний, возможно отсутствие сакроилеита); – изменения в позвоночнике (асимметричные синдесмофиты, паравертебральные оссификаты) [8, 9]. Подагра – системное заболевание, связанное с нарушением пуринового обмена, отложением уратов в суставных и/или околосуставных тканях и развивающимся в связи с этим воспалением. При остром артрите специфические изменения на рентгенограммах не выявляются. Характерные для подагры рентгенологические изменения развиваются обычно не ранее 3-х лет с начала заболевания. При этом одновременно можно наблюдать признаки деструкции, дегенерации и регенерации.
Для подагры типичны внутрикостные кистовидные образования различных размеров, обусловленные тофусами, которые могут располагаться внутри сустава, но, что особенно примечательно, рядом с ним и даже на некотором отдалении. Хронический подагрический артрит может сопровождаться деструкцией хряща (сужение щели сустава) и развитием краевых костных эрозий. Так называемый «симптом пробойника» – краевые костные эрозии или кистовидные образования правильной формы с четкими, иногда склерозированными контурами – наблюдается при подагре нечасто и для нее неспецифичен. Для этого заболевания более характерна возникающая с течением времени выраженная деструкция не только субхондрального участка кости, но и всего эпифиза и даже части диафиза (внутрисуставной остеолиз). При этом могут наблюдаться значительное расширение «изъеденных» суставных отделов костей и заострение их краев. Костные анкилозы при подагре описаны, но наблюдаются чрезвычайно редко (рис. 3).
Всегда своеобразна при подагре локализация рентгенологических изменений. Обычно наиболее выраженная патология обнаруживается в суставах стоп (в первую очередь в суставах больших пальцев) и кистей. Редкой, но известной локализацией рентгенологических изменений при подагре являются плечевые, тазобедренные, крестцово-подвздошные суставы и позвоночник. Важно отметить, что деструктивные изменения суставов или внутрикостные кисты рассматриваются как признак «тофусной» подагры.
Костные изменения при подагре редко уменьшаются на фоне специфической терапии, со временем они даже могут несколько увеличиваться. Тофусы, расположенные в мягких тканях, также могут быть обнаружены с помощью рентгенографии, особенно если они кальцифицируются, что отмечается нечасто [1, 3].
Таким образом, в диагностике заболеваний суставов, без сомнения, должен использоваться рентгенологический метод, особенно в повседневной практике врача первичного звена, поскольку каждое из заболеваний имеет свои, характерные только для него рентгенологические признаки. Знание особенностей рентгенологической картины артритов, безусловно, способно помочь практическому врачу в постановке правильного диагноза.
Литература 1. Насонов Е.Л. Клинические рекомендации. Ревматология. М.: ГЭОТАР-Медиа, 2008. 2. Кишковский А.Н., Тютин Л.А., Есиновская Г.Н. Атлас укладок при рентгенологических исследованиях. Л.: Медицина, 1987. 3. Линденбратен Л.Д., Королюк И.П. Медицинская радиология (основы лучевой диагностики и лучевой терапии). 2-е изд., перераб. и доп. М.: Медицина, 2000. 4. Агабабова Э.Р. Дифференциальная диагностика серонегативных артритов // Тер. архив. 1986. Т. 58. № 7. С. 149. 5. Зедгенидзе Г.А. Клиническая рентгенорадиология. М., 1984. 6. Насонова В.А., Астапенко М.Г. Клиническая ревматология. М., 1989. 7. Сидельникова С.М. Вопросы патогенеза, диагностики и дифференциального диагноза серонегативных спондилоартритов // Тер. архив. 1986. Т. 58. № 6. С. 148. 8. Бадокин В.В. Ревматология. М.: Литтерра, 2012. 9. Молочков В.А., Бадокин В.В., Альбанова В.И. и др. Псориаз и псориатический артрит. М.: Товарищество научных изданий КМК; Авторская академия, 2007.
Кому рекомендовано пройти рентгенографию?
Людям определенных профессий (перевозчик на дальние расстояния, например) рентген рекомендован минимум дважды в год. Больным диабетом, туберкулезом, пациентам реабилитации (с длительным режимом гиподинамии) рентген требуется чаще (график выстраивает врач).
Для остальных показаниями к процедуре являются:
- непонятные ощущения (болевые или сдерживающие) в районе подвижных связок;
- снижение подвижности суставов;
- изменение цвета кожи (синюшность, бледность) в зоне расположения суставов;
- травмы рук, ног, головы;
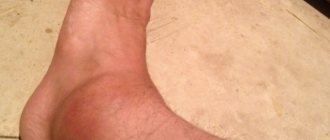
- припухлости (рентген голеностопа, коленей);
- заметная визуально деформация.
Рентген суставов проводят для контроля лечения
, исследования эффективности реабилитационной физиотерапии и прочих целей. Противопоказаний мало: беременность и заболевания ЦНС/психики, при которых человек не может контролировать свою подвижность.
Как проходит диагностика
- Технолог позиционирует пациента на столе, помещает плоскую кассету под столом в область, которая будет отображаться.
- При рентгенограмме грудной клетки пациент обычно стоит, прижавшись грудью к фотографической пластине.
- Технолог попросит пациента оставаться на месте и не двигаться какое-то время.
- Радиографическое оборудование активируется, отправляя луч рентгеновского излучения через тело на специальную пластину для записи цифрового изображения. В случае рентгенографии грудной клетки пациенту будет предложено сделать глубокий вдох и удержать его. Это не только уменьшает возможность размытия изображения, но и улучшает его качество.
- Как только снимок будет сделан, Вас попросят подождать, пока радиолог проявит и изучит изображения.
- Рентгенография безболезненна и длится около 5-10 минут.
Подготовка к рентгенографии
Специальной подготовки для рентгенографии костей нет. Возможно, вам понадобится переодеться в специальную одежду и удалить ювелирные изделия, протезы, очки и любые металлические предметы, которые могут исказить рентгеновские снимки. Женщины всегда должны информировать своего врача или рентгеновского технолога, если есть вероятность, что они беременны. Перед началом процедуры область, которая не должна отображаться, но может попасть в поле излучения, накрывается свинцовым фартуком. Вы также должны сообщить врачу, если у вас есть металлические имплантаты от предыдущих операций, такие как сердечный клапан или кардиостимулятор.
Что это – рентгенологическое обследование суставного аппарата
По этой причине рентген может быть назначен и новорожденным при наличии оснований (ребенок накрывается защитным фартуком полностью, открытой остается только область исследования). Последняя определяет вид рентгена. По локализации симптомов это может быть:
- система голеностопных суставов;
- локтевой и/или плечевой суставы;
- снимок тазобедренной связочной системы;
- ВЧС;
- коленный аппарат.
Выполняется процедура быстро и без боли (2-5 минут, максимум 10). Подготовки к рентгену суставов не надо. Основное условие успеха – замирание/неподвижность на несколько сек. для получения максимально точного изображения.
Диагностируемая патология
При рентгене таза получится выявить большое количество патологических состояний тазобедренного сустава. К ним относятся и воспалительные процессы, и травматические повреждения, и многое другое.
Переломы бедра различной локализации
При помощи рентгеновского снимка, который может выполняться в разных проекциях, получится определить наличие нарушений целостности костей. К ним относятся переломы шейки бедра, головки сустава или же проксимального отдела кости.
Вывихи и подвывихи в суставе
При проведении рентгена костей таза можно определить положение головки тазобедренного сустава. Такие данные позволят сделать заключение о наличии вывиха или подвывиха.
Изменения суставных поверхностей, патология тазобедренного сустава (артриты, артрозы)
Такие изменения характеризуются деформациями сустава, изменением структуры костной и хрящевой тканей. Артрит является воспалительным заболеванием, которое постепенно затрагивает все структуры сустава и доставляет человеку большой дискомфорт. Артроз заключается в деформациях, ограничении подвижности и разрушении хрящевой ткани. При наличии жалоб лучше всего узнать, как делают рентген тазобедренных суставов, и пройти обследование. Своевременное лечение позволит устранить воспаление и остановить дегенеративные процессы.
Дисплазия тазобедренного сустава, врожденное недоразвитие
Рентгенографию тазобедренных суставов необходимо пройти для подтверждения диагноза и выявления дисплазии, которая зачастую является врожденной. Такое состояние провоцирует предвывих, а затем подвывих и вывих. Передвижение в такой ситуации для человека становится крайне болезненным и дискомфортным. Полученные снимки позволяют оценить положение суставной головки, ее размеры в целом и относительно вертлужной впадины.
Болезнь Пертеса
Представляет собой остеохондропатию бедренной кости. Этот процесс характеризуется отмиранием головки бедра, заболевание носит неинфекционный характер. Чаще всего болеют дети, заболевание развивается в возрасте от 4 до 14 лет. Мальчики в несколько раз более подвержены заболеванию Пертеса, чем девочки. При любых подозрениях на данную болезнь рентгенографию тазобедренного сустава следует проходить незамедлительно.
При такой болезни сустав проходит через пять стадий: асептический некроз, затем вторичный компрессионный перелом, после этого рассасываются остатки отмершего губчатого вещества, происходит восстановление и наступает этап вторичных изменений. Чем раньше будет выявлено заболевание, тем более оптимистичными являются прогнозы, на второй и третьей стадии ребенку уже положено хирургическое лечение.