Если вас беспокоит ощущение боли и скованности в грудине вдоль позвоночника, не торопитесь принимать сердечные капли, ведь причиной этому состоянию может быть развитие артроза. Когда речь заходит о проблемах в работе опорно-двигательного аппарата, в голову сразу приходят коленные, тазобедренные, шейные и даже поясничные суставы. Но в медицине существует еще один вид такого заболевания, который встречается редко. Название ему — артроз реберно-позвоночных суставов. Локализация дистрофических изменений приходится на грудной отдел, а болезнь — наиболее частая причина болей.
Что такое артроз реберно-позвоночных суставов?
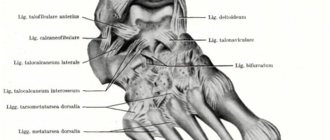
Грудной отдел включает 12 позвонков. По своему строению они отличаются от поясничных или шейных тем, что имеют меньший диаметр и длину. Но остистые отростки у них несколько длиннее. Чтобы позвонки могли соединяться друг с другом, им необходимы пары симметричных сочленений, расположенных между этими отростками. Они носят название межпозвоночных, фасеточных или дугоотростчатых. Такие костные сочленения есть во всех отделах хребта, кроме крестца и копчика. В этом участке позвонки срослись между собой. В грудном отделе они плоские и малоподвижные.
Анатомия грудного отдела позвоночника.
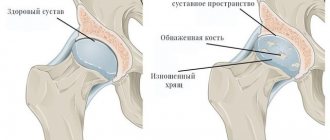
Артроз реберно-позвоночных суставов – это разрушение хрящей и сухожилий между краями сочленений позвонков, редчайшая форма остеоартроза или спондилоартроза. Дегенеративные изменения прогрессируют, хрящи и сухожилия воспаляются, а любое трение в зоне воспаления вызывает болевой синдром и скованность. Самая распространенная локализация дистрофических нарушений при реберно-позвоночной патологии – 9 и 10 ребра.
Изменения в сочленениях позвоночника часто приводят к нарушению функциональности всего опорно-двигательного аппарата. И если до недавнего времени считалось, что заболевание свойственно пожилым людям, у которых естественные процессы старения сказываются на скорости обменных реакций, то сейчас оно встречается и среди молодых людей старше 30-40 лет. У мужчин риски развития реберно-позвоночных патологий в 3-5 раз выше, чем у женщин. Большинство случаев приходится на период от 20 до 35 лет.
Схема кровеносных сосудов.
Реберно-позвоночный артроз развивается постепенно и проходит несколько стадий. Под действием провоцирующих негативных факторов грудной отдел спины подвергается воздействию извне. В ответ на раздражитель в области хрящей и сухожилий возникает воспаление. Если оно повторяется, патология переходит в хроническую форму. Возникает компенсаторная реакция – разрастание соединительной ткани в области дистрофии и формирование остеофитов. Это приводит к ухудшению подвижности суставов, деформации. Процесс замыкается: воспаление провоцирует деформацию, а деформация порождает воспаление. Чем больше изменений в суставе, тем более выраженными становятся симптомы заболевания: боль различной степени интенсивности, ограничение подвижности тела, амплитуда которого постепенно стремится к нулю.
Артроз реберно-позвоночных сочленений часто проявляется в виде синовита – рецидивирующего воспалительного процесса в хрящах и сухожилиях. В период обострения человек испытывает боль, мешающую двигаться. Во время хронического течения никаких признаков недомогания не отмечается.
Артроз дугоотросчатых суставов
Синдром фасеточных суставов (спондилоартроз)
— заболевание связанное с дегенерацией и поражением фасеточных суставов, проявляющееся болью в спине как правило без неврологических нарушений. Дугоотросчатые суставы имеют типичное строение и состоят из суставного хряща, синовиальной оболочки, синовиальной жидкости и капсулы.
Дугоотросчатые (фасеточные) суставы формируются при соединении нижнего суставного отростка вышележащего позвонка с верхним суставным отростком нижележащего позвонка. Каждый суставной отросток покрыт слоем гиалинового хряща толщиной 2-4 мм. Такая толщина необходима для противостояния большим нагрузкам .Осуществлению движений в нескольких плоскостях помогает способность суставного хряща деформироваться и возвращать выпукло – вогнутую форму суставной поверхности. Основная функция фасеточных суставов – поддержка и стабилизация позвоночника при всех возможных движениях.
При этом межпозвоночный диск и фасеточные суставы на одном уровне составляют единый позвоночно – двигательный сегмент или «трехсуставной комплекс». При этом на диск приходится 60-70% нагрузки, а на суставы 15-40%. Дегенеративные изменения в межпозвонковом диске приводят к возрастанию нагрузки на фасеточные суставы, и наоборот, поражение дугоотростчатых суставов может ускорять дегенерацию диска.
Патофизиология развития боли при поражении фасеточных суставов.
В подавляющем большинстве случаев поражение фасеточных суставов – результат многолетней повторяющейся травматизации связанной с неоптимальным объемом движений в них и повышением нагрузки на эти суставы изза дегенерации межпозвонковых дисков.
В отдельных случаях поражение фасеточных суставов может развиться остро например при хлыстовой травме шеи или при спортивных травмах, но в основном процесс имеет хроническую природу.При поражении дисков, с которых чаще всего начинаются дегенеративные изменения в позвоночнике, весовая нагрузка постепенно переходит на межпозвонковые суставы, достигая от 47 до 70%.
Такая перегрузка суставов ведет к последовательным изменениям в них: синовииту с накоплением синовиальной жидкости между фасетками; дегенерации суставного хряща; растягиванию капсулы суставов и подвывихам в них. Развивается асептическое воспаление в зоне поражения с выбросом большого количества воспалительных медиаторов таких как интерлейкин -1, интерлейкин – 6 , субстанция з и другие. Которые усиливают воспалительные и дегенеративные изменения. Продолжающаяся дегенерация ведет к развитию околосуставного фиброза и формированию костных выростов на поверхности сустава — остеофитов, увеличивающих размеры верхних и нижних фасеток, которые приобретают грушевидную форму. В конце концов, суставы резко дегенерируют, почти полностью теряют хрящ.
Довольно часто этот процесс дегенерации проходит асимметрично, что проявляется неравномерностью нагрузок на фасеточные суставы. Сочетание изменений в диске и фасеточных суставах приводит к резкому ограничению движений в соответствующем двигательном сегменте позвоночника.
Клиническая картина.
Прежде чем переходить к рассмотрению клинической картины синдрома фасеточных суставов необходимо остановиться на особенностях иннервации дугоотросчатых суставов (межпозвонковых суставов). Фасеточные суставы имеют большое количество инкапсулированных и неинкапсулированных нервных окончаний обладающих проприоцептивной (чувство положения в пространстве) и ноцицептивной (болевой) чувствительностью. Каждый фасеточный сустав и околосуставное пространство иннервируется из двух или трех прилежащих друг к другу уровней — обеспечивает взаимное перекрытие распространения боли от соседних поясничных фасеточных суставов. Боль от сустава L5-S1 отражается в область копчика, тазобедренного сустава, задней поверхности бедра, иногда — в паховую область. Раздражение сустава L4-L5 характеризуется болью, иррадиирующей от места раздражения в ягодицу, заднюю поверхность бедра и тазобедренного сустава и, лишь изредка, в копчик. От сустава L3-L4 боль распространяется в грудную область, боковую поверхность живота, пах, достигает передней поверхности бедра и очень редко – копчика и промежности. Раздражение фасеточных суставов более высокого уровня (Th12–L1, L1-L2, L2-L3) ограничивается появлением болезненных ощущений в верхних отделах спины и живота, грудном и даже в шейном отделах. Отдельно выделяют синдром Мейжна – разновидность фасеточного синдрома при поражении межпозвоночного сустава Th12-L1. Дисфункция этого сустава ведет к появлению отраженной боли в области подвздошного гребня на больной стороне.
При синдроме фасеточных суставов боль усиливается при разгибании и уменьшается при сгибании. Боль может иррадировать паравертебрально (около позвоночно), в ягодицу. Исходящая из межпозвонковых суставов отраженная боль носит боковой, диффузный, трудно локализуемый характер распространения, иногда она иррадиирует по задней поверхности бедра, но никогда не распространяется ниже подколенной ямки. Она ограничивается пояснично-крестцовой областью над пораженным суставом, иррадиирует в ягодичную область и верхнюю часть бедра. Фасеточная боль может быть более или менее схваткообразной. Характерно появление кратковременной утренней скованности и нарастание боли к концу дня. Боль усиливается от длительного стояния, разгибания, особенно, если оно сочетается с наклоном или ротацией в больную сторону, при перемене положения тела из лежачего в сидячее и наоборот. Разгрузка позвоночника – легкое его сгибание, принятие сидячего положения, использование опоры (стойка, перила) – уменьшает боль.
Характерные признаки болевого синдрома, обусловленного «фасет-синдромом» (спондилоартрозом):
• НАЧАЛО БОЛИ СВЯЗАНО С РОТАЦИЕЙ И РАЗГИБАНИЕМ ПОЗВОНОЧНИКА; • БОЛЬ ИМЕЕТ БОКОВОЙ ДИФФУЗНЫЙ ХАРАКТЕР; • ИРРАДИАЦИЯ БОЛИ НЕ ИДЕТ НИЖЕ КОЛЕННОГО СУСТАВА; • ХАРАКТЕРНА УТРЕННЯЯ СКОВАННОСТЬ; • НАЧАЛО БОЛИ СВЯЗАНО С РОТАЦИЕЙ И РАЗГИБАНИЕМ; • БОЛЬ УСИЛИВАЕТСЯ В СТАТИЧНЫХ ПОЛОЖЕНИЯХ; • РАЗМИНКА, РАЗГРУЗКА ПОЗВОНОЧНИКА УМЕНЬШАЮТ БОЛЬ.
Лечение синдрома фасеточных суставов
При лечении фасеточного синдрома наиболее эффективен многоуровневый подход. Тепловые процедуры и расслабляющий массаж в сочетании с НПВС (например, нимесулид, лорноксикам) и миорелаксантами (например, мидокалм) являются обоснованным началом лечения
. Следующим логическим шагом является инъекция стероидных противовоспалительных препаратов в смеси с местным анестетиком внутрисуставно или парафасеточно. Что обеспечивает стойкое купирование воспаления в зоне поражения и тем самым оказывает длительный лечебный эффект. При прогрессировании заболевания и неэффективности данных методик проводится радиочастотная денервация суставов.
Поделиться записью в социальных сетях:
Виды и причины его развития
Реберно-позвоночный артроз бывает первичным и вторичным. Классификация по форме зависит от причин патологических нарушений. Первичному артрозу присущи неявные формы течения, при которых определить причину появления дистрофических изменений невозможно. Такой диагноз обычно ставят людям пожилого возраста, у которых развитие нарушений связывают с естественными процессами старения.
Природа возникновения патологии вторичного типа более-менее ясна. Причины заболевания:
- воспалительные болезни;
- травмы спины и компрессия позвонков;
- эндокринные заболевания;
- инфекции, в том числе туберкулез;
- генетические факторы;
- врожденные нарушения в формировании позвоночника;
- плоскостопие, как следствие нарушенной амортизации стопы;
- чрезмерная физическая активность, не связанная с трудовой деятельностью;
- нарушение осанки из-за малоподвижного образа жизни;
- проблемы с метаболизмом.
Артроз реберно-поперечных сочленений может развиваться и в зависимости от состояния самого позвоночника. Спровоцировать его могут спондилолистез, межпозвоночная грыжа, остеохондроз, спондилоартроз и другие болезни спины грудного отдела.
Формы болезни
Артроз поясничного, шейного, грудного отдела условно подразделяется на две группы:
- первичный;
- вторичный.
Если заболевание развилось в силу возрастных изменений, и первопричина его не установлена, говорят о первичном артрозе. Механизм развития связан с дегенеративно-деструктивными процессами в хрящевой ткани, изнашиванием суставов и нарушением функций различных систем организма. Если же нарушению предшествовали переломы, травмы, острые инфекционные заболевания, гормональные сбои, остеоартроз принимает вторичную форму.
Нередко причина болезни заключается в протекающем в суставе воспалительном процессе. У некоторых пациентов поражаются хрящи, находящиеся в грудино-реберных сочленениях. Это нарушение носит название «синдром Титце» и имеет характер асептического воспаления. Спровоцировать позвоночно-реберный артроз может туберкулез. Ученые также отмечают роль генетических нарушений и врожденной дисплазии суставов.
Схема соединения ребер с позвоночным столбом и грудиной
Симптомы заболевания
Признаки реберно-позвоночных патологий идентичны и имеют общие черты. Человек ощущает боль в спине разной интенсивности в зависимости от стадии болезни, которая может усиливаться при внешней нагрузке. В состоянии покоя больной дискомфорта не испытывает. Утренней скованности при заболевании не отмечается, если не считать стартовой боли в начале движения. Другие признаки — незначительная отечность мягких тканей, покраснение кожи. Но чаще эти симптомы отсутствуют.
При усугублении состояния больного признаки принимают более выраженный характер. Боли становятся интенсивными, ограничение подвижности в сочленениях — более сильными. В зависимости от того, какие суставы грудины повреждены, реберный артроз имеет отличия.
При разрушении костных и хрящевых структур между ребрами и позвонками характерны следующие симптомы:
- появление болевых ощущений в спине в области грудной клетки;
- дискомфорт усиливается при глубоких вдохах и во время движения;
- в зоне локализации воспаления может отмечаться отек тканей и болезненность;
- появляются рефлекторные спазмы в области позвоночника;
- в суставах постепенно ухудшается подвижность, которая приводит к сильным болям даже при дыхании;
- скованность при движении проходит в короткое время;
- во время движения могут возникать хруст и щелчки в спине.
Иногда реберно-позвоночный артроз какое-то время протекает бессимптомно. Часто узнать о болезни удается случайно, при плановой рентгенографии. Сначала признаки выражены слабо. Однако клиническая картина изменяется с прогрессированием патологии. Симптомы усиливаются к концу дня после продолжительного напряжения спины, вызывая ее утомление. Воспаление распространяется в основном на сочленения нижней части грудной клетки. Наиболее часто этот вид патологии диагностируют у женщин старше 40 лет.
Воспаление соединения ребер с грудиной встречается намного реже. В основном оно развивается из-за системных заболеваний, травм и инфекций. Клинические признаки реберно-поперечного артроза:
- появление неприятных ощущений по краю грудины;
- выраженный болевой синдром возникает при максимальном вдохе;
- воспаление реберно-поперечных сочленений незначительно;
- при пальпации отмечается легкий отек мягких тканей;
- рефлекторные спазмы в области позвоночника отсутствуют;
- скованность подвижности суставов продолжается достаточно долго.
Этот вид заболевания редко приводит к серьезной деформации грудной клетки, не вызывает сильной боли при дыхании. Течение патологии более благоприятное, чем при реберно-позвоночной.
Любой из видов артроза негативно влияет на осанку. В состоянии покоя и при движении у больного формируется перманентно-сутулая поза, когда плечи опускаются и поворачиваются вперед. При отсутствии лечения в структуре позвонков и сухожилий продолжают формироваться дистрофические процессы, разрушающие целостность костно-хрящевого аппарата. Если болезнь принимает тяжелое течение, решается вопрос о трудоспособности такого пациента и о его дальнейшей инвалидности.
Суставы грудины
Тип сустава Рукояточный сустав. По внешнему виду похож на хрящевой симфизарный сустав (ограниченно подвижный). Сустав мечевидного отростка. Хрящевой неподвижный (синхондрозный). Обычно окостеневает с возрастом.
Сочленение Рукояточный сустав. Между рукояткой и телом грудины, располагается рядом со вторым реберным хрящом. Сустав мечевидного отростка. Между телом грудины и мечевидным отростком. Сустав обозначает нижнюю границу грудной полости.
Суставы грудины: вид спереди
Методы диагностики
Чтобы выявить артроз реберно-позвоночных сочленений, потребуются различные методы диагностики. Это нужно, чтобы выявить поражение этих суставов, которые способны маскироваться под целый букет болезней спины. С этой целью пациенту назначаются следующие виды инструментальных методов:
- рентген грудной клетки в нескольких проекциях. Дает возможность обнаружить остеофиты, незначительные деформации, косвенные признаки воспалений. Выраженные дистрофические нарушения специалист может определить без помощи рентгенографии;
- компьютерная томография более информативна на начальных стадиях болезни, чем рентгенография;
- магнитно-резонансная томография — самый эффективный способ выявить заболевание на ранних стадиях;
Последние два метода проводятся не всегда. Это связано с дорогим оборудованием. Не все клиники располагают сложной аппаратурой и не всем пациентам стоимость диагностики доступна.
- ультразвуковое исследование позволяет обнаружить явление синовита.
Лабораторно-клинические тесты при реберно-позвоночных артрозах неэффективны и мало как отражаются в них. В диагностических целях их не используют.
Диагностические мероприятия
Первое, что делает врач – уточняет жалобы больного и собирает анамнез (наличие травм, повреждений спины, инфекционных болезней, наследственность, тяжелые условия труда и т. д.). Далее проводится внешний осмотр, при котором можно выявить умеренную отечность тканей и покраснение кожи в области пораженных суставов. Поставить точный диагноз позволяют инструментальные методы исследования, с помощью которых можно определить локализацию и степень выраженности патологического процесса.
На рентгене можно увидеть разрастание костной ткани
Для этого проводятся:
- рентгенография в нескольких проекциях – позволяет выявить костные разрастания, деструктивные процессы и некоторые признаки воспаления;
- УЗИ – с его помощью можно обнаружить воспаление внутренней суставной оболочки (синовит);
- КТ – метод информативен на ранних стадиях;
- МРТ – наилучший способ диагностики в начале болезни.
Чаще всего врачи ограничиваются рентгеном, так как последние два исследования проводятся сложнее и стоят дороже.
Лабораторные исследования не имеют диагностического значения, поэтому их обычно не проводят. В анализе крови могут наблюдаться изменения, присущие течению какого-либо заболевания, на фоне которого развился вторичный артроз. Так, лабораторными проявлениями воспаления является повышение лейкоцитов и ускорению СОЭ. Эти признаки не являются специфичными.
Нет рекламы 3
Методы лечения болезни
Заболевания опорно-двигательного аппарата требуют комплексного подхода. Лечение должно быть направлено на купирование боли, устранение воспалительного очага, восстановление тканей, предупреждая дальнейшее разрушение суставов и сухожилий. Терапия реберно-позвоночных артрозов включает следующие меры:
- Использование лекарственных препаратов.
- Физиопроцедуры.
- Мануальная терапия.
- Массаж.
- Посещение санитарно-курортных учреждений.
- Народная медицина.
Медикаментозное лечение
Чтобы облегчить боль и воспаление в поврежденных областях, пациенту назначаются обезболивающие и нестероидные противовоспалительные препараты. Их действие направлено на снижение болевого синдрома, устранение воспаления и отека тканей. Продолжительность приема таких препаратов зависит от стадии заболевания, клинической картины и не оказывает негативного воздействия на другие органы и системы. Использовать нестероидные противовоспалительные средства можно на любой стадии болезни, но наибольшая эффективность от такой терапии отмечается, когда сустав еще не деформирован.
Хотя видео о лечении остеохондроза, все изложенные принципы актуальны и для темы этой статьи:
Широко применяется в терапевтических целях лекарственные препараты для наружного применения. Они нормализуют кровообращение в тканях, улучшают их питание, устраняют воспаление, отеки, боль. В эту категорию входят мази и гели. Самая оптимальная для эффективного использования гелей, мазей — начальная и средняя стадии патологии. Как только суставы начинают претерпевать дистрофические изменения, результат от такого лечения сводится к нулю.
При сильных мышечных спазмах больному назначаются миорелаксанты для снятия напряжения, расслабления тканей в поврежденных болезнью местах. Для восстановления хрящевых структур используются хондропротекторы. В их составе содержатся хондроитин и глюкозамин, которые по своим свойствам близки к натуральным суставным структурам. Эти лекарства призваны укреплять и защищать больное сочленение, стимулируя его восстановление и регенерацию.
Применение лекарственных препаратов – это симптоматическое лечение, которое без комплексного подхода не в состоянии полностью избавить человека от проблемы.
Физиотерапия и ЛФК при реберных артрозах
Физиотерапия и физические упражнения укрепляют мышцы сочленений, увеличивают их выносливость. Они способствуют снижению массы тела, чем сокращают нагрузку на суставы. Посильные занятия спортом, физическая активность благоприятствуют восстановлению хрящевой ткани, что помогает бороться с болезнью. После занятий лечебной физкультурой мышцам необходимо расслабиться, поэтому больному потребуются курсы массажа.
Физиотерапевтические методики при реберно-поперечном артрозе:
- лазерная терапия. Под воздействием лазерного луча, действующего на область локализации воспаления, удается иссечь поврежденные ткани и купировать очаг разрушения сустава. Боль и отек постепенно проходят. Чтобы процесс не возобновился, больному необходимы систематический диагностический контроль, прием хондропротекторов;
- магнитотерапия. Методика аналогична лазерному лечению, за исключением того, что действующим механизмом в ней выступает магнит;
- ультразвук и фонофорез;
- гальванизация;
- иглотерапия. Относится к мануальной терапии. Этого недостаточно для полного исцеления. Используется в комплексе с другими технологиями.
Наибольший терапевтический эффект от таких методик достигается при лечении больного в санитарно-курортных условиях. Так пациент может комплексно подходить к проблеме. Методы мануального лечения, фито- и гирудотерапии пока недостаточно изучены, поэтому не рекомендуются в качестве самостоятельных терапевтических методик.
Радикальные методы лечения
Когда в суставах уже начинаются деформации, консервативная медицина не в состоянии бороться с артрозом. Больному показано оперативное лечение. При несложных случаях деформации, дистрофии из поврежденного сочленения иссекаются фрагменты разрушенного хряща. После операции воспалительный процесс удается купировать.
Если дистрофические изменения слишком выражены, то хирургическое лечение проводится эндопротезированием с заменой деформированного костного соединения на искусственное. После радикального лечения наступает период реабилитации, включающий прием медикаментов, лечебную физкультуру, соблюдение диеты, профилактические мероприятия.
Возможные осложнения
Любое заболевание без лечения чревато развитием серьезных осложнений, реберно-позвоночный артроз — не исключение. Столкнувшись с болезнью, люди редко обращаются за помощью к специалистам. Вместо этого они лечатся народными средствами, что не всегда оправдано.
Если не лечить воспаление реберно-поперечных и позвоночных сочленений, то их состояние может существенно усугубиться. К осложнениям относятся:
- ограничение подвижности, функциональности сочленений;
- сдавливание нервных волокон, кровеносных сосудов, снабжающих ткани кислородом и питательными веществами;
- развитие хронических заболеваний позвоночника, деформаций суставов, формирование остеофитов;
- появление патологий во внутренних органах.
Опираясь на симптоматику реберно-позвоночных патологий, врач может диагностировать болезни легких или сердца — клиническая картина этих патологий довольна похожа. В этом кроется коварство болезни. Неправильная диагностика или неверно назначенное лечение — дополнительные причины развития осложнений у больного.
Как предупредить развитие патологии?
Как предупредить развитие артроза реберно-позвоночных суставов? Зная причины, развития дегенеративных нарушений можно избежать, если заниматься их профилактикой. Исключение — травмы спины, которые предупредить невозможно. Для профилактики реберно-позвоночных артрозов врачи рекомендуют физическую активность: больше ходить пешком, ездить на велосипеде, плавать, включать разные виды физических нагрузок.
Хорошим профилактическим эффектом обладает хула-хуп. Вопреки всем мифам, что это приспособление для вращения туловищем негативно сказывается на состоянии внутренних органов, прекрасно прорабатываются все позвоночные хрящи и сухожилия. Улучшается циркуляция крови вдоль спины, ткани получают больший объем кислорода и питательных веществ.
Контроль массы тела также предупреждает развитие патологических нарушений в сочленениях. Важно придерживаться специальной диеты, чтобы не набирать вес, но питаться полноценно и сбалансированно. При чрезмерных нагрузках на костные соединения у спортсменов и людей, чья работа связана с тяжелым физическим трудом для предупреждения артроза необходимо разумно подходить к тренировкам или нагрузкам.
Если появились первые признаки, схожие по своей симптоматике с заболеваниями костных сочленений, следует обратиться к врачу, пройти полное обследование. Если диагноз подтвердится, помните: реберно-поперечный артроз – не приговор, а призыв к действию. Комплекс методов консервативной терапии и физиолечения помогут справиться с болезнью.
Профилактика
Профилактические рекомендации при различных заболеваниях опорно-двигательного аппарата едины и заключаются в контроле массы тела, умеренных физических нагрузках и правильном питании. Лицам пожилого возраста следует принимать витаминно-минеральные комплексы, так как полезных веществ, получаемых из пищи, им будет недостаточно.
Самое главное правило – это своевременное обследование у врача (особенно при появлении болевого синдрома) и прохождение профосмотров. Важное место в профилактике артроза занимает обнаружение и своевременная коррекция врожденных патологий опорно-двигательного аппарата. Больным и лицам из группы риска следует минимизировать продолжительные механические и статические нагрузки на суставы.