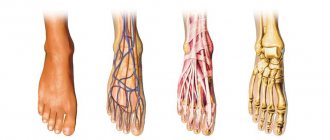
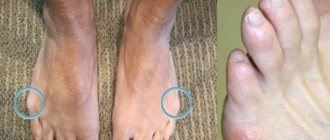
Деформация «косточек» больших пальцев ног – одна из распространенных проблем, которыми страдают представительницы прекрасного пола. У мужчин данное заболевание встречается только в 2% случаев. Это заболевание не только уродует стопу и вынуждает женщин забыть о модельной обуви, но и вызывает боли, воспаления, нагноения, мозоли.
«Шишки» на ногах проявляются в виде деформации вследствие отклонения первого пальца стопы. Чем больше первый палец отклоняется в сторону малых, тем деформация становится сильнее, а «шишки» становятся болезненными и прогрессирует ограничение движений в суставе. Hallux valgus – термин, который включает в себя отклонение первого пальца наружу и внутрь.
Особенности
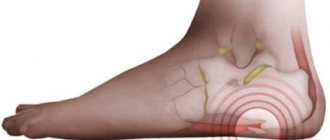
При болезненной выпуклости на наружной части стопы у основания мизинца ортопеды диагностируют деформацию Тейлора, или «болезнь портных». Впервые подробное описание и диагностику провел американский специалист Х. Дэвис в 1949 году, отметив полную идентичность развитию Hallux Valgus.
Воспаленный участок формируется на латеральной поверхности головки кости мизинца, заставляя отклоняться палец внутрь. Боль может отдавать в латеральную часть стопы, провоцировать воспаление связочного аппарата, костной и хрящевой ткани. Характерные особенности:
- передний отдел стопы расширяется, увеличивается угол между 4-м и 5-м пальцами;
- мизинец приобретает форму дуги, при варусном подвиде может накладываться на безымянный крестообразно;
- на внешней стороне формируется «косточка».
Длительное время патология развивается бессимптомно. Ступня постепенно увеличивается в объеме за счет нароста, увеличения четвертого межплюсневого угла. Консервативное лечение устраняет болезнь только на начальной стадии. В большинстве случаев проводится оперативное вмешательство разными методами.
Причины
Заболевание встречается не часто, но не является редкой патологией. В большинстве случаев появление болезненного нароста ортопеды связывают с генетической предрасположенностью и наследственными факторами риска. У многих пациентов образование наблюдается на двух ногах одновременно.
При диагностике причины деформации Тейлора условно делятся на несколько видов:
- Посттравматические. Нарост формируется после перелома, неправильного срастания костей, на фоне частых подвывихов и вывихов.
- Структурные. Причины связаны с аномальным нарушением при внутриутробном формировании свода стопы. Генетически слабый связочный аппарат не удерживает пальцы в правильном положении при ходьбе или беге. Патологическое перераспределение нагрузки провоцирует расширение переднего отдела, его деформацию.
- Функциональные. Врожденные или приобретенные особенности походки, при которых основная нагрузка наружный отдел. Проблему усиливает ношение тесной или узкой обуви.
Пятая плюсневая кость часто деформируется на фоне врожденного косолапия, патологического отсутствия мелких костей в области мизинца. В ответ на повышенную нагрузку происходят разрастание головки кости, изменения в структуре хрящевой ткани.
Основные факторы, повышающие риск развития болезни:
- остеопороз;
- рахит;
- воспалительные заболевания суставов;
- лишний вес;
- аномальное строение стопы;
- отсутствие физической нагрузки, малоподвижный образ жизни;
- системные заболевания соединительной ткани;
- нарушение выработки коллагена в организме.
К формированию наростов приводит аномальное строение мизинца, включая молотковидную или гантелевидную форму костей. В группе риска – люди, в анамнезе которых присутствует детский церебральный паралич, контрактура Ледерхоза и менингит.
Внешней причиной деформации может стать ношение тесной обуви с узкими носками и высоким каблуком. Такие туфли соединяют пальцы ног, неправильно перераспределяют нагрузку стопу, провоцируют расхождение плюсневых костей веером, деформируют головку.
Что такое гигрома?
Если сухожильным соединениям или суставам стопы нанесена травма, ни в коем случае нельзя оставлять ее без внимания. В местах надрыва часто начинаются серьезные патологические изменения, клетки соединительных тканей дегенерируют, формируется сухожильная киста, которая и носит название «гигрома».
Хотя на ощупь гигрома и кажется достаточно жесткой, на самом деле внутри она полая. Оболочка представляет собой хрящевую капсулу, содержащую густую массу желтоватого цвета. Клетки гигромы делятся, что объясняет постепенное увеличение ее в размерах.
Симптомы и признаки
На начальной стадии образование у пятого пальца практически незаметно. По мере роста наблюдаются следующие симптомы:
- пульсирующая боль, жжение и дискомфорт, которые усиливаются при ходьбе или активных движениях;
- ноющие боли в положении покоя;
- проблемы при выборе обуви из-за расширения стопы;
- болезненный мозоль у основания мизинца;
- отечность;
- покраснение кожи;
- появление натоптышей.
Анатомические изменения в строении стопы приводят к сильным болям, заставляя человека менять походку. Нередко сустав приобретает молоткообразную форму, мизинец заходит на четвертый палец,
Гигрома стопы у ребенка
Шишка на подъеме ноги у ребенка – явление редкое. Чаще всего оно возникает из-за неправильно подобранной обуви. Чтобы избежать такой неприятности в будущем, старайтесь не допускать того, чтобы обувь ребенка была ему мала, жала в пальцах или натирала мозоли. Тщательно следите за размером, не позволяйте детям носить то, из чего они выросли. Стопа в такой обуви неестественно изгибается и деформируется. Ситуация усугубляется еще и тем, что косточки и жилки у ребенка хрупкие, и навредить им особого труда не составит, а вот восстановить может не получиться.
Также гигрома на подъеме стопы может появиться у детей-спортсменов, сильно нагружающих ноги. За здоровьем таких детишек необходимо следить особенно тщательно.
Показания для проведения операции
На начальной стадии снизить нагрузку на пораженный сустав и уменьшить боль помогает консервативная терапия. Но полностью избавиться от деформации можно только с помощью оперативного вмешательства. Среди основных показаний к проведению резекции:
- непроходящие мозоли, перерастающие в гнойные раны, язвы, угрожающие сепсисом, некрозом кожного покрова;
- потеря эластичности связочного аппарата, невозможность согнуть или разогнуть мизинец;
- потеря опоры на стопу, при которой человеку сложно стоять или ходить;
- частые рецидивы гнойного бурсита;
- потеря чувствительности при поражении нервных окончаний.
Деформация Тейлора приводит к снижению качества жизни. Боль ограничивает подвижность, приводит к инвалидности в молодом возрасте. Непроходящий воспалительный процесс провоцирует разрушение хрящевых пластин, ускоряет развитие остеоартроза.
Основное показание к оперативному удалению костного нароста – результаты рентгенографии. При получении снимка ортопед замеряет величину угла между 4 и 5 пальцами, величину головки сустава. На выбор тактики может повлиять степень выраженности деформации, наличие плоскостопия или косолапия у пациента, развитие бурсита и других воспалительных процессов.
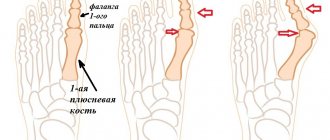
Стадии вальгусной деформации большого пальца ноги
Врачи травматологи-ортопеды Клиники на Комарова выделяют несколько стадий деформации:
- Первая стадия: смещение не больше 20 градусов. Неприятных ощущений нет, только эстетическое неудобство.
- Вторая стадия: смещение 20-30 градусов. При длительной ходьбе появляются болевые ощущения.
- Третья стадия: смещение 30-50 градусов. Косточка не дает ходить, болит, подобрать удобную обувь становится непросто.
- Четвертая стадия: смещение больше 50 градусов. Постоянная боль и непрекращающийся воспалительный процесс приносят мучения даже в состоянии покоя. Деформация начинает затрагивать и другие фаланги пальцев.
Особенности при проведении операций
Механизм развития патологии Тейлора или болезни портных во многом зеркально отражает патогенез вальгусной деформации большого пальца стопы при Hallux Valgus. это позволяет хирургам использовать идентичные методики лечения и проведения операций.
Цель хирургического вмешательства – восстановить биомеханические связи в переднем отделе стопы, улучшить состояние связочного аппарата, устранить эстетический дефект. Необходимо убрать вальгусную деформацию пятой плюсневой кости, вернуть в естественное положение параболу положения мизинца.
Первые практики хирургического лечения больной косточке ноги
В начале операции, лечащие больную косточку, были ужасны. Хирург-ортопед просто-напросто удалял выступающую часть кости. Спустя время болезнь появлялась снова, причем в более обостренной форме, а боль становилась ещё сильнее.
Следующим шагом в лечении стала операция по Вредену, которую назвали в честь человека, который ее создал – известного русского хирурга Р.Р. Вредена. В ходе этой операции пациент испытывал меньшую боль. Метод заключается в полном удалении воспаленной плюсневой кости на большом пальце ноги. В итоге, большой палец ноги перестает быть связанным со стопой и держится лишь на мягких тканях. Как ни странно, когда все заживает, люди чувствуют себя относительно хорошо, боль проходит, возвращается возможность ходить и вести обычную жизнь. Такая практика существует до сих пор. Казалось бы, что дальше развивать лечение больной косточки не нужно, но медицина продолжила прогрессировать.
Преимущества миниинвазивных методик
При раннем обращении в 80% случаев хирурги назначают малотравматичные операции на стопе. Работа проводится через небольшие надрезы или точечные проколы. Преимущества методик:
- позволяют исправлять сложные деформации за одну процедуру;
- дают предсказуемые результаты;
- одновременно можно оперировать две ступни;
- при чрезкожной методике пациент может становиться на ноги и свободно передвигаться с первого дня;
- не требуется наложение гипсовой повязки или применение костылей.
Миниинвазивные операции относятся к сфере узкой специализации, проводятся хирургами-ортопедами высокой квалификации с применением специальной технической базы.
Операции при деформации Тейлора занимают от 25 минут до часа, могут одновременно выполняться на двух ногах. В большинстве случаев не наблюдается обильной кровопотери, что сокращает период реабилитации.
Удаление шишки на ноге народными методами
Удалить шишку на ноге народными средствами вполне реально. Однако к такой методике допустимо прибегнуть только в том случае, если проведено обследование и не выявлено онкологического новообразования, тяжёлых воспалительных процессов, повреждений соседних тканей.
При появлении «косточки» на пальцах ног или на стопе можно воспользоваться следующими народными методами:
| Компресс с глиной | Для приготовления лечебного компресса понадобятся: · голубая глина – 50 гр; · йод – 5 капель; · спиртовой настой ромашки. В глубокой ёмкости глину залить настоем ромашки. Настой подливать постепенно, чтобы получилась густая сметанообразная масса. После этого добавить йод и интенсивно перемешать. Смесью намазать ногу в области появления шишки, обернуть плёнкой или целлофановым пакетом, сверху обмотать бинтом. Компресс держать всю ночь, на утром обмыть ногу мыльным раствором. Процедуру повторять ежедневно. Такой метод отлично устраняет боль, снимает воспаление, со временем позволяет уменьшить/полностью убрать шишку на ноге. |
| Компресс с йодом и аспирином | Требуемые компоненты: · йод – целый небольшой флакон; · аспирин – 6 таблеток. Таблетки измельчить до порошкообразного состояния, йод вылить в миску, оба компонента совместить и перемешать. Компресс приложить на 1,5 часа. Возможно появление ощущения жжения. Если оно не сильное, нужно перетерпеть. Если же возникает сильный дискомфорт, можно добавить в смесь растолченный лист алоэ или каланхоэ. В данном случае время процедуры увеличивается до 3 часов. Компресс снимает отечность, устраняет боль, позволяет уменьшить размер шишки. |
| Компресс с медицинской желчью | Медицинскую желчь можно приобрести в аптеке. Неразбавленной смесью хорошенько смочить стерильную повязку, приложить в области шишки. Держать компресс в течение всей ночи, повторять процедуру ежедневно. Медицинская желчь – мощное обезболивающее средство. Кроме этого, улучшает отток лимфы, нормализует кровообращение, обладает рассасывающим действием. Согласно отзывам специалистов, ежедневные компрессы с желчью позволяют растворять отложения солей, шишка постепенно исчезает, а стопа приобретает прежнюю правильную структуру. |
| Ванночка с солью | Для приготовления лечебной ванночки необходимы: · морская или крупная пищевая соль – 100 гр; · горячая вода – 3 л. В тазик с горячей водой высыпать соль. Перемешать и подождать, пока вода остынет до комфортной температуры. Опустить ноги в тазик и держать до тех пор, пока вода не станет прохладной. Протереть ноги насухо махровым полотенцем, сделать интенсивный массаж ступней, надеть тёплые носки. Солевые ванночки отлично снимают отечность, устраняют болевые симптомы, улучшают отток лимфы, что способствует уменьшению размеров шишки. |
| Ванночка с кожурой картофеля | Требуется: · картофель – 1 кг; · горячая вода – 4 л. Картофель очистить от кожуры. Очистки поместить в кастрюлю с водой (3 л), поставить на огонь, довести до кипения. Снять с огня, перелить в тазик, налить ещё литр горячей воды. Дождаться, чтоб вода достигла температуры, комфортной для ног. Длительность процедуры – до полного остывания раствора. Ванночки с картофельной кожурой улучшат состояние кожи ног, устранят воспалительные процессы, укрепят повреждённые связки и сухожилия, ускорят отток лимфы. |
| Яичная мазь | Необычный, но очень эффективный метод устранения шишек на ноге. Необходимо целое сырое яйцо положить в стакан и залить его уксусной кислотой. Дождаться, когда яичная скорлупа полностью растворится. После этого налить в стакан 15 мл жидкого скипидара. Для получения густой смеси добавить свиного жира. Полученную массу наносить на область шишки дважды в день. Этот рецепт при регулярном применении поможет быстрее избавиться от «косточки» на ноге. |
Если шишка на ноге обнаружена на ранней стадии, народные методы помогут не только снять неприятные симптомы, но и позволят со временем избавиться от болезненного нароста. Для улучшения терапевтического эффекта рекомендуется сочетать представленные рецепты с ежедневным массажем.
Основные виды операций
При диагностированной патологии Тейлора врачи предлагают следующие варианты оперативного удаления болезненного дефекта:
- дистальные остеотомии (при 1-м и 2-м типах заболевания);
- остеотомии на уровне диафиза кости (при 2-м или 3-м типе);
- операции в проксимальном отделе при выраженной деформации 4-го и 5-го типов.
В последнем случае наиболее популярны и эффективны: дистальная поперечная остеотомия пятой плюсневой кости по методике Hohmann, Wilson, Mitchel, Helal и дистальная шевронная остеотомия.
Некоторые специалисты отдают предпочтение перкутанной дистальной остеотомии (операция Остина или СHEVRON), которая выравнивает ось стопы. Методика показана при образовании молоткообразной кости, не требует вмешательства на связочном аппарате.
В большинстве случаев дополнительно проводится операция на мягких тканях. Специальная пластика предполагает иссечение части поврежденной капсулы, которая остается в растянутом положении после удаления костного экзостоза. Хирург проводит транспозицию сухожилия от основной фаланги пальца к головке плюсневой кости для ее удержания в правильном положении.
Классическое удаление экзостоза
На начальной стадии рекомендуется миниинвазивная методика, при которой хирург делает у основания пальца проколы. С помощью специального тонкого бура стачивает и удаляет костный нарост и корректирует форму головки, делает ее более естественной.
На внутренней стороне стопы через второй прокол в теле плюсневой кости делается тонкий пропил треугольной формы. Головка опускается в образовавшуюся выемку, палец принимает правильное положение относительно продольной оси. Проколы закрываются внутрикожными швами, на стопу накладывают корригирующую повязку и плотно фиксируют во время перевязки.
Операция по SERI
Миниинвазивный метод рекомендуется при 1-й и 2-й стадиях болезни Тейлора. Во время вмешательства на внешней стороне стопы выполняется небольшой разрез, через который хирург удаляет до трети головки кости. После уменьшения деформированного участка палец фиксируется в естественном положении с помощью металлических спиц небольшой длины. При этом специалист не затрагивает сухожилия, что сокращает время восстановления и заживления раны.
Характерная особенность операции по методике SERI – работа проводится через разрез длиной не более 2−4 см. Спицы удерживают головку кости в правильном положении. Постепенно формируется мышечный каркас. После полного заживления и реабилитации металлические стержни можно удалить.
CHEVRON
Шевронная остеотомия используется для устранения деформаций с 1962 года. Операция позволяет уменьшить угловые размеры и сблизить 4-ю и 5-ю кости плюсны, реконструировать их анатомическое положение. Для проведения требуется надрез не более 3−4 см.
Основные этапы:
- хирург разрезает кожу на ступне под поврежденным плюснефаланговым суставом;
- расширяет суставную капсулу и травмированные связки, иссекает усохшие при деформации волокна;
- после сжатия прооперированных связок уменьшается угол между 4-й и 5-й костями, устраняется причина патологии;
- врач делает дополнительный надрез на боковой стороне стопы, удаляет костное новообразование;
- сдвигает головку кости, фиксирует мизинец титановым болтом или скобами.
На последнем этапе операции проводится рентгеноскопия стопы: хирургу необходимо убедиться в правильном расположении плюсневых костей. Болты должны оставаться в ноге не менее 3 месяцев.
Остеотомия Scarf
При средней и тяжелой форме деформации с углом до 40° применяется скарф-остеотомия. Она позволяет устранить сильный разворот мизинца относительно стопы и продольной оси. Преимущества методики:
- позволяет врачу смещать и разворачивать костные фрагменты для достижения оптимального соединения и правильного положения;
- при необходимости легко укоротить плюсневую кость или удлинить ее при врожденной аномалии, недостатке продольной величины;
- можно сместить фрагмент вверх или вниз для коррекции нагрузки при ходьбе и снижении риска рецидива;
- хирург может одновременно устранить вальгусную деформацию у основания большого пальца, которая часто осложняет течение синдроме Тейлора.
Во время остеотомии Scarf хирург делает тонкий надрез со стороны ступни, разделяет плюсневую кость зигзагообразно (в виде буквы Z), полностью отделяя головку. С помощью титанового болта укрепляет ее в анатомически правильном положении, одновременно корректирует длину и угол между пальцами.
Во время операции дополнительно укрепляют сухожилия, при необходимости рассекают и укорачивают. Это повышает гибкость волокон, помогает удержать кость в анатомически правильном положении. все манипуляции проводятся под общей анестезией.
Операция Вейля
При выраженном плоскостопии у пациентов часто возникает молоткообразное и когтеобразное искривление 4-го пальца. Сочетание с искривлением и крестообразным наложением мизинца приводит к частичной потере опоры, нарушению походки.
Операция Бейля проводится под проводниковой или спинальной анестезией. При дополнительной коррекции вальгусной деформации большого пальца рекомендуют общий наркоз. Во время манипуляций хирург укорачивает плюсневые кости деформированных пальцев, восстанавливает их правильное направление относительно продольной оси. Это позволяет изменить нагрузку при ходьбе, устранить гипертонус разгибательного аппарата.
Открытоугольная остеоктомия
Выполняется с внутренней стороны, с сохранением костной ткани. При манипуляциях не укорачивается, а удлиняется часть плюсневой кости. Рекомендуется при врожденных патологиях и деформациях на фоне артроза. Для пластики используется фрагмент псевдоэкзостоза, который закрепляется титановыми спицами и болтами. Методика используется ограничено, часто сочетается с другими способами лечения синдрома Тейлора.
Косая диафизарная ротационная остетомия
Показана при межплюсневом угле от 12°. Хирург удаляет подошвенную поверхность головки кости мизинца в нижней части. Методика используется как крайняя мера при отсутствии эффективности от других способов лечения стопы портного. Противопоказана при плохом кровоснабжении нижней конечности, не исключает повторной деформации.
Послеоперационные мероприятия
- Не следует некоторое время после перенесенной операции нагружать ногу. Чаще держите ее в покое, чтобы заживление прошло удачно.
- При необходимости ухаживайте за послеоперационным швом на месте иссечения гигромы. Всю необходимую информацию вам скажет врач.
- Выполняйте все врачебные рекомендации. Возможно, вам назначат комплекс витаминов и минералов для укрепления костей и тканей.
- Постарайтесь устранить неблагоприятный фактор, который привел к возникновению шишки. Смените обувь на более удобную, осторожнее выполняйте свою работу, иначе гигрома появится снова.
Подготовка к операции
В большинстве случаев манипуляции проводятся под спинальной анестезией. Для исключения осложнений и разработки плана хирургического вмешательства пациенту назначают следующие подготовительные процедуры:
- рентгенография стопы в двух проекциях;
- биохимический анализ крови;
- коагулограмма;
- анализы на заболевания, передающиеся половым путем, ВИЧ, гепатит С;
- УЗИ нижних конечностей;
- рентген грудной клетки и органов дыхания.
При хронических заболеваниях сердечно-сосудистой, эндокринной систем требуется дополнительная консультация и обследование профильных врачей.
Ставим диагноз правильно
Для того чтобы диагноз был поставлен верно, а лечение назначено своевременно, необходимо точно определить природу происхождения шишки на подъеме ноги. Для этого используются следующие методы медицинской диагностики:
- УЗИ. С помощью этого метода можно определить, где расположено новообразование и какого оно размера.
- Рентген. Позволяет с точностью определить место локализации шишки и назначить дальнейшее лечение. На рентгеновских снимках хорошо различимы внутрикостные повреждения или травмы суставов.
- Магнитно-резонансная или компьютерная томография. Применяется в особенно серьезных случаях, если внутренние повреждения не удается увидеть с помощью двух предыдущих методов.
- Диагностическая пункция. Самый точный способ определения природы новообразования. Для этого на исследование берут внутреннее содержимое шишки специальной иглой. С помощью пункции определяют доброкачественность шишки.
Тот или иной метод диагностики вам может назначить только врач, исходя из результатов внешнего осмотра.
Период реабилитации после операции
В первые сутки пациенту рекомендуют оставаться в клинике под наблюдением хирурга. Больному подбирают специальные ортезы – ботинки Барука, которые при ходьбе снимают нагрузку с переднего отдела и пальцев на пятку. Такую обувь необходимо носить не менее 6 недель. В тяжелой ситуации можно дополнительно опираться на костыли, ограничить физическую активность.
После операции в течение 2 недель рекомендуется:
- постельный режим;
- подкладывать под ноги подушку или валик, чтобы стимулировать отток лишней жидкости;
- при сильных болях накладывать холодные компрессы по 30 минут до 4 раз в сутки.
Для уменьшения болевого синдрома врач индивидуально подбирает препараты, рассчитывает дозировку для домашнего применения. Отечность начинает уменьшаться на 3−5-е сутки после операции. Через 14 дней рекомендуется повторно посетить хирурга для удаления накожных швов.
Через 6 недель больного направляют на повторную рентгенограмму. При выраженной положительной динамике и отсутствии противопоказаний разрешена ходьба без корригирующих ортезов с нагрузкой на пальцы стопы.
У некоторых пациентов старшего возраста отечность может сохраняться длительное время, что связано с пониженным тонусом вен конечностей. В такой ситуации назначаются лимфотропная терапия, контрастные ножные ванны.
Советы специалистов
- Категорически запрещаются попытки вскрыть или проткнуть гигрому самостоятельно, в надежде, что содержимое выйдет и она рассосется. Этого не произойдет, вы только нанесете вред своему здоровью и усугубите ситуацию.
- На травмированном месте ноги используйте специальные мягкие вкладыши, когда носите обувь. Если гигрома доставляет сильное неудобство, можно попробовать специальную ортопедическую обувь.
- Народные средства лечения следует использовать только в дополнение к основному. И не забывайте о необходимости консультации специалиста. Не занимайтесь самолечением!
Противопоказания к операции
Абсолютными или временными ограничениями для проведения остеотомии на ступне являются:
- остеопороз и пониженная регенерация костной ткани;
- обострение ревматоидного артрита;
- ожирение 3−4-й степеней;
- острая стадия инфекционных заболеваний.
Миниинвазивные операции разрешены при варикозном расширении вен, бурсите сустава.
Синдром Тейлора приводит к образованию у основания мизинца болезненного нароста, отеку, мозолям. Новые методы хирургического лечения позволяют избавить больного от осложнений, вернуть походке легкость.