Процесс расшифровки результатов обследования
После того, как доктор-рентгенолог получает снимки рентгенографии, ему необходимо осуществить их интерпретацию, и составить заключение.
Для расшифровки результатов существует специальная техника, названная схемой Хильгенрейнера. В ней фигурируют такие категории:
- ацетабулярный угол;
- линия Хильгенрейнера;
- расстояние между метафизарными пластинками и линией Хильгенрейнера, обозначаемое буквой h;
- расстояние от h до нижних контуров вестибулярной пластины, обозначаемое как d.
Ацетабулярный угол определяется как область между двумя плоскостями – линией эпсилонобразных хрящей и касательной, проходящей вдоль края суставных впадин.
Линия Хильгенрейнера проводится горизонтально, через У-образные хрящи по нижним точкам подвздошной кости.
Расстояние h отсчитывается от линии Хильгенрейнера до середины метафизарной пластинки проксимального отдела кости бедра. По нему можно отследить, на сколько смещена головка кости бедра по отношению ко впадине сустава.
Промежуток d показывает латеральное смещение головки по сравнению с вертлужной впадиной.
Схема даёт возможность представления сустава в трёхмерной проекции. Даже на самых ранних стадиях она даёт возможность обнаружить большинство патологий и нарушений развития сустава.
Для большей достоверности в схеме предусмотрено проведение дополнительных показателей – линии Кальве и Шентона. Первая из них соединяет верхний край шейки бедра с наружным краем подвздошной кости, и в норме она должна быть непрерывной. Если линия прерывается, это может говорить об отсутствии целостности суставного аппарата.
Линия Шентона представляет собой продолжение окружности вертлужной впадины, в виде проекции на медиальную поверхность шейки бедра. Её разрыв означает латерально-проксимальное смещение бедренной кости.
Как расшифровывается рентгенограмма тазобедренного сустава ребёнка по схеме Рейнберга
В этой технике интерпретации снимков используются срединная крестцовая линия, горизонтальная линия, проходящая через верхушки У-образных хрящей и центры ядер окостенения в головках бедренной кости (линия А), а также вертикальная линия, проведённая через верхне-латеральный выступ вертлужной впадины (линия Б). Кроме того, определение нормы состояния сустава связано с расположением нижнего края шейки бедра – при нормальном развитии сустава он пересекает нижний контур паховой кости.
Между линией Б и срединной крестцовой проводится вспомогательная линия , длина которой помогает оценить состояние сустава.
Дисплазия определяется, если проксимальный конец бедренной кости находится выше линии А и как бы снаружи от плоскости Б.
Что представляет собой схема Омбредана
В процессе исследования результатов рентгенографии, врач на снимке проводит по синостозам горизонтальную линию, соединяющую лонную и подвздошную кости. Вертикально опущенный перпендикуляр проводится к наружному краю вертлужной впадины сустава. Этим перпендикуляром суставная полость делится на равные сегменты, по отношению к которым и оценивается соответствие анатомии сустава нормальным показателям.
Норма и отклонения на снимке тазобедренных суставов
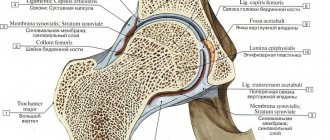
Полученное изображение сустава, если он находится в нормальном состоянии, визуализирует головку бедренной кости, расположенную в суставной впадине, имеющей вид выемки. В центре головка крепится к поверхности впадины круглой связкой и капсулой сустава. Сверху головка удерживается в нормальном положении с помощью лимбуса – хрящевой пластины. Весь суставный аппарат поддерживается снаружи мышечным корсетом бедра.
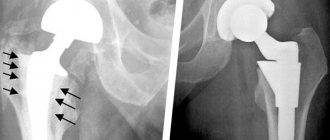
Дисплазия на снимке характеризуется задержкой развития окостенения. Ядра окостенения имеют маленький размер по сравнению с нормой. Вывих или подвывих можно обнаружить по латеральному и вертикальному смещению этих ядер, благодаря применению схем Омбредана, Рейнберга, Хильгенрейнера.
В каких случаях детям назначается рентген ТЗБ суставов
Ответственность за здоровье ребёнка с первых дней, кроме родителей, несут неонатолог и педиатр. Эти врачи проводят самый первый в жизни малыша осмотр. Что касается ортопеда, к нему родители вместе с ребёнком должны попасть не позже, чем через месяц после его появления на свет.
Однако даже до посещения ортопеда, сами родители или педиатр при первичном осмотре могут заподозрить дисплазию. Это возможно при тяжёлой форме патологии, в случае, если головка бедренной кости полностью выходит из вертлужной впадины. Если дисплазия не столь сильно поразила суставный аппарат, определить её может только специалист соответствующей квалификации.
Признаки, которые должны насторожить родителей и педиатра:
- нарушение подвижности сустава, затруднение разведения бедёр, вплоть до того, что ребёнок плачет при попытках отвести в сторону ножку;
- асимметричность паховых и ягодичных складок: на той стороне, где сустав поражён дисплазией, они выражены сильнее;
- укорочение ножки, если патология развита только на одном суставе;
- щелчковый симптом: головка бедренной кости выскакивает из впадины сустава с характерным звуком когда ребёнок сгибает ножки в коленных и тазобедренных суставах,.
Диагностика патологии может происходить непосредственно в роддоме, пока ребёнок находится там с матерью после родов. Дисплазию может выявить ортопед во время первого приёма. В любом случае, если любой из медиков обнаруживает у ребёнка признаки дисплазии, появляется необходимость визуально оценить степень поражения сустава, его строение, форму его составляющих и то, как они соприкасаются. Для этих целей врач направляет малыша на диагностические обследования.
Рентген тазобедренных суставов у детей проводится далеко не в каждом случае. Из-за того, что процедура связана с рентгеновским облучением пациента, детям в возрасте до трёх-четырёх месяцев вообще не рекомендуется делать рентгенографию. Врач-ортопед может назначить профилактические меры без проведения рентгена, например:
- использование мягких шин с разводящим мехинизмом;
- массаж ягодичных мышц;
- курс специальной лечебной гимнастики.
В каждом конкретном случае доктор принимает решение о том, направлять ли ребёнка на УЗИ сустава, или на рентген. Некоторые медики руководствуются принципом «лучше любая диагностика, чем отсутствие обследования и лечения». Осуществление рентгена целесообразно, если польза от полученной информации превышает вероятную угрозу здоровью малыша от лучевой нагрузки. В противном случае, доктор выдаёт маленькому пациенту направление на УЗИ сустава.
Причины развития заболевания
Дисплазия шейки матки и беременность
Конечно, большинство родителей, ведущих здоровый образ жизни, интересуется, откуда берется патология. А причины таковой действительно могут быть очень разными:
- Основной причиной дисплазии называют генетическую предрасположенность, которая передается по линии матери – в 1/3 случаев.
- Большие размеры плода также влияют на формирование костно-мышечного корсета, особенно при неправильном размещении ребенка в утробе происходит смещение костей. Впрочем, при любых размерах крохи аномальное положение его в матке сказывается негативно на здоровье малыша.
- Употребление матерью лекарств, как и воздействие радиоактивных веществ, пестицидов, оказывает губительное воздействие на развитие плода.
- Наличие заболеваний почек приводит к недостаточному развитию костей и суставов.
- Ярко выраженный токсикоз.
- Тонус матки, который отмечают в течение всей беременности.
- Различные проблемы со здоровьем беременной: заболевания сердца, печени, анемия, серьезное нарушение обмена веществ.
- Любые инфекции, которые беременная перенесла в течение этих 9 месяцев.
- Тугое пеленание.
Рентгеноморфометрия
Состоит в том, что проводят горизонтальную линию через оба У-образных хряща, затем от наиболее высоко расположенной точки диафиза бедра линию перпендикулярно до пересечения с горизонтальной линией. В норме длина этого перпендикуляра (h) 1-1,5 см. Расстояние от дна вертлужной впадины до перпендикуляра (D) в норме также равно 1-1,5 см. При вывихе расстояние (h) уменьшается, а (D) увеличивается. От дна вертлужной впадины проводится касательная линия к наиболее периферическому отделу крыши вертлужной впадины. Образующийся угол (a) (ацетабулярный индекс) обычно не превышает 30°, но у детей до 3-х месяцев очень вариабелен (12°- 38°). Поэтому данная схема наиболее приемлема для оценки состояния тазобедренного сустава у детей старше 3-х месяцев.
Проводится линия (Б) через верхнелатеральный выступ вертлужной впадины параллельно линии, проведенной через середину крестцовых позвонков. Таким образом, сустав разделяется на четыре квадранта. При вывихах и дисплазии центр окостенения определяется в наружных квадрантах. У детей первых дней жизни точка окостенения головки бедра отсутствует, поэтому у них при дисплазии отмечают смещение проксимального метаэпифиза кнаружи от вертикальной линии Омбреданна-Перкинса. Данная схема удобна при выявлении дисплазии у детей первых дней жизни, тем более что на нее мало влияют погрешности (небольшие перекосы) укладки.
Рентгенография тазобедренных суставов: суть метода
Дисплазия шейки матки
Классическое рентгенологическое обследование основано на способности специфических R-лучей проходить сквозь твёрдые предметы разной плотности с различной интенсивностью. Излучение этого типа было открыто ещё в конце 19 века, а уже через 15-20 лет его начали использовать в медицинских учреждениях с диагностическими целями.
Обследование пациента происходит с использованием специального аппарата. Пациента помещают в область проекции лучей, и производят фиксацию изображения, как бы фотографируя пациента. Вместо фотоплёнки – используется рентген-плёнка, обработанная химическим составом с содержанием бромистого серебра, вместо фотоаппарата – аппарат с рентгеновской трубкой, продуцирующей R-лучи.
Получаемые таким образом снимки отличаются высокой точностью и информативностью, особенно хорошо и чётко видны на них костные образования и суставы, в частности, тазобедренные.
Подготовка ребёнка и техника проведения процедуры
Перед проведением рентгенографии тазобедренных суставов нет необходимости осуществлять какие-либо специфические подготовительные меры. Для совсем маленьких пациентов нужно соблюдать обычный режим сна и кормления. Малышам старше года или полутора лет можно понятно и в общих чертах объяснить, что будет происходить во время рентгенографии, рассказать, что предстоящая процедура безболезненна, и бояться её не стоит.
Ребёнок в процессе рентгенографии лежит на спине. При этом ноги пациента должны быть вытянутыми ровно, их нельзя сгибать. У новорождённых детей ножки приближаются к телу и немного сдвигаются внутрь.
Если таз ребёнка плотно прижат кассетой к плоскости кушетки или стола, его движения не будут мешать фиксации снимка. Половые органы прикрываются защитным свинцовым фартуком, чтобы не допустить воздействия на них рентгеновского облучения.
Если нет противопоказаний к применению анестезии, процедуру можно проводить, введя маленького пациента в общий наркоз, чтобы гарантировать точность и качество снимков.
Операции при дисплазии ТБС
Дисплазия шейки матки 1 степени
Существует несколько методов хирургического лечения дисплазии тазобедренных суставов:
Операции для восстановления нормальной биомеханики сустава и увеличения стабильности. Цель таких операций – сохранить сустав и обеспечить функциональность конечности наравне со здоровой:
- Тройная (двойная) остеотомия таза, способ одномоментной двусторонней остеотомии таза R.L. Rooks.
- DARthroplasty – восстановление дорсального края (dorsal rim arthroplasty).
- Межвертельная остеотомия – применяется при увеличении шеечно-диафизарного угла (в некоторых случаях достаточно тройной остеотомии таза и ее разновидности).
Операции по уменьшению боли:
- Миотомия гребешковой мышцы (практически не применяется из-за малой эффективности).
- Денервация капсулы сустава (метод не применяется нами из-за малой эффективности).
Эти операции могут временно уменьшить боль, но не влияют на течение остеоартрита. Как правило, после этих операций приходится прибегать к другому хирургическому лечению.
- Резекционная артропластика тазобедренного сустава.
Данная операция помогает надолго избавить пациента от боли, но не может в полном объеме вернуть функцию конечности и нормальную биомеханику. Несмотря на то что многие собаки ходят не хромая, атрофия мышц все же сохраняется из-за того, что конечность полностью не нагружается и собака старается не выполнять некоторые движения. У мелких собак весом до 20 кг качество жизни хорошее. Данная операция используется как крайняя мера и применяется тогда, когда другое лечение невозможно по показаниям или из-за финансовых трудностей у хозяина, не имеющего средств на замену тазобедренного сустава.
Отдельным пунктом стоит выделить тотальную замену тазобедренного сустава. Данная операция может в полном объеме вернуть функцию конечности и применяется при неэффективности других методик.
Причины возникновения
О подтверждении нарушения первичной закладки свидетельствуют случаи сочетания дисплазии тазобедренного сустава с другими врожденными пороками.
Что до второй точки зрения, то ее сторонники считают причиной неблагоприятное влияние экзо- и эндогенных факторов на плод.
Подтверждением этого является изучение внешней среды на промышленно загрязненных территориях, где процент дисплазий значительно выше.
Итак, эти две теории дают основание для раскрытия этиологии врожденной дисплазии тазобедренного сустава.
Для дисплазии тазобедренного сустава типична гипоплазия вертлужной ямки: она мелкая, плоская, вытянутая по длине, с разной степенью увеличения скошенности свода (за 30°).
Как правило, при дисплазии тазобедренного сустава поздно появляются ядра окостенения головки бедренной кости и отставание ее развития.
Нарушена физиологическая торсия проксимального конца бедренной кости: возникает чрезмерный (более 10°) поворот (отклонение) головки и шейки бедренной кости кпереди – антеторсия или реже назад ретроверсия с увеличением шеечно-диафизарного угла.
При врожденных дисплазиях тазобедренного сустава всегда имеется дисплазия мышц, капсулы и связок.
Особенностью дисплазии, в отличие от подвывиха или вывиха бедра является то, что головка всегда центрирована в вертлужной ямке.
На современном этапе медицины врачи – акушеры, акушерки, патронажные сестры должны пройти соответствующую подготовку по диагностике врожденных пороков, особенно дисплазии, врожденного вывиха бедра, кривошеи и плоскостопия.
Что провоцирует развитие дисплазии тазобедренного сустава?
О причинах возникновения патологии еще спорят. Дисплазия может быть врожденной или развиваться в раннем возрасте, как результат нарушения закладки тканей, из которых впоследствии развивается сустав. Часть случаев все-таки происходят из-за генетической предрасположенности по материнской линии. Безусловно, проблемные беременности могут также повлиять на развитие тканей и сустава. Из этого определяют следующие факторы риска:
- токсикоз у матери,
- тазовое предлежание плода,
- слишком крупный плод, из-за чего ему не хватает места для объема движения в суставах,
- гинекологическое заболевание матери, которое может затруднять внутриутробные движения ребенка, — это может быть миома матки или спаечные процессы в тазу,
- вирусная или бактериальная инфекция в первом или втором триместре беременности,
- несбалансированное питание: нехватка витаминов группы В и Е, фосфора, йода, кальция и железа.
Возможные осложнения
Некоторые осложнения возникают уже во время проведения остеотомии, другие — в реабилитационном периоде.
- Неправильное сращение костей. Происходит по причине неправильной фиксации фрагментов костной ткани во время операции. При таком осложнении нужно повторное вмешательство.
- Несращение костей. Может возникнуть из-за тяжелых сопутствующих патологий, курения, нарушенного кровоснабжения прооперированного участка, остеопороза. Для лечения проводится повторная операция и назначается специальная реабилитация.
- Компартмент-синдром. Возникает, если во время хирургической манипуляции мышцы сильно сдавливались жгутом. Для лечения назначают определенные препараты, если случай тяжелый, проводят фасциотомию.
- Неправильная работа суставов, расположенных рядом с операционным полем. Такое осложнение характерно для отсутствия или нарушения правил реабилитации. Назначается ЛФК.
- Инфекции. Их могут заносить во время оперативного вмешательства или при неправильном уходе за раной. Для лечения назначают антибиотик, в тяжелых случаях потребуется ревизионная операция.
- Повреждение нервов — ошибка хирурга или особенность расположения нервных окончаний у пациента. Восстановить функцию поврежденного нерва нельзя.
- Тромбоэмболия. Происходит при неправильном назначении антикоагулянтов, позднем вставании с кровати, невозможности ношения компрессионного трикотажа. Чтобы устранить такое осложнение, нужно высокие дозы антиагрегантов и антикоагулянтов.
Лечение патологий хряща тазобедренного сустава в
Лечение тех или иных патологий суставного хряща в Израиле может осуществляться консервативными и оперативными методами. Консервативное лечение подобных заболеваний подразумевает:
- медикаментозную терапию;
- физиотерапию и массаж;
- лечебную физкультуру;
- диетотерапию;
- грязелечение, и т.д.
В основе консервативного лечения хряща тазобедренного сустава лежит комплексная медикаментозная терапия. Для избавления от изнуряющих болей пациентам назначаются анальгетики, а при наличии признаков воспалительного процесса – нестероидные противовоспалительные препараты. В тяжелых случаях воспаления показаны кортикостероиды (в том числе в виде внутрисуставных инъекций).
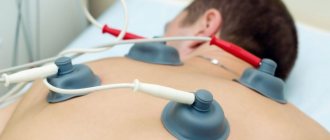
К числу важнейших методик консервативного лечения суставного хряща в Израиле можно отнести физиотерапию. Так, усилить эффект назначенных препаратов позволяет электрофорез. Кроме того, могут быть назначены магнито- и лазеротерапия, УВЧ, ультразвуковая терапия и т.д.
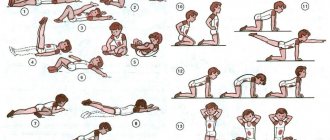
Чтобы укрепить мышцы, уменьшить отечность и боль, назначается массаж. В том случае, когда массаж выполняется регулярно грамотным специалистом, он дает выраженный положительный результат. Для улучшения питания сустава рекомендуется регулярно выполнять упражнения лечебной гимнастики, такой комплекс упражнений составляется врачом. При этом чрезмерно нагружать суставы не рекомендуется.
Хороший эффект дает нормализация питания. Больному рекомендуют включить в рацион продукты, которые содержат необходимые витамины, минералы, а также омега-3 жирные кислоты, которые могут положительно влиять на состояние тазобедренных суставов. Кроме того, диета помогает сбросить лишний вес. Все указанные методики в комплексе дают возможность замедлить разрушение хряща.
Лечение
Обнаружив в роддоме врожденную дисплазию тазобедренного сустава, начинают консервативное лечение: сначала проводят широкое пеленание, а с двух – трехнедельного до трехмесячного возраста применяют ортопедические штанишки.
Кроме того, родители обучают проводить упражнения на отведение бедер перед пеленанием. После 3 месяцев жизни обязательно делают рентгенологический контроль, убеждаются в наличии дисплазии и надевают стремена Павлика.
Преимущество их в том, что они дают свободный доступ для гигиены ребенка, позволяют активные движения ножками при фиксированных тазобедренных и коленных суставах пол углом 90° с постепенным достижением полного отведения бедер.
В зависимости от степени дисплазии стремена Павлика одевают на 3–6 месяцев. Критерием снятия стремян является полное восстановление крыши вертлужной ямки, угол которой на схеме Хильгенрейнера должен быть не более 30°.
Почему отведение бедер является лечебным моментом?
Во-первых, при отведении бедра под углом 90° головка центрирована и устранено постоянное давление на крышу вертлужной ямки, что позволяет элементам тазобедренного сустава правильно формироваться.
Во-вторых, постоянное раздражение капсулы сустава и функционирования мышц во время активных движений улучшает микроциркуляцию, что тоже положительно влияет на процесс доразвития вертлужной ямки.
| Цель лечения врожденной дисплазии заключается в том, чтобы создать оптимальные условия для доразвития свода вертлужной ямки к достижению однолетнего возраста, то есть до времени, когда ребенок начнет ходить в суставе должны быть восстановлены нормальные биомеханические параметры. | |
Классификация
Родильные деформации (детский церебральный паралич, плечевого сплетения, переломы костей, эпифизеолиз т.д.) возникают, как правило, вследствие травм во время вспомогательных акушерских вмешательств.
Приобретенные ортопедические деформации обусловлены различными заболеваниями аппарата опоры и движения: инфекционными, специфическими и неспецифическими воспалениями, опухолями, дегенеративно-дистрофическими процессами, статическими расстройствами, последствиями травм и т.д.
Однако многие из ортопедических деформаций возникают вследствие совокупности различных причин.
Удельный вес врожденных пороков развития аппарата опоры и движения очень большой. По данным Всемирной организации здравоохранения, они случаются 18 раз на каждые 10 000 новорожденных. К тому же тенденции к уменьшению количества врожденных пороков не замечается.
Ход операции
Инструментами служат остеотомы (долота) с желобообразным или плоским сечением, пилки Джильи, УЗ-приспособления для рассечения костей, электрические медицинские пилы. После фрагментирования костей в ходе остеотомии требуется их фиксация, для чего применяются спицы, пластины, винты или специальные аппараты. В некоторых случаях дополнительно накладывают гипсовые повязки, однако этого стараются избегать, чтобы не причинять дискомфорт пациентам и устранить риск развития суставных контрактур. Обезболивание — общий наркоз или местная анестезия, все зависит от общего состояния здоровья пациента и объема вмешательства.
Открытая остеотомия
Формируется широкое операционное поле, кость обнажается, отделяется надкостница и выполняется рассечение в нужной области. Фрагменты соединяются металлоконструкциями или накладывается гипсовая повязка.
Закрытая методика
Наружный разрез на коже минимален — 2-3 см. Над местом предполагаемого рассечения кости расслаивают мышечную ткань. Долото устанавливают продольно для рассечения надкостницы. После этого инструмент поворачивают перпендикулярно кости и рассекают ее несколькими ударами молотком по долоту. Близлежащие мягкие ткани, нервы и сосуды с целью предотвращения их повреждения защищают специальными инструментами.
Остеотомии также классифицируются по целевому назначению на: корригирующие (например, при неподвижности коленного сустава), направленные на улучшение опорной функции, укорочение кости или ее удлинение, деротационные и др.
Если у пациента присутствует явное искривление большого пальца стопы, ему показана проксимальная корригирующая остеотомия. Она проводится для коррекции первой плюсневой кости и нужна при следующей симптоматике:
- невозможность надевать обувь;
- болевой синдром;
- неправильная походка;
- бурсит.
Остеотомия верхней и нижней (плоскостная) челюстей может выполняться только на одну из челюстей или на обе одномоментно. Она показана при аномалиях развития, серьезных проблемах с прикусом, имеющихся негативных последствиях от проведенных ранее операций, смещениях, переломах. Хирургическое вмешательство может быть полным или фрагментарным. В результате после операции у пациентов облегчается процесс откусывания и пережевывания пищи, снижается срок износа зубов, устраняется риск разрушения зубов из-за плохого прикуса, нормализуется соотношение между челюстями, что хорошо сказывается на внешности в целом, снижается риск развития болезней височно-нижнечелюстного сустава.
Симптомы
При проверке пассивных движений в тазобедренном суставе врач сгибает ножки в тазобедренном и коленном суставах до прямого угла, а затем медленно начинает их разводить и чувствует, что с одной стороны отвода становится ограниченным (при односторонней дисплазии) или отмечает ограничение отведения обоих бедер (при двусторонней дисплазии).
Таким образом, для дисплазии тазобедренных суставов характерны три симптома:
- наличие дополнительных складок на медиальной поверхности верхней трети бедра;
- асимметрия складок;
- ограничение отведения бедер.
Это не патогмоничные симптомы, не абсолютные, а относительные, указывающие на наличие нарушений в тазобедренном суставе, хотя бывают и у здоровых детей.
Рентгенологический контроль
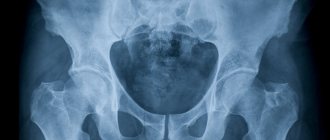
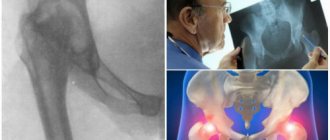
Рентгенологический контроль, который проводят после трехмесячного возраста, после появления ядер окостенения эпифиза головки бедренной кости, позволяет уточнить диагноз. Оценку полученных данных проводят по схеме Хильгенрейнера.
Для врожденной дисплазии характерны следующие рентгенологические симптомы: скошенность крыши вертлужной ямки, плоская, мелкая вертлужной ямка; позднее появление ядер окостенения эпифизов головки; головка центрированная без латеропозиции.
Схема Хильгенрейнера
На рентгенограмме таза, тазобедренных суставов проводят горизонтальную линию через V-образные хрящи (линия Капера).
Вторую линию – касательную – проводят с верхнего края крыши вертлужной ямки параллельно последней и соединяют с линией Келера. Образуется угол, который должен быть в норме не более 30°.
Далее по горизонтальной линии Келера от центра дна вертлужной ямки к внутреннему краю ядра окостенения откладывают отрезок d. В норме этот отрезок равен 1–1,5 см.
Увеличение длины отрезка указывает на наличие латеропозиции головки. Следующую линию проводят с верхней точки крыши в виде перпендикуляра к линии Келера и продолжают ее на бедро.
Этот перпендикуляр разделяет вертлужную ямку на 4 сектора. Ядро окостенения головки бедренной кости всегда должно быть в нижне-внутреннем секторе.
Кроме того, проводят перпендикуляр из линии Келера к ядру окостенения бедренной кости. Длина этого перпендикуляра в норме равен 1,5 см. Этот показатель указывает на отсутствие смещения головки вверх (проксимально).
Кроме того, на отсутствие внутрисуставного смещения проксимального конца бедренной кости указывает линия Шентона, которая проходит по внутреннему контуру шейки бедренной кости и плавно, без разрыва переходит на верхнемедиальный контур запирательного отверстия.
Характерные особенности капиллярной ангиодисплазии
Международная ассоциация по изучению сосудистых аномалий ввела классификацию капиллярных мальформаций. Критерий деления — превалирующий тип сосудов. Соответственно, выделяют артериальную, венозную, лимфатическую, капиллярную и смешанную формы.
Патологию нередко путают с простыми гемангиомами. Однако клинически они имеют ряд отличий. Капиллярные ангиодисплазии окрашены в розовые, ярко-красные или багрово-синие оттенки, имеют неровные края и не выступают над поверхностью кожи. Могут располагаться на разных участках тела, включая лицо и конечности. Занимают значительную часть поверхности кожи. В младенческом возрасте при надавливании на пятно оно меняет цвет, во взрослом возрасте такая реакция капилляров исчезает.
Капиллярная дисплазия отличается от сосудистого родимого пятна. Последнее по мере роста ребёнка постепенно теряет цвет и исчезает, тогда как «винное пятно» остаётся и может лишь увеличиваться в размерах. Кроме того, по мере роста и утолщения сосудов пятно начинается выступать над поверхностью кожи, из-за чего нередко повреждается и кровоточит.
Профилактика
Профилактика дисплазии ТБС заключается в высокой настороженности врачей относительно новорождённых у рожениц с высоким риском развития дисплазии ТБС и родителей относительно риска развития этой патологии тазобедренных суставов. Основа профилактики — тщательный неоднократный осмотр новорожденных детей и наблюдение за ними в течении первого года жизни, а при выявлении патологии — максимально раннее ее лечение. Необходимо проведение разъяснительной работы, чтобы родители знали, как определить дисплазию ТБС у детей (характерные симптомы).
Известный педиатр Комаровский считает, что при наличии дисплазии сустава начальной степени (неустойчивое/незрелое бедро) необходим правильный уход за ребенком и прежде всего — широкое пеленание (рис. ниже). Широкое пеленание при дисплазии тазобедренных суставов у грудничка является обязательным для всех малышей из группы риска с признаками незрелого сустава.
Доктор Комаровский в качестве альтернативы рекомендует (смотри форум) использовать подгусники одноразовые на 1-2 размера больше необходимого (с широким слоем сорбента между ножек ребенка). Кроме того, все дети с диагнозом «незрелость тазобедренного сустава» должны быть отнесены группе риска и находиться на учете у детского ортопеда с периодическим прохождением ультрасонографии тазобедренных суставов. При негативной динамике врач назначает ношение специализированных ортопедических конструкций.
В дальнейшем детям группы риска рекомендуется проходить 1-2 раза в год контрольное рентгенологическое обследование ТБС. Также для таких детей ограничиваются физические нагрузки и рекомендуется посещение занятий в специальных ортопедических группах.
Риски и опасность проведения рентгена тазобедренного сустава у ребёнка
До начала периода полового созревания считается, что осуществление рентгенографии для пациента показано только в исключительных случаях. Кроме того, между процедурами должен соблюдаться интервал длительностью хотя бы 6 месяцев. Чаще чем два раза в год назначение рентгена тазобедренного сустава у детей не рекомендуется.
Противопоказаниями рентгенографии для малыша являются:
- иммунодефицит и иные нарушения в работе иммунной системы;
- предрасположенность к онкологическим заболеваниям;
- нарушения метаболизма;
- явная атрофия органов или мышц;
- диагностированные патологии костного аппарата.
Этот диагностический метод может негативно воздействовать на:
- половые клетки;
- клетки костного мозга;
- хрусталики глаз;
- клетки эпителия, образующие слизистые оболочки органов и кожные покровы;
- органы эндокринной системы.
Несмотря на это, метод рентгеновского обследования суставов у детей всё равно используется врачами в случае такой необходимости, так как является наиболее результативным и объективным из существующих. Именно он позволяет определить наличие вывиха или дисплазии с точностью до 75%.
Дисплазия тазобедренных суставов
Это врожденная патология, связанная с неправильным развитием сустава, встречается достаточно часто. По статистике, с нею сталкиваются до 3% новорожденных. У девочек она встречается чаще, чем у мальчиков. Нарушения могут быть связаны с недоразвитием или неправильным формированием сустава.
В зависимости от локализации патологического процесса различают три вида заболевания:
- нарушение развития вертлужной впадины;
- дисплазия верхнего отдела кости;
- нарушение геометрии костей (ротационная дисплазия).
Патология может развиться на одном или обоих суставах. Если у ребенка развивается односторонняя дисплазия, она может проявиться асимметрией кожных складок. Однако если процесс затрагивает оба сустава, складки могут быть симметричными. Поэтому только этого признака недостаточно, чтобы поставить диагноз.
Более информативным для врача является признак укорочения бедра. В этом случае колени малыша в положении лежа расположены асимметрично, что говорит о врожденном вывихе бедра — тяжелой форме дисплазии.
Также во время осмотра новорожденных врач проверяет подвижность суставов. При отсутствии патологии ножки младенца отводятся до положения 80-90°. У детей с дисплазией угол не превышает 50-60°.
Осложнения
В раннем детском возрасте болезнь проявляется укорочением бедра, ограниченностью или гиперподвижностью сустава. При отсутствии лечения усиливается слабость связочного аппарата, что приводит к смещению головки бедра, подвывиху и вывиху. В старшем возрасте дети испытывают боли, хромают при ходьбе, быстро утомляются.
Во взрослом возрасте возможно развитие диспластического артроза тазобедренного сустава. У девушек он может впервые проявиться во время беременности. Заболевание проявляется болезненностью, ограничением подвижности сустава, деформационными изменениями. С течением времени развивается так называемая порочная установка бедра, из-за которой нижняя конечность находится в анатомически неправильной позиции. Это ограничивает подвижность, вызывает стойкий болевой синдром. При прогрессировании болезни пациент вынужден прибегать к эндопротезированию.
Причины
Статистика показывает, что частая причина заболевания — неблагоприятная наследственность. Дети с патологией чаще рождаются у родителей, которые имели аналогичное заболевание в детстве.
Вторая важная причина — тазовое предлежание плода. Оно в 10 раз повышает вероятность дисплазии. Также среди причин специалисты отмечают маловодие, крупный вес ребенка при рождении, прием матерью некоторых лекарств во время беременности, сильный токсикоз, неблагоприятную экологическую обстановку. На развитие опорно-двигательного аппарата новорожденного негативно влияет тугое пеленание.
Диагностика
Диагностикой дисплазии тазобедренных суставов у детей занимается детский ортопед. Если патология была выявлена сразу при рождении, врач оценивает клиническую картину и составляет план лечения. В целях профилактики невыявленных дисплазий все новорожденные в течение первого года жизни подлежат обязательным осмотрам специалистом. Если врач обнаруживает признаки неправильного развития тазобедренного сустава, малыша направляют на обследование.
Основным методом диагностики является ультразвуковая диагностика. В 2-3-месяца врач может назначить рентген. До этого времени такую диагностику не используют из-за низкой информативности. У новорожденных большую часть сустава формирует хрящевая ткань, которая на рентгене не отображается.
Лечение
Если у ребенка обнаружена дисплазия, успех лечения зависит от его своевременности. Для фиксации нижних конечностей в анатомически правильном положении отведения и сгибания используют специальные ортопедические приспособления. Они различаются по конструкции и жесткости. Как правило, используют изделия, которые фиксируют сустав, но при этом сохраняют подвижность нижних конечностей.
Кроме ношения бандажей и шин, при дисплазии сустава показаны специальные упражнения, массаж. При врожденном вывихе детям в возрасте от 2 до 5 лет проводят одномоментное закрытое вправление и накладывают гипс для ограничения подвижности сустава, чтобы зафиксировать его в правильном положении. В тяжелых случаях может потребоваться хирургическое лечение.
Что такое дисплазия и зачем диагностировать её наличие
Из ста новорождённых детей, трое появляются на свет с дисплазией ТЗБ суставов. Особенностью опорно-двигательной системы младенца является наличие большего количества хрящевой ткани, чем костной. Кости малыша ещё не содержат в себе достаточное количество кальция, они более гибкие, чем у взрослых. Поэтому детские переломы — явление не самое распространённое, в то время как вывихи и подвывихи у них встречаются куда чаще.
Дисплазия представляет собой врождённое нарушение анатомического строения и развития тазобедренного сустава. Патология может стать причиной нарушения его подвижности и хронического вывиха бедра. Точной информации о том, что именно становится причиной её появления, у врачей пока нет. Считается, что нарушение формируется у плода на 2-3 месяце беременности. Возможно, этому способствуют перенесённые инфекционные заболевания, неблагоприятное состояние экологии, воздействие токсинов и вредных привычек, например, употребления алкоголя или курения.
Другая теория говорит о том, что формированию хронического подвывиха ТЗБ сустава способствует чрезмерное накопление окситоцина — гормона беременных, который провоцирует начало родовой деятельности. Он вырабатывается в организме будущей матери к третьему триместру беременности, и вызывает повышение мышечного тонуса у плода, из-за чего и развивается дисплазия.
Появлению такого диагноза особенно способствует пребывание плода в утробе матери со скрещенными ногами.
Риск развития патологии повышает неправильное расположение плода в утробе, а также фактор наследственной предрасположенности.
У некоторых детей, рождённых с дисплазией ТЗБ сустава, вправление его происходит произвольно сразу же после родов.
По сути, дисплазия — это несоответствие суставных поверхностей. Если ребёнок лежит с перекрещенными ногами, вертлужная впадина и поверхность головки бедренной кости не находятся в непосредственном контакте в процессе развития. Даже в норме суставы и кости плода не отличаются особенной стабильностью — это связано с необходимостью облегчить его прохождение в процессе родов. Однако при дисплазии развитие точек окостенения сустава происходит с запозданием, а ядра окостенения имеют меньший размер, чем в норме. Визуально отчётливо заметно их вертикально-латеральное смещение относительно нормального положения. Также дисплазия характеризуется замедлением процесса окостенения.
Виды и степени дисплазии
- неправильное развитие вертлужной впадины, она частично утрачивает свою шарообразную форму и становится более плоской, имеет меньшие размеры;
- недоразвитие хрящевого ободка, который окружает вертлужную впадину;
- слабость связок тазобедренного сустава.
- Степени дисплазии тазобедренного сустава
- Собственно дисплазия. Имеет место неправильное развитие и неполноценность тазобедренного сустава. Но его конфигурация пока еще не изменена. В данном случае выявить патологию при осмотре ребенка сложно, это можно сделать только при помощи дополнительных методов диагностики. Ранее эту степень дисплазии не считали заболеванием, не диагностировали и не назначали лечение. Сегодня такой диагноз существует. Относительно часто происходит гипердиагностика, когда врачи «выявляют» дисплазию у здорового ребенка.
- Предвывих. Капсула тазобедренного сустава растянута. Головка бедренной кости несколько смещена, но она легко «встает» обратно на место. В дальнейшем предвывих трансформируется в подвывих и вывих.
- Подвывих бедра. Головка тазобедренного сустава частично смещена относительно суставной впадины. Она отгибает хрящевой ободок вертлужной впадины, смещает его вверх. Связка головки бедра (см. выше) становится напряженной и растянутой
- Вывих бедра. При этом головка бедренной кости полностью смещается относительно вертлужной впадины. Она находится за пределами впадины, выше и кнаружи. Верхний край хрящевого ободка вертлужной впадины прижат головкой бедра и загнут внутрь сустава. Суставная капсула и связка головки бедра растянуты и напряжены.
Виды дисплазии тазобедренного сустава
- Ацетабулярная дисплазия. Патология, которая связана с нарушением развития только вертлужной впадины. Она более плоская, уменьшена в размерах. Хрящевой ободок недоразвит.
- Дисплазия бедренной кости. В норме шейка бедра сочленяется с его телом под определенным углом. Нарушение этого угла (уменьшение — coxa vara или увеличение — coxa valga) является механизмом развития дисплазии тазобедренного сустава.
- Ротационная дисплазия. Связана с нарушением конфигурации анатомических образования в горизонтальной плоскости. В норме оси, вокруг которых происходит движение всех суставов нижней конечности, не совпадают. Если несовпадение осей выходит за пределы нормальной величины, то расположение головки бедренной кости по отношению к вертлужной впадине нарушается.
Стадии дисплазии суставов
В зависимости от того, насколько суставный аппарат и его части подвержены патологии, различают такие стадии дисплазии:
- предвывих: самая лёгкая степень, когда головка кости бедра может смещаться внутри вертлужной полости, и сам сустав характеризуется нестабильностью;
- подвывих: стадия, когда начинают формироваться анатомические и морфологические изменения, головка бедренной кости отходит от суставной впадины, но остаётся в пределах лимбуса (хрящевой пластинки, которая не даёт головке смещаться вверх);
- вывих: в таком случае головка бедра полностью выходит из впадины сустава, при этом лимбус смещается вверх, связки сустава растягиваются.