Люмбаго, что это такое? Симптомы и схема лечения
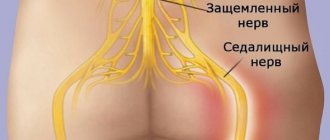
Люмбаго (прострел) – это внезапно происходящая приступообразная боль в поясной области, которая длится от 5-10 минут до 5-6 часов.
Симптоматика усиливается во время движений больного, чихании, ходьбе, кашле, физической нагрузке, переходит на задненаружные поверхности ног и ягодицы. Такие пациенты всегда находятся в вынужденной позе из-за напряжения мышц спины и невозможности полностью разогнуться. Длительность боли различная, может быть как 5-15 минут, так и 2-3 часа, иногда затягивается на несколько суток.
Чаще появляется вследствие остеохондроза позвоночника и межпозвоночных грыж. Люмбаго распространен среди мужчин в возрасте 28—38 лет. Зачастую данную патологию сложно отличить от радикулита. В некоторых случаях происходит люмбоишиалгия – совмещение прострела с ишиасом. При этом характер болевых ощущений усугубляется, проникая глубоко в мышцы, кости, связки в виде прострелов, пульсации, прокола.
Что это такое?
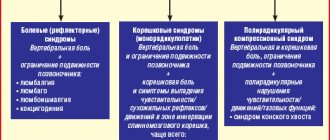
Люмбаго — это собирательное понятие, объединяющее в себя группу патологических состояний, характеризующихся дистрофическими и дегенеративными процессами в позвоночнике.
Один из самых распространенных видов дорсопатий – это остеохондроз позвоночника, сопровождающийся ухудшением свойств межпозвонковых дисков в виде уменьшения их эластичности и высоты. Процесс этот проходит длительно и не сопровождается люмбаго. В крайнем случае, возникает люмбалгия – ноющая боль в пояснице. А вот люмбаго – это следствие типичного осложнения остеохондроза – дисковой грыжи.
Чем вызвана боли в пояснице (причины)
Факторы, провоцирующие боль в нижней части спины:
- физические перегрузки;
- резкие повороты туловища;
- переохлаждение;
- травмы;
- беременность;
- и даже психоэмоциональный стресс.
Кроме того, отрицательное влияние на состояние позвоночника оказывают гиподинамия (отсутствие нагрузки на мышцы), неправильное питание, излишний вес.
Чаще всего причиной возникновения люмбаго является патология позвоночника, межпозвоночных суставов, дисков, а также окружающих позвоночник соединительных и мышечных тканей.
На поясницу приходится максимальная нагрузка, связанная, прежде всего, с прямохождением. Именно поэтому, эта часть позвоночного столба больше всего подвержена развитию дистрофических, дегенеративных и воспалительных изменений, которые вызывают передавливание нервных волокон, сопровождающееся ощущением боли.
Причины
Эффективное лечение люмбаго невозможно без установления основного диагноза. Снять острую боль – лишь мера первой помощи пациенту. Если патология, вызвавшая симптомы люмбаго, не будет устранена, рецидивы в дальнейшем неизбежны.
Среди основных причин люмбаго можно выделить:
- Искривление позвоночника (сколиоз, патологический лордоз).
- Травмы. При чрезмерных физических усилиях возможны надрывы связок, выбухание или смещение дисков.
- Остеохондроз. В результате длительного течения болезни происходит смещение позвонков относительно друг друга, появляются остеофиты (костные выросты), развивается деформация и повреждение связок, межпозвоночных дисков.
- Аномалии строения позвоночника. В группе риска — до 30% всего населения. Среди врожденных патологий встречаются: добавочные и недостающие позвонки в поясничном и крестцовом отделах, неправильная форма, расположение и соединение позвонков и их частей, расщепление дужек.
- Спондилит. Ткани тел позвонков повреждаются в результате воспалительного процесса инфекционного характера.
- Опухоли. Позвоночник, как и другие органы, может быть поражен опухолью. Разрушительное воздействие на позвонки оказывают доброкачественные новообразования костной ткани (остеомы, остеобластомы), сосудистые гемангиомы, злокачественные остеосаркомы, метастатические очаги.
- Спондилоартрит. Воспаление, вызванное неинфекционными патологиями – болезнью Бехтерева, псориазом и другими заболеваниями ревматологического профиля.
Симптомы люмбаго
Симптоматика люмбаго (по-народному «прострел») возникают по следующим причинам:
- Ущемление нервного волокна в толще мышцы при переохлаждении и поднятии тяжестей;
- Изменение подвижности межпозвонковых сегментов. Через межпозвонковые диски проходят нервные стволы, которые могут ущемляться при грыжевом выпячивании, остеохондрозе, спондилезе;
- При длительном положении человека на животе во время сна с подтянутыми ногами.
Симптомы прострела появляются чаще всего после переохлаждения или поднятия тяжестей. При малейшем повороте, наклоне, совершении движений у человека появляются болевые ощущения, которые мешают разогнуть поясничный отдел позвоночника.
Клинические признаки формируются в зависимости от причины заболевания:
- При спастических мышечных сокращениях – разлитые болевые ощущения в спине;
- При остеохондрозе – локальный болевой синдром позвоночника;
- При межпозвонковой грыже – боль с иррадиацией в ягодицы и нижние конечности;
- При гиперлордозе – периодические ноющие боли в течение 1-2 дней.
Врачи-терапевты и неврологи знают, что диагноз люмбаго можно устанавливать тогда, когда человек жалуется на прострел после того, как он постоял под струей воды. Неприятные ощущения больной чувствует уже после выхода из ванной комнаты, а вынужденная поза возникает через несколько минут – так начинается люмбаго.
Заболевание продолжается 1-2 дня (при остеохондрозе) или несколько месяцев (при межпозвонковой грыже).
Диагностика
Когда у пациента болит поясница, одного клинического осмотра для постановки диагноза становится мало. Требуется применение дополнительных методов исследования, результаты которых достоверно подтвердят предположение врача. Учитывая разнообразие причин люмбаго, диагностическую ценность могут составлять такие процедуры:
- Рентгенография позвоночника.
- Томография (компьютерная или магнитно-резонансная).
- Денситометрия (определение минеральной плотности кости).
- Биохимический анализ крови (ревмопробы, показатели воспаления, кальций, иммунограмма, онкомаркеры).
Обследование должно включать осмотр профильных специалистов: вертебролога, травматолога, ревматолога или онколога. Полученные результаты позволяют сделать окончательное заключение о причине люмбаго у пациента.
Чем лечить люмбаго?
В комплексную терапию входят различные методики лечения люмбаго – медикаментозная, физиотерапевтическая и альтернативная. Лечение проводится поэтапно. На первом этапе в домашних условиях купируются болевые симптомы, затем начинается комплексная терапия по устранению причинного фактора.
В остром периоде больному обычно назначают:
- Спазмолитики. Такие, как Баралгин, Папаверин. Эти препараты позволяют уменьшить болезненный спазм мышц.
- Анальгетики – негормональные противовоспалительные лекарства, обладающие выраженной обезболивающей эффективностью. Например, Диклофенак, Кетонал, Ибупрофен, Дексалгин. Многие из этих лекарственных средств производятся в формах для наружного применения, что позволяет проводить комбинированное лечение.
- Диуретики для уменьшения отечности тканей в области поясницы. Чаще всего назначают Фуросемид. Чтобы предупредить развитие дефицита калия, который вымывается из организма под действием мочегонных лекарств, больным параллельно выписывают Панангин.
- Специальный бандаж для фиксации пораженного участка позвоночника.
По окончании острого периода больным назначают физиопроцедуры, массаж, рефлексотерапию и занятия ЛФК. Эти лечебные меры помогают окончательно устранить мышечный спазм и вернуть нормальную подвижность пояснице.
Если в ходе обследования больного была выявлена какая-то патология позвоночника, после устранения болевого синдрома необходимо обязательно ее пролечить. В случае межпозвоночных грыж и смещения позвонков может потребоваться даже оперативное вмешательство.
Лечение
Фото: kruiz.etnomir-otel.ru
Для купирования болевого синдрома назначаются обезболивающие средства. Как правило, используются нестероидные противовоспалительные средства (НПВС) с выраженной анальгезирующей активностью. Как известно, боль во время приступа люмбаго нестерпимая, не всегда поддается купированию с помощью приема НПВС. Именно поэтому в некоторых случаях используются неопиоидные анальгетики центрального действия. При сохранении болевого синдрома на помощь прибегают к наркотическим анальгетикам, которые обладают максимальным обезболивающим эффектом. Для устранения гипертонуса паравертебральных мышц используются миорелаксанты – средства, расслабляющие мышцы.
Из физиотерапевтических методов лечения используются следующие:
- диадинамотерапия – физиотерапевтический метод лечения, основанный на воздействии электрическим током частотой 50 – 100 Гц;
- амплипульстерапия – метод электролечения, основанный на воздействии с лечебной целью на организм человека синусоидальными модулированными токами;
- лазеротерапия – физиотерапевтический метод лечения, заключающийся в применении световой энергии лазерного излучения;
- электрофорез – физиотерапевтическая процедура, которая заключается во введении в ткани тела какого-либо лекарственного средства через неповрежденную кожу, осуществляемое с помощью постоянного электрического (гальванического) тока;
- магнитотерапия – метод физиотерапевтического лечения, основанный на использовании статического магнитного поля.
Физиотерапевтические методы лечения уменьшают степень выраженности болевого синдрома, устраняют отечность тканей, запускают регенеративные процессы, улучшают лимфо- и кровообращение в месте воздействия.
После купирования острого периода заболевания назначаются занятия лечебной физкультуры. Специальные гимнастические упражнения оказывают комплексное воздействие на хрящевые структуры позвоночного столба и окружающие мягкие ткани. ЛФК обладает следующими эффектами:
- укрепляет мышечный каркас позвоночного столба, тем самым предотвращает развитие межпозвоночных грыж;
- активирует обменные процессы в суставах позвоночника;
- повышает эластичность хрящей и связок позвоночного столба;
- увеличивает амплитуду движений;
- снижает риск появления рецидивов заболевания.
Также хорошим эффектом обладает массаж, который позволяет уменьшить болевые ощущения, а также устранить гипертонус мышц. Во время массажа активируются обменные процессы, улучшается кровообращение и нормализуется отток лимфы. Кроме того, доказано, что после качественно проведенный сеанса происходит ослабление эмоционального напряжения и стресса. Это достигается за счет повышения уровня эндорфинов во время проведения массажа. Важно отметить, что массаж назначается исключительно после купирования острого периода заболевания, поскольку он может неблагоприятно воздействовать на имеющийся воспалительный процесс и усилить отечность тканей.
В настоящее время становится популярной мануальная терапия. Все манипуляции данной терапии осуществляет специально обученный врач, поскольку технически неправильное исполнение приемов может нанести вред человеку. Цель мануальной терапии заключается в восстановлении правильного анатомического положения позвонков и межпозвоночных дисков. За счет этого устраняется болевой синдром и восстанавливается подвижность позвонков. Однако следует отменить, что данный метод лечения не устраняет причину заболевания, а лишь помогает уменьшить степень выраженности клинической картины.
Еще одним представителем нетрадиционной медицины является иглоукалывание. Данный метод лечения основан на воздействии тонкими иглами на определенные биологически активные точки, расположенные на теле человека. Сеанс иглоукалывания имеет различную продолжительность, однако, как правило, не превышает 1 час. Ощущения во время выполнения иглоукалывания разнообразные: некоторые пациенты отмечают легкий дискомфорт, однако в большинстве случаев процедура безболезненная.
Диета
В период лечения люмбаго больному требуется соблюдение диеты. Рацион составляется на основе таких продуктов:
- нежирная говядина или курятина;
- рыба нежирных сортов;
- молочные продукты невысокой жирности;
- различные крупы;
- овощи и свежая зелень;
- фрукты, ягоды, натуральные соки.
Следует совсем отказаться от жирной и раздражающей пищи: копченостей, солений, маринадов, специй и пряностей, жирного мяса или сала. Мучные и сладкие блюда можно употреблять в умеренном количестве. Алкоголь исключить полностью.
Массаж и лечебная гимнастика
Легкий массаж при развитии приступа люмбаго обеспечивает улучшение местного кровообращения, нормализацию тока лимфы, устранение болевого синдрома, отечности и воспаления. При этом допустимо применять только мягкие приемы в области поясницы. К ним относят растирание, поглаживание, разминание. От серьезных воздействий в период обострения лучше отказаться.
Во время приступа люмбаго любые физические нагрузки противопоказаны. Однако это вовсе не означает, что нужно лежать без движения. Лечебная гимнастика может включать такие упражнения, как вращение стопами, сгибание пальцев, поднимание и опускание рук и ног. Также можно выполнять дыхательные упражнения.
С 3-4 дня заболевания список допустимых движений можно расширить. Упражнения при люмбаго могут включать следующее:
- приподнимание таза из положения лежа;
- разведение в стороны согнутых коленей;
- подтягивание стоп к ягодицам;
- подъемы головы с напряжением пресса;
- округление и расслабление спины.
Через неделю можно выполнять медленные махи ногами, стоя на руках и коленях. Также допускается поднимать плечевой пояс, лежа на спине с согнутыми ногами. Благодаря систематическому выполнению полезных упражнений удается активизировать кровообращение, нормализовать подвижность поясницы, растянуть мышечную ткань и позвоночник.
Лекарства
Фото: spektrnews.in.ua
Нестероидные противовоспалительные средства (НПВС) ингибируют фермент ЦОГ (циклооксигеназу), в результате чего нарушается синтез простагландинов из арахидоновой кислоты. Благодаря этому достигаются следующие эффекты: жаропонижающий, противовоспалительный, анальгезирующий. Для купирования приступа люмбаго используются представители НПВС, обладающие выраженным обезболивающим эффектом. К таким препаратам относятся: анальгин, диклофенак, кеторолак.
Наиболее известным представителем неопиоидных анальгетиков центрального действия является флупиртин (катадолон). Является активатором нейрональных калиевых каналов. Помимо обезболивающего эффекта, обладает миорелаксирующим действием, что играет дополнительную роль в лечении заболевания. На фоне приема препарата могут развиваться следующие побочные эффекты: общая слабость, головокружение, тошнота, изредка рвота, расстройство стула (запор или диарея), метеоризм (вздутие живота), нарушение сна, потливость, головная боль. Препарат противопоказан при наличии гиперчувствительности к активному или вспомогательным веществам, печеночной недостаточности, холестазе, миастении, а также не рекомендуется назначать детям до 18 лет, беременным и кормящим женщинам.
Наркотические анальгетики используются при выраженной боли, которая не купируется ненаркотическими средствами. В большинстве случаев используется трамадол или промедол. Наркотические анальгетики подавляют восприятие боли на всех этапах передачи болевого сигнала. Это достигается за счет взаимодействия с опиатными рецепторами и имитации эффектов эндогенных опиатов. Сильная анальгезирующая активность позволяет использовать их в разных областях медицины, однако важно отметить, что длительный прием данных препаратов грозит развитием психической и физической зависимости.
Миорелаксанты – лекарственные средства, расслабляющие мышцы. Препараты назначаются как в виде таблеток, так и в инъекционной форме. Однако стоит отметить, что при пероральном приеме препараты плохо всасываются в желудочно-кишечном тракте, в результате чего достигается слабый миорелаксирующий эффект. Именно поэтому предпочтение отдается парентеральному пути введения, благодаря которому препарат хорошо распределяется во всех тканях организма, в результате чего развивается желаемый эффект.
Чаще всего назначаются следующие представители данной группы препаратов:
- толперизон (мидокалм). Данный препарат выпускается как в таблетках, так и в виде уколов. Эффект достигается в течение суток сразу после первого приема. Однако не стоит забывать, что для подкрепления эффекта необходимо продлить прием, как минимум, до 10 дней.
- тизанидин (сирдалуд). Препарат оказывает не только миорелаксирующее, но также и обезболивающее действие. Кроме того, обладает легким седативным эффектом, поэтому зачастую назначается в вечернее время.
Люмбаго с ишиасом, что это такое и как лечить?
Люмбаго – интенсивная резкая боль в пояснице, внезапно возникающая при наклоне, поднятии тяжестей, кашле, чихании. Люмбаго приводит к резкому ограничению движений.
Больной не может разогнуться, а иногда даже глубокое дыхание вызывает сильную боль. Если боль локализирована в небольшом участке на пояснице, то это люмбаго. Если же неприятные ощущения при этом распространяются на ягодицу, бедро, голень и пальцы ноги, то это люмбаго с ишиасом.
Симптомы люмбаго с ишиасом:
- Острая боль в пояснице;
- Жжение или покалывание по ходу седалищного нерва;
- Затрудненное движение всей ногой или ступней;
- Онемение в ягодице и в ноге;
- Изменение походки;
- Постоянная ноющая боль в ягодице, задней поверхности бедра, подколенной ямке, голени, стопе;
- Сильная стреляющая боль при вставании и смене положения.
Боль усиливается при сидении и несколько ослабевает при ходьбе или в лежачем положении. Практически всегда поражается только одна нога.
Лечение люмбаго с ишиасом направлено на снятие воспаления в нервных корешках. Применяют описанные в основной части статьи нестероидные противовоспалительные средства, миорелаксанты и витамины группы В.
Поясничные боли (этиология, клиника, диагностика и лечение)
Наиболее частыми причинами поясничных болей являются заболевания позвоночника, прежде всего дегенеративно–дистрофические (остеохондроз, деформирующий спондилез), и перенапряжение мышц спины. Кроме того, различные заболевания органов брюшной полости и малого таза, в том числе опухоли, могут вызвать те же симптомы, что и грыжа межпозвонкового диска, сдавливающая спинномозговой корешок. Не случайно такие больные обращаются не только к неврологам, но и к гинекологам, ортопедам, урологам, а прежде всего, конечно, к участковым или семейным врачам. Этиология и патогенез поясничных болей По современным представлениям, чаще всего причинами возникновения поясничных болей являются: – патологические изменения в позвоночнике, прежде всего дегенеративно–дистрофические; – патологические изменения в мышцах, чаще всего миофасциальный синдром; – патологические изменения в органах брюшной полости; – заболевания нервной системы. Факторами риска возникновения поясничных болей являются: – тяжелые физические нагрузки; – неудобная рабочая поза; – травма; – охлаждение, сквозняки; – злоупотребление алкоголем; – депрессия и стрессы; – профессиональные заболевания, связанные с воздействием высоких температур (в частности, в горячих цехах), лучевой энергии, с резкими колебаниями температур, вибрацией. Среди вертебральных причин поясничных болей выделяют: – ишемию корешка (дискогенный корешковый синдром, дискогенная радикулопатия), возникающую вследствие сдавления корешка грыжей диска; – рефлекторные мышечные синдромы, причиной которых могут быть дегенеративно–дистрофические изменения в позвоночнике. Определенную роль в возникновении болей в спине могут играть различные функциональные расстройства поясничного отдела позвоночника, когда из–за неправильной позы возникают блоки межпозвонковых суставов и нарушается их подвижность. В суставах, расположенных выше и ниже блока, развивается компенсаторная гипермобильность, приводящая к мышечному спазму. Признаки острой компрессии позвоночного канала – онемение области промежности, слабость и онемение ног; – задержка мочеиспускания и дефекации; – при компрессии спинного мозга наблюдается уменьшение боли, сменяющееся ощущением онемения тазового пояса и конечностей. Поясничные боли в детском и юношеском возрасте чаще всего обусловлены аномалиями развития позвоночника. Незаращение дужек позвонков (spina bifida) встречается у 20% взрослых людей. При осмотре выявляется гиперпигментация, родимые пятна, множественные рубцы и гиперкератоз кожи в поясничной области. Иногда отмечаются недержание мочи, трофические расстройства, слабость в ногах. Поясничные боли может вызвать люмбализация – переходность S1–позвонка по отношению к поясничному отделу позвоночника – и сакрализация – присоединение L5–позвонка к крестцу. Эти аномалии формируются вследствие индивидуальных особенностей развития поперечных отростков позвонков. Нозологические формы Болезнь Бехтерева Это заболевание в 1882 г. впервые описал выдающийся отечественный невролог В.М. Бехтерев под названием «одеревенелость позвоночника с искривлением». В настоящее время оно обозначается как ревматоидный спондилоартрит, или болезнь Бехтерева. Практически все больные жалуются на боли в пояснице. Болезнь Бехтерева проявляется прежде всего воспалением малоподвижных суставов (межпозвонковых, реберно–позвонковых, пояснично–крестцовых сочленений) и связок позвоночника. Постепенно в них развивается окостенение, позвоночник теряет эластичность и функциональную подвижность, становится похожим на бамбуковую палку, хрупким, легко травмируется. В стадии выраженных клинических проявлений заболевания значительно уменьшаются подвижность грудной клетки при дыхании и, как следствие, жизненная емкость легких, что способствует развитию целого ряда пульмонологических заболеваний. Опухоли позвоночника Различают опухоли доброкачественные и злокачественные, первично исходящие из позвоночника и метастатические. Доброкачественные опухоли позвоночника (остеохондрома, хондрома, гемангиома) иногда протекают клинически бессимптомно. При гемангиоме может произойти перелом позвоночника даже при небольших внешних воздействиях (патологический перелом). Злокачественные опухоли, преимущественно метастатические, исходят из предстательной железы, матки, молочной железы, легких, надпочечников и других органов. Боли при этом бывают значительно чаще, чем при доброкачественных опухолях, – обычно упорные, мучительные, усиливающиеся при малейшем движении, лишают больных отдыха и сна. Характерны прогрессивное ухудшение состояния, нарастание общего истощения, выраженные изменения крови. Большое значение для диагностики имеют рентгенография, компьютерная томография, магнитно–резонансная томография. Остеопороз Основная причина заболевания – снижение функции эндокринных желез вследствие самостоятельного заболевания или на фоне общего старения организма. Остеопороз может развиться у больных, длительно принимающих гормоны, аминазин, противотуберкулезные препараты, тетрациклин. Корешковые расстройства, сопровождающие боли в спине, возникают из–за деформации межпозвонковых отверстий, а спинальные (миелопатия) – вследствие компрессии радикуломедуллярной артерии или перелома позвонка даже после незначительных травм. Миофасциальный синдром Миофасциальный синдром является основной причиной развития болей в спине. Он может возникать вследствие перенапряжения (во время тяжелой физической нагрузки), перерастяжения и ушибов мышц, нефизиологичной позы во время работы, реакции на эмоциональный стресс, укорочения одной ноги и даже плоскостопия. Для миофасциального синдрома характерно наличие так называемых «курковых» зон (триггерных точек), надавливание на которые вызывает боль, часто иррадиирующую в соседние области Помимо миофасциального болевого синдрома причиной болей могут быть и воспалительные заболевания мышц – миозиты. Поясничные боли нередко возникают при заболеваниях внутренних органов: язвенной болезни желудка и двенадцатиперстной кишки, панкреатите, холецистите, мочекаменной болезни и др. Они могут быть резко выраженными и имитировать картину люмбаго или дискогенного пояснично–крестцового радикулита. Однако имеются и четкие различия, благодаря которым можно дифференцировать отраженные боли от возникающих при заболеваниях периферической нервной системы, что обусловлено симптоматикой основного заболевания. Клиническая симптоматика при поясничных болях Чаще всего поясничные боли возникают в возрасте 25–44 лет. Различают острые боли, длящиеся, как правило, 2–3 недели, а иногда до 2 мес., и хронические – свыше 2 мес. Для компрессионных корешковых синдромов (дискогенной радикулопатии) характерно внезапное начало, часто после подъема тяжести, резких движений, переохлаждения. Симптоматика зависит от локализации поражения. В основе возникновения синдрома лежит сдавление корешка грыжей диска, возникающей вследствие дистрофических процессов, которым способствуют статические и динамические нагрузки, гормональные нарушения, травмы (в том числе и микротравматизация позвоночника). Чаще всего в патологический процесс вовлекаются участки спинномозговых корешков от твердой мозговой оболочки до межпозвонкового отверстия. Кроме грыжи диска в травматизации корешка могут участвовать костные разрастания, рубцовые изменения эпидуральной ткани, гипертрофированная желтая связка. Верхние поясничные корешки (L1, L2, L3) страдают редко: на их долю приходится не более 3% всех поясничных корешковых синдромов. Вдвое чаще поражается корешок L4 (6%), обусловливая характерную клиническую картину: нерезкая боль по внутренне–нижней и передней поверхности бедра, медиальной поверхности голени, парестезии (ощущение онемения, жжения, ползания мурашек) в этой области; небольшая слабость четырехглавой мышцы. Коленные рефлексы сохраняются, а иногда даже повышаются. Чаще всего страдает корешок L5 (46%). Боль при этом локализуется в поясничной и ягодичной областях, по наружной поверхности бедра, передне–наружной поверхности голени вплоть до стопы и III–V пальцев. Она нередко сопровождается снижением чувствительности кожи передне–наружной поверхности голени и силы в разгибателе III–V пальцев. Больному трудно стоять на пятке. При длительно существующей радикулопатии развивается гипотрофия передней большеберцовой мышцы. Также часто поражается корешок S1 (45%). При этом боль в пояснице иррадиирует по наружно–задней поверхности бедра, наружной поверхности голени и стопы. При обследовании часто выявляются гипалгезия задне–наружной поверхности голени, снижение силы трехглавой ее мышцы и сгибателей пальцев стопы. Таким больным трудно стоять на носках. Отмечается снижение или выпадение ахиллова рефлекса. Вертеброгенный поясничный рефлекторный синдром Бывает острым и хроническим. Острая поясничная боль (ПБ) (люмбаго, «прострел») возникает в течение нескольких минут или часов, часто внезапно вследствие неловких движений. Пронизывающая, стреляющая (как удар током) боль локализуется по всей пояснице, иногда отдает в подвздошную область и ягодицы, резко усиливается при кашле, чихании, уменьшается в положении лежа, особенно если больной найдет удобную позу. Движения в поясничном отделе позвоночника ограничены, поясничные мышцы напряжены, вызывается симптом Ласега, часто двусторонний. Таким образом больной лежит на спине с разогнутыми ногами. Врач одновременно сгибает больную ногу в коленном и тазобедренном суставах. Это не вызывает боли, ибо при таком положении ноги больной нерв расслаблен. Затем врач, оставляя ногу согнутой в тазо–бедренном суставе, начинает разгибать ее в коленном, вызывая этим натяжение седалищного нерва, что дает интенсивную боль. Острая люмбалгия обычно длится 5–6 дней, иногда меньше. Первый приступ заканчивается быстрее, чем последующие. Повторные приступы люмбаго имеют тенденцию переходить в хроническую ПБ. Нетипичные боли в пояснице Выделяют ряд клинических симптомов, нетипичных для болей в спине, вызванной дегенеративно–дистрофическими изменениями позвоночника или миофасциальным синдромом. К таким признакам относятся: – появление болей в детском и юношеском возрасте; – травма спины незадолго до появления болей в пояснице; – боли в спине, сопровождающиеся лихорадкой, или признаки интоксикации; – боли в пояснице, не связанные с движениями позвоночника; – необычная иррадиация болей: в промежность, живот, прямую кишку, влагалище, обе ноги, опоясывающая боль; – связь болей в пояснице с приемом пищи, дефекацией, половым актом, мочеиспусканием; – сопутствующая болям задержка или недержание мочи; – гинекологическая патология (аменорея, дисменорея, выделения из влагалища), появившаяся на фоне болей в пояснице; – усиление болей в пояснице в горизонтальном положении и уменьшение – в вертикальном (симптом Раздольского, характерен для опухолевого процесса в области позвоночника); – неуклонно нарастающие боли на протяжении одной – двух недель; – развитие на фоне болей в пояснице парезов нижних конечностей и появление патологических рефлексов. Методы обследования – наружный осмотр и пальпация поясничной области, выявление сколиоза, мышечного напряжения, болевых и триггерных точек; – определение объема движений в поясничном отделе позвоночника, зон мышечной гипотрофии; – исследование неврологического статуса; определение симптомов натяжения (Лассега, Вассермана, Нери). [Исследование сипмтома Вассермана: сгибание ноги в коленном суставе у больного в положении на животе вызывает боль в бедре. Исследование симптома Нери: резкое пригибание головы к груди больного, лежащего на спине с прямыми ногами, вызывает острые боли в пояснице и по ходу седалищного нерва.]; – исследование состояния чувствительности, рефлекторной сферы, тонуса мышц, вегетативных нарушений (отечности, изменения цвета, температуры и влажности кожи); – рентгенография, компьютерная или магнитно–резонансная томография позвоночника; Особенно информативной является МРТ (рис. 1 и 2). – ультразвуковое исследование органов малого таза; – гинекологическое обследование; – при необходимости проводят дополнительные исследования: спинномозговой жидкости, крови и мочи, ректороманоскопию, колоноскопию, гастроскопию и т.д. Лечение Острая боль в пояснице или обострение вертебрального или миофасциального синдромов Недифференцированное лечение. Щадящий двигательный режим. При сильной боли в первые дни постельный режим, а затем ходьба на костылях для разгрузки позвоночника. Постель должна быть жесткой, под матрац следует положить деревянный щит. Для согревания рекомендуют шерстяную шаль, электрическую грелку, мешочки с подогретым песком или солью. Благоприятное воздействие оказывают мази: финалгон, тигровая, капсин, диклофенак и др., – а также горчичники, перцовый пластырь. Рекомендуется ультрафиолетовое облучение в эритемных дозах, пиявки (с учетом возможных противопоказаний), орошение болевой зоны хлористым этилом. Обезболивающее действие оказывают электропроцедуры: чрескожная электроанальгезия, синусоидальные модулированные токи, диадинамические токи, электрофорез с новокаином и др. Эффективно применение рефлексотерапии (иглоукалывание, лазерная терапия, прижигание); новокаиновые блокады, давящий массаж триггерных точек. Лекарственная терапия включает анальгетики, НПВП; транквилизаторы и/или антидепрессанты; средства, уменьшающие мышечное напряжение (миорелаксанты). При артериальной гипотонии тизанидин следует назначать с большой осторожностью из–за его гипотензивного действия. При подозрении на отек спинномозговых корешков назначают диуретики. Основными анальгетическими средствами являются НПВП, которые часто применяются больными бесконтрольно при усилении или возобновлении боли. Следует учесть, что длительное использование НПВП и анальгетиков увеличивает риск осложнений этого вида терапии. В настоящее время имеется большой выбор НПВП. Для пациентов, страдающих болями в позвоночнике, по доступности, эффективности и меньшей вероятности побочных действий (желудочно–кишечные кровотечения, диспепсия) предпочтительны из «неселективных» средств – диклофенак 100–150 мг/сут. внутрь, внутримышечно, ректально, местно, ибупрофен и кетопрофен внутрь по 200 мг и местно, а из «селективных» – мелоксикам внутрь 7,5–15 мг/сут., нимесулид внутрь по 200 мг/сут. При лечении НПВП могут отмечаться побочные явления: тошнота, рвота, потеря аппетита, боли в подложечной области. Возможно ульцерогенное действие. В отдельных случаях могут наблюдаться изьязвления и кровотечения в желудочно–кишечном тракте. Кроме того, отмечаются головные боли, головокружение, сонливость, аллергические реакции (кожная сыпь и др.). Лечение противопоказано при язвенных процессах в желудочно–кишечном тракте, беременности и кормлении грудью. Для предупреждения и уменьшения диспепсических явлений рекомендуется принимать НПВП во время или после еды и запивать молоком. Кроме того, прием НПВП при усилении болей совместно с другими лекарственными препаратами, которые больной принимает для лечения сопутствующих заболеваний, приводит, как это наблюдается при длительном лечении многих хронических заболеваний, к снижению приверженности лечению и, как следствие – недостаточной эф¬фективности проводимой терапии. Поэтому современные методы консервативного лечения включают и обязательное использование препаратов, обладающих хондропротективным, хондростимулирующим действием и оказывающих лучший терапевтический эффект чем НПВП. Этим требованиям в полной мере соответствует препарат Терафлекс–Адванс, являющийся альтернативой НПВП при легкой и средней степени болевого синдрома. Одна капсула препарата Терафлекс–Адванс содержит 250 мг глюкозамина сульфата, 200 мг хондроитина сульфата и 100 мг ибупрофена. Хондроитин сульфат и глюкозамин принимают участие в биосинтезе соединительной ткани, способствуя предотвращению процессов разрушения хряща, стимулируя регенерацию ткани. Ибупрофен обладает обезболивающим, противовоспалительным, жаропонижающим действием. Механизм действия происходит за счет избирательного блокирования циклооксигеназы (ЦОГ 1–го и 2–го типа) – основного фермента метаболизма арахидоновой кислоты, что приводит к уменьшению синтеза простагландинов. Присутствие НПВП в составе препарата Терафлекс–Адванс способствует увеличению объема движений в суставах уменьшению утренней скованности суставов и позвоночника. Необходимо отметить, что, по данным R.J. Tallarida и соавт., присутствие в препарате Терафлекс–Адванс глюкозамина и ибупрофена обеспечивает синергизм в отношении анальгетического эффекта последнего. Кроме того, анальгезирующий эффект комбинации глюкозамин/ибупрофен обеспечивает в 2,4 раза меньшая доза ибупрофена. После купирования болевого синдрома рационально перейти на прием препарата Терафлекс, который содержит действующие вещества хондроитин и глюкозамин. Терафлекс принимается по 1 капсуле 3 раза/сут. в течение трех первых недель и по 1 капсуле 2 раз/сут. в последующие три недели. У подавляющего большинства больных при приеме Терафлекса отмечается положительная динамика в виде купирования болевого синдрома и уменьшения неврологической симптоматики. Препарат хорошо переносится больными, аллергических проявлений не отмечено. Применение Терафлекса при дегенеративно–дистрофических заболеваниях позвоночника является рациональным, особенно, у больных молодого возраста как в комплексе с НПВП, так и в качестве монотерапии. В сочетании с НПВП анальгетический эффект наступает в 2 раза быстрее, а потребность в терапевтических дозах НПВП прогрессивно снижается. В клинической практике при поражениях периферической нервной системы, в том числе, связанных с остеохондрозом позвоночника, широко применяют витамины группы В, обладающие нейротропным действием. Традиционно применяется способ попеременного введения витаминов В1, В6 и В12 по 1–2 мл. внутримышечно с ежедневным чередованием. Курс лечения составляет 2–4 недели. К недостаткам этого метода относится применение малых доз препаратов, снижающих эффективность лечения и необходимость частых инъекций. При дискогенной радикулопатии применяют тракционную терапию: вытяжение (в том числе и подводное) в условиях неврологического стационара. При миофасциальном синдроме после местного лечения (новокаиновая блокада, орошение хлористым этилом, обезболивающие мази) на мышцы на несколько минут накладывают горячий компресс. Хроническая поясничная боль вертеброгенного или миогенного происхождения При грыже диска рекомендуется: – ношение жесткого корсета типа «пояс штангиста»; – исключение резких движений и наклонов, ограничение физических нагрузок; – лечебная физкультура с целью создания мышечного корсета и восстановления подвижности мышц; – массаж; – новокаиновые блокады; – рефлексотерапия; – физиотерапия: ультразвук, лазеротерапия, теплолечение; – витаминотерапия внутримышечно (В1, В6, В12), поливитамины с минеральными добавками; – при приступообразных болях назначают карбамазепин. Немедикаментозные методы лечения. Несмотря на наличие эффективных средств консервативного лечения, существование десятков методик, часть больных нуждается в оперативном лечении. Показания к хирургическому лечению делятся на относительные и абсолютные. Абсолютным показанием к хирургическому лечению является развитие каудального синдрома, наличие секвестрированной грыжи межпозвонкового диска, выраженный корешковый болевой синдром, не уменьшающийся, несмотря на проводимое лечение. Развитие радикуломиелоишемии также требует экстренного оперативного вмешательства, однако по прошествии первых 12–24 ч показания к операции в подобного рода случаях становятся относительными, во–первых, из–за формирования необратимых изменений в корешках, и во–вторых, потому что в большинстве случаев в ходе лечебно–реабилитационных мероприятий процесс регрессирует приблизительно в течение 6 мес. Такие же сроки регресса наблюдаются и при отсроченных операциях. К относительным показаниям относят неэффективность консервативного лечения, рекуррентный ишиас. Консервативная терапия по продолжительности не должна превышать 3 мес. и длиться как минимум 6 недель. Предполагается, что хирургический подход в случае острого корешкового синдрома и неэффективности консервативного лечения, оправдывается в течение первых 3 мес. после появления боли для предотвращения хронических патологических изменений в корешке. Относительным показанием являются случаи крайне выраженного болевого синдрома, когда происходит смена болевой составляющей возрастанием неврологического дефицита. Из физиотерапевтических процедур в настоящее время широко используется электрофорез с протеолитическим ферментом карипазимом. Известно, что лечебная физическая культура и массаж неотъемлемые части комплексного лечения больных с поражением позвоночника. Лечебная гимнастика преследует цели общего укрепления организма, увеличение работоспособности, совершенствования координации движений, повышения тренированности. При этом специальные упражнения направлены на восстановление определенных двигательных функций.
Литература 1. Грачев Ю.В., Шмырев В.Н. Вертебральная поясничная боль: полифакторное происхождение, симптоматология, принципы лечения // Лечащий врач. 2008 № 5. с. 6–10. 2. Кадыков А.С., Черникова Л.А., Шахпаронова Н.В. Заболевания периферической нервной системы. Реабилитация неврологических больных М.: МЕДпресс –инфо, 2008. – с. 223–267. 3. Манвелов Л.С., Кадыков А.С. Поясничные боли // Лечащий врач. 1999. № 4. с. 28–30. 4. Попелянский Я.Ю. Болезни периферической нервной системы. М.: Медицина, 1989. 464 с. 5. Стрелкова Н.И. Физические методы лечения в неврологии. – М.: Медицина, 1991. – 320 с.
Профилактика
Чтобы предупредить возникновение острой боли в пояснице, необходимо:
- Беречься от сквозняков.
- Укреплять мышцы спины, для этого следует делать зарядку.
- Не курить.
- Заниматься плаваньем.
- Избегать долгого нахождения в одной позе.
- Давать себе щадящие физические нагрузки.
- При ношении грузов распределять вес на две руки.
- Спать на полужестком или ортопедическом матрасе.
- Следить, чтобы рацион был сбалансированный.
- Если есть заболевание остеохондроз своевременно его лечить.
- Поднимать тяжести с прямым позвоночником. Если необходимо при этом сгибать ноги в коленях.
Когда люмбаго возникло из-за неосторожности, а в позвоночнике нет серьёзных нарушений, то соблюдая предписания врача и постельный режим, больной в течение двух недель выздоровеет. Следует узнать причины, что привели к болезни и провести курс лечения для устранения их.
Восстановительный период
После основного лечения прострела, когда острая боль и мышечный спазм уже не беспокоят, можно приступать к восстановлению работоспособности больного. Упражнения и массаж при люмбаго, физиопроцедуры обеспечат быструю реабилитацию и долгую ремиссию. В рамках посттерапевтических манипуляций врачи могут назначить грязелечение, ношение корсета, санаторно-курортное лечение.
Всю информацию о люмбаго, а также о том, как лечить острый прострел в пояснице при беременности, можно узнать у специалистов. Записаться на прием или провести прием в режиме онлайн можно на нашем сайте https://www.dobrobut.com/.
Связанные услуги: Лечебная физкультура (ЛФК) Массаж