В большинстве случаев рецидив межпозвоночной грыжи у пациентов возникает спустя 2-3 года после проведенной операции. Причины подобного явления заключают в том, что операция по своей сути не является лечебным мероприятием. Они не останавливает проце6сс разрушения позвоночного столба, не устраняет дефектные участки межпозвонковых дисков, не запускает процесс регенерации тканей. Хирургическая операция путем удаления части диска или полностью всего фиброзного кольца лишь усугубляет положение пациента. Но в первые два года это не заметно, поскольку искалеченный позвоночник пытается приспособиться к новым реалиям и перераспределить возросшую амортизационную нагрузку.
Что происходит во время хирургической операции? Удаляется диск с грыжей и проводится сращивание двух, расположенных рядом тел позвонков. Это жесткое соединение больше не способно участвовать в процессе распределения амортизационной нагрузки. Соответственно, его функции переходит к соседним межпозвоночным дискам. При имеющихся небольших разрушениях в них запускается ускоренный процесс дегенерации. Спустя 2-3 года в соседних дисках появляются уже не одиночные, а множественные грыжи.
Так возникают рецидивы после удаления межпозвоночной грыжи, которые практически неизбежны. Спасением может стать полноценная реабилитация после проведенного хирургического вмешательства. Реабилитация должна быть направлена на восстановление здоровья позвоночного столба. Сделать это можно с помощью мануальной терапии. Те пациенты, которые после операции прошли курс лечения у нас, повторно уже не обращались по поводу рецидива межпозвоночной грыжи после операции, поскольку они полностью восстановили работоспособность хрящевых тканей позвоночника.
Если у вас появилась повторная межпозвоночная грыжа, то не торопитесь снова записываться на прием к хирургу. Посетите нашу клинику мануальной терапии. Для каждого пациента предоставляется возможность получить первичную консультацию врача вертебролога совершенно бесплатно. В ходе приема доктор проведёт осмотр, изучит всю, имеющуюся у вас медицинскую документацию и результаты проведенных обследований. Затем вам будут даны индивидуальные рекомендации по проведению восстановительного лечения и реабилитации.
Запомните, что рецидив грыжи позвоночника отлично поддается лечению без хирургической операции. Методики мануальной терапии позволяют полностью восстановить хрящевые ткани позвоночника и вернуть пациенту полную свободу движений.
Причины рецидива позвоночной грыжи диска
Рецидивы грыжи диска — это не случайность, это закономерность. И об этой негативной тенденции знают все современные доктора. основная причина этого явления в том, что остеохондроз – это постоянно развивающееся дегенеративное заболевание, которое с течением времени только усугубляет положение пациента. До тех пор, пока не будет устранена причина разрушения межпозвоночного диска, грыжи будет возникать вноса и снова.
Стоит обратить внимание на следующие потенциальные причины развития остеохондроза, а, соответственно и рецидива грыжи межпозвоночного диска:
- нарушение осанки, привычка сутулится и горбится, деформации позвоночного столба;
- избыточная масса тела, не позволяющая вести активный образ жизни, при котором все мышцы спины активно работали бы и кровоснабжали хрящевые ткани;
- неправильный рацион питания, не позволяющий организму получать в достаточном объеме все аминокислоты, витамины и минеральные вещества;
- неправильная организация спального и рабочего места;
- недостаточное употребление чистой питьевой воды;
- дегенеративные системные заболевания соединительной и хрящевой ткани;
- воспалительные процессы;
- опухоли и серьезные, трудноизлечимые инфекции тканей позвоночного столба (туберкулез, полиомиелит, сифилис и т.д.).
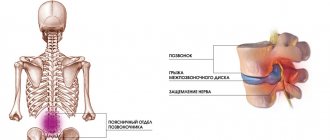
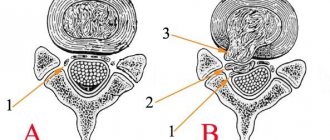
Для того, чтобы лучше понять потенциальные причины развития рецидива позвоночной грыжи, необходимо разгораться в строении и физиологии позвоночного столба. Это основная часть опорно-двигательного аппарата человеческого тела. Он состоит из тел позвонков, которые соединяются между собой унковертебральными и межпозвоночными суставами. Внутри каждый позвонок полый и имеет овальное отверстие. Все вместе они образуют спинномозговой канал. В нем под защитой дуральных оболочек находится спинной мозг – основная структурная часть вегетативной нервной системы, осуществляющей управление работоспособностью всего тела и его органов.
От спинного мозга отходят корешковые нервы, необходимые для иннервации разных участков тела. Они выходят через фораминальные отверстия в позвонках. Для их защиты, а также для равномерного распределения амортизационной нагрузки между телами позвонков располагаются хрящевые диски.
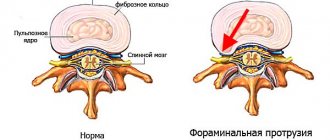
Каждый межпозвоночный диск состоит из плотной фиброзной оболочки (кольца) и расположенного внутри него пульпозного ядра в виде желеобразного студенистого тела. В совокупности эта конструкция обеспечивает отличную амортизацию и распределение нагрузки, защиту от компрессии корешковых нервов и окружающих мягких тканей костными структурами тел позвонков.
Единственное «слабое место» межпозвоночного диска – отсутствие кровеносной собственной сети. Его питание осуществляется с помощью диффузного обмена между хрящевым фиброзным кольцом и окружающими его мышечными тканями. Диффузный обмен возможен только в случае активного сокращения и расслабления мышц. Если на мышечный каркас спины не оказывается регулярная достаточно адекватная физическая нагрузка, то он утрачивает способность к диффузному обмену.
В результате этого межпозвоночный диск начинает утрачивать влагу и обезвоживается. Он теряет привычную высоту и выходит за пределы тел позвонков. Это стадия протрузии, на которой пациент ужу испытывает достаточно сильные боли. Следующий этап – появление трещин на поверхности фиброзного кольца. При сильном физическом напряжении (напрмиер, при подъеме непривычных тяжестей) фиброзное кольцо трескается и через него выходит часть пульпозного ядра. Это и есть межпозвоночная грыжа.
Отсутствие реабилитации после проведенной хирургической операции приводит к тому, что все эти процессы нарушения диффузного обмена между хрящевой и мышечной тканью еще больше нарушаются. Остеохондроз быстро прогрессирует и в скором времени у прооперированного пациента возникает рецидив межпозвоночной грыжи.
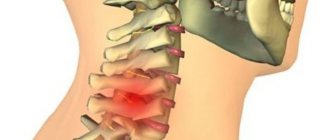
Значение шейного отдела позвоночника
Шея, также называемая шейным отделом позвоночника, представляет собой длинный гибкий столб, вытянутый через большую часть тела. Верхняя часть шейного отдела позвоночника соединена с черепом, а нижняя часть шейного отдела позвоночника соединена с верхней частью спины на уровне плеча. Эта область обычно известна как позвоночник или позвоночник. Шейный отдел позвоночника или шеи состоит из мышц, нервов, связок и сухожилий семи сложенных костей, которые разделены между собой межпозвоночными дисками, благодаря этим дискам позвоночник может свободно двигаться.
Однако шейный отдел позвоночника — это небольшая область, но она является одной из самых сложных областей и играет несколько важных ролей в организме человека, таких как защита спинного мозга, поддержка движения головы и облегчение притока крови в мозг.
Как проявляется рецидив после операции по удалению грыжи на позвоночнике?
Рецидив грыжи после операции на позвоночнике появляется в отделенной перспективе. В первый год пациент испытывает определённый дискомфорт в виду того, что нарушен процесс привычного распределения амортизационной нагрузки. В большинстве случаев это служит потенциальной причиной еще большего ограничения физической активности. Но в конечном итоге этот режим «бережного отношения» приводит к тому, что происходят тотальные дегенерационные изменения в хрящевых структурах межпозвоночных дисков.
Как проявляется это состояние? В первую очередь стоит обратить внимание на скованность в определённые часы. Например, утром, сразу после пробуждения ощущается некая скованность во всем теле и невозможность совершить наклон вперед себя или повороты в разные стороны. Это признак того, что во время ночного сна не произошло восстановление баланса жидкости в межпозвоночных дисках и они будут пытаться получить питание в течение первых часов после пробуждения.
Также рецидив после удаления грыжи позвоночника может проявляться в виде постоянно присутствующей тупой боли в мышцах спины. Это редко связано с поражением структур корешковых нервов. Постепенно развивается слабость и повышенная утомляемость мышечного каркаса спины. Пациент замечает, что ему трудно в течение длительного времени удерживать прямо спину, появляется потребность в обязательно опоре для спины во время сидения. Этот признак говорит о том, что нарушены процессы микроциркуляции крови и лимфатической жидкости в структуре мышечного волокна. В нем накапливаются метаболиты и молочная кислота, отсутствует достаточное капиллярное кровоснабжение. Это неизбежно в недалеком будущем приведет к появлению новых межпозвоночных грыж.
В момент кульминации рецидивы после удаления межпозвоночной грыжи дают следующие клинические симптомы:
- острая пронизывающая боль в момент появления нового грыжевого выпячивания межпозвоночного диска;
- ощущение онемения определённых участков тела на стороне поражения;
- резкое ограничение подвижности за счет развития радикулита и компрессии корешкового нерва;
- появление участков гиперестезии и парестезии;
- снижение мышечной силы в конечности на стороне поражения.
В тяжёлых случаях может наблюдаться нарушение функции сердечно-сосудистой, дыхательной, мочеотделительной, пищеварительной систем. При локализации рецидива грыжи в нижних отделах позвоночника зачастую возникает синдром «конского хвоста». при нем может возникать полный паралич толстого кишечника с отсутствием процесса опорожнения и мочевого пузыря, проявляющийся задержкой мочеиспускания.
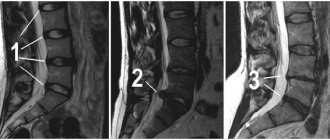
Для подтверждения диагноза желательно сделать рентгенографический снимок пораженного отдела позвоночника и МРТ. Также необходима срочная консультация врача невролога и вертебролога. Записаться на бесплатный прием к этим докторам можно прямо сейчас. В нашей клинике мануальной терапии первичная консультация вертебролога и невролога для всех пациентов предоставляется совершенно бесплатно.
Что такое хирургия шейного отдела позвоночника?
Операция на шейном отделе позвоночника обычно показана при различных типах проблем с позвоночником. Нейрохирурги или хирурги-ортопеды рекомендуют операцию на шейном отделе позвоночника, чтобы снять долговременную боль в шее, остановить необычные движения в голове, слабость и покалывание, онемение и восстановить полную нервную функцию.
Операция обычно проводится, когда спинной мозг или поступающие нервы из позвоночника находятся под огромным давлением из-за травмы, нестабильности или дегенеративных нарушений. для дегенеративных расстройств, травмы или нестабильности.
Противопоказания
Тем не менее даже при наличии веских показаний хирургическое вмешательство может быть проведено не всегда. Если потенциальные риски от удаления грыжи выше вероятности развития осложнений заболевания, операция не выполняется. Но это не значит, что о ней придется забыть навсегда и продолжать жить с постоянными болями и другими симптомами грыжи.
При наличии противопоказаний проводится соответствующее ситуации лечение, способствующее нормализации состояния организма и резкому снижению вероятности возникновения непредвиденных ситуаций, как во время хирургического вмешательства, так и в течение реабилитационного периода. Если с ее помощью удалось добиться нормализации работы организма, операцию проводят. В противном случае она может нанести только вред пациенту или привести к печальным последствиям.
Выполнять хирургическое вмешательство противопоказано при:
- тяжелом общем состоянии больного, требующем постоянного контроля над жизненно важными функциями;
- декомпенсированной сердечной недостаточности и сахарном диабете;
- гипертоническом кризе;
- нарушениях свертываемости крови;
- острых инфекционных заболеваниях, в том числе кожи.
Показания к повторной операции
Сохранение болей более 2-х месяцев после операции, несмотря на проводимую противовоспалительную терапию, является прямым показанием к мрт обследованию и возможно хирургическому вмешательству. То есть оно требуется при любой из вышеперечисленных причин, кроме психосоматических расстройств и развития спондилита или спондилодисцита (риск развития 1-2 %).
При длительном сдавлении корешка, если не оперировать грыжу диска могут появиться следующие симптомы:
- возникновении парезов, снижении выраженности сухожильных рефлексов, мышечной слабости и гипотрофии;
- онемении в конечностях, коже промежности;
- резких прострелах в ногах;
- частых неотложных позывах к мочеиспусканию или недержании мочи;
- стойкой эректильной дисфункции у мужчин.
Задняя шейная ламинэктомия и слияние
Ламинэктомия означает удаление пластинки. Пластинка представляет собой очень тонкую пластинку кости в задней части шеи, которая образует крышу позвоночника и защищает спинной мозг.
Цель этой операции — удалить пластинку, чтобы освободить пространство для спинного мозга.
Процедура задней шейной ламинэктомии включает в себя следующее:
Хирургический подход;
Там будет разрез кожи по средней линии задней части шеи и длиной от 3 до 4 дюймов.
Удаление пластинки;
Высокоскоростной заусенец можно использовать для создания впадины в пластине с обеих сторон непосредственно перед тем, как она соединяется с фасеточным соединением.
Пластинка как при остистых отростках удаляется как единое целое.
Удаление пластинки и остистого отростка позволяет спинному мозгу скользить назад и дает больше места.
История развития малоинвазивной хирургической техники
В 1934 г. W.J. Mixter и J.S. Barr описали корреляцию пролапса диска и клинических синдромов, связанных со сдавлением нервных корешков и спинного мозга. Авторы выступали за оперативный метод лечения данной патологии [11].
В 1939 г. L.G. Love представил описание подхода, при котором происходило смещение дурального мешка и освобождение нервного корешка путем удаления грыжи с резекцией диска [12]. Эти основные методы используются и сегодня, хотя их техника была усовершенствована. В данный момент для стандартной дискэктомии используют уменьшенный односторонний 5-сантиметровый доступ, огибают m. multifidi
и извлекают грыжу, проходя через интраламинарное пространство.
В 1988 г. L.L. Wiltse и W.C. Spencer [13] описали параспинальный доступ для лечения экстрафораминальной грыжи диска — он проходит между m. multifidi и m. longissimus.
За последние 30 лет было разработано много различных методик, направленных на уменьшение грыжи и мышечной травматизации, но общий принцип сохранялся. Основные изменения касались уменьшения травматизации, послеоперационного периода, затрат и сокращения времени реабилитации. Это достигалось благодаря совершенствованию оптических систем увеличения и освещения.
В 1977 г. W. Caspar [14] и R.W. Williams [15] представили метод хирургической микродискэктомии. Доступ был уменьшен до 3 см. В ходе операции для лучшей визуализации применялись дистракторы для разведения мышц и микроскоп.
В 1988 г. P. Kambin и S. Sampson [16] описали полностью эндоскопическую технику, основывающуюся на экстрафораминальном подходе при несеквестрированной внутриканальной грыже.
Десять лет спустя с целью лечения всех видов грыжи K. Foley, M. Smith [17] и J. Destandau [18] представили видеоассистированную технику с использованием трубчатого рабочего канала (микроэндоскопическая дискэктомия) с 2-сантиметровым доступом.
В 2002 г. Yeung и Tsou [19] применили эндоскопическую методику, благодаря которой появилась возможность устранять все формы грыжи, используя трансфораминальный подход.
В данный момент споры сторонников эффективности микроскопической и эндоскопической техники не утихают, вопрос остается открытым.
LLIF
Техника LLIF, или бокового спондилодеза (Extreme Lateral Interbody Fusion, XLIF), описанная B.M. Ozgur в 2006 г. [39], представляет собой доступ к дисковому пространству через латеральный забрюшинный, транспсоасный канал. LLIF применим в ситуациях, которые требуют доступа к межтеловому дисковому пространству от T12–L1 до L4–L5. Этот метод не применим для вмешательств на уровнях L5–S1 из-за препятствующего боковому доступу гребня подвздошной кости. Кроме того, при нахождении грыжи на более каудальном уровне поясничного отдела увеличивается риск интраоперационных травм из-за анатомического расположения поясничного сплетения и подвздошных сосудов. Пациент во время операции находится в боковом положении. Выбор точки разреза основывается на данных МРТ, получаемых до операции, а также данных других радиологических исследований. Во время доступа должен постоянно проводиться нейромониторинг.
LLIF может применяться при любых дегенеративных изменениях диска. Это отличный доступ для коррекции сагиттальной и коронарной деформации, особенно для поясничного дегенеративного сколиоза с латеролистезом [40]. Однако LLIF не может быть использован в случае тяжелого стеноза центрального канала, стеноза костно-латерального углубления и выраженного спондилолистеза [41]. В чистом виде LLIF, без использования задних доступов, не должен применяться в случае высокой биомеханической нестабильности, например при фасетной артропатии, деформации и многоуровневом поражении [42]. Боковой доступ также не подходит пациентам с предшествующим оперативным вмешательством на забрюшинном пространстве, забрюшинным абсцессом, а также пациентам с аномальной анатомией сосудов. Недостатки включают в себя потенциальный риск повреждения поясничного сплетения, сосудов, поясничной мышцы и кишечника, особенно на уровне L4–L5 [29]. Стоит отметить, что кровотечения, возникшие во время оперативного вмешательства по LLIF, трудно поддаются контролю [40, 43] (рис. 5).
Выводы
Эндоскопическая техника может конкурировать со стандартными, более традиционными методами за счет сокращения времени операции, более короткого пребывания в стационаре, меньшего разреза и кровопотери, меньшей травматизации тканей, более низкой потребности в опиоидных анальгетиках и более быстрого возвращения пациента к повседневной жизни.
Частота рецидивов, наблюдаемых при эндоскопической дискэктомии, по результатам краткосрочных наблюдений остается в пределах ожидаемых значений при проведении микродискэктомии. Данная процедура, вероятно, позволяет достичь более благоприятных результатов в случаях впервые возникшей грыжи и рецидивирующей грыжи диска.
Благодаря использованию более заднелатеральной траектории при эндоскопической дискэктомии не происходит деформации мышц-разгибателей, и если вмешательство оказывается безуспешным (или у пациента возникает в дальнейшем грыжа на другом уровне), хирург может выполнить стандартную микродискэктомию путем разреза по задней срединной линии и ламинотомии, т. к. данная область остается интактной.
Хирургические вмешательства могут быть выполнены под местной анестезией, что устраняет риски общей анестезии, и, по определению, должны уменьшить связанный с этим риск венозной тромбоэмболии; однако более короткое время операции не было четко задокументировано и в действительности, вероятно, не является клинически значимым само по себе. Все эти объективные параметры справедливы только в период раннего наблюдения — до 3 мес., в то время как долгосрочные результаты (как свидетельствуют более субъективные клинические параметры — боль, нарушение функций и инвалидность) не отличаются от данных показателей при микродискэктомии.
Недостатками эндоскопического метода являются длительное обучение новой процедуре, высокие затраты на приобретение оборудования (TV-камера высокого разрешения, TFT-монитор высокого разрешения, двухэкранный усилитель изображения, инструменты, система управления ирригацией и радиочастотные зонды для гемостаза) и расходных материалов.