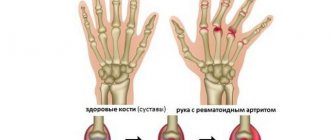
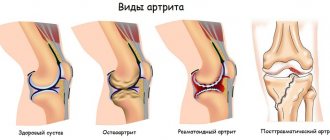
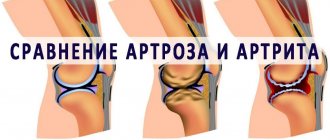
Воспалительный процесс, поражающий один или несколько суставов, называется артритом. Он имеет несколько разновидностей, отличающихся причинами, симптомами и способом лечения. Ревматоидная форма заболевания способна проявиться в любом возрасте, но чаще поражает лиц старше 30 лет. Замечено, что доля женщин среди заболевших — свыше 70%.
Болезнь вызывает разрушение синовиальной оболочки сустава, хряща, кости. В хронической форме недуг на протяжении многих лет причиняет боль и мешает вести полноценную жизнь. Со временем степень поражения коленного сустава будет только увеличиваться, поэтому лечение следует начать как можно раньше.
Классификация заболевания по рентгенологическим стадиям
Патогенетическим механизмом развития ревматоидного артрита является аутоиммунная перекрёстная реакция. Антигенная структура гемолитического стрептококка, относящегося к группе В, по своему строению сходна с соединительной тканью организма человека.
При инфицировании микроорганизмом (острый или хронический тонзиллит, пиелонефрит, кишечная патология) возможно повреждение выработанными антителами собственных тканей. В первую очередь страдают суставы. С каждой новой ревматической атакой область поражения расширяется и изменения становятся необратимыми и тяжёлыми.
На ранних стадиях при первых признаках на рентгенограмме можно и не выявить изменений. Но чем дальше прогрессирует процесс, тем явными становятся повреждения. Выделяют четыре рентгенологические стадии патологии.
Первая стадия
Первая стадия характеризуется как самая лёгкая, изменения обратимы и излечимы. Клинически пациент жалуется на утреннюю скованность в движениях кистей, визуально отмечаются отеки в районе мелких суставов пальцев рук. Чаще признаки связывают с недавно перенесённой инфекционной патологией (ангиной, тонзиллитом, инфекцией мочевыводящих путей, стрептодермией и др.).
Первая стадия
Первыми страдают мелкие суставы кистей рук, стоп. Рентгенологические признаки первой стадии ревматоидного артрита:
- преимущественное воспаление мягкотканого компонента, имеющее вид уплотнений структур над поражённым суставом;
- незначительное сужение межсуставной щели, которое не визуализируется на рентгеновском снимке;
- начальные проявления остеопороза в виде локальных просветлений костных структур и разрыхления только суставных поверхностей.
Вторая стадия
Клинически вторая стадия проявляется в виде сильной тугоподвижности рук в течение нескольких часов, преимущественно утром и к вечеру. Изменения более выражены, проявляются в виде отёчности и видимой деформации, манипулятивные движения кистей значительно затруднены (пациенту трудно вдеть пуговицу в петлю, нитку в иголку, завязать шнурки).
Вторая стадия
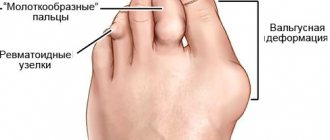
В области суставов пальпируется уплотнение, часто присоединяются кожные проявления в виде ревматоидных узелков, кожа над ними гиперемирована. Боли в ногах носят острый характер, ходьба затруднена, наблюдается хромота.
Вторая рентгенологическая стадия заболевания разделяется на две подгруппы, в зависимости от степени повреждений в виде эрозии суставной поверхности:
- Какие есть стадии ревматоидного артрита, и чем они отличаются?
- подгруппа А второй рентгенологической стадии характеризуется отсутствием эрозий на суставных поверхностях, на снимке выявляют околосуставной остеопороз в виде кист (локальные просветления костных структур), участков костных уплотнений и более заметное сужение щели между суставными поверхностями;
- подгруппа Б второй рентгенологической стадии патологии помимо основных проявлений характеризуется появлением эрозий поверхностей суставов, не более, чем в четырёх местах.
Третья стадия
Клинически характеризуется полной неподвижностью мелких суставов. Патология распространяется на крупные: лучезапястные, локтевые, коленные, голеностопные, верхний плечевой пояс и даже межпозвоночные сочленения в редких случаях. Пациент испытывает затруднения при ходьбе вследствие выраженного болевого синдрома и тугоподвижности коленных суставов.
Третья стадия
Происходит деформация кистей в виде «плавника моржа» (подвывихи пястно-фаланговых сочленений) или «шеи лебедя» (формирование стойких сгибательных контрактур пястно-фаланговых сочленений и переразгибание межфаланговых суставов), невозможность отведения большого пальца кисти. Больной не может выполнить простейшие манипулятивные действия руками, в том числе испытывает затруднения в удерживании чашки, ложки и так далее.
Кости становятся хрупкими из-за выраженного дегенеративного процесса. Учащаются случаи подвывихов, вывихов, патологических переломов. Заживление повреждений длительное, требует проведения оперативных вмешательств.
Третья степень ревматоидного артрита на рентгене:
- образование единого костного блока в районе мелких суставов кистей;
- более 5 участков эрозии костной ткани;
- сужения суставных щелей мелких и крупных суставов;
- появление остеопорозных кист;
- формирование кальцификатов мягких тканей (ревматоидные узелки), которые на снимке выглядят как участки затемнения округлой формы, диаметром до 2 см в районе мягкотканого компонента вокруг суставов (чаще кисти, локтевые, коленные).
Четвёртая стадия
Терминальная стадия ревматоидного процесса, которая необратимо инвалидизирует больного. Выполнение простейших бытовых действий невозможно из-за выраженного болевого синдрома и стойких контрактур суставов (неподвижность). У пациента атрофируются мышцы из-за отсутствия движений. Человек не может обслуживать себя самостоятельно (поесть, сходить в туалет) и требует регулярной помощи.
Четвёртая стадия
По результатам рентгенографии суставов выявляют следующие изменения:
- отсутствие суставной щели с уплотнением в области сочленения и формированием анкилозов (контрактур суставов) и субхондральных остеосклерозов (из-за усиления трения хрящевых структур при отсутствии суставной щели они кальцифицируются и склерозируются, становятся плотными, теряют амортизационные возможности);
- на суставных поверхностях формируются костные наросты — остеофиты, имеющие заострённую форму;
- остеопороз может перерасти в остеонекроз.
Ревматоидный артрит: симптомы, диагностика и лечение
Боли в суставах, чувство «скованности» с утра. Что это? Переутомились на работе? «Перезанимались» в спортзале? Простудились?
Перечисленные выше проявления могут свидетельствовать о недуге, причина которого и на сегодняшний день остается не до конца понятной.
Ревматоидный артрит. О нем мы говорим с кандидатом медицинских наук, врачом-ревматологом «Клиника Эксперт Воронеж» Стрельниковой Инной Алексеевной.
— Инна Алексеевна, что такое ревматоидный артрит и по каким причинам возникает это заболевание?
Это иммуновоспалительное ревматическое заболевание неизвестной этиологии. Характеризуется хроническим эрозивным артритом и системным поражением внутренних органов.
Причины ревматоидного артрита на сегодняшний день медицине до конца неизвестны. По данным мировой статистики им страдает в среднем около 1% населения.
— Ревматоидный артрит кодируется в МКБ-10?
Да. Он отражен под кодом M05 (серопозитивный ревматоидный артрит) и M06 (другие ревматоидные артриты).
— Что происходит с организмом при ревматоидном артрите?
В основе развития данного заболевания — воспаление иммунной природы, преимущественно затрагивающее ткани суставов.
На начальных стадиях пациент предъявляет жалобы на боли и припухлость в суставах, на утреннюю скованность более 30 минут. Наиболее часто поражаются мелкие суставы кистей и стоп.
Для этой патологии также характерны внесуставные проявления. К ним относятся васкулиты кожи и других органов, нейропатии, плевриты, синдром Шегрена, ревматоидные узелки.
При ревматоидном артрите иногда отмечаются так называемые конституциональные признаки: общая слабость, снижение массы тела, повышение температуры тела. Но этих признаков может и не быть.
— Это заболевание подкрадывается незаметно или у ревматоидного артрита есть предвестники?
Предвестники есть не всегда. Заболевание может начаться сразу с классических проявлений. Однако зачастую на протяжении года могут отмечаться неспецифические жалобы на боли в суставах. Боли меняют свою локализацию (т.е. то в одном, то в другом суставе), либо отмечаются одновременно в нескольких, симметрично или не симметрично. Также могут о, припухание суставов (необязательно). На этом этапе ставится диагноз «недифференцированный артрит».
Что такое артрит и как его диагностировать? Рассказывает Мациев Дэниз Русланович – врач-рентгенолог
«МРТ Эксперт Сочи»
Как самостоятельное проявление, без суставных признаков, может повышаться скорость оседания эритроцитов (СОЭ), увеличивается содержание С-реактивного белка (лабораторные признаки воспаления). Здесь также могут отмечаться конституциональные проявления, о которых я говорила.
— Какие суставы чаще поражает ревматоидный артрит?
Определенные мелкие суставы кистей и стоп (пястно- и плюстне-фаланговые, проксимальные межфаланговые суставы кистей и стоп). Значительно реже затрагиваются крупные суставы: тазобедренные, коленные, лучезапястные, плечевые.
— Что входит в стандарт диагностики ревматоидного артрита?
Собираются жалобы, подробный анамнез, проводится тщательный осмотр, объективное обследование пациента.
Обязательно выполняются лабораторные исследования. К ним относится общий анализ крови, общий анализ мочи, анализ крови на С-реактивный белок, ревматоидный фактор, антитела к циклическому цитруллинированному пептиду (АЦЦП).
Также выполняется рентгенография суставов кистей и/или стоп, а также любых других суставов, со стороны которых имеются явные проявления.
Опасен ли рентген? Рассказывает Юлия Александровна Руцкая – заведующая отделением лучевой диагностики
«Клиники Эксперт Курск»
По показаниям может выполняться рентгенография или компьютерная томография органов грудной клетки, электрокардиография и другие исследования.
— Чем отличается ревматизм, ревматоидный артрит и полиартрит?
Понятие «ревматизм» в современной медицине уже не используются. Вместо него приняты обозначения «острая ревматическая лихорадка» и «ревматическая болезнь сердца».
Острая ревматическая лихорадка встречается чаще у молодых людей, чаще женского пола (от 7 до 25 лет). Начинается с ангины (острый период). Спустя 2-3 недели появляются боли в суставах, боли в сердце, может быть кольцевидная эритема, хорея.
Острая ревматическая лихорадка может протекать без формирования порока сердца или с ним. В последнем случае говорят о ревматической болезни сердца. Если порок не образуется, ревматическая лихорадка обычно проходит, повторы ее встречаются крайне редко. На сегодняшний день эта патология встречается реже.
Что касается полиартрита — уже по названию можно сделать вывод, что речь идет о воспалительном поражении нескольких суставов. Полиартрит может быть ревматоидным, псориатическим и т.д. Т.е. это не самостоятельный диагноз, а скорее синдром.
— У кого чаще возникает ревматоидный артрит: у мужчин или у женщин?
У женщин. Дебют заболевания — чаще от 40 до 55 лет (реже — в более молодом и более позднем возрасте). Соотношение к мужчинам по частоте — 3:1.
Почему остеопороз называют женской болезнью? Читать далее
— Этот диагноз может быть у детей?
Да. Он формулируется как «ювенильный ревматоидный артрит».
— Кто находится в группе риска по развитию ревматоидного артрита?
Это лица, у которых, при полном отсутствии симптомов заболевания, в крови имеется повышенный уровень ревматоидного фактора, АЦЦП. Такая картина может наблюдаться в течение нескольких лет. Само заболевание при этом может и не развиться.
В остальном выделение группы риска проблематично. Наследственность и фактор предрасположенности до конца не изучены.
Провоцирующим фактором (не фактором риска возникновения) могут быть переохлаждение, перенесенная инфекция.
— Врачи какой специальности занимаются лечением больных с ревматоидным артритом?
Преимущественно ревматологи.
Ликбез по врачебным профессиям. Когда обращаться к ревматологу? Рассказывает врач-ревматолог
«Клиника Эксперт Тверь» Масюков Семён Андреевич
В удаленных районах, где таких специалистов нет, больных могут лечить терапевты и врачи общей практики, но с периодическими консультациями ревматологов. Однако все же лучше, чтобы такими пациентами занимался ревматолог.
Записаться к врачу-ревматологу можно здесь
внимание: консультации доступны не во всех городах
При необходимости к лечению подключаются ортопеды, неврологи и др.
— Это заболевание можно вылечить раз и навсегда или этот серьёзный диагноз – приговор?
Ревматоидный артрит — это не приговор. На вопрос, излечим ли он или нет, ответ есть. При правильном лечении можно добиться низкой активности заболевания или полной ремиссии на определенный период времени. Лечение проводится пожизненно.
— Ревматоидный артрит и гормональное лечение – это синонимы или возможна терапия без применения гормоносодержащих препаратов?
Лечение без гормональных препаратов возможно. В идеале оно не применяется совсем, либо такие средства используются местно (в частности, внутрисуставная инъекция).
В иных случаях такие препараты могут назначаться системно (например в виде таблеток) — при дебюте заболевания, при выраженной активности воспаления. В последующем их отменяют. В отдельных случаях небольшие дозировки гормонов используются постоянно.
— Каковы последствия ревматоидного артрита?
При отсутствии правильного лечения и значительной активности воспалительного процесса — ранняя инвалидизация, деформации суставов, повышенный риск инфекционных заболеваний. При вовлечении в процесс внутренних органов (сердечно-сосудистая, легочная патология и т.д.) — снижение продолжительности жизни.
Что такое тахикардия и по каким причинам она возникает? Рассказывает врач-кардиолог
ООО «Клиника Эксперт Курск» Новикова Елена Викторовна
— Ревматоидный артрит накладывает ограничения на образ жизни больного? Что можно и что нельзя делать при этой болезни?
При низкой активности процесса или в стадии ремиссии возможны регулярные легкие физические нагрузки, катание на велосипеде, плавание. Рекомендуется рационально питаться, соблюдать режим труда и отдыха. При отсутствии деформации суставов особых ограничений нет.
Следует избегать переохлаждения, инфекционных заболеваний. Нежелательны чрезмерные физические нагрузки: ревматоидный артрит и спорт высоких достижений — вещи, на мой взгляд, несовместимые. Это может привести к усугублению течения ревматоидного артрита.
Не допускать избыточного веса, отказаться от курения. При какой-либо активности процесса не следует посещать сауны и бани.
Могла ли помочь МРТ суставов Микеланджело? Узнать здесь
— Расскажите о профилактике ревматоидного артрита. Как не спровоцировать обострение заболевания?
Поскольку причина заболевания не изучена, первичной профилактики не существует.
Профилактика рецидивов ревматоидного артрита включает в себя постоянное выполнение рекомендаций ревматолога по лечению; отказ от курения; избегание переохлаждений, инфекций, чрезмерных физических нагрузок; поддержание нормальной массы тела.
Для справки:
Стрельникова Инна Алексеевна
Выпускница лечебного факультета Воронежской государственной медицинской академии 2007 года.
В 2008 году окончила клиническую интернатуру по специальности «Терапия».
С 2008 по 2011 год проходила очную аспирантуру по специальности «Внутренние болезни». Имеет ученую степень кандидата медицинских наук.
В 2009 году прошла первичную специализацию по ревматологии.
С 2015 года и по настоящее время работает на должности врача-ревматолога в ООО «Клиника Эксперт Воронеж». В Воронеже принимает по адресу: г. Воронеж, ул. Пушкинская, дом № 11.
Эрозии костей при патологии
Эрозии костных структур делят на три вида:
- Краевая или поверхностная — выявляется уже на второй стадии в суставах, где отсутствует хрящевая структура и трение более жёсткое.
- Компрессионная — происходит из-за усугубления процесса и провала кости в месте повреждения.
- Деформирующая — формируется из-за разрушения костной пластины, визуально наблюдается видимая деформация кости, характерна для 4 стадии патологии.
Единичные эрозии костей запястья
При появлении эрозий костей излечить заболевание практически не удаётся. Длительная многокомпонентная терапия помогает лишь приостановить прогрессирующий процесс.
Лечение и профилактика ревматоидного артрита
Лечением патологии занимается врач ревматолог. Лечение заболевания комплексное и многокомпонентное:
- Диетотерапия. В рационе должны преобладать продукты богатые кальцием (молоко, творог, свежие овощи и зелень), при избыточной массе тела существует необходимость в сбрасывании веса для снижения нагрузки на суставы нижних конечностей. Также полезны продукты, способствующие поддержанию хрящевых структур: желе, агар-агар, холодец, заливная рыба.
- Медикаментозное лечение.
- Патогенетическая терапия. Назначаются противовоспалительные препараты нестероидного («Диклофенак», «Нимесил») и стероидного ряда («Преднизолон», «Дексаметазон»), они помогают купировать болевой синдром и снизить воспаление. Для предотвращения аутоиммунного процесса назначаются цитостатики («Метотрексат», «Циклоспорин»), биологические препараты («Ритуксимаб», «Энбрел»).
- Этиотропная терапия. Применяются антибактериальные средства («Бициллин») для предупреждения рецидива стрептококковой инфекции.
- Симптоматическая терапия. Включает применение хондроитиновых препаратов и препаратов гиалуроновой кислоты для поддержания хрящевых структур, кальций с витамином Д3.
- Физиотерапия и лечебная гимнастика. Позволяет при помощи физических упражнений, электрофореза, магнитной терапии улучшить гемодинамику в области поражения, активизировать процессы регенерации.
- Оперативные методы. Применяются на крайних рентгенологических стадиях (третья и четвёртая) при наличии вывихов, контрактур и анкилозов, патологических переломов.
Профилактикой ревматоидного артрита является своевременное и правильное лечение инфекционных заболеваний и недопущения появления хронических очагов. На начальных стадиях (1-2) необходимо развивать мелкую моторику кистей, рук — это помогает избежать стойких изменений благодаря нормальной гемодинамике.
Таким пациентам рекомендовано начать вышивать, вязать, рисовать. Также требуется правильно питаться для профилактики дегенеративных патологий хрящевых и костных структур.
Ревматоидный артрит — серьёзная патология, которая на крайних стадиях развития приводит к инвалидизации пациента. Развиваться заболевание может как во взрослом, так и в детском возрасте. Прогрессирование приводит к ухудшению общего самочувствия и появлению стойких необратимых изменений в области суставов.
- Ревматоидный артрит: прогноз и продолжительность жизни
Симптомы ревматоидного артрита коленного сустава
Характерные проявления заболевания получится обнаружить и без применения специального диагностического оборудования:
- снижение подвижности колена, проявляющееся на начальной стадии недуга только после ночного отдыха;
- резкая или ноющая боль, усиливающаяся при движении; может распространиться на всю ногу;
- воспаление, признаками которого служат припухлость колена, локальное изменение температуры тела;
- выпот в пораженной зоне;
- лихорадка;
- повышенная утомляемость.
По мере развития заболевания, симптомы ревматоидного артира коленного сустава станут усиливаться, его деформация будет видна даже неспециалисту. Начните лечение, не дожидаясь, пока проблема приведет к инвалидности! На начальной стадии разрушение колена еще можно остановить.
Насколько эффективно рентгенологическое исследование при РА
Ревматоидным артритом принято называть воспалительное заболевание суставов, которое является аутоимунным (иммунная система атакует клетки собственного организма, ошибочно воспринимая их как чужеродные и патологические). Причины, в связи с которыми развивается данная болезнь, точно не установлены. Считается, что спровоцировать РА могут:
- перенесенные человеком ранее инфекционные заболевания;
- воздействие на организм токсических веществ;
- частые травмы суставов;
- постоянные переохлаждения.
К факторам риска принадлежат и случаи ревматоидного артрита в семейном анамнезе. Прогрессируя, ревматоидный артрит поражает преимущественно мелкие суставы верхних и нижних конечностей симметрично. Сразу патологический процесс распространяется на синовиальную оболочку, потом – на хрящевые ткани, в итоге формируются множественные эрозии. Суставы деформируются.
Рентгенологическое исследование предоставляет возможность врачу установить степень поражения суставов и определить, насколько деформировались костные и хрящевые ткани. Используя снимок, специалист подсчитывает количество эрозий, которые образовались в костях.
В каких случаях показано и противопоказано рентгенологическое исследование
Рентгенограмма суставов назначается пациенту, если у него на протяжении некоторого промежутка времени имеются такие симптомы:
- болевые ощущения в суставах;
- ограниченная подвижность суставов по утрам;
- припухлость в области пораженного сустава;
- повышенный ревматоидный фактор, обнаруженный при анализе крови;
- наличие ревматоидных узелков (множественных подкожных узловатых образований вблизи костных структур);
- заметная невооруженным глазом деформация суставов.
Поскольку рентгеновское излучение является ионизирующим и способно негативно сказаться на развитии эмбриона в утробе матери и маленького ребенка, рентгенологическое исследование не рекомендуется назначать женщинам в период беременности и детям. Не проводится обследование пациентов, пребывающих в тяжелом состоянии, страдающих от эпилепсии, острых и хронических психических заболеваний. Но перечисленные противопоказания являются относительными.
Если лечащий врач решит, что польза, которую рентгенография принесет пациенту, позволив поставить диагноз, будет превышать возможный вред, он может в порядке исключения назначить процедуру.
Инфекция — чека для запуска ревматоидного артрита
Инфекционные агенты — вирусы и бактерии — могут способствовать развитию ревматоидного артрита, причем, по-видимому, многими способами. Наиболее известный механизм — так называемая молекулярная мимикрия. Некоторые молекулы — чаще всего пептиды, входящие в состав микроба, — могут иметь структуру, схожую со структурой собственных биомолекул организма. Во время инфекции иммунная система распознает такие молекулы как чужеродные и эффективно борется с их носителями, но после нападает на клетки собственного организма, содержащие похожие антигены. В случае с ревматоидным артритом так может происходить, например, при заражении вирусом Эпштейна-Барр [15], цитомегаловирусом, кишечной палочкой и различными протеями.
Кроме того, при инфекционном заболевании образуются иммунные комплексы, состоящие из антигенов и специфических к ним антител. Если комплексов много, то такие антитела сами могут стать антигенами. Антитела против антител и есть тот самый ревматоидный фактор, о котором мы говорили ранее.
Инфекционные агенты могут и напрямую способствовать развитию ревматоидного артрита. Недавно было показано, что гигиена ротовой полости может влиять на заболеваемость ревматоидным артритом [16]. Дело в том, что бактерия, вызывающая пародонтоз, Porphyromonas gingivalis, способна синтезировать деиминазу и, соответственно, принимать участие в цитруллинировании белков хозяина, то есть человека.
Всё больше данных указывает на то, что состав микробиоты кишечника — еще один важный фактор, влияющий на вероятность развития ревматоидного артрита [17], [18], [19]. В модельных системах удалось убедительно показать, что определенные виды бактерий ассоциированы с ревматоидным артритом. Возможно, в недалеком будущем нас ждет разработка специальной диеты, позволяющей держать их под контролем и этим снижать риск развития аутоиммунитета.
Стадии РА согласно классификации Штейнброкера
В современной медицинской практике наиболее часто используется классификация стадий ревматоидного артрита, разработанная Штейнброкером. Он основывался в своих исследованиях на обзорных рентгенограммах кистей и дистальных отделов стоп, выполненных в прямой проекции. С их помощью удалось выделить 4 рентгенологические стадии ревматоидного артрита, которые отражают характер прогрессирования заболевания.
Стадия 1
Данный этап является начальным. Он получил название околосуставного остеопороза (снижение плотности костной ткани). В патологический процесс вовлекаются суставы кистей и плюснефаланговые суставы стоп. На рентгенограмме визуализируется уплотнение мягких тканей, окружающих сустав. Костная ткань истонченная, рыхлая, обладает повышенной пористостью (это и есть признаки остеопороза). В ее структуре уже имеются кистообразные просветления. В числе рентгенологических симптомов первой стадии ревматоидного артрита может быть и сужение суставной щели.
Записаться на прием к ревматологу необходимо человеку, столкнувшемуся даже с незначительным ограничением подвижности суставов в утреннее время (приблизительно в течение 1 часа после пробуждения). На первой стадии могут иметь место также такие симптомы, как легкая припухлость тканей в области пораженного сустава, кратковременная боль в суставе при физической нагрузке.
Околосуставный остеопороз возникает как у взрослых, так и у детей. Заболевание может стремительно прогрессировать, а может остановиться в своем развитии на несколько лет, а затем активизироваться.
Стадия 2
Рентгенологические признаки ревматоидного артрита в начале второй стадии – это усиление остеопороза, множественные кисты в структуре костных тканей, а также уменьшение просвета суставных щелей. Данный этап называется стадией 2А, которая длится до того момента, пока не образуется первая эрозия, то есть повреждение кости. После этого начинается стадия 2Б, продолжающаяся до появления максимум 4 эрозированных участков.
Принято классифицировать все костные эрозии на 3 категории:
- Краевые поверхностные (формируются в тех зонах, где суставные кости не покрыты хрящевыми тканями).
- Компрессионные (сопровождаются провалом участка кости в связи с образованием кисты и прогрессом околосуставного остеопороза).
- Эрозии костной ткани замыкательных пластин (появляются там, где сустав соединяется со связками).
Деформация кисти или стопы на рентгеновском снимке еще не визуализируется.
На второй стадии ревматоидного артрита пациент сталкивается с ограничением подвижности суставов уже в течение нескольких часов в сутки. Во время физических нагрузок происходит усиление болевых ощущений.
Стадия 3
Данный этап развития заболевания характеризуется появлением множественных эрозий (от 5 штук). Вокруг пораженных суставов атрофируются мышцы. Кроме околосуставного остеопороза, уменьшения просвета суставных щелей, кист рентген-признаки ревматоидного артрита кистей рук включают еще вывихи и подвывихи суставов, их расширенную деформацию. К наиболее распространенным типам деформаций принадлежат:
- «пуговичная петля»;
- «лебединая шея»;
- «плавник моржа».
На снимках визуализируются признаки кальцификации (скопления избыточных солей кальция) в мягких тканях, окружающих пораженный сустав. Ими являются круглые и плотные ревматоидные узелки, диаметр которых составляет от 2 до 3 см.
При их пальпации болезненных ощущений у пациента не возникает.
Уровень плотности кальцификатов разный, и это хорошо видно на рентгенограмме. На данной стадии развития заболевания боль в суставах и их малоподвижность настолько прогрессируют, что выполнение многих действий требует значительных усилий.
Стадия 4
Последняя стадия РА проявляется обширным остеопорозом, распространением эрозий не только на поверхность суставов, но и на другие зоны костной ткани. На снимках отчетливо видно, что по краям суставов сформировались остеофиты (костные разрастания), имеющие различную форму (прямолинейную, волнообразную, с коротким или длинным основанием).
Четвертая стадия характеризуется также субхондральным остеосклерозом и анкилозом суставов. Признаком первого является наличие костного уплотнения под суставным хрящом, а второго – сращение сустава, вызывающее его полную неподвижность.
Боль в суставах уже не прекращается. На данном этапе больной может утратить способность самостоятельно обслуживать себя и получить инвалидность.
Стадии артрита
Артрит диагностируют не менее чем у 2 % населения РФ. Заболеванию больше подвержены женщины – у представительниц слабого пола патологию выявляют в 4 раза чаще, чем у мужчин. Болезнь часто развивается в среднем возрасте (после 35 лет). В группе повышенного риска находится каждый человек, приближающийся к 65-летнему рубежу.
Виды и причины развития болезни
Артрит – воспалительное заболевание суставов, приводящее к появлению сильных болей даже в состоянии покоя. Прогрессируя, он способен провоцировать инвалидность с ограничением способности к передвижению.
Различают моно- и полиартриты (поражающие один и несколько суставов). В зависимости от причин, вызывающих развитие патологии, артрит разделяется на несколько видов. Среди которых наиболее распространены:
- ревматоидный;
- подагрический;
- псориатический.
Признаки артрита
Артриту свойственно поражать не только суставные элементы. Нередки случаи, когда деструктивный процесс расширяется на другие органы и системы. Последствиями становятся увеличение лимфоузлов, атрофия мышц скелета, нарушение печеночной функции, поражение органов ЖКТ, легких, сердечной мышцы, кожного покрова. Точная причина развития патологии современной медицине неизвестна. К провоцирующим факторам относят инфекции, травмы, аллергию, ослабление иммунной защиты, избыточный вес тела, нездоровое питание, злоупотребление алкоголем, гормональный сбой, патологии нервной системы. Немаловажная роль принадлежит наследственной предрасположенности к заболеванию.
Стадии артрита – начальный этап
Существуют 4 рентгенологические стадии ревматоидного артрита отличающиеся друг от друга тяжестью протекания патологического процесса. Часто болезнь начинает влиять на суставы прежде, чем пациенту удается заметить ее клинические симптомы.
Первыми изменениями, возникающими на ранней стадии ревматоидного артрита, становятся стирание хрящевой ткани, покрывающей концы костей, и сокращение пространства между суставами. Возрастные явления и чрезмерное давление на сочленения приводят к постепенному изнашиванию хряща. Негативное действие болезни проявляются ярче при наличии генетической склонности к заболеванию. На развитие начальной стадии ревматоидного артрита также указывает появление первых болезненных симптомов, усиливающихся при поднятии тяжестей и физической активности. К такому состоянию присоединяются другие типичные признаки в виде: отечности; воспаления синовиальной мембраны; быстрой утомляемости.
Диагностика ревматоидного артрита на ранних стадиях может стать затруднительной. Это связано с отсутствием специфичных лабораторных исследований, направленных на обнаружение патологии.
Ревматоидный артрит на рентгене
Рентгеновский снимок на начальной стадии артрита нередко отрицательный, однако подтверждает присутствие остеопороза и отеков в мягких тканях. Единственным проявлением, которое выявляется ренгтенограммой, становится околосуставной остеопороз. Кость на снимке становится менее яркой, чем здоровые суставы. При этом у пациента не обнаруживаются гипертермия и характерное для суставных болезней ощущение утренней скованности.
Наибольшую опасность представляет серопозитивный артрит. Серонегативный протекает легче, однако сложнее поддается терапии. Начальная стадия артрита пальцев рук сопровождается слабо выраженным болевым синдромом. Типичным признаком становится изменение формы пальцев. Они напоминают «сосиски», а вся кисть теряет прежнюю ловкость в обращении с небольшими предметами.
Артрит коленного сустава протекает в 3 стадии. Последняя из них отличается высоким риском развития артроза. Подагрический артрит имеет такое же количество рентген стадий. На начальном этапе он протекает бессимптомно, а рентгеновские исследования не способны предоставить необходимую информацию. Постановке правильного диагноза помогают сдача анализов (мочи, крови, пункции воспаленного сустава), прохождение УЗИ, КТ, МРТ, сцинтиграфии. Таким же методом выявляются стадии псориатического артрита. Если на первой стадии артрита больной обращается в медицинское учреждение, лечение в большинстве случаев протекает успешно, и способно обеспечить полное выздоровление.
Особенности протекания второй стадии болезни
На 2 стадии артрита болезненность становится более выраженной. На этом этапе деформации не наблюдаются, однако подвижность пораженного сустава нарушается по причине мышечной атрофии и изменений в мягких тканях, окружающих сочленения. Активизируется процесс истончения хрящевой ткани и образования костных эрозий. Чаще всего они появляются в запястьях, локтевых костях, фаланговых областях.
Характерными признаками ревматоидного артрита 2 стадии становятся:
- ощущение скованности после утреннего пробуждения, длящееся около 30 минут;
- незначительная гипертермия в области пораженных суставов;
- местное повышение температуры;
- обострение метеозависимости, ломота в костях при ухудшении погодных условий;
- умеренная отечность, увеличивающаяся к вечеру и при обильном употреблении жидкости;
- появление единичных эрозий на хрящевой поверхности;
- экссудативные изменения и хруст при движениях.
Рентген этой стадии ревматоидного артрита подтверждает наличие околосуставного остеопороза, понижение минеральной плотности тканей, уменьшение промежутка между сочленяющимися поверхностями костей за счет отечности и воспалительного процесса. На 2 стадии подагрического артрита наблюдаются ночные приступы боли. Большинство пациентов, сталкивающихся с подобной симптоматикой, вынуждены незамедлительно нанести визит в медицинское учреждение и получить консультацию специалиста.
Артрит на этом этапе развития протекает в умеренно тяжелой форме, однако еще поддается консервативному лечению и требует самого серьезного отношения. В противном случае повышается риск развития третьей, тяжело излечимой стадии.
Третья стадия патологии
Третью степень болезни относят к тяжелой. Активность симптоматики на этой стадии ревматоидного артрита значительно повышается. В дополнение к уже произошедшим деструктивным изменениям в организме происходят процессы накопления полиморфноядерных лейкоцитов синовиальной жидкости и пролиферации синовиальных клеток. Хрящевая ткань в пораженных сочленениях присутствует в незначительных количествах. Ее недостаток компенсируется остеофитами, а межкостное пространство становится более узким.
Артрит тазобедренного сустава на МРТ
К признакам ревматоидного артрита 3 стадии относят:
- выраженную отечность;
- сильные болевые ощущения, спровоцированные мышечным спазмом;
- утреннюю скованность, не спадающую до 12 часов дня;
- деформацию сочленений;
- умеренную гипертермию и появление экссудата;
- вынужденное ограничение двигательной активности;
- недомогание и общую слабость.
Для развернутой стадии ревматоидного артрита характерно симметричное поражение суставов. Если поражаются тазобедренные суставы, наблюдается атрофия прилегающих мышц (бедренных и ягодичных).
Основными рентгенологическими признаками 3 стадии ревматоидного артрита становятся подвывихи суставов в мелких сочленениях. У некоторых пациентов обнаруживается внесуставная симптоматика в виде ревматоидных узелков под кожей, воспаления сосудов на концевых фалангах пальцев или ногтевых пластинах. Нередко параллельно диагностируют плеврит, перикардит, воспалительные процессы в органах зрения, нейропатию.
Другие рентгенологические признаки 3-й стадии ревматоидного артрита – потеря хрящей и отечность мягких тканей. На пальцах верхних и нижних конечностей обнаруживаются характерные для этой формы заболевания узлы.
Физическая активность пострадавшего существенно ограничивается, что требует посторонней поддержки во время передвижения или использования вспомогательных приспособлений — костылей, тростей, ходунков. Однако на этом этапе пациент способен справляться с самообслуживанием. На развернутой стадии серопозитивного ревматоидного артрита деформации становятся видны даже неспециалисту. Этот этап протекает с парализацией двигательной моторики, распространением анкилозирования на все мелкие и крупные типы суставов. ЭКГ может демонстрировать сердечную недостаточность, аритмию. Кисти рук часто отклоняются в сторону, деформируется ходьба, развивается двустороннее плоскостопие.
Развернутая стадия серонегативного артрита протекает несколько легче. Она отличается появлением на костях эрозивных образований. При развитии артрита 3 степени складывается менее благоприятная ситуация для начала лечения. На этом этапе потребуется сделать все возможное, чтобы не допустить перехода заболевания в 4, заключительную, стадию.
Артрит на четвертой стадии
Четвертая стадия ревматоидного артрита является последним этапом развития болезни. Как правило, она развивается спустя 10–20 лет от появления первых признаков патологии. В зависимости от эффективности проводимого лечения, соблюдения основных рекомендаций врача и наличия сопутствующих заболеваний этот срок может варьироваться. В результате неуклонного прогрессирования патологии затрагиваются все костные структуры организма. Наблюдается полная утрата суставами смазочной жидкости. Вместо нее в пораженных костях накапливается воспалительная субстанция, вызывающая сильнейший отек, жесткость и острую боль. На этом этапе пациенты постоянно принимают обезболивающие средства.
Среди симптомов и признаков последней стадии заболевания ревматоидным артритом выделяют:
- полную утрату работоспособности;
- ощущение скованности на протяжении всего дня;
- появление кистозных и эрозивных образований;
- атрофию мышечной ткани;
- выраженную гипертермию в области пораженного сустава;
- непрекращающуюся болезненность.
Отечность сменяется стойкой деформацией, приводя к значительному ограничению подвижности. Характерным становится развитие анкилоза, при котором суставные поверхности костей сращиваются между собой. Такой патологический процесс делает двигательную активность полностью невозможной.
Завершающая рентгенологическая стадия ревматоидного артрита отличается наличием участков, имеющих неодинаковую плотность. В отличие от 3 степени наблюдается активный рост остеофитов и расширение хронического воспаления. Последствием становится сужение щели между костями и ее полное исчезновение в дальнейшем.
Последняя стадия артрита приводит к необратимым изменениям в костной и хрящевой тканях. Человек лишается способности к выполнению различных видов деятельности, что становится основанием для получения инвалидности.
Лечение I и II стадий артрита
Основными принципами лечения артрита на начальной стадии становятся: — уменьшение нагрузки на поврежденные суставы; — борьба с лишним весом; — ежедневные занятия лечебной гимнастикой; — при повреждениях голеностопа и коленного сустава – ношение ортезов и бандажей.
Ревматоидный серопозитивный артрит на ранней стадии хорошо поддается лечению, что позволяет избежать риска развития инвалидности. Медикаментозные средства назначаются для устранения болевого синдрома. Для этого применяются нестероидные противовоспалительные препараты. Потребности в базисной терапии часто нет. Для предотвращения дальнейшего прогрессирования артрита 1 стадии пациенту рекомендуется смена образа жизни. Пользу ослабленным суставам принесут регулярные прогулки, занятия плаванием, скандинавской ходьбой. Обязательными становятся регулярные посещения лечащего врача и проведение контрольных рентгенологических исследований.
На 2 стадии артрита диагноз становится очевидным, поэтому подход к лечению существенно отличается. Задачами специалистов становятся: — предотвращение перехода патологии на следующий уровень; — снижение интенсивности симптомов; — предупреждение частых обострений. Обязательным является базисное лечение. При диагностировании ревматоидного артрита ведущим препаратом становится Метотрексат в таблетках.
Средство позволяет добиться улучшения в течение 5-6 недель. Стойкий эффект наблюдается по истечении 6-месячного курса. Нередко данное лекарство принимают на протяжении нескольких лет и даже всей жизни.
Ориентировочная схема лечения Метотрексатом: Первые 2-3 недели 6,5 мг в сутки Далее 20 мг в течение 24 часов После получения выраженного клинического эффекта 1 раз в неделю в индивидуальной дозировке
Доза может делиться на 2-3 приема, промежуток между которыми должен составлять не менее 12 часов. В период лечения обязательны прием фолиевой кислоты, сдача анализов крови один раз в 3-6 месяцев. При появлении побочных эффектов переходят на инъекционное введение Метотрексата.
Для купирования острых симптомов пациенту по-прежнему назначают нестероидные противовоспалительные средства. Актуальными остаются ортопедическая коррекция с использованием различных видов бандажей и физическая активность Часто рекомендуются физпроцедуры, грязелечение, профессиональный массаж, пребывание в лечебном санатории. При соблюдении всех врачебных предписаний на обеих стадиях удается добиться выраженного эффекта от лечения. После нескольких курсов многим пациентам потребуется проходить поддерживающую терапию, что позволяет долгое время жить с минимальными проявлениями болезни.
Борьба с артритом на III стадии
В лечении последних стадий ревматоидного артрита специалист опирается на следующие принципы:
- применение медикаментозных средств;
- использование ортезов;
- занятия лечебной физкультурой;
- проведение физиолечении;
- соблюдение норм диетического питания.
Лечение ревматоидного артрита в стадии обострения может проводиться амбулаторно либо в стационарных условиях. Помимо Метотрексата могут быть назначены следующие препараты первого ряда:
| Название лекарства | Дозировка | Длительность приема |
| Тауредон | 10-20 мг однократно в 7 дней с постепенным увеличением дозы до 100 мг. | До нескольких месяцев. |
| Сульфасалазин | Внутрь 1 г ежесуточно с увеличением на 0,5 г каждый день. | 8-12 недель |
| Ауропан | Перорально 6-9 мг в сутки, разделенные на 2 приема. | От 4-6 месяцев и более. |
| Криназол | 17-51 мг внутримышечно 1 раз в неделю. | 1,5-2 года |
Перед применением обязательно проконсультируйтесь с врачом!
Обязательным является применение НВПС – средств противовоспалительного характера, выпускаемых в ампулах, таблетках, мазях, гелях. В список подобных препаратов входят Диклофенак, Индометацин, Пироксикам, Кетопрофен. К числу базисных лекарств второго и третьего ряда относятся Кеналог, Аристокорт, Депо-медрол, Азатиоприн, Хлорбутин. Эти средства применяются в случае отсутствия необходимого эффекта от прохождения базисной терапии. Все большее признание приобретает лечение генноинженерными биологическими препаратами – Инфликсимабом, Абатацептом, Ритуксимабом. Эти средства имеют высокую стоимость, и часто оплачиваются государством. Формирование стойких деформаций у пациента с третьей степенью артрита рассматривается как показание для оперативного лечения.
На стадии ремиссии при ревматоидном артрите показателями улучшения становятся стихание воспалительного процесса, уменьшение болезненности и благополучная картина крови. Тем не менее, сохраняется необходимость в регулярном мониторинге состояния пациента и наблюдении у врача-ревматолога.
По мере возможности следует проходить поддерживающее лечение в санатории (минимум 1 раз в течение года).
Ревматоидный артрит височно-нижнечелюстных суставов на КТ
Последняя степень болезни – чем можно помочь пациенту?
Лечение четвертой стадии артрита отличается крайней сложностью. На этом этапе продолжается назначение базисной терапии, однако дозировки лекарственных средств существенно возрастают.
Применение необходимых медикаментов чаще всего проводится в стационаре.
Единственным способом облегчить основные симптомы часто становится внутрисуставное введение глюкокортикостероидов. Высокая степень болевых ощущений требует назначения обезболивающих препаратов на наркотической основе. Физиотерапия и лечебная физкультура показаны в случае наличия симптоматического эффекта. Актуальной становится генноинженерная биологическая терапия, назначаемая больным при отсутствии противопоказаний. Оперативное вмешательство становится наиболее эффективным способом помочь больному. Если позволяет состояние пациента, специалисты проводят пластику суставов, пораженные крупные сочленения заменяют протезами.
Народные средства и профилактика артрита
Применение рецептов нетрадиционной медицины эффективно на начальных стадиях болезни и способно стать хорошим дополнением к основной схеме лечения. Облегчить состояние помогут: — яблочный уксус; — чеснок; — соцветия конского каштана; — лавровые листья и можжевельник.
Яблочный уксус применяют внутрь. Для этого его разводят с прохладной кипяченой водой (чайная ложка чистого продукта на стакан жидкости). Раствор выпивают в течение дня до еды, разделяя на несколько порций.
Несколько очищенных чесночных головок (4-5 шт.) заливают 0,5 л водки и выдерживают при комнатной температуре в затемненном месте не менее 10 дней. Готовое средство принимают ежедневно после еды в количестве 1 столовой ложки. Другой вариант приготовления – смешать 3-4 измельченные чесночные головки, свежий сок 10 лимонов, чайную ложку измельченного хрена. Настаивать продукт необходимо в тепле на протяжении 3-х недель. Чтобы приготовить настойку из конского каштана, его соцветиями наполняют литровую банку на 2/3 и заливают спиртом или водкой, выдерживают 20 суток в месте, недоступном для проникновения света. Готовый продукт используют наружно для растирания пораженных участков.
Для приготовления мази соединяют столовую ложку сливочного масла, 6 ложек измельченного лавра и 1 чайную можжевельника. После тщательного перемешивания средство готово к нанесению. Обезболивающим действием обладает мазь из сливочного масла (1 ст. л.), измельченных лавровых листьев (6 ст. л.) и измельченного можжевельника (1 ч. л.). Все ингредиенты смешивают и наносят на воспаленный сустав. К мерам первичной профилактики артрита относят: — своевременную диагностику и терапию инфекционных заболеваний; — устранение очагов воспаления хронического характера (ангины, кариеса); — закаливания, умеренную физическую активность; — прием поливитаминов; — отказ от вредных привычек; — минимизацию стрессовых состояний.
Вторичная профилактика проводится по показаниям врача. Она состоит из грамотно подобранного курса лекарственных препаратов, лечебной физкультуры, соблюдения диеты, курсового приема жирных кислот Омега-3. Своевременно принятые профилактические меры позволяют избежать разрушения суставов, сохранить работоспособность и повысить качество жизни.
Отличаются ли рентгенологические признаки РА и других разновидностей артрита
При помощи рентгенограммы врач имеет возможность провести дифференциальную диагностику между различными видами воспалительного заболевания суставов. К примеру, при подагрическом артрите на рентгеновских снимках визуализируются кристаллы уратов (скопления мочевой кислоты).
Местами локализации кристаллов являются периартикулярные ткани, суставная щель.
На концевых частях эпифизов (край трубчастой кости) можно заметить наличие склеротической каймы, в кортикальных слоях – кистообразных дефектов. Мягкие ткани вдоль пораженных суставов увеличены, суставная щель расширена.
Рентгенологические признаки псориатического артрита иные. Остеопороз, который является неотъемлемым спутником РА, в данном случае имеет место только при мутилирующих формах заболевания. Псориатический артрит сопровождается появлением эрозий в дистальных межфаланговых суставах. Образуются такие поражения в краевых зонах суставов, а потом распространяются к центру.
Верхушки терминальных и средних фаланг сточены, суставная поверхность вогнута, в связи с чем возникает визуальный эффект «чашки с блюдцем» или «карандашей в стакане».
Рентгенологические признаки плечелопаточного периартрита (воспаления мягких тканей вокруг плечевого сустава) – это наличие отложений мелких кристаллов кальция (калькулезный бурсит), остеопороз головки плечевой кости (особенно ярко данный симптом выражен при анкилозирующей форме заболевания, связанной со сращением сустава и, как результат, его полной неподвижностью).
Альтернативные методы диагностики ревматоидного артрита
Если классическая рентгенограмма не позволила специалисту поставить диагноз и составить программу лечения, для более четкой визуализации костных тканей может быть назначена компьютерная томография (КТ). Она также основана на использовании рентгеновского излучения, но изображения, получаемые во время этой процедуры, являются не плоскими, а объемными, послойными и более точными. Поэтому на них видны даже минимальные изменения в тканях. Однако КТ связана с большей лучевой нагрузкой на организм пациента.
Для оценки степени вовлеченности в патологический процесс мягких тканей, окружающих пораженный сустав, назначают магнитно-резонансную томографию (МРТ). Она также позволяет, как и КТ, получать объемные снимки, но предусматривает воздействие на пациента магнитным полем и радиочастотными импульсами. Известно, что рентгеновские лучи имеют свойство хорошо накапливаться в костных тканях и беспрепятственно проходить через мягкие. Поэтому если характер изменений последних на рентгене виден плохо, то МРТ отображает их в максимально полном объеме.
Более чувствительно к выявлению эрозий в суставах, по сравнению с рентгенографией, ультразвуковое исследование (УЗИ). Также его назначают тем пациентам, которым нельзя проводить рентген, КТ, МРТ, так как противопоказаний УЗИ не имеет. Таким образом, сказать однозначно, какой из методов обследования при ревматоидном артрите является лучшим, невозможно. Выбор способа диагностики осуществляется лечащим врачом на основании симптоматики, с которой к нему обратился пациент.
Правильное питание при ревматоидном артрите коленного сустава
Диета при ревматоидном артрите строится на нескольких принципах:
- кушать необходимо небольшими порциями, не реже 4 раз в день;
- стоит отказаться от холодных блюд, ограничить употребление сильно разогретых продуктов;
- необходимо уменьшить потребление соли до количества, указанного врачом;
- в день пить около 2 литров жидкости.
Полезные продукты, которые должны стать основой диеты:
- фрукты и овощи;
- хлеб — ржаной или из отрубей;
- крупы;
- свежая зелень — источник витамина С, железа, кальция;
- нежирное мясо;
- морская рыба;
- кисломолочные продукты;
- зеленый чай, натуральные соки.
Следует ограничить себя в кислых, соленых, острых блюдах, кофе и алкоголе, отказаться от жирной пищи.
Вывод
Рентгенологическое исследование является быстрым, недорогим и весьма информативным методом диагностики, позволяющим не просто выявить ревматоидный артрит, но и точно определить его стадию. Чаще всего рентген используется в качестве первичного обследования пациентов с симптомами РА. При необходимости с целью углубленной диагностики лечащий врач может принять решение о назначении больному иного инструментального метода исследования.
Понять, как далеко зашла болезнь, поможет рентген. Стадии ревматоидного артрита видны на нем, но точно определить проблему может только специалист. На поздних стадиях определить наличие проблемы по внешнему виду может почти любой человек — происходит деформация органов. Однако есть изменения, которые не видны невооруженному глазу.
Это:
- Уменьшение суставных щелей;
- Эрозия костей (то есть их истончение, появление «провалов»);
- Анкилоз (сращивание костей между собой).
Но поскольку болезней костей и суставов существует огромное множество, одного рентгена для постановки диагноза и определения стадии ревматоидного артрита недостаточно. Хороший врач дополняет его анализом крови.
Преимущества МРТ при артрите
- Комплексность, то есть возможность в течение одного обследования с помощью магнитных волн проанализировать состояние как мягких, так и костных тканей.
- Определяет патологический процесс на его ранней стадии, что автоматически увеличивает результативность последующих лечебных мероприятий и позволяет избежать инвалидности в результате бесконтрольного прогрессирования артрита.
- Подробная, детальная картинка пораженного сустава, включая изображение всех суставных поверхностей: суставной капсулы, хрящей и деталей связочного аппарата.
- Возможность в несколько раз увеличить снимки, а также рассмотреть полученные картинки с разных ракурсов в 3D формате.
- Контроль над лечебным процессом. Поскольку обследовать артрит на МРТ можно бесконечное количество раз без угрозы для здоровья, с помощью этого метода легко контролировать эффективность лечения, получая сравнительные МРТ снимки одного и того же сустава до начала лечебного процесса и на всем его протяжении.
- Безопасность для здоровья и отсутствие лучевой нагрузки.
- Возможность проведения диагностики при наличии швов и хирургических скобок, пациентам после операций на сердце, с наличием имплантированных в нижнюю полую вену кава-фильтров, а также пациентам с искусственными суставами, отключенными медицинскими помпами и шунтами при гидроцефалии.
Previous Next
Анализы дополнительно к рентгену
Чтобы поставить диагноз «ревматоидный артрит», делают анализы на маркеры воспаления (то есть маркеры, которые показывают, что организм борется с ним) и на ревматоидный фактор. Однако важно не только сделать анализ, но и правильно истолковать его.
Анализ на маркеры воспаления. При положительном результате это может быть указанием на какую-то другую болезнь, не обязательно артрит. Какую именно — покажут дальнейшие исследования.
Анализ на маркеры ревматоидного артрита. Ставить диагноз по нему стоит с большой осторожностью, потому что он встречается у 5% здоровых людей (и показывает на предрасположенность к болезни, но не саму болезнь), и его нет примерно у 50% больных. То есть он является лишь косвенным доказательством наличия ревматоидного артрита.
Поэтому необходимы анализы и на другие болезни также. Если в результате обследования других возбудителей болезни не обнаружено, а рентген указывает на патологические изменения, врач ставит диагноз «ревматоидный артрит».
К чему приводит отсутствие своевременной диагностики по рентгену
Некоторые люди считают, что в связи со своим молодым возрастом не могут болеть ревматоидным артритом, особенно в поздней стадии. И это большая ошибка, потому что болезнь стремительно молодеет и возникает у тех, кому еще только 30 или 20 лет. Причины банальны — ухудшение экологии, неправильное питание, малоподвижный образ жизни.
Большую роль играет наследственность. Если в роду есть люди, болевшие или болеющие ревматоидным артритом, появление его симптомов — очень тревожный симптом.
Какие признаки ревматоидного артрита видны на рентгене
На рентгеновском снимке врач может увидеть различные признаки болезни, которые не заметны при первом взгляде и осмотре. Делают рентген той части тела, на боль в которой пациент жалуется. Ревматоидный артрит может сконцентрироваться в одной части тела или поразить их все одновременно (кисти рук, пальцы ног, коленные суставы, плечи, локти). Чаще всего проблема начинается с конечностей.
На рентгене можно увидеть эрозию и воспаление. Насколько сильно они будут выражены, зависит от стадии заболевания.
Причины ревматоидного артрита коленного сустава
Заболеть может абсолютно любой человек, независимо от пола, возраста, образа жизни. Причиной ревматоидного артрита становится сочетание сразу нескольких факторов:
- гормональные нарушения — именно поэтому заболевшими обычно оказываются женщины половозрелого возраста;
- травмы, а также неудачно проведенные операции или неверно проведенная реабилитация после них;
- переохлаждение организма;
- курение;
- инфекционные заболевания;
- аллергия.
Основная масса официально зарегистрированных больных — мужчины и женщины в возрасте от 25 до 55 лет.
Определение стадий ревматоидного артрита по рентгену
У врачей есть свои требования к тому, как ставить диагноз, которым они следуют. Так, например, стадию ревматоидного артрита определяют по тому суставу, который пострадал больше всего, судя по рентгену.
То есть, если поражение суставов ног соответствует 2 стадии, а суставов рук — 4, то пациент получит диагноз 4 стадия. Сама по себе она является весьма тяжелой, но, поскольку это касается не всего тела, а отдельных его частей, ситуация не так безнадежна, как может показаться на первый взгляд.
Разумеется, все это не может сделать не специалист, но при соответствующей подготовке человек может примерно понять, в каком состоянии находятся суставы. Однако для точной постановки диагноза и определения стадии нужен врач. Если есть сомнения в квалификации врача (он не заинтересован в лечении, назначает только мази и/или таблетки) можно тот же самый рентген показать другому специалисту.
Не нужно делать новый снимок (только если другой врач не будет на этом настаивать в связи с плохим качеством старого снимка или большим количеством прошедшего времени).
Все-таки каждый рентген — это облучение, хоть и небольшое.
Для вынесения суждения касательно стадии ревматоидного артрита ревматологи анализируют:
- Степень разрушения суставов, костей, хрящей на рентгене;
- Количество эрозий;
- Признаки воспаления на снимке;
- Наличие кист.
Но на очень ранних стадиях или в случае небольших эрозий сложно рассмотреть все подробности ревматоидного артрита на рентгенологических снимках. Тогда применяют МРТ. Разрешение у этого оборудования выше, и можно получить больше подробностей.
Лечение ревматоидного артрита коленного сустава
Методы, которые используются при борьбе с недугом, разделяют на немедикаментозные и основанные на приеме лекарственных препаратов. Оперативное вмешательство (хирургия) используется в крайних случаях.
Немедикаментозные средства лечения ревматоидного артрита коленного сустава:
- Фармакопунктура. Предназначена для снятия воспаления и организации питания поврежденного сустава.
- Ударно-волновая терапия, служащая в целях восстановления нормального кровоснабжения. Возвращает способность сгибать ногу в колене.
- Вакуум-терапия — вид массажа, основанный на организации зон пониженного давления в определенной зоне.
- Магнитотерапия. Оказывает обезболивающее и противовоспалительное действие на пораженные суставы.
- Лазерная терапия. Повышает местный иммунитет, оказывает противовоспалительное и седативное действие, улучшает кровообращение.
В отличие от них, некоторые медикаментозные средства помимо очевидного эффекта (снятия боли, воспаления и т.д.) могут иметь и побочные последствия:
- нестероидные противовоспалительные препараты;
- базисные лекарства, прием которых начинается сразу после постановки диагноза и может продолжаться на протяжении всей жизни;
- гормональные средства.
Как лечить ревматоидный артрит коленного сустава и в каком соотношении использовать восточные и западные методы, врач должен определять индивидуально.
Как выглядят стадии ревматоидного артрита на рентгене?
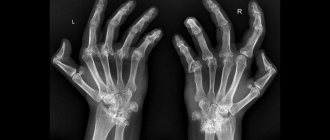
Первая стадия самая легкая, но даже ее можно заметить на снимке. Как уже было сказано, ревматоидный артрит чаще начинается с конечностей, поэтому делают снимки кистей, в которых происходят изменения. Признаки первой стадии артрита:
- Мягкие ткани вокруг пострадавших суставов утолщены;
- Сами кости более пористые, даже, можно сказать, рыхлые;
- Суставная щель сужена, но пока еще слабо.
На этой стадии человек чувствует, что ему сложнее двигать конечностями по утрам. Наблюдается легкая припухлость. Этих двух симптомов достаточно, чтобы начать бить тревогу и делать рентген. Причем симптомы могут проявиться как у взрослых, так и у детей. К ограничению подвижности утром может добавляться боль. Если диагностировать ревматоидный артрит на ранней стадии в юном возрасте, можно избежать его стремительного развития во взрослом и пожилом.
Вторая стадия. К уже существующим признакам добавляются кисты. Это наросты на костной ткани, которые деформируют руку и еще больше ограничивают ее подвижность. Суставная щель становится еще меньше. Растет остеопороз (хрупкость и рыхлость костей). Это то, что видно на рентгене. А в реальной жизни уменьшается подвижность и боль проявляется не только утром, но и днем.
Важно отметить, что вторая стадия подразделяется на 2 типа — 2А и 2Б. На этапе 2А ревматоидного артрита на снимке еще нет эрозии — выраженного повреждения кости, а на этапе 2Б они уже появляются. Самый распространенный тип эрозии — краевая, то есть по границе сустава.
Самыми уязвимыми являются участки, где хрящ не закрывает его. Еще один тип — провал участка кости, это называется компрессионная эрозия. Третий тип — разрушение замыкательной пластины (она соединяет связку с суставом). И если определить ревматоидный артрит 1 стадии по рентгену может лишь очень хороший специалист, то со 2 должен справится даже врач средней руки. В реальной жизни пациент страдает от боли при нагрузке.
Третья стадия ревматоидного артрита на рентгене характеризуется большим количество эрозий, а именно — более 5. Также врач отмечает, что мышцы атрофируются из-за ревматоидного артрита, в результате поражения тканей и ограниченной подвижности органа. Межсуставные щели еще уже. Появляются подвывихи и вывихи суставов, они уже зрительно деформируются.
В мягких тканях возле больных суставов на снимках можно увидеть узелки, которые формируются из солей кальция. Это называется кальцификацией. Узелки не только способствуют прогрессу болезни, но еще и вызывают болезненные ощущения при прикосновении. Это что касается рентгена. А в реальной жизни человеку уже приходится прилагать значительные усилия, чтобы выполнить простейшие бытовые операции.
Особенно данная стадия болезненна для тех, кто занимается спортом или физическим трудом, так как лишает возможности иметь полноценную нагрузку.
Все признаки, которые были упомянуты в описании предыдущих стадий, присутствуют и в рентгене 4, но в более выраженной степени. Появляются и новые.
Эрозии. На 4 стадии ревматоидного артрита на рентгене они видны не только на суставах, но и на костях. Суставные щели сужаются настолько, что происходит сращение костей (анкилоз). Возникают остеофиты. Грубо говоря, остеофиты — это наросты по краям суставов. Они имеют разную форму. Поначалу небольшие, а потом разрастаются все больше и больше.
Остеофиты меняют даже видимый невооруженным глазом вид конечности. Под хрящом сустава видно костное уплотнение. Оно называется субхондральным остеосклерозом. На самом деле данном уплотнение является попыткой организма защитить себя от разрушения, поскольку хрящ разрушается, кости начинают тереться друг об друга.
И, чтобы не произошло их полного разрушения, организм провоцирует возникновение таких уплотнений, которые видны на рентгене. В реальной жизни человеку становится еще сложнее выполнять простейшие бытовые операции. Боль очень сильная, и ее сложно вытерпеть без приема обезболивающих.
МРТ или УЗИ при диагностике артрита?
Рентгенография
К плюсам диагностического обследования при артрите посредством рентгена относится дешевизна и доступность. Проводится оно обычно в двух проекциях: прямой и боковой, однако при необходимости детального изучения состояния костной ткани дополнительно назначают рентгенографию в косой проекции. На рентгенограммах артрит выглядит в виде неравномерного сужения межсуставной щели, наличия кист и остеофитов. Среди недостатков данного вида диагностики — невозможность увидеть степень поражения мягких тканей и послойного строения суставов, а также определить болезнь на ранней стадии развития. При рентгене существует лучевая нагрузка на организм. Дозы облучения не позволяют использовать рентгенографию в качестве диагностического метода для беременных женщин.
Артрит на УЗИ
УЗИ сустава при артрите проводится для изучения мягких тканей и позволяет определить наличие воспалительного процесса, отека, утолщения синовиальной сумки, выпада и деформационных нарушений. Среди основных достоинств ультразвука врачи выделяют ценовую доступность и отсутствие радиационного облучения. Самый большой минус УЗИ — это то, что невозможно уточнить степень разрушения костной ткани при артрите, а также то, что точность диагностики зависит от опыта и уровня квалификации врача, проводившего обследование.
| Услуги УЗИ суставов | Цена, руб. |
| УЗИ плечевого сустава | 1500 руб. |
| УЗИ локтевого сустава | 1500 руб. |
| УЗИ тазобедренного сустава | 1500 руб. |
| УЗИ коленного сустава | 1500 руб. |
| УЗИ голеностопного сустава | 1500 руб. |
| УЗИ одного мелкого сустава (кисти, стопы) | 1000 руб. |
| УЗИ двух мелких суставов | 2000 руб. |
| УЗИ двух крупных суставов | 2500 руб. |
Компьютерная томография
КТ суставов относится к одним их самых точных методов диагностики, поскольку делает миллиметровые сканы каждого слоя пораженного сустава, однако обладает одним существенным недостатком — высокой дозой облучения. Она составляет 2-3 мЗв за сканирование одной области.
МРТ при артрите
Для того, чтобы диагностировать артрит, МРТ сегодня является наиболее эффективным методом инструментального обследования. Причина популярности данного способа диагностики заключается в возможности увидеть как костные, так и мягкие ткани и в отсутствии какой-либо лучевой нагрузки. На МРТ снимках суставов хорошо будут видны следующие признаки артрита:
- в межсуставном пространстве повышенное скопление жидкости;
- суставная щель сужена;
- признаки субхондрального остеосклероза;
- единичные узурации суставных поверхностей;
- краевые заострения.
| Услуга | Цена по Прайсу | Цена по Скидке Ночью | Цена по Скидке Днем |
| с 23.00 до 8.00 | с 8.00 до 23.00 | ||
| МРТ плечевого сустава | 4000 руб. | 3190 руб. | 3690 руб. |
| МРТ локтевого сустава | 4000 руб. | 3190 руб. | 3690 руб. |
| МРТ коленного сустава | 4000 руб. | 3190 руб. | 3690 руб. |
| МРТ голеностопного сустава | 4000 руб. | 3190 руб. | 3690 руб. |
| МРТ тазобедренных суставов | 5000 руб. | 3190 руб. | 3690 руб. |
| Прием врача ортопеда | 1800 руб. | бесплатный после МРТ | бесплатный после МРТ |
| Программа Скорая помощь суставам (8 исследований + прием ортопеда + МРТ сустава) | 13000 руб. | 7500 руб. | 7500 руб. |
Как распознать ревматоидный артрит на рентгене
Чтобы понять, что на рентгене отображены именно признаки ревматоидного артрита, нужно знать, как расшифровать снимок. Разберем, как выглядят определенные признаки на рентгене.
Уплотнение тканей вокруг пострадавшего сустава. Этот симптом виден еще на снимках 1, 2 стадии ревматоидного артрита. Ткани вокруг больной области выглядят более сглаженными, чем вокруг здоровой. Также они более прозрачны.
Кальцификаты. Это узелки, речь про которые шла выше. На рентгене они выглядят просто как тени или круглой формы образования. Необязательно, чтобы форма была округлой. При ревматоидном артрите могут быть и в виде черточек, и в виде небольших образований на краю сустава. При этом их плотность тоже может быть разной.
Некоторые только формируются, в то время как другие по плотности похожи на кость. Более явно кальцификаты видны на снимке МРТ.
Тендиниты и теносиновиты. Это уплотнение сухожилия или связки в том месте, где они прикрепляются к костям. Данный процесс также виден на рентгене. Дополнительный признак — кальцификаты вокруг таких уплотнений.
Остеопороз. Собственно разрушение кости, увеличение ее хрупкости, слабости. Пораженные остеопорозом участки кости/сустава как будто выглядят более прозрачными. Замыкательные пластинки выглядят более тонкими.
Суженая щель сустава. Определить, что она сужена из-за ревматоидного артрита, можно, только если есть аналогичный снимок здоровой руки. Врач может сделать это и без такого снимка, так как знает, каким точно должно быть соотношение. Однако при более поздних стадиях увидеть, что щель на рентгене значительно сужена, может и неспециалист.
Неровность суставной поверхности. Это могут быть как провалы, так и наросты. В первом случае речь идет об эрозии, во втором — об остеофите. Остеофиты имеют на рентгене разную форму при ревматоидном артрите. Но важно, что они меняют нормальную форму сустава на поздней стадии. Возможно искривление пальцев. Часто это видно и без рентгена, но снимок подтверждает подозрения.
Остеолиз. Встречается редко. Это процесс, при котором кость рассасывается в принципе. Соответственно, на рентгене она отсутствует на некоторых участках. Данный признак свидетельствует о большой проблеме и необходимости серьезного лечения ревматоидного артрита.
Если возникает некроз ткани (ее отмирание из-за недостаточного кровоснабжения), на рентгене этот участок более темный, похожий на тень. При этом данную тень окружает более светлый, чем цвет остальной кости, контур.
Косвенным признаком некроза при артрите является разрастание остеофитов.
Остеофиты. Наросты на краях суставов при ревматоидном артрите, речь о которых уже шла выше. Чем более серьезна стадия, тем больше остеофит. Таким образом, ответ на вопрос, виден ли артрит на рентгене — да.
Нельзя вылечить, но можно облегчить. Современные стратегии лечения ревматоидного артрита
Раз четкую мишень аутоиммунного процесса при ревматоидном артрите найти не удается, то и специфического лечения разработать пока нельзя. Можно лишь достаточно надежно купировать воспаление и стараться максимально долго поддерживать у пациента состояние ремиссии. Основные современные стратегии лечения направлены на подбор максимально эффективных противовоспалительных препаратов [20]. Ниже пойдет речь о различных их вариантах.
Нестероидные противовоспалительные препараты (НПВП), такие как ибупрофен и напроксен, уменьшают воспаление и снижают болевые ощущения. Они подавляют активность ферментов циклооксигеназ, которые способствуют выработке простагландинов — веществ, повышающих чувствительность рецепторов к медиаторам боли. К сожалению, у НПВП, как и у любого лекарства, есть побочные эффекты. В результате длительного приема этих препаратов (особенно если они не селективные — Ред.) может развиться поражение слизистой оболочки желудка и двенадцатиперстной кишки, что приведет к образованию язв и кровотечениям. Диарея и тошнота также иногда могут сопровождать лечение. Кроме того, подавление выработки простагландинов отрицательно сказывается на функционировании эпителия сосудов, что может привести к инфаркту миокарда, тромбозам и — из-за снижения почечного кровотока — к острой почечной недостаточности.
Кортикостероиды — еще один класс препаратов, уменьшающих воспаление и боль. К ним относится, например, преднизолон. Эти лекарства сильнее НПВП и, соответственно, имеют более серьезные и частые побочные эффекты, такие как сахарный диабет 1 типа [21], ожирение и ломкость костей, вызванная потерей ими кальция. В силу этого кортикостероиды назначают только тогда, когда выраженность симптомов ревматоидного артрита усиливается, а старые методы снятия боли уже плохо помогают.
Как обособленную терапевтическую группу обычно рассматривают так называемые базисные противовоспалительные препараты (БПВП). Очень важно для достижения наилучших отдаленных результатов, чтобы пациент начал принимать эти препараты как можно раньше. Дело в том, что эти средства обладают иммуносупрессивными свойствами, то есть способностью подавлять активность и деление иммунных клеток, а также клеток сустава. Соответственно, аутоиммунный процесс, в буквальном смысле съедающий пораженный ревматоидным артритом сустав, может быть ограничен на ранней стадии. Самыми распространенными и эффективными препаратами из БПВП являются метотрексат, лефлуномид и сульфасалазин.
Эффект от приема БПВП наблюдается у 60% пациентов с ревматоидным артритом, но развивается он очень медленно, поэтому курс приема препарата длится минимум шесть месяцев. Если же за время терапии больной не почувствовал улучшения, то ему, как правило, назначают комбинированное лечение сразу несколькими БПВП. Однако с этой тактикой нужно быть осторожным, так как она заметно повышает вероятность побочных эффектов.
Побочные эффекты БПВП, как правило, затрагивают желудочно-кишечный тракт и кроветворную систему. Дело в том, что БПВП подавляют пролиферацию наиболее активно делящихся клеток нашего организма, то есть иммунных клеток (на чём и основан их терапевтический эффект), но также и других клеток крови (например, мегакариоцитов, из которых образуются тромбоциты, и эритроцитов) и клеток эпителия кишечника, страдающих совершенно незаслуженно.
Биологические препараты — сравнительно новый метод лечения ревматоидного артрита. Они представляют собой антитела или же растворимые рецепторы и благодаря этому могут целенаправленно блокировать определенные молекулы, вовлеченные в развитие ревматоидного артрита. Такими «молекулами-мишенями» могут служить провоспалительные цитокины и рецепторы на поверхности иммунных клеток (рис. 6).
Рисунок 6. Схема иммунного ответа и основные биологические препараты, которые можно использовать в лечении ревматоидного артрита. Чтобы увидеть рисунок в полном размере, нажмите на него.
сайт
Наиболее распространены препараты, блокирующие провоспалительные цитокины, — антитела к фактору некроза опухолей (ФНО), интерлейкину-6 и интерлейкину-1. К первым относятся, например, инфликсимаб и адалимумаб — моноклональные антитела, связывающие ФНО. Для блокировки ФНО используют и этанерцепт — препарат, состоящий из растворимого рецептора ФНО и Fc-фрагмента антитела (IgG1). Терапевтическое антитело тоцилизумаб блокирует рецептор интерлейкина-6, что также способствует снижению воспаления. Анакинра — генно-инженерная версия белка IL1-RA, естественного антагониста рецептора интерлейкина-1. Присоединяясь к рецептору, анакинра блокирует проведение через него сигнала и, следовательно, запуск воспалительной реакции.
Как уже могли догадаться читатели, в терапии ревматоидного артрита просто невозможно было не воспользоваться средствами, блокирующими костимулирующий сигнал Т-клетке от антигенпрезентирующих клеток. На этом основано действие упомянутого ранее абатацепта, состоящего из молекулы CTLA-4 (блокатора костимулирующих молекул на поверхности антигенпредставляющих клеток) и Fc-фрагмента IgG1.
Поскольку не последнюю роль в патогенезе ревматоидного артрита играют В-клетки, то подавление их активности также может быть достаточно эффективной стратегией лечения. Применение ритуксимаба, препарата на основе моноклональных антител к CD20, приводит к селективному удалению зрелых В-клеток (плазматические клетки, вырабатывающие антитела, не затрагиваются) и уменьшению воспаления.
Применение биологических препаратов в сочетании с БПВП взаимно усиливает их терапевтический эффект, поэтому именно эти две группы препаратов стали самыми значимыми в лечении ревматоидного артрита. Увы, так обстоят дела не во всех странах. Высокая цена биологических препаратов сильно тормозит их повсеместное применение. В России стоимость, например, инфликсимаба составляет около 50 тыс. рублей за 100 мг. Этого недостаточно даже в качестве начальной дозы при лечении, которое предполагает получение пациентом препарата как минимум каждые два месяца в течение года и более [20].
К сожалению, биологические препараты тоже не лишены серьезных побочных эффектов, в первую очередь связанных с отсутствием селективности в блокировке молекул, важных для эффективного иммунного ответа. Применение таких препаратов может вызвать ослабление адекватного иммунного ответа при инфекции. Практически все биологические препараты содержат фрагменты антител, а это может вести к развитию аутоиммунного ответа, в котором они будут играть роль антигенов. Адресное действие и снижение иммуногенности самих лекарств — одни из важнейших задач, которые можно будет решить с помощью новых подходов к разработке биологических препаратов.
Постоянное наблюдение за пациентом с ревматоидным артритом и своевременное изменение стратегии лечения в случае неэффективности того или иного препарата может годами и даже десятилетиями поддерживать состояние ремиссии. Без должного лечения воспаление и связанные с ним симптомы развиваются достаточно быстро, и это может довести до хирургического удаления пораженных суставов.
Рентген или МРТ при ревматоидном артрите?
Перед теми, кто подозревает у себя наличие ревматоидного артрита, встает выбор: рентген или МРТ? Идеально применять оба метода в комплексе, дополнив их анализами. На первой стадии болезни рентген практически бесполезен, поскольку на нем слабо видны патологические нарушения. Если беспокоят неподвижность и боль по утрам, лучше обратиться к МРТ.
В то же время МРТ более дорогая процедура. Есть у магнитно-резонансной томографии и другой недостаток — снимок дает информацию о существовании проблемы, но по нему сложно определить, каким именно заболеванием суставов поражен пациент. Для классификации и подтверждения того, что это именно ревматоидный артрит, потребуется также рентген.
Список литературы:
- https://www.rmj.ru/articles/revmatologiya/stadii_rentgenologicheskih_izmeneniy_v_sustavah_pri_revmatoidnom_artrite/
- https://osnimke.ru/kosti-i-sustavy/revmatoidnyj-artrit-rentgen.html
- https://prorentgen.ru/kosti/kak-opredelit-stadiyu-revmatoidnogo-artrita.html
- https://mysustavy.ru/priznaki-i-stadii-revmatoidnogo-artrita-na-rentgene-i-mrt/