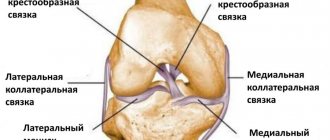
Эндопротезирование коленного сустава – современный метод хирургического лечения колена с применением высоких технологий. В ряде случаев, когда человек страдает болями в этой области и сильно ограничен в подвижности из-за патологий колена, операция по замене коленного сустава становится для него единственным эффективным решением для повышения качества жизни и избавления от болезненных ощущений.
Показания
Операция по замене коленного сустава называется артропластикой. Как и любая другая серьезная инвазия, проводится она только по показаниям.
К последним относят:
- серьезные ограничения в подвижности колена, связанные с износом или полученной травмой;
- сильные боли в области колена, ощущаемые даже в неподвижном положении;
- необратимые изменения в сочленении, вызванные остеоартритом;
- повреждения колена в результате его травмы;
- деформации;
- диагностированное отмирание костной ткани как осложнения нарушенного кровоснабжения;
- деформации или деструкции, ставшие последствием ряда заболеваний (подагры, ревматоидного артрита, гемофилии);
- нарушения, спровоцировавшие аномальный рост кости нижней конечности.
Установка протеза коленного сустава – операция довольно высокого уровня сложности. Это радикальный метод лечения. Замена обычно проводится, если заболевание прогрессирует, несмотря на все усилия, предпринимаемые в рамках терапии.
Что делать при возникновении проблем после операции
Проблемы после эндоротезирования возникают довольно редко, но являются одним из последствий, от которых необходимо как можно скорее избавиться. Чаще всего к таким проблемам относится отек. Он может быть связан с заполнением внутренней части колена жидкостью или неправильным положением самого сустава. Ведь хотя суставы и подбираются с учетом анатомических особенностей конкретного пациента, от ошибок никто из нас не застрахован. При возникновении проблем необходимо как можно скорее обратиться к врачу. При этом следует полностью отказаться от выполнения физических упражнений. Вполне возможно, что при подборе ЛФК после эндопротезирования коленного сустава доктор допустил какую-то оплошность либо сам пациент неправильно выполнял рекомендации. В этом случае после выявления причин возникновения проблемы врач редактирует ранее утвержденную программу реабилитации и дает новые рекомендации.
Операции по замене коленного сустава
Замена коленного сустава может проводиться полностью (полная) или частично. В первом случае эндопротез заменяет обе части сочленения, во втором – только одну из его сторон (меньше времени в больнице, лучше результаты в плане восстановления подвижности, операция является достаточной примерно для 25% пациентов с остеоартритом).
У артропластики есть альтернативы, но как показывает практика, в долгосрочной перспективе их результаты уступают эндопротезированию коленного сустава. К альтернативным методам лечения относят:
- Остеотомию – операцию по выравниванию кости голени таким образом, чтобы нагрузка сместилась с поврежденной части колена на здоровую.
- Мозаичную пластику – перенос здоровой ткани твердого хряща вместе с подлежащей костью (частично) из другой части колена в пораженную область с целью ее восстановления.
- Артроскопию – промывание и обработку пораженного участка с целью удаления патологических образований с кусочков кости и хряща.
Как правильно ходить после операции
Не все пациенты знают о том, как нужно ходить после эндопротезирования коленного сустава. Если дать наиболее общий совет, то он основан на то, что нагрузка на прооперированное колено должна быть в первое время как можно меньше. Наличие болевых ощущений свидетельствует о том, что протез начинает приживаться и организм должен к нему привыкнуть. Для уменьшения боли назначаются специальные сильные обезболивающие препараты, а также антибиотики. Во время их приема нужно по возможности полностью исключить контакт колена с водой. В идеале желательно надеть на колено бандаж и носить его до тех пор, пока не будут сняты швы после эндопротезирования коленного сустава (как правило, длительность ношения швов составляет около 2 недель). При этом, пациенту понадобятся костыли после эндопротезирования коленного сустава — их нужно использовать первое время при перемещении. Объясняется эта необходимость тем, что нагрузка на больное колена должна быть минимальной. Соответственно, вставать на больную ногу нельзя, но и оставаться без движения тоже невозможно. Ведь пациент пытается вернуться к нормальной жизни, а чем больше он сидит на одном месте, тем больше атрофируются мышцы в районе коленного сустава. И если совсем не двигаться, то спустя некоторое время одна нога станет короче другой и всю оставшуюся жизнь пациент будет хромать.
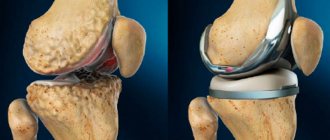
Эндопротез коленного сустава
Что собой представляет протез коленного сустава? Это сложная конструкция, которая повторяет анатомию и размеры заменяемого соединения. Другими словами, эндопротез – это тот же коленный сустав, только искусственный.
Сегодня многие компании предлагают большой ассортимент протезов коленных и бедренных суставов различных типов и конфигураций. Их конструкции постоянно совершенствуются с целью продления срока их службы после установки и повышения вероятности нормального приживления в колене.
Конкретный тип протеза подбирается для каждого клинического случая индивидуально. Только квалифицированный специалист после диагностики и обследования может принимать решение, какие протезы коленного сустава подойдут для восстановления подвижности нижней конечности пациента.
При этом все современные эндопротезы (Diamond, Freedom, Lotus, Optimus, Oprtma, Titan) должны соответствовать ряду общих требований, среди которых:
- биосовместимость (отсутствие отторжения естественными тканями колена и аллергических реакций на вживленный эндопротез коленного сустава);
- нагрузочная способность (не ниже, чем у настоящего сочленения);
- способность сохранять изначальную форму (в течение всего срока службы протез и его компоненты не должны деформироваться);
- достаточная функциональность (замена коленного сустава проводится, в том числе, с целью возобновления нормальной подвижности, соответственно, эндопротез должен обеспечивать хорошую амплитуду движений нижней конечностью);
- анатомическая форма (протез коленного сустава должен повторять особенности строения прототипа, соответствовать естественным размерам и изгибам кости ноги).
Эндопротезирование коленного сустава. Подготовка, проведение эндопротезирования, реабилитация
В этой статье мы поговорим о эндопротезировании коленного сустава.
Эндопротезирование коленного сустава можно разделить на три этапа:
- Подготовка к операции;
- Проведение операции по эндопротезироваию коленного сустава;
- Реабилитация после операции.
При подготовке к операции есть несколько важных моментов. Сначала нужно приехать на консультацию к травматологу-ортопеду, чтобы он посмотрел объем движения, вашу походку, назначил обследование в виде рентгенографии.
Если врач травматолог-ортопед видит показания к оперативному вмешательству, он выдает вам определенный список анализов:
- Анализ крови;
- Анализы мочи, развернутые формы;
- Гастроскопия;
- Узи вен нижних конечностей;
- ЭКГ;
- Флюорография грудой клетки.
В назначенный день госпитализации вы приезжаете рано утром натощак для проверки всех анализов которые вы сдали. Если доктор не видит никаких противопоказаний, то вы в этот день госпитализируетесь. Исходя из рингаического обследования и клинического заключения, вам индивидуально подбирается эндопротез по степени связанности.
Эндопротез коленного сустава, как правило, состоит из трех компонентов — это бедренный компонент, тибиальный компонент и между ними полиэтиленовый вкладыш. Сплавами могут быть — кобальт-хромовый сплав, титановый сплав.
С собой необходимо иметь костыли, желательно подмышечные алюминиевые телескопические и компрессионный трикотаж (первый класс компрессии) если нет сопутствующей сосудистой патологии.
Происходит оформление документации, и вы госпитализируетесь в специализированное травматологическое отделение. Далее проходите консультацию анестезиолога. Вам подбирается подходящий метод обезболивания — либо это спинальная анестезия, либо это общий наркоз. Как правило, такие виды операции делаются под спинальной анестезией.
Накануне операции, вечером, медицинским персоналом делается подготовка вас. Выполняются очистительные клизмы, и сбривается волосяной покров в месте оперативного вмешательства. В стандартных случаях происходит операция на следующий день после госпитализации.
В день операции вы должны передать все ценные вещи родственникам или мед.персоналу. Рано утром вас везут в операционную. Там встречает вас анестезиолог с кем вы консультировались. Выполняет спинальную анестезию. Спинальная анестезия заключается в том, что делается первый укол в виде обезболивающего в проекцию позвоночного столба, далее вы уже не чувствуете и выполняется сама анестезия. Все это происходит абсолютно безболезненно и под контролем анестезиолога.
Спинальная анестезия действует в течение шести часов от момента ее выполнения. Как правило, операция длится от 1 до 2-х часов.
В первые часы после операции вы находитесь под контролем в отделении интенсивной терапии не более 12 часов. Далее вас переводят в палату травматологии ортопедии, и начинается третий этап — реабилитация.
В течение 12 часов после операции вам не разрешено вставать, так как спинальная анестезия может ослаблять чувства и двигательную активность в нижних конечностях.
Уже на следующий день после операции ваши родственники могут вас навестить.
Реабилитация после эндопротезирования
Итак, третий этап — это реабилитация. Она начинается с первых дней после операции. В 1 сутки лечащий врач вам объясняет, как нужно выполнять движение в нижних конечностях.
Первое — нужно выполнять сгибание разгибание в голеностопных суставах, в коленном суставе, не оперированном и оперированном до угла сгибания 45 градусов.
Лечащий доктор подробно объясняет, как необходимо спускать ноги с кровати, как делать первый шаг при помощи дополнительной опоры — это в виде ходунков или костылей. Активизация происходит в пределах палаты. В первые сутки это ходьба до туалета и обратно.
В первые сутки к вам будет прикреплен реабилитолог, который будет контролировать ваше движение и нагрузку на оперированную конечность. Вторые и третьи сутки вы будете под наблюдением лечащего доктора-реабилитолога и будут выполняться послеоперационные перевязки.
В день выписки вам предоставляют документы: это паспорт импланта, который вам установлен, выписка с полным спектром лечения, антибиотикотерапия, дата операции и последующие рекомендации.
В рекомендациях указано:
- Место наблюдения и реабилитации;
- Срок снятия швов;
- Количество перевязок.
В паспорте эндопротеза будет дата операции, фамилия оперирующего доктора и все стикеры от компонентов эндопротеза. Это вам необходимо будет для вашего последующего наблюдения в поликлинике по месту жительства. Паспорт эндопротеза вам будет необходим в аэропорту, когда вы будете проходить через рамку металлоискателя.
После стационарного лечения вы можете пройти реабилитацию в поликлинике в группе лфк под контролем врача реабилитолога или в нашем санатории в течение двух недель под присмотром наших специалистов.
Особенно стоит отметить, что снятие швов происходит на 14 сутки после операции. Ходьба при помощи дополнительной опоры (это костыли либо ходунки) — 8 недель после операции. Компрессионный трикотаж (1 класс компрессии) — 6-8 недель и антикоагнуляционная терапия в течение шести недель. Это вы будете принимать препараты для того, чтобы не сгущалась кровь и не образовывались тромбы.
Полностью социально-адаптированынм вы будете на шестой месяц после операции. Желательно консультироваться у своего лечащего или оперирующего врача через месяц после операции, через три, полгода и год. Далее по мере возможности.
Вкладыш тибиальный FREEDOM
Подробнее
Все эндопротезы коленного сустава
Классификация эндопротезов
Материалы для изготовления протеза коленного сустава для замены последнего: керамика, металлические сплавы, полиэтилен. В зависимости от особенностей конструкции эндопротезы делят на модели с подвижной и неподвижной платформой.
У протезов с подвижной платформой имеется вкладыш, способный вращаться в металлической части. Это дает дополнительную амплитуду при движении коленом после операции в медиальном, боковом направлении. В эндопротезах с неподвижной платформой элементы – часть большеберцового элемента и металлический компонент – прочно соединены между собой.
Другая классификация делит протезы коленного сустава на 3 типа.
- Односторонний или одномыщелковый эндопротез. Применяется для частичной замены коленного сустава в его верхней части (протезирование участка на одном из мыщелков бедренной кости).
- Тотальный или двухсторонний протез коленного сустава (как правило, металлический). Используется для замены обеих частей соединения (покрываются оба мыщелка бедренной кости). Конструкция такого эндопротеза отличается от одномыщелкового более мощными креплениями в кость и увеличенной шириной.
- Тотальный эндопротез с осевой стабилизацией. Тоже применяется в операциях полной замены коленного сустава, когда его части (верхняя и нижняя) фиксируются длинными штифтами по продольным осям бедренной и большеберцовой костей. Штифты для надежной фиксации вбивают в пространство, заполненное костным мозгом (костномозговую полость).
Еще один признак классификации коленных протезов – способ их фиксации. Здесь 2 варианта: конструкции, устанавливаемые цементным и бесцементным методом. В первом случае при замене коленного сустава его искусственный аналог стабилизируют (закрепляют) медицинским цементом быстрого отверждения. При бесцементном способе фиксация осуществляется по мере врастания в имплантат костной ткани.
Протезы коленного сустава, фиксируемые цементным способом, более надежны и универсальны (используются в операциях по замене любого типа). Эндопротез для бесцементной установки имеет специальную поверхность – пористую, текстурированную (она обеспечивает возможность для кости врасти в имплантат).
Что нельзя делать после операции
Как уже было отмечено, в результате эндопротезирования коленного сустава его часть заменяется искусственным элементом. Поэтому как бы не пытался пациент вернуть полную функциональность колена, а наличие инородного тела оставит след об этом факте навсегда. Любой искусственный сустав постепенно изнашивается. Соответственно, пациенту нужно будет вести спокойный образ жизни. Желательно полностью отказаться от активных видов спорта, а также силовых упражнений. Любое неловкое движение может повлечь за собой вывих или перелом колена, а это уже приведет к очередной операции. Поэтому всегда и во всем нужно быть как можно более аккуратным.
При выписке из больницы рекомендуется взять у ортопеда справку о том, что вам вставлен эндопротез. Дело в том, что данный протез состоит из металлических частей. Поэтому при прохождении через различного рода металлодетекторы они будут срабатывать. Чтобы не возникало проблем с охранниками, продавцами и всеми, кто использует в своей работе металлодетекторы, лучше иметь эту справку при себе.
Если в процессе реабилитации или после окончания ее наиболее интенсивной фазы появились какие-то неприятные, болевые ощущения — не стоит медлить. Вполне возможно, что ситуацию можно исправить относительно быстро, поэтому следует как можно скорее обратиться к врачу — он выявит причину возникновения боли и далее в зависимости от нее разработает соответствующие рекомендации.
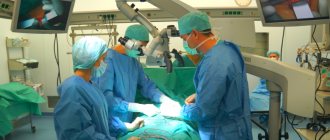
Как проходит операция
Хирургическая операция по замене коленного сустава может проводиться как под общим наркозом (чаще), так и под спинальной/эпидуральной анестезией (реже). Занимает 1–3 часа. Ход процедуры:
- выполняется разрез фронтальной части колена (хирург открывает коленную чашечку и смещает ее, чтобы получить доступ к тканям сочленения, расположенным за ней);
- удаление поврежденных тканей (головка бедренной кости, голени);
- измерение костей и подготовка протеза (размеры должны быть выдержаны предельно точно);
- очистка концов кости и установка эндопротеза;
- замена участка бедренной костной ткани металлическим элементом изогнутой формы;
- конец большеберцовой кости заменяется пластиной (тоже металлической, но плоской);
- установка пластиковой прокладки между элементами коленного протеза (она заменяет хрящ, необходимый для снижения трения во время движений);
- замена задней части чашечки колена при необходимости;
- наложение швов или зажимов и повязки (иногда она заменяется шиной для фиксации конечности в неподвижном положении).
Реабилитация
После замены коленного сустава пациент остается под наблюдением (на стационаре) в течение 3–5 дней. В это время он проходит обучение специальному курсу упражнений (физиотерапия для укрепления колена).
Особенности реабилитационного периода:
- вероятна отечность стоп и ног;
- передвижение – с помощью специальных средств (металлической рамы или костылей);
- могут проводиться занятия на тренажере для пассивного движения (больной остается в постели, нога зафиксирована в приподнятом положении, а специальная опора совершает движения колена, что улучшает его кровоснабжение и способствует снижению отечности);
- возможен ощутимый дискомфорт при ходьбе и совершении движений ногами (это норма).
Полная реабилитация после замены коленного сустава может занять до 2 лет, но передвигаться самостоятельно без специальных средств пациент часто может уже через 6 недель. А через 2 месяца многие уже водят автотранспорт.
Положен ли после операции больничный
Первые пару недель пациент сможет ходить только очень осторожно и при помощи костылей или поручней. Соответственно, ни о какой полноценной жизни речи идти не может. Поэтому больничный после эндопротезирования коленного сустава выдается на 2 недели. Более того, спустя сутки и неделю с момента выписки больной должен пройти наблюдение у ортопеда. Поэтому ни о какой работе речи идти не может. В дальнейшем от костылей уже можно отказаться и нагрузку на колено постепенно следует увеличивать. В первые 2 недели не следует забывать о выполнении специальных физических упражнений, направленных на улучшение подвижности колена. Выполняя их, пациент разрабатывает связки и мышцы, постепенно возвращая их к полной функциональности. Суть упражнений сводится к сгибанию и разгибанию колена, поднятию ноги, а впоследствии к ходьбе по невысокой лестнице и приседаниям.
Парапротезная инфекция коленного сустава — диагностика
Инфекция – одна из самых частых осложнений при эндопротезировании. При ревизионном вмешательстве цифры пострадавших от инфекции увеличиваются до 40%. И эти цифры возрастают с каждым годом, так как растет количество людей, прибегнувших к эндопротезированию. Раньше это были пожилые пациенты, а сейчас ставят имплантаты и молодежь. Поэтому в 21 веке эндопротезирование поставлено буквально на поток. Причины возникновения парапротезной инфекции разные и полностью до конца неизученные. В последнее время всё чаще появляются публикации о связи возбудителя и материала, из которого сделан протез, так как есть данные о способности к адгезии некоторых микроорганизмов к определенным видам имплантатов.
Выраженность симптомов инфицирования после эндопротезирования зависит от вирулентности возбудителя, источника заражения, состояния пациента и его возраста. В первые несколько дней после имплантации коленного протеза клинические данные все еще не позволяют четко различать послеоперационную тканевую реакцию и начальную инфекцию. Классические признаки воспаления (гипертермия, покраснение, отек, боль и нарушение функции) могут первоначально существовать и без наличия инфекции, а их отсутствие или сильная задержка в течение первой недели должны стать весомым основанием для осуществления дальнейшего контроля.
Клинические данные
Парапротезное воспаление проявляется после постановки эндопротеза в течение нескольких месяцев, в зависимости от времени возникновения его различают:
- если симптоматика появилась в течение 30 дней после вмешательства, говорят об острой форме;
- если признаки инфекции проявились спустя 30 дней после постановки имплантат или в течение года после нее, то речь идет о хронической форме;
- если жалобы появились через 12 месяцев после операции, то врачи говорят об острой гематогенной инфекции
Фебрильная температура тела, как указание на инфекцию, обычно возникает через три-шесть дней после эндопротезирования, в большей степени, в случае (супер-) инфицированной послеоперационной гематомы. Однако, наличие персистирующей (суб-) фебрильной температуры тела, по крайней мере, следует рассматривать как сигнал тревоги, нуждающийся в усиленном наблюдении. Если возникают системные параметры сепсиса, то следует исключить послеоперационную раневую инфекцию.
Иногда болезнь протекает латентно без явных признаков. Наличие выпота без локальных или системных признаков инфекции обычно является неспецифическим параметром. Его можно пунктировать в стерильных условиях, чтобы пунктат был в дальнейшем исследован микробиологически. Для свищевой формы характерно появление свища в виде патологического хода от протеза до эпидермиса, через который выделяется гной.
Диагноз основывается на данных осмотра, анамнеза, жалоб больного и дополнительного обследования. Из-за стертости симптомов и отсутствии специфических результатов обследования постановка диагноза параинфекции является довольно сложным делом и в, первую очередь, зависит от опыта и квалификации врача.
Основные жалобы
К врачу приходят обычно с жалобами на отечность сустава, ограничение его функциональности, субфебрильную температуру (а иногда и лихорадку), покраснение и припухлость в области колена.
Но классические признаки воспаления могут отсутствовать, а основным симптомом инфицирования и жалобой пациента будет являться постоянная боль в колене, нечетко связанная с движением и усиливающаяся ночью. Боль может быть ноющей или пульсирующей, локальной или иррадиирующей.
Если парапротезный процесс глубокий, поражаются мышцы рядом с имплантатом. Интоксикация распространяется по всему организму, общее состояние ухудшается, температура держится высокой, больного знобит, отмечается слабость, возможна рвота.
Врач уточняет у пациента характер боли, ее начало, динамику процесса, выясняет проводилось ли лечение (если жалобы появились вне клиники)
Если инфекция латентная, выраженных жалоб может не быть, пациент отмечает усталость, ноющую боль, легкую припухлость в области сустава.
Любая жалоба на боль в области эндопротеза особенно в течение первых трех лет после операции должна рассматриваться как инфекционное осложнение. Помимо жалоб врач собирает тщательный анамнез, выясняя:
- есть ли болезни суставов;
- страдает ли пациент ревматизмом;
- принимал ли длительный курс лекарственных препаратов;
- были ли после операции травмы и падения;
- в каком состоянии находятся сосуды;
- есть ли сахарный диабет;
- есть ли остеопороз;
- какой тип протеза и были ли проблемы с послеоперационной раной;
- есть ли сердечно-сосудистая недостаточность;
- есть ли боли в области протеза, и когда они появились
Осмотр пациента
При клиническом осмотре обращается внимание на увеличенное в объеме колено или ограниченная припухлость, изменение цвета кожи вокруг сустава. Врач выявляет, отмечается ли ограничение движения. Однозначным подтверждением парапротезной инфекции являются свищевые ходы. Края раны могут расходиться, появляется отделяемое из нее, иногда формируются участки омертвения.
При пальпации – увеличение паховых лимфоузлов, повышение локальной температуры, болезненность в области проекции суставной щели. Отмечается тахикардия (учащенный ритм сердца) и частое дыхание.
Лабораторные исследования
Обычно берут кровь на клинический и биохимический анализ, сдают кровь на посев. Лабораторные исследования включают, в частности, определение сывороточного CRP [C-реактивный протеин], который в настоящее время представляет собой наиболее важный контрольный параметр в дополнение к показателю количества лейкоцитов в картине крови. Однако, здесь абсолютные значения соответствующих показателей имеют меньшую значимость, по сравнению с течением заболевания. Сразу после проведения операции значения CRP (C-реактивного протеина) практически всегда увеличиваются, а затем, в последующие дни, начинают падать. Отсутствие понижения CRP или его продолжающийся рост, в сочетании с клиническими признаками инфекции говорят о наличии инфекции до тех пор, пока не будет доказано обратное. В этом контексте, скорость оседания эритроцитов (СОЭ) в современной клинической картине вряд ли играет определенную роль, за исключением осуществления косвенного контроля над долгосрочным течением заболевания и определения хронической инфекции.
Что касается лабораторных параметров, то следует отметить, что, например, такая инфекция, как эпидермальный стафилококк (Staphylococcus epidermidis), обыкновенно не вызывает значительного увеличения CRP и клинические параметры часто оказываются очень неспецифическими.
Так, например, может наблюдаться изменение количества лейкоцитов, но информативность этого параметра параэндопротезной инфекции не имеет существенного значения. Если посевы синовии стерильны, это еще не говорит об отсутствии параинфекции, надо повторить исследования тканей на посев из разных областей коленного сочленения.
Инструментальные исследования
Абсолютно никаких сомнений не существует в случае больших дефектов мягких тканей с визуально различимыми компонентами протеза, выявленных при инструментальном обследовании.
- Сонография
Сонографическое исследование играет важную роль при подозрении на наличие ранней инфекции, поскольку его можно использовать для визуализации перипротезного выпота или гематомы и, при необходимости, для выполнения сонографически контролируемой пункции. Основанием для постановки диагноза могут быть обнаруженные участки гипоэхогенности.
- Рентген
Обычное рентгеновское изображение едва ли сможет передать целевую информацию при ранней параинфекции, так как специфических рентгенологических признаков существует очень мало. В отличие от этого, при поздней форме существует другая ситуация: в этом случае перипротезные признаки ослабления на рентгеновском снимке можно наблюдать в двух уровнях. Предположить наличие инфекционного воспаления может выявленная на снимке периостальная реакция и признаки остеолиза. Обязательным является регулярный рентген-контроль, чтобы видеть динамику процесса. Если существует свищ, то с помощью рентгенфистулографии может быть получено доказательство вовлечения протеза в патологический процесс. Рентгеновское изображение свища уточняет его локализацию, разветвление его ходов, соединение с органами и тканями, находит гнойные скопления (затеки). Кроме того, при наличии свища берется мазок для проведения бактериологического исследования, включая резистограмму.
- КТ и МРТ
Вследствие наслаивания протеза при имплантировании, в большинстве случаев, стальных компонентов, компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) практически не играют здесь никакой роли (исключение составляют титановые протезы).
- Сцинтиграфия
В случае длительного течения заболевания, может быть также использована (трехэтапная) сцинтиграфия, с помощью которой может быть доказана патологическая метаболическая активность мягких тканей и/или кости в околопротезной области.
- Биопсия
Пункция тканей в области коленного сочленения с целью получения пунктата проводится под контролем ультразвука. Полученное содержимое изучается в лаборатории, где проводится посев на идентификацию возбудителя.
Только после интерпретации полученных данных врач может выработать оптимальную стратегию лечения.
Заключение
Правильная диагностика поможет ответить на многие врачебные вопросы, выяснить вовлечение окружающих тканей и конструкции эндопротеза в воспалительный процесс, узнать распространенность его, понять на какой стадии нарушено кровообращение и, самое главное, разработать оптимальную и эффективную тактику лечения. Лечение парапротезной инфекции длительное, с применением дорогостоящих лекарств и материалов. Продолжаются дебаты о выборе оптимальных технологий, способных восстановить функции сустава с минимальным риском повторной инфекции, поэтому очень важно найти врача с большим опытом эндопротезирования и специализированную клинику с современным оборудованием.