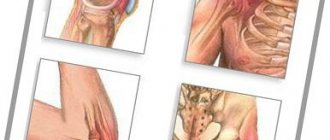
Боль в колене – это одна из самых распространенных причин обращения к врачу-ортопеду. От этой проблемы страдают не только пожилые люди или спортсмены, все чаще подобная жалоба появляется у молодых людей, не занимающихся спортом.
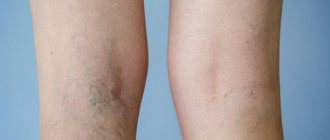
Боль в колене часто является следствием травмы или перегрузки. Причиной для беспокойства должны стать такие симптомы, как отек, покраснение, онемение, боль и тугоподвижность колена.
Боль в правом колене может возникать по целому ряду причин. Это могут быть наследственные аномалии развития сустава, повышенная нагрузка на колено из-за спортивной или профессиональной деятельности, а также чрезмерный износ суставных структур вследствие травмы или заболевания левой ноги.
Симптоматика
Любая травма или повреждение коленного сустава приводит к боли и другим сопутствующим симптомам. Наиболее распространенными признаками и проявлениями, которые могут сопровождать боль в колене, являются: покраснение, тепло, отек и тугоподвижность сустава.
Отек может возникнуть в любой части тела вследствие скопления жидкости в тканях. Если это происходит в области колена, увеличенные в размерах ткани сжимают сустав, и он становится тугоподвижным.
Инфекционные заболевания сустава часто становятся причиной крепитации – хруста в колене. Нестабильность сустава может быть вызвана переломом, разрывом связок или сухожилий, прогрессирующими дегенеративными заболеваниями.
В зависимости от причины, вызвавшей проблемы с коленом, тяжесть и локализация боли могут различаться.
Когда может возникнуть ноющая боль в колене: факторы риска
Тупая, ноющая боль в передней части колена, усиливающаяся при поднимании по лестнице, наклонах или приседаниях, может быть спровоцирована пателлофеморальным болевым синдромом.
В этом случае боль обусловлена отеком и раздражением суставных структур, включающих связки и сухожилия, которые удерживают коленную чашечку и хрящ под ней. Пателлофеморальный болевой синдром может возникать по нескольким причинам, включая избыточную нагрузку на сустав, травмы и возрастной износ.
Другими возможными причинами ноющей боли в правом колене могут быть:
- Разрыв мениска. Происходит при резком скручивающем движении или сильном ударе по колену.
- Инфрапателлярный бурсит. Это воспаление бурс (небольших амортизирующих мешочков с жидкостью, локализующихся под коленной чашечкой). Воспаляться и вызывать боль могут как поверхностные, так и глубокие бурсы. Поверхностный инфрапателлярный бурсит встречается у людей, чья работа требует, чтобы они становились на колени, например, уборщицы или строители. Глубокий инфрапателлярный бурсит может возникать при систематических тяжелых нагрузках (при занятиях спортом или в ходе профессиональной деятельности).
- Киста Бейкера. Также называется подколенной кистой. Это заполненная жидкостью капсула, которая вызывает давление и тупую ноющую боль в колене. Боль усиливается при полном сгибании или разгибании сустава. Причины и факторы риска кисты Бейкера точно неизвестны.
- Артрит. Еще одна возможная причина ноющей боли в колене. Дополнительными симптомами являются отек и тугоподвижность сустава. Возраст, ожирение, спортивные нагрузки – являются основными факторами риска развития артрита.
Лечение
Поскольку существует достаточно много заболеваний, способных проявляться болями в колене, единой тактики лечения не существует. В каждом случае она разрабатывается индивидуально, основываясь исключительно на характере патологических изменений, их степени выраженности, наличии сопутствующих патологий, индивидуальных особенностей пациента, его возраста и т. д.
При патологиях позвоночника, ставших причиной появления болей в колене, лечение проводится под контролем невролога. Если же они стали следствием артроза, других патологий коленных, голеностопных суставов, стоп, лечение назначает ортопед.
При диагностировании патологий позвоночника или костей таза, пациентам, кроме консультации невролога, дополнительно может рекомендоваться посетить эндокринолога, который поможет решить проблему лишнего веса.
Всем пациентам с заболеваниями позвоночника, ортопедическими патологиями, включая артроз коленных суставов, показано комплексное лечение, в состав которого может входить:
- медикаментозная терапия;
- физиотерапия;
- ЛФК;
- мануальная терапия.
Каждая мера подбирается строго индивидуально в соответствии с поставленным диагнозом и степенью запущенности патологических изменений. А при артрозе коленных суставов 2—3 степени нередко дополнительно назначается плазмолифтинг.
Медикаментозная терапия
Медикаментозное лечение обычно включает 2 направления: симптоматическую и этиотропную терапию. Первая направлена на быстрое улучшение самочувствия пациента, устранение болей в колене и других имеющихся симптомов. Целью второй является непосредственное воздействие на причину развития нарушений и нормализацию состояния больного в долгосрочной перспективе.
Поэтому в большинстве случаев пациентам назначается комплекс лекарственных средств:
- НПВС – средства симптоматической терапии, позволяющие быстро купировать боли в колене, пояснице, стопах и оказывающие противовоспалительный эффект.
- Кортикостероиды – препараты с мощным противовоспалительным действием, показанные при выраженных воспалениях и чаще всего вводящиеся в полость сустава. Они применяются короткими курсами.
- Хондропротектры – средства, содержащие компоненты, использующиеся хрящевой тканью для регенерации. Они назначаются длительными курсами, продолжительность которых обычно составляет не менее 2—3 месяцев.
- Миорелаксанты – препараты, назначаемые при спазмировании мышц спины и бедер, что нередко является рефлекторной реакцией организма на болевые импульсы.
- Витаминные комплексы – препараты, показанные для улучшения течения обменных процессов в организме, а также передачи биоэлектрических нервных импульсов по нервам.
Плазмолифтинг
Плазмолифтинг представляет собой инъекции полученной из собственной крови пациента плазмы непосредственно в пораженный коленный сустав или мягкие ткани вокруг него. За счет насыщения плазмы крови тромбоцитами, цитокинами и факторами роста она способствует:
- стимуляции протекания естественных регенерационных процессов;
- восстановлению нормального состава и объема синовиальной жидкости;
- активизации кровообращения и питании хрящей сустава;
- устранению воспаления;
- уменьшению болей;
- восстановлению нормального объема движений в пораженном суставе;
- сокращению сроков лечения в 2—3 раза.
PRP-терапия, как еще называют плазмолифтинг, прекрасно дополняет терапию артроза коленного сустава, поэтому ее часто включают в схему лечения этого заболевания. Также она может применяться при лечении остеохондроза позвоночника и травм, дополняя медикаментозную терапию, физиотерапию, ЛФК и другие методы лечения.
Физиотерапия
Для лечения заболеваний опорно-двигательного аппарата, которые вызывают болевые ощущения в коленях, могут применяться различные виды физиотерапевтических процедур. Они повышают эффективность других методов лечения и оказывают положительное влияние на область воздействия. Физиотерапия всегда назначается курсами по 7—15 процедур, которые подбирают индивидуально. Чаще всего прибегают к помощи:
- магнитотерапии;
- ультразвуковой терапии;
- УВЧ;
- фонофореза;
- электрофореза;
- СМТ-терапии или амплипульс-терапии;
- вибрационного массажа.
ЛФК
Лечебной физкультуре отводится важная роль в лечении патологий суставов любой локализации и позвоночника в частности. Она позволяет дозировано увеличивать объем движений, а также стимулировать кровообращение, что приводит к активизации питания всех структурных элементов коленных суставов и тем самым способствует их регенерации.
Но важно подобрать оптимальный комплекс упражнений, которые будут максимально полезны в сложившейся ситуации и не нанесут вреда. Пациентам может рекомендоваться выполнять упражнения на растяжку, которые особенно важны при патологиях позвоночника. Также практически всегда назначаются упражнения для укрепления мышечно-связочного аппарата. Они способствуют формированию крепкого мышечного каркаса, что позволит снизить нагрузку на пораженные суставы и создаст благоприятные условия для их восстановления.
Занятия ЛФК просты и доступны для людей любого возраста, так как индивидуально составленная программа обеспечивает создание именно дозированной нагрузки, которая положительно сказывается на больных суставах, и исключает упражнения, способные нанести вред. Но чтобы максимально точно освоить методику каждого предложенного упражнения стоит провести первые занятия под контролем инструктора ЛФК.
В дальнейшем заниматься можно дома, на природе или в любом другом подходящем месте, но ежедневно. Систематичность – одно из основных правил успешности лечебной физкультуры. Поэтому ее нужно внести в свой список повседневных дел и уделять должное количество времени – 20—30 минут, как правило, достаточно. Во время занятий важно избегать резких движений и спешки, так как это может спровоцировать появление болей и ухудшения состояния.
Причины появления болей
Боль в правом колене может быть вызвана широким спектром причин, основными среди которых являются следующие.
Воспалительные и дистрофические заболевания сустава
Основными из этой группы являются артриты (воспалительные болезни суставов) и артрозы (дегенеративно-дистрофические болезни суставов).
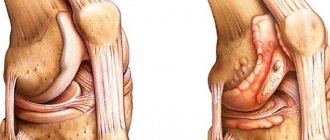
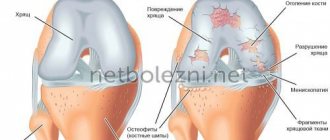
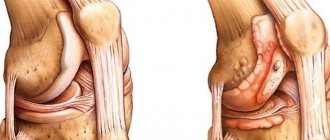
Артроз и артрит часто считают одним и тем же состоянием. Это не так. Основное их отличие состоит в том, что артрит возникает в результате воспаления, а артроз имеет дегенеративно-дистрофический компонент. Его источником является износ хрящевой ткани, покрывающей головки бедренной и большеберцовой кости.
Из-за разрушения хряща кости трутся друг о друга, что приводит к появлению отека, покраснения и боли. Несмотря на то, что заболевания этих групп приводят к схожим симптомам, они имеют различное происхождение и методы лечения.
В случае артрита воспаляется синовиальная оболочка, покрывающая каждый сустав. В конечном итоге патологический процесс распространяется на кость и покрывающий ее хрящ, вызывая отек и боль.
При артрозе кости трутся друг о друга, суставы перестают нормально сгибаться и разгибаться, возникает деформация костей.
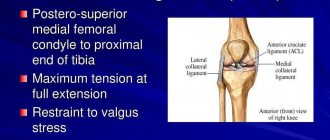
Повреждение связок колена
В структуру коленного сустава входят наружная и внутренняя боковые связки, а также передняя и задняя крестообразные связки. Они могут растягиваться и рваться.
Растяжение происходит при разрыве нескольких волокон, из которых состоит связка. Разрыв может быть частичным (также разрывается несколько волокон, но большее количество, чем при растяжении) или полным (связка разрывается полностью).
Большинство повреждений связок коленного сустава – это растяжения, а не разрывы. Такие травмы, как правило, проходят самостоятельно.
Существует множество различных причин, которые могут привести к травмам связок в правом колене:
- Прямой удар по колену и ушиб при падении.
- Неловкое движение, выходящее за пределы диапазона движения колена (часто возникает во время спорта или активной физической деятельности).
Основными симптомами повреждения коленной связки являются:
- Звук хлопка или щелчка во время травмы. Обычно бывает при полном разрыве связки.
- Отек колена. Разрыв связки может привести к кровотечению из поврежденной ткани. Колено опухает. Степень отека зависит от тяжести травмы. Незначительные растяжения связок вызывают небольшой отек, постепенно появляющийся в течение трех часов. Полный разрыв приводит к сильному отеку, который возникает очень быстро и сопровождается сильной болью.
- Боль в колене. Степень болезненности также зависит от того, насколько сильная травма колена.
- Чувствительность колена при прикосновении. Может быть незначительной при легкой травме или сильной при полном разрыве связки.
Проблемы с коленной чашечкой
Боль в правом колене может быть вызвана травмой или заболеванием, затрагивающим коленную чашечку. Часто боль усиливается при выполнении определенных действий, например при поднимании по лестнице или долгом сидении на корточках.
Существует несколько основных проблем, связанных с коленной чашечной, которые могут вызвать боль в колене:
- Хондромаляция надколенника (колено бегуна). Возникает из-за раздражения хряща в нижней части коленной чашечки.
- Препателлярный бурсит. Вызывает отек и воспаление в нижней части коленной чашечки. Обычно возникает у людей, вынужденных долго стоять на коленях (уборщиц, садоводов).
- Подвывих наколенника. Также известен как нестабильность коленной чашечки. У людей, которые страдают этим болезненным состоянием колена, коленная чашечка выходит за пределы ее обычной локализации.
- Дислокация коленной чашечки. Возникает, когда коленная чашечка полностью выходит из бороздки бедра (трохлеарной борозды). Эта травма сопровождается сильной болью.
- Разрыв сухожилия надколенника. Это серьезная травма, возникающая при полном разрыве сухожилия, соединяющего чашечку с голенью. Восстановление занимает не менее четырёх-семи месяцев.
Травма мениска
Разрыв мениска – одна из самых распространенных травм колена. Любое движение, сопровождающееся сильным изгибанием или поворотом колена, особенно на опорной ноге, может привести к травме мениска.
Разрыв может сопровождаться следующими симптомами:
- Отек и покраснение колена
- Боль, усиливающаяся при вращательных движениях колена
- Трудности с полным выпрямлением колена
- Чувство нестабильности колена
Риск разрыва мениска высок у спортсменов, особенно у тех, кто занимается контактными видами спорта, такими как баскетбол или футбол. Возрастной износ структур коленного сустава и ожирения являются еще одними факторами риска повреждения мениска.
Причины
Боли в колене способны сопровождать самые разные заболевания, начиная от артроза коленных суставов и до патологий поясничного, крестцового отдела позвоночника, костей таза. Также причинами появления неприятных ощущений или даже острого болевого синдрома в коленях могут выступать хондропатии, артриты, невриты и другие подобные заболевания.
Очевидной причиной развития болевого синдрома являются травмы разного рода от ушиба, вывиха, до разрыва связок, повреждений менисков или внутрисуставных переломов. Но в таких ситуациях боль практически всегда острая и появляется в момент удара, падения или действия других травмирующих факторов. Поэтому в подобных случаях пострадавшим нужно обратиться к травматологу для лечения последствий травмы.
Таким образом, боли в колене всегда являются признаком патологического процесса, который затрагивает хрящевые, костные или мягкотканые структуры самого колена, или же поражения нерва его иннервирующего. Рассмотрим основные причины их появления.
Артроз коленных суставов или гонартроз
Артроз, остеоартроз коленного сустава или гонартроз является одной из самых распространенных причин появления болей в колене. Для этого заболевания характерно возникновение дегенеративно-дистрофических процессов в хрящевых структурах сустава, что становится следствием нарушения протекания обменных процессов, действия травматических факторов в прошлом и т. д. Очень часто гонартроз диагностируется у людей среднего и пожилого возраста, спортсменов и людей, занятых тяжелым физическим трудом.
Это заболевание имеет хроническое течение, склонно медленно прогрессировать и в конечном итоге приводить к выраженному ограничению подвижности сустава, нарушению опорной функции конечности (чаще обеих), а также болям. Изначально они носят тупой, ноющий, тянущий характер и появляются во время движений, сопровождаются хрустом в колене, особенно во время подъема по лестнице. Но при отсутствии лечения хрящи коленных суставов продолжают прогрессивно истираться, что приводит к усилению болевого синдрома и его присутствию даже в состоянии покоя. Впоследствии происходит разрушение суставных поверхностей, что еще более отягчает ситуацию и даже может становиться причиной инвалидизации.
Типичной чертой артроза коленных суставов является наличие стартовых болей, для устранения которых больным нужно «расходиться». Благодаря этому в течение 15—30 минут наблюдается улучшение состояния.
Гонартроз нередко осложняется присоединением воспалительных процессов, которые могут затрагивать синовиальную сумку, связки и сухожилия. Это приводит к резкому усилению болей, приобретению ими распирающего характера, отечности мягких тканей и локальному повышению температуры.
Заболевания позвоночника и асимметрия костей таза, как причина болей в колене
На первый взгляд между поясничным отделом позвоночника и коленями нет никакой связи. Но в действительности это не так. Они тесно взаимосвязаны седалищным нервом (nervus ischiadicus), являющимся основным нервом ноги. Он берет начало в позвоночнике и формируется одновременно волокнами отходящих от спинного мозга через естественные отверстия в позвонках нервов:
- L4;
- L5;
- S1;
- S2;
- S3.
Эти нервы проходят через одноименные позвонки, объединяясь на уровне крестца в нервное сплетение. Из него седалищный нерв отходит по тыльной поверхности каждой ноги и иннервирует колено. При этом данный нерв отвечает за его чувствительные (сенсорные) и двигательные (моторные) функции. Поэтому нарушения в любой точке его прохождения, в частности на уровне поясничного отдела, могут провоцировать появление болей в колене. Чаще всего это связано с развитием:
- Остеохондроза, протрузий и межпозвоночных грыж. В основе этих заболеваний лежат дегенеративно-дистрофические изменения в межпозвоночных дисках, расположенных между практически всеми позвонками. Для них характерно планомерное снижение высоты диска и его обезвоживание, что приводит к уменьшению эластичности его структур и повышению риска их разрыва под нагрузкой. В результате позвонки сближаются между собой, что может привести к сжатию проходящих через них нервных корешков. Если подобные изменения происходят в поясничном отделе, возможна компрессия волокон, образующих седалищный нерв и, соответственно, появление болей в колене. Но чаще этот симптом возникает уже тогда, когда остеохондроз осложнился образованием протрузии (выпячивания) межпозвоночного диска или его грыжей (разрывом наружной оболочки диска), так как выпирающие участки способны сильно сдавливать спинномозговые корешки непосредственно в позвоночном канале и провоцировать появление выраженных неврологических осложнений, включая боли в колене.
- Спондилеза. Это заболевание, которое чаще всего развивается на фоне остеохондроза и носит хронический характер. При нем наблюдается разрастание поверхностей тел позвонков, примыкающих к межпозвоночным дискам, и образование на них костных выступов (остеофитов). В тяжелых случаях соседние позвонки способны срастаться между собой, что приводит к их обездвиживанию и выраженной компрессии, проходящих сквозь них нервов.
- Спондилолистеза. Под этим термином подразумевают патологию позвоночника, при которой вышележащий позвонок смещается по отношению к расположенному под ним. Чаще всего поражается именно поясничный отдел, что и приводит к ущемлению нервов, формирующих седалищный нерв.
Признаками, по которым можно заподозрить причину развития болей в колене из-за возникновения патологий поясничного отдела позвоночника, могут выступать наличие дополнительно:
- тянущих, ноющих, острых болей в пояснице;
- напряженности мышц, подколенных сухожилий, четырехглавой мышцы бедра, занимающей всю переднюю поверхность бедра и частично наружную боковую;
- боли и скованности в бедрах;
- разлитой боли в ногах;
- боли в верхней части бедер.
В каждом отдельном случае набор, характер и степень выраженности симптомов будут различны. Это во многом зависит от индивидуальных особенностей организма и степени компрессии нерва.
Непосредственно на поражение седалищного нерва могут указывать (симптомы могут наблюдаться как только в одной конечности, так и в обеих сразу):
- боли в коленях, бедре и пояснице;
- спазмы мышц спины и ног;
- жжение по задней поверхности ноги;
- потеря контроля над функциями мочевого пузыря и кишечника.
При нарушениях функционирования седалищного нерва нередко возникает ощущение неустойчивости в коленях, их сдавленности. В результате пациент жалуется, что не может полностью положиться на свои ноги.
Также спровоцировать появление болевых ощущений в коленном суставе может асимметрия крестца и костей таза. Она возникает в результате разности в длине нижних конечностей, что может быть следствием врожденных особенностей или искривления положения таза, в том числе на фоне сколиоза. Это приводит к перегрузке одной из ног и более быстрому изнашиванию хрящей коленного сустава, результатом чего становится артроз.
За обеспечение стабильности костей таза отвечают брюшные мышцы, которые крепятся к лобковой кости. При их ослаблении в результате наличия лишнего веса, ведения малоподвижного образа жизни или действия других факторов мышцы задней поверхности бедра перегружаются. Это в свою очередь провоцирует перегрузку коленного сустава.
Патологии стоп и голеностопных суставов
Голеностопные суставы, так же как и коленные, могут поражаться артрозом. Нередко он диагностируется у спортсменов, особенно артистов балета, гимнастов, а также у людей пожилого возраста. Это приводит к нарушению биомеханики движений, что повышает нагрузку на коленный сустав и способствует более быстрому его изнашиванию. В таких ситуациях человека будут беспокоить боли не только в колене, но и голеностопе, что существенно сказывается на походке из-за ограниченности движений.
Также провоцировать повышенную нагрузку на колени и вызывать боли в них могут патологии стопы, в частности плоскостопие и вальгусная деформация. Эти ортопедические патологии сегодня встречаются очень часто и в большинстве случаев начинают формироваться еще в детстве, а во взрослом возрасте усугубляются. Для вальгусной деформации характерно нарушение оси голеностопного сустава в результате заваливания стопы вовнутрь. Это сопряжено с повышенной утомляемостью ног, болями в них, но впоследствии может приводить и к болевым ощущениям в коленях.
Профилактика боли в правом колене
Чтобы избежать боли в правом колене, необходимо ограничить нагрузки на ногу. Для спортсменов и людей, занимающихся трудовой деятельностью, при которой задействовано в основном правое колено, можно подобрать поддерживающие ортезы. Старайтесь не становиться коленями на жесткую поверхность. Кроме этого, можно соблюдать общие рекомендации:
- Поддерживайте здоровый вес. Лишний вес повышает риск развития артроза, поэтому масса тела должна соответствовать вашему росту и возрасту. Здоровый вес уменьшает нагрузку на колени и позволяет сократить вероятность травм суставов.
- Носите удобную обувь. Это помогает поддерживать равномерную нагрузку на суставы и избежать травм.
- Разогревайтесь перед физической активностью. Не забывайте разогревать мышцы перед тренировкой. Растяжка мышц передней и задней части бедер снижает напряжение в сухожилиях и в конечном итоге уменьшает нагрузку на колени.
- Выбирайте правильные физические упражнения. Занимаясь в тренажерном зале, выбирайте тренажеры для гребли или беговые лыжи. Такие упражнения хорошо тренируют мышцы и не разрушают колени.
- Плавайте или ходите. При занятиях вне тренажерного зала отдавайте предпочтение плаванию или ходьбе.
- Укрепляйте мышцы. Укрепляйте мышцы ног, поддерживающие коленный сустав. Обязательно проконсультируйтесь с экспертом, если вы планируете заниматься упражнениями по поднятию тяжестей.
- Поддерживайте адекватную физическую активность. Снижение физической активности приводит к ослаблению мышц и повышению риска травм.