Оссификация тазобедренных суставов – это процесс их окостенения, который занимает свыше 20 лет. Формирование ядер сустава начинается в период окончания внутриутробного развития. В это же время наблюдается активное окостенение суставов. После рождения костная ткань новорожденного постепенно созревает и начинает напоминать кость взрослого человека. Отсутствующая или замедленная оссификация – это серьезное отклонение, которое при несвоевременном лечении приводит к нарушениям функционирования опорно-двигательного аппарата.
Анатомические особенности
Формирование тазобедренного сустава у плода происходит в середине периода внутриутробного развития. В области головки сочленения образуются ядра окостенения, размеры которых на момент рождения ребенка не превышает 6 мм. Сам сустав состоит из хрящевой ткани. В течение первых месяцев жизни формируются те части сочленений, которые будут подвергаться физическим нагрузкам. Если эти структуры не окостеневают, происходит неправильное формирование суставов бедра, при котором повышает риск вывиха.
Если формирование центров оссификации происходит до полугодовалого возраста, такой вариант считается нормой. К старшему дошкольному возрасту у детей эти области должны увеличиться в среднем в 10 раз по сравнению с периодом младенчества. Замедленный или вовсе отсутствующий процесс окостенения тазобедренного сустава у ребенка – повод для немедленной коррекции патологических процессов.
Дисплазия тазобедренного сустава у ребенка
Если у вас остались свои вопросы, вы можете задать их, воспользовавшись сервисом Доктис.
Моей дочке еще в роддоме поставили диагноз дисплазия тазобедренных суставов. Что является причиной заболевания?
В группу риска попадают дети, у родителей которых была или есть дисплазия либо коксартроз тазобедренных суставов. Другие факторы — ребенок лежал в тазовом предлежании, это был крупный плод, у малыша была деформация стоп, у мамы был сильный токсикоз во время беременности или патологические реакции на плод (особенно до 8−12 недели беременности), гормональные нарушения в момент беременности.
У девочек дисплазия тазобедренных суставов встречается в 4−5 раз чаще, чем у мальчиков. Вывих бедра нередко бывает у маловесных деток с весом менее 2500 г. К рискам возникновения дисплазии относят и нервно-мышечную недостаточность периартикулярных тканей (всех мышц и межмышечных соединительно-тканных образований вокруг сустава).
Моей малышке прописали ортопедическое лечение на самых ранних месяцах. Грех мучить такое маленькое существо. Неужели нельзя начать лечение позже?
До года дисплазию тазобедренных суставов не считают за болезнь. Но это состояние обязательно требует корректировки и при соблюдении лечения достаточно легко уходит до года. После года без адекватного лечения дисплазия прогрессирует с ростом ребенка и ведет к серьезным нарушениям сустава. Поэтому в течение первых трёх месяцев малышам обязательно делают УЗИ тазобедренных суставов. А после трёх месяцев либо в спорных случаях назначают рентген для более точной диагностики.
Положительный эффект лечения дисплазии зависит как от методов, так и от сроков лечения. Раннее лечение — один из основных принципов. Практически все виды лечения (широкое пеленание, специальные подушки и укладки, физиотерапия) направлены на удержание в определенной позе суставов и обеспечение определенной функции в движении. Массаж и специальная лечебная гимнастика делаются обязательно как в момент лечения, так и во время реабилитации и после снятия специальных повязок.
Смотрю на соседских деток и малышей в поликлиниках. Кажется, что сейчас дисплазию стали выявлять гораздо чаще.
Это не так. Просто раньше врачи выделяли дисплазию в отдельное заболевание и различали подвывих, вывих, предвывих сустава. Сегодня все их объединили в единую форму — дисплазию тазобедренного сустава, то есть врожденную неполноценность сустава, которая проявляется из-за его неправильного развития. Давайте разберёмся в каждом состоянии в отдельности.
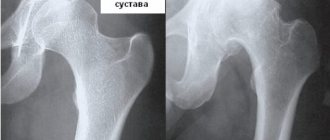
- Предвывих — недоразвитие тазобедренного сустава без смещения головки бедренной кости относительно вертлужной впадины (то место, куда входит бедренная кость — суставная впадина).
- Подвывих — недоразвитие тазобедренного сустава с частичным смещением головки бедренной кости относительно вертлужной впадины.
- Вывих (или истинная дисплазия) — недоразвитие тазобедренного сустава с полным смещением головки бедренной кости относительно суставной впадины.
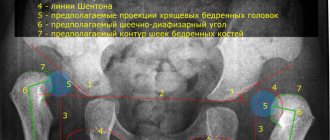
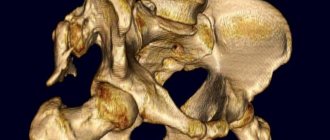
- Отдельно стоит сказать о ядрах окостенения. Достаточно часто недоразвитие ядер бедренного сустава сочетается с врожденным вывихом бедра. Но это далеко не одно и то же и может быть в отдельности друг от друга. Анатомически тазобедренный сустав начинает развиваться примерно с середины беременности. Ядра окостенения находятся в области головки бедренной кости. К рождению основная часть тазобедренных суставов состоит из хряща. Развиваясь, зоны окостенения появляются постепенно. Видимыми на рентгене они становятся приблизительно к 4−6 месяцам жизни, к 5−6 годам эти зоны увеличиваются примерно в 10 раз (если этого не происходит, то требуется обязательное лечение, так как является уже серьёзной патологией развития), а завершают своё развитие к 20 годам. Недоразвитие ядер окостенения играет, конечно, важную роль в дисплазии тазобедренных суставов, что мешает полноценному развитию сустава.
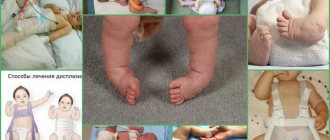
Признаки дисплазии тазобедренных суставов у новорожденных
Неонатолог в роддоме сложил ножки ребенка, согнул, развел. И тут же сказал: «дисплазия». Что он увидел, чего не вижу я, каждый день возясь с ребенком?
На самом деле, вы сами можете заметить проблему:
- одна ножка короче другой;
- дополнительная складка на бедре;
- ассиметрия ягодичных складок и ягодиц (это относительный признак, сам по себе далеко не всегда говорит о наличии дисплазии);
- ограничение отведения бёдер (но тем не менее обязательно нужно УЗИ, так как ограничение в отведение может быть вызвано и мышечным гипертонусом);
- в момент сгибания ножек в коленных и тазобедренных суставов возникает щелчок (он определяется врачом и имеет особую значимость в первый месяц жизни).
Но даже если вы обнаружили все признаки — это не обязательно дисплазия. И наоборот: если вы не нашли ни одного признака — надо показываться врачу, ведь процесс может быть двусторонним, а значит выявить его непрофессионалу очень сложно.
Может ли мама сама вылечить дисплазию? Научите, как правильно делать массаж.
Массаж играет достаточно важную роль, но надо не просто делать движение, а понимать, как анатомически расположены все структуры сустава, каковы сила давления и угол поворота в момент движения. Поэтому доверьтесь в этом деле профессионалам. С помощью лечебного массажа специалист укрепляет мышцы тазобедренного сустава и формирует правильные движения в нем, полностью восстанавливая его объём. И не торопите малыша в развитии. Всякому двигательному навыку — свое время. Для первых шагов ребенок с дисплазией должен созреть.
Причины отклонений в развитии ядер окостенения
Причины отставания в окостенении тазобедренного сустава ребенка условно делят на внутриутробные и приобретенные после рождения. К факторам, имеющим место в период внутриутробного развития, относят:
- воздействие скрытых инфекций на формирование плода при беременности;
- наследственную предрасположенность к заболеваниям опорно-двигательного аппарата;
- сильный токсикоз;
- позднюю беременность;
- ягодичное предлежание плода.
После рождения замедленное окостенение сустава провоцируется:
- эндокринными заболеваниями у ребенка;
- нарушением метаболизма;
- рахитом.
Установлена взаимосвязь отклонения в формировании тазобедренного сустава с искусственным вскармливанием ребенка смесями, в которых недостаточно витамина D.
Классификация по МКБ-10
Коды МКБ применительно к дисплазии бедренного сустава у детей следует искать в классе Q65, врожденные деформации бедра. К ним относятся следующие варианты: Q65.0. Врожденный вывих бедра односторонний Q65.1. Врожденный вывих бедра двусторонний Q65.2. Врожденный вывих бедра неуточненный Q65.3. Врожденный подвывих бедра односторонний Q65.4. Врожденный подвывих бедра двусторонний Q65.5. Врожденный подвывих бедра неуточненный Q65.6. Неустойчивое бедро
- Предрасположенность к вывиху бедра
- Предрасположенность к подвывиху бедра
Q65.8. Другие врожденные деформации бедра
- Смещение шейки бедра кпереди
- Врожденная дисплазия вертлужной впадины
- Врожденное:
√ вальгусное положение √ варусное положение
Q65.9. Врожденная деформация бедра неуточненная
Клинические проявления
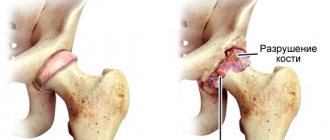
Отклонение в развитие тазобедренного сочленения приводит к смещению головки бедренной кости у ребенка в возрасте до года. Причиной такого явления становится повышенная нагрузка на сустав. Патология проявляется:
- предвывихом: асимметрия ягодично-бедренных складок, повышенный тонус мышц нижних конечностей и ограниченное пассивное разведение согнутых в коленях ног;
- подвывих: одна конечность короче второй, а при разведении бедер пациента слышится щелчок, спровоцированный соскальзыванием головки;
- вывих: значительно ограниченная подвижность бедер, мышцы конечностей сильно напряжены.
Когда дети с задержкой оссификации тазобедренного сустава учатся ходить, можно заметить неустойчивость походки и хромоту.
Лечение внескелетной оссификации
Основной метод — операция.
Оперативное вмешательство проводится при полностью сформированном оссификате, то есть примерно через год после травмы. Если пытаться удалить его раньше, возникают осложнения и рецидивы. Для решения вопроса об оперативном лечении обязательно заключение рентгенолога о зрелости оссификата.
Показания к операции:
- большой оссификат;
- сдавление нервного ствола или крупного сосуда;
- значительное ограничение движений;
- безуспешность консервативной терапии.
Консервативное лечение используется до и после операции:
- НПВС;
- Кортикостероиды;
- локальная радиотерапия.
Физиотерапия (теплолечение, электрофорез, ультразвук) применяется с осторожностью, по строгим показаниям, так как может стимулировать рост оссификатов.
Проводится двигательная реабилитация с разработкой суставов. ЛФК важно выполнять в любом случае. Нагрузку дозировать очень осторожно. Нельзя совершать резких, размашистых движений, перегружаться. Повреждение оссификата во время занятий может привести к его росту, усилению болей. Поэтому заниматься следует только под руководством доктора.
Профилактика
В настоящее время практически не разработана. После операций и травм суставов лучше воздержаться от раннего массажа, теплового лечения, интенсивных занятий гимнастикой.
Оссификаты тазобедренных и других суставов встречаются часто, приводят к ограничению движений и нарушению самообслуживания. Причины и механизм их формирования до конца не выяснены. Нередко бывают рецидивы. Но своевременное консервативное и оперативное лечение, проведение упорных реабилитационных мероприятий дают хорошие результаты.
Диагностика
Отсутствующее или задерживающееся окостенение ТБС после полугодовалого возраста требует своевременного и правильного лечения. При подозрении на данное отклонение ребенка необходимо показать детскому ортопеду.
Диагностика включает:
- изучение визуальных симптомов, присутствующих у грудничка;
- УЗИ тазобедренных суставов;
- рентгенографию в прямой проекции.
На основе проведенных исследований ребенку ставят точный диагноз и назначают соответствующую терапию.
Методы лечения
Терапия при замедленном окостенении тазобедренного сустава у ребенка комплексная, включает меры, которые способствуют коррекции процесса формирования костной ткани.
Поскольку в большинстве случаев проблемы с формированием опорно-двигательного аппарата у детей до года связаны с дефицитом витамина D, ребенку назначают противорахитную терапию. Она включает прием соответствующего препарата и организацию регулярных прогулок на свежем воздухе. При необходимости прописывается ультрафиолетовая терапия, позволяющая восполнить дефицит витамина D в организме.
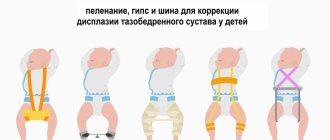
Шина Волкова при дисплазии тазобедренного сустава
Маленькому пациенту может быть назначена ортопедическая шина, конструкция которой обеспечивает правильное расположение структур сочленений, что поспособствует их здоровому формированию.
Физиотерапия – эффективная мера, нормализующая процесс оссификации:
- парафинотерапия — воздействие на проблемную часть опорно-двигательного аппарата;
- электрофорез поясничного отдела позвоночника с применением препарата Эуфилина;
- электрофорез с использованием сочетания бишофита и фосфора;
- теплые ванночки с морской солью.
Лечебная физкультура и массаж – обязательные составляющие комплексной терапии. ЛФК в сочетании с массажем выполняется под контролем опытного детского массажиста-реабилитолога. ЛФК включает упражнения на разведение согнутых в коленях ног, подтягивание согнутых коленок к животу, отталкивание ступнями от опоры. Все упражнения выполняются в положении лежа.
Массаж подразумевает деликатное воздействие на мышцы тазобедренной области.
Пока меленький пациент проходит курс лечения, любые нагрузки, связанные с ходьбой, сидением и стоянием исключены. Нарушение этого правила приведет к неэффективности терапии. Чтобы грудничок не делал резких движений, его необходимо постоянно контролировать.
После окончания терапевтического курса больному показано контрольное ультразвуковое исследование, помогающее оценить результативность предпринятых мер.
Отсутствующая оссификация – отклонение, которое требует более серьезного подхода к лечению детей. При неразвивающемся процессе окостенения показано протезирование пораженного сустава тазобедренной области.
Вывод
Дисплазия тазобедренного сустава у детей – патология нередкая, однако в подавляющем большинстве она разрешается самостоятельно и не требует специального медицинского вмешательства. В более сложных случаях в течение нескольких недель – до завершения нормального формирования сустава – может потребоваться ношение различных фиксирующих устройств, при этом не требуется ни гипсования, ни «строгого» пеленания. В единичных случаях может потребоваться хирургическое вмешательство, и чем раньше оно проводится, тем выше шансы на успех. Литература
1. Wedge JH, Wasylenko MJ. The natural history of congenital dislocation of the hip: a critical review // Clin Orthop Relat Res 1978; :154. 2. Wedge JH, Wasylenko MJ. The natural history of congenital disease of the hip // J Bone Joint Surg Br 1979; 61-B:334. 3. Crawford AH, Mehlman CT, Slovek RW. The fate of untreated developmental dislocation of the hip: long-term follow-up of eleven patients // J Pediatr Orthop 1999; 19:641. 4. Bialik V, Bialik GM, Blazer S, et al. Developmental dysplasia of the hip: a new approach to incidence // Pediatrics 1999; 103:93. 5. Castelein RM, Sauter AJ. Ultrasound screening for congenital dysplasia of the hip in newborns: its value // J Pediatr Orthop 1988; 8:666. 6. Terjesen T, Holen KJ, Tegnander A. Hip abnormalities detected by ultrasound in clinically normal newborn infants // J Bone Joint Surg Br 1996; 78:636. 7. Marks DS, Clegg J, al-Chalabi AN. Routine ultrasound screening for neonatal hip instability. Can it abolish late-presenting congenital dislocation of the hip? // J Bone Joint Surg Br 1994; 76:534. 8. Dezateux C, Rosendahl K. Developmental dysplasia of the hip // Lancet 2007; 369:1541. 9. Harris NH, Lloyd-Roberts GC, Gallien R. Acetabular development in congenital dislocation of the hip. With special reference to the indications for acetabuloplasty and pelvic or femoral realignment osteotomy // J Bone Joint Surg Br 1975; 57:46. 10. Schwend RM, Pratt WB, Fultz J. Untreated acetabular dysplasia of the hip in the Navajo. A 34 year case series followup // Clin Orthop Relat Res 1999; :108. 11. Wood MK, Conboy V, Benson MK. Does early treatment by abduction splintage improve the development of dysplastic but stable neonatal hips? // J Pediatr Orthop 2000; 20:302. 12. Shaw BA, Segal LS, SECTION ON ORTHOPAEDICS. Evaluation and Referral for Developmental Dysplasia of the Hip in Infants // Pediatrics 2016; 138. 13. Murphy SB, Ganz R, Müller ME. The prognosis in untreated dysplasia of the hip. A study of radiographic factors that predict the outcome // J Bone Joint Surg Am 1995; 77:985. 14. Terjesen T. Residual hip dysplasia as a risk factor for osteoarthritis in 45 years follow-up of late-detected hip dislocation // J Child Orthop 2011; 5:425. 15. Lindstrom JR, Ponseti IV, Wenger DR. Acetabular development after reduction in congenital dislocation of the hip // J Bone Joint Surg Am 1979; 61:112. 16. Cherney DL, Westin GW. Acetabular development in the infant’s dislocated hips // Clin Orthop Relat Res 1989; :98. 17. Brougham DI, Broughton NS, Cole WG, Menelaus MB. The predictability of acetabular development after closed reduction for congenital dislocation of the hip // J Bone Joint Surg Br 1988; 70:733. 18. Albinana J, Dolan LA, Spratt KF, et al. Acetabular dysplasia after treatment for developmental dysplasia of the hip. Implications for secondary procedures // J Bone Joint Surg Br 2004; 86:876. 19. Weinstein SL, Mubarak SJ, Wenger DR. Developmental hip dysplasia and dislocation: Part II // Instr Course Lect 2004; 53:531. 20. US Preventive Services Task Force. Screening for developmental dysplasia of the hip: recommendation statement // Pediatrics 2006; 117:898. 21. Lorente Moltó FJ, Gregori AM, Casas LM, Perales VM. Three-year prospective study of developmental dysplasia of the hip at birth: should all dislocated or dislocatable hips be treated? // J Pediatr Orthop 2002; 22:613. 22. Larson JE, Patel AR, Weatherford B, Janicki JA. Timing of Pavlik harness initiation: Can we wait? // J Pediatr Orthop 2021. 23. Flores E, Kim HK, Beckwith T, et al. Pavlik harness treatment may not be necessary for all newborns with ultrasonic hip dysplasia // J Pediatr Health Care 2016; 30:304. 24. Rosendahl K, Dezateux C, Fosse KR, et al. Immediate treatment versus sonographic surveillance for mild hip dysplasia in newborns // Pediatrics 2010; 125:e9. 25. Burger BJ, Burger JD, Bos CF, et al. Frejka pillow and Becker device for congenital dislocation of the hip. Prospective 6-year study of 104 late-diagnosed cases // Acta Orthop Scand 1993; 64:305. 26. Atar D, Lehman WB, Tenenbaum Y, Grant AD. Pavlik harness versus Frejka splint in treatment of developmental dysplasia of the hip: bicenter study // J Pediatr Orthop 1993; 13:311. 27. Danielsson L, Hansson G, Landin L. Good results after treatment with the Frejka pillow for hip dysplasia in newborn infants: a 3-year to 6-year follow-up study // J Pediatr Orthop B 2005; 14:228. 28. Czubak J, Piontek T, Niciejewski K, et al. Retrospective analysis of the non-surgical treatment of developmental dysplasia of the hip using Pavlik harness and Frejka pillow: comparison of both methods // Ortop Traumatol Rehabil 2004; 6:9. 29. Carmichael KD, Longo A, Yngve D, et al. The use of ultrasound to determine timing of Pavlik harness discontinuation in treatment of developmental dysplasia of the hip // Orthopedics 2008; 31. 30. Tiruveedhula M, Reading IC, Clarke NM. Failed Pavlik harness treatment for DDH as a risk factor for avascular necrosis // J Pediatr Orthop 2015; 35:140. 31. Hedequist D, Kasser J, Emans J. Use of an abduction brace for developmental dysplasia of the hip after failure of Pavlik harness use // J Pediatr Orthop 2003; 23:175. 32. Cashman JP, Round J, Taylor G, Clarke NM. The natural history of developmental dysplasia of the hip after early supervised treatment in the Pavlik harness. A prospective, longitudinal follow-up // J Bone Joint Surg Br 2002; 84:418. 33. Nakamura J, Kamegaya M, Saisu T, et al. Treatment for developmental dysplasia of the hip using the Pavlik harness: long-term results // J Bone Joint Surg Br 2007; 89:230. 34. Walton MJ, Isaacson Z, McMillan D, et al. The success of management with the Pavlik harness for developmental dysplasia of the hip using a United Kingdom screening programme and ultrasound-guided supervision // J Bone Joint Surg Br 2010; 92:1013. 35. Lerman JA, Emans JB, Millis MB, et al. Early failure of Pavlik harness treatment for developmental hip dysplasia: clinical and ultrasound predictors // J Pediatr Orthop 2001; 21:348. 36. Kitoh H, Kawasumi M, Ishiguro N. Predictive factors for unsuccessful treatment of developmental dysplasia of the hip by the Pavlik harness // J Pediatr Orthop 2009; 29:552. 37. Ömeroğlu H, Köse N, Akceylan A. Success of Pavlik Harness Treatment Decreases in Patients ≥ 4 Months and in Ultrasonographically Dislocated Hips in Developmental Dysplasia of the Hip // Clin Orthop Relat Res 2016; 474:1146. 38. Eidelman M, Katzman A, Freiman S, et al. Treatment of true developmental dysplasia of the hip using Pavlik’s method // J Pediatr Orthop B 2003; 12:253. 39. Bialik GM, Eidelman M, Katzman A, Peled E. Treatment duration of developmental dysplasia of the hip: age and sonography // J Pediatr Orthop B 2009; 18:308. 40. Murnaghan ML, Browne RH, Sucato DJ, Birch J. Femoral nerve palsy in Pavlik harness treatment for developmental dysplasia of the hip // J Bone Joint Surg Am 2011; 93:493. 41. Hart ES, Albright MB, Rebello GN, Grottkau BE. Developmental dysplasia of the hip: nursing implications and anticipatory guidance for parents // Orthop Nurs 2006; 25:100. 42. Hassan FA. Compliance of parents with regard to Pavlik harness treatment in developmental dysplasia of the hip // J Pediatr Orthop B 2009; 18:111. 43. Kosar P, Ergun E, Gökharman FD, et al. Follow-up sonographic results for Graf type 2A hips: association with risk factors for developmental dysplasia of the hip and instability // J Ultrasound Med 2011; 30:677. 44. Luhmann SJ, Bassett GS, Gordon JE, et al. Reduction of a dislocation of the hip due to developmental dysplasia. Implications for the need for future surgery // J Bone Joint Surg Am 2003; 85-A:239. 45. Holman J, Carroll KL, Murray KA, et al. Long-term follow-up of open reduction surgery for developmental dislocation of the hip // J Pediatr Orthop 2012; 32:121. 46. Rampal V, Sabourin M, Erdeneshoo E, et al. Closed reduction with traction for developmental dysplasia of the hip in children aged between one and five years // J Bone Joint Surg Br 2008; 90:858. 47. Carney BT, Clark D, Minter CL. Is the absence of the ossific nucleus prognostic for avascular necrosis after closed reduction of developmental dysplasia of the hip? // J Surg Orthop Adv 2004; 13:24. 48. Segal LS, Boal DK, Borthwick L, et al. Avascular necrosis after treatment of DDH: the protective influence of the ossific nucleus // J Pediatr Orthop 1999; 19:177. 49. Chen C, Doyle S, Green D, et al. Presence of the Ossific Nucleus and Risk of Osteonecrosis in the Treatment of Developmental Dysplasia of the Hip: A Meta-Analysis of Cohort and Case-Control Studies // J Bone Joint Surg Am 2017; 99:760. 50. Gould SW, Grissom LE, Niedzielski A, et al. Protocol for MRI of the hips after spica cast placement // J Pediatr Orthop 2012; 32:504. 51. Desai AA, Martus JE, Schoenecker J, Kan JH. Spica MRI after closed reduction for developmental dysplasia of the hip // Pediatr Radiol 2011; 41:525. 52. Tiderius C, Jaramillo D, Connolly S, et al. Post-closed reduction perfusion magnetic resonance imaging as a predictor of avascular necrosis in developmental hip dysplasia: a preliminary report // J Pediatr Orthop 2009; 29:14. 53. Aksoy MC, Ozkoç G, Alanay A, et al. Treatment of developmental dysplasia of the hip before walking: results of closed reduction and immobilization in hip spica cast // Turk J Pediatr 2002; 44:122. 54. Murray T, Cooperman DR, Thompson GH, Ballock T. Closed reduction for treatment of development dysplasia of the hip in children // Am J Orthop (Belle Mead NJ) 2007; 36:82. 55. Senaran H, Bowen JR, Harcke HT. Avascular necrosis rate in early reduction after failed Pavlik harness treatment of developmental dysplasia of the hip // J Pediatr Orthop 2007; 27:192. 56. Moseley CF. Developmental hip dysplasia and dislocation: management of the older child // Instr Course Lect 2001; 50:547. 57. Gans I, Flynn JM, Sankar WN. Abduction bracing for residual acetabular dysplasia in infantile DDH // J Pediatr Orthop 2013; 33:714. 58. Sewell MD, Rosendahl K, Eastwood DM. Developmental dysplasia of the hip // BMJ 2009; 339:b4454. 59. Kamath SU, Bennet GC. Re-dislocation following open reduction for developmental dysplasia of the hip // Int Orthop 2005; 29:191. 60. Wada A, Fujii T, Takamura K, et al. Pemberton osteotomy for developmental dysplasia of the hip in older children // J Pediatr Orthop 2003; 23:508. 61. Ertürk C, Altay MA, Yarimpapuç R, et al. One-stage treatment of developmental dysplasia of the hip in untreated children from two to five years old. A comparative study // Acta Orthop Belg 2011; 77:464. 62. Subasi M, Arslan H, Cebesoy O, et al. Outcome in unilateral or bilateral DDH treated with one-stage combined procedure // Clin Orthop Relat Res 2008; 466:830. 63. Sarkissian EJ, Sankar WN, Zhu X, et al. Radiographic Follow-up of DDH in Infants: Are X-rays Necessary After a Normalized Ultrasound? // J Pediatr Orthop 2015; 35:551. 64. Engesaeter IØ, Lie SA, Lehmann TG, et al. Neonatal hip instability and risk of total hip replacement in young adulthood: follow-up of 2,218,596 newborns from the Medical Birth Registry of Norway in the Norwegian Arthroplasty Register // Acta Orthop 2008; 79:321. 65. Carroll KL, Schiffern AN, Murray KA, et al. The Occurrence of Occult Acetabular Dysplasia in Relatives of Individuals With Developmental Dysplasia of the Hip // J Pediatr Orthop 2016; 36:96.