Причины люмбалгии
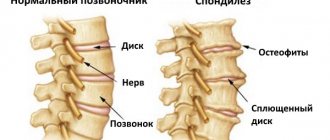
Хроническая боль в пояснице (люмбалгия) чаще всего обусловлены дегенеративно-дистрофическими изменениями в поясничном отделе позвоночника. Это — остеохондроз позвоночника и такие его проявления и последствия, как протрузия, грыжа межпозвонкового диска, спондилоартроз (артроз дугоотросчатых суставов позвонков), деформирующий спондилёз. Если известно, что причина болей — изменения в межпозвонковом диске (грыжа или протрузия), то может использоваться формулировка: «Дискогенная люмбалгия».
Диагностика люмбалгии
Люмбалгию можно диагностировать разными способами. Диагностикой данного заболевания занимается врач-невролог. Самым распространенным является клинический осмотр и опрос больного, сочетанный со статическим и динамическим исследованием позвоночника, а также с мануальной диагностикой. Дополнительно исследуются органы тазовой и брюшной полости, чтобы исключить болезни, которые выступающие источником отраженной боли. Помимо этого не лишним будет диагностика МРТ, рентгенография, УЗИ. При обследовании проводят дифференцировку люмбалгии от миозита спинных мышц и патологий тазобедренного сустава.
ВАЖНО! Люмбалгия — серьезный симптом, который может говорить человеку о существенных проблемах в поясничном отделе позвоночника, начиная от воспалительных явлений, заканчивая деструктивными заболеваниями. Именно поэтому при наличии люмбалгии нельзя заниматься самолечением, а обязательно нужно обратиться к специалисту!
Опытные врачи Кунцевского лечебно-реабилитационного центра проведут тщательную диагностику и разберутся в причинах возникновения симптома. Затем будет составлен план лечения пациента. Запишитесь на прием к нашему врачу и сделайте шаг к избавлению от люмбалгии!
Записаться
Люмбалгия — первые признаки остеохондроза
Синдром люмбалгии (боль в пояснице) часто является первым клиническими признаком остеохондроза поясничного отдела позвоночника. Поясничный остеохондроз почти в половине случаев в начале своего течения проявляется, как подострая или хроническая люмбалгия.
Что провоцирует люмбалгию
Боль в пояснице может возникнуть после однократного тяжёлого физического переутомления, ушиба поясницы, переохлаждения, стресса. В некоторых случаях проходят дни, недели или даже месяцы, прежде чем после указанных действий появится боль.
Вначале может появиться весьма умеренная люмбалгия. Некоторые больные отмечают, что боли у них развивались медленно и без видимых причин. Но это вовсе не значит, что провоцирующего фактора не было. Просто этот фактор далеко не всегда бывает явным.
Затем боль в пояснице может усиливаться. Чаще всего это происходит постепенно. Но боль обычно не достигает такой степени выраженности, как поясничный прострел — люмбаго (острая люмбалгия). Больные самостоятельно ходят, выполняют определённую работу, хотя им трудно сгибаться, но ещё труднее — выпрямиться. При этом они часто кладут руку на поясницу, немного растирают или массируют её. И лишь после этого могут разогнуться. Сидеть такие люди стараются с прямой спиной.
Хроническая боль в нижней части спины (ХБНЧС, хроническая люмбалгия) в 80—90% случаев вызвана так называемыми неспецифическими причинами (неспецифическая ХБНЧС — ХНБНЧС) — напряжением мышц, дисфункцией фасеточных, реберно-поперечных или крестцово-подвздошных сочленений, натяжением связок [1—5]; значительно реже — радикулопатией (4—15%) или специфической причиной (новообразование, очаги инфекции, компрессионные переломы) [2, 3, 6].
Терапия ХНБНЧС направлена на уменьшение интенсивности болевого синдрома и улучшение качества жизни пациентов, которое снижается вследствие боли, ограничения активности, снижения работоспособности и ухудшения настроения, неправильных стереотипов поведения. Наиболее эффективен мультидисциплинарный подход, который включает рационализацию медикаментозной терапии, комплекс лечебной гимнастики, коррекцию (при необходимости) рабочего места, а также когнитивно-поведенческую терапию (КПТ) [1, 2, 6].
Рациональная фармакотерапия пациентов с ХНБНЧС включает назначение нестероидных противовоспалительных препаратов (НПВП) при обострении, антидепрессантов, миорелаксантов, а также терапию сопутствующих заболеваний, которые могут способствовать ухудшению состояния [4, 7, 8].
Лечебная гимнастика играет ведущую роль в лечении ХНБНЧС [2, 6, 9]. Она имеет значительные преимущества по сравнению с физиотерапевтическим лечением, мануальной терапией, имитацией лечебной гимнастики. При ее проведении отмечаются уменьшение интенсивности болевого синдрома и продолжительности нетрудоспособности, а также улучшение функционального состояния пациентов.
Применение КПТ основано на представлении о взаимосвязи мыслей, ощущений и поведенческих стереотипов, которое изменяется при грамотном систематическом направленном лечении [10, 11].
КПТ включает методики, направленные на выявление неадекватных и неадаптивных представлений и поведенческих навыков пациента и замену их на адекватные и адаптивные. При ХНБНЧС самочувствие и степень инвалидизации пациента обусловлены не только мышечной или другой патологией, но и психологическими и социальными факторами. Последние представлены «неадаптивными» (дисфункциональные) мыслями (неправильные взгляды и убеждения относительно природы и прогноза заболевания), сопутствующими психологическими нарушениями (тревога, депрессия, нарушения сна) и, как результат, «болевым» поведением. При значительном увеличении длительности хронического болевого синдрома психологические факторы имеют особенно большое значение, и боль выходит за рамки «просто физической боли», начинает затрагивать другие сферы жизни человека (семья, работа) [11, 12]. В настоящее время этому способствуют результаты проведенных исследований: компьютерной томографии (КТ), магнитно-резонансной томографии (МРТ), рентгенографии, которые могут неправильно оцениваться пациентами, а иногда и врачами. Информация о выявленных при КТ или МРТ грыжах дисков и предполагаемом сдавлении спинномозговых нервов (даже при отсутствии соответствующих клинических симптомов) способна усиливать боль и инвалидизацию пациентов. Широко распространено мнение, что любая физическая нагрузка при наличии боли может привести к значительному ухудшению, в результате чего пациенты начинают ограничивать двигательную активность, что приводит к ухудшению общего состояния, способствует хронизации болевого синдрома. Задача КПТ — выявить эти «вредные» и «неадаптивные» мысли и с использованием аргументов и примеров объяснить пациенту причины и механизмы формирования боли в спине, а также важность сохранения физической и социальной активности и возврата к работе [11]. При сопутствующих эмоциональных расстройствах (депрессия) КПТ может выходить на первый план в лечении [11]. Включение КПТ в комплексное лечение значительно увеличивает его эффективность [8, 10, 11]. КПТ широко применяется в современных клиниках Европы, где входит в состав так называемого мультидисциплинарного подхода к терапии ХНБНЧС [6].
В Клинике нервных болезней (КНБ) им. А.Я. Кожевникова у пациентов с ХНБНЧС используется комплексный подход, включая КПТ. Положительный эффект часто достигается в случаях, когда пациенты не могли получить эффекта при повторных курсах амбулаторного и стационарного лечения.
Представляем два клинических наблюдения.
Пациентка
, 54 лет, при поступлении предъявляла жалобы на ноющие боли в пояснично-крестцовой области интенсивностью до 7 баллов по визуальной аналоговой шкале (ВАШ), больше слева, распространяющиеся в ягодичную область, а также невозможность длительно идти (более150 шагов) и стоять (более 15 мин).
В анамнезе жизни следует отметить работу, связанную с длительным сидением, пребывание за рулем не менее 4 ч в день. Страдает артериальной гипертензией (принимает нолипрел), имеет миому матки. Впервые боли в поясничном отделе позвоночника без иррадиации в ноги пациентка стала отмечать в 2008 г. на фоне поднятия тяжестей в сочетании со стрессовой ситуацией (ухаживала за тяжелобольными родственниками), проводилась консервативная терапия с умеренным эффектом. В 2010 г. при рентгенографии выявлен антелистез позвонка Lv (рис. 1), в связи с чем была произведена операция: гемиламинэктомия позвонка Lv c двух сторон, радикулолиз, стабилизация на уровне нижних поясничных и позвонка SI (рис. 2). После операции развились высокоинтенсивные «аксиальные» боли, из-за которых было трудно передвигаться. Постепенно присоединилась иррадиация боли в левую ягодицу и по наружной поверхности левой ноги до голеностопного сустава, которая возникала и усиливалась при статической нагрузке и ходьбе. В 2012 г. пациентка впервые была госпитализирована в КНБ.
В соматическом статусе ожирение I степени (индекс массы тела 33,2 кг/м2). В неврологическом статусе обращают на себя внимание поясничный гиперлордоз, косой таз, ограничение подвижности в нижнепоясничном отделе позвоночника за счет стабилизации, гипермобильность в верхнепоясничном отделе, дисфункция крестцово-подвздошного сочленения слева с воспроизведением типичного паттерна боли при пальпации в его проекции, синдром грушевидной мышцы слева, умеренный мышечно-тонический синдром паравертебральных мышц на поясничном уровне с двух сторон. Средняя интенсивность боли по ВАШ — 5 баллов, на момент осмотра — 7 баллов. Инвалидизация по шкале Освестри — 46%. По шкале депрессии Бека на момент первой госпитализации — 13 баллов. По госпитальной шкале тревоги и депрессии на момент первой госпитализации — 3 и 6 баллов соответственно. При лабораторных исследованиях значимых отклонений от нормы не выявлено.
Клинический диагноз: «хроническая левосторонняя люмбоишиалгия: мышечно-тонический синдром паравертебральных мышц на поясничном уровне, синдром грушевидной мышцы слева, дисфункция крестцово-подвздошного сочленения слева. Сочетанные заболевания: ожирение I степени, артериальная гипертензия».
Лечение пациентки в КНБ в 2012 г. включало флуоксетин 40 мг/сут, сирдалуд 12 мг/сут, лечебно-диагностические блокады (с новокаином, дексаметазоном/дипроспаном) в проекцию крестцово-подвздошного сочленения и грушевидную мышцу слева, постизометрическую релаксацию грушевидной мышцы. После лечения отмечался положительный эффект в виде уменьшения болевого синдрома, увеличения времени возможного стояния и ходьбы. Через 1 год пациентка повторно была госпитализирована в КНБ, проводился аналогичный курс лечения с добавлением КПТ (три беседы во время госпитализации и консультирование по телефону по возникающим вопросам 2—3 раза).
У пациентки имелись собственные представления о боли в спине, среди которых были как истинные («лечебная гимнастика и увеличение активности должны помочь», «способность к самообслуживанию не пострадает», «избыточная активность и малоподвижный образ жизни могут ухудшить состояние»), так и ложные («крепеж сдавливает какой-то нерв», «смещение позвонков вызывает боль», «ходьба может ухудшить состояние», «необходимо регулярно повторять КТ/МРТ для контроля»).
Направления когнитивной терапии в данном случае включали формирование правильного понимания пациенткой причин, механизмов заболевания и развития болевого синдрома: разъяснение отсутствия факта «сдавления нервного корешка» какими-либо структурами (отсутствие симптомов выпадения), а также прямой связи выраженности боли с изменениями на МРТ/КТ, разъяснение истинных причин болевого синдрома: напряжение грушевидной и паравертебральных мышц, нарушение функции крестцово-подвздошного сочленения.
Также выявлялись факторы, способствовавшие хронизации боли в спине в данной клинической ситуации: стресс в дебюте заболевания (смерть мужа и свекрови, за которыми она ухаживала), избыточная масса тела, «пугающие» результаты МРТ, высказывания врачей и рекомендация «срочной» операции, усиление болей после операции, неверные пессимистичные представления о механизмах болевого синдрома.
Совместно с пациенткой была сформирована программа действий, включавшая ежедневную лечебную гимнастику с постепенным увеличением нагрузки, выполнение гимнастики после статических нагрузок, постепенное медленное увеличение продолжительности ходьбы, снижение массы тела (флуоксетин, диета, повышение двигательной активности). По достижении 55-летнего возраста пациентка вышла на пенсию, что привело к значительному уменьшению статической нагрузки и увеличению двигательной активности (плавание 2 раза в неделю, ежедневные прогулки и лечебная гимнастика).
Через 1 год после проведенного комплексного лечения отмечалось уменьшение средней интенсивности боли по ВАШ в поясничном отделе позвоночника с 5 до 2 баллов, уменьшение индекса по шкале Освестри с 46 до 28%. Собственная оценка пациенткой эффективности лечения — 8—9 из 10 возможных баллов.
Пациентка,
76 лет, при поступлении предъявляла жалобы на боли в поясничном и грудном отделах позвоночника интенсивностью до 10 баллов по ВАШ, ощущение «скованности» в позвоночнике, тянущие боли по передней поверхности левой голени с уровня колена до стопы, боли в проекции левого тазобедренного сустава, онемение пальцев рук и ног, ощущение онемения в правой половине грудной клетки, нарушения сна из-за интенсивных болей в спине.
Соматический анамнез отягощен: двусторонний коксартроз (асептический некроз головки бедренной кости слева, эндопротезирование тазобедренного сустава справа в 2004 г.), остеопороз, по поводу которого не получает терапию, резекция желудка (1997 г.) по поводу язвенной болезни, стенокардия напряжения (II функциональный класс), желудочковая экстрасистолия, артериальная гипертензия. У пациентки установлены атеросклероз аорты, церебральных и коронарных артерий (стеноз внутренних сонных артерий до 65—75%), хроническая железодефицитная анемия средней степени. Работает библиотекарем, любит общаться с людьми. Из-за болей значительно снизилась социальная активность, нарушился сон, пациентка планировала закончить трудовую деятельность.
В течение длительного времени отмечались боли в пояснично-крестцовом отделе позвоночника без иррадиации в ноги. 10 января 2013 г. на фоне однократного повышения температуры до 38,5оС (далее субфебрильная лихорадка сохранялась в течение 1 нед) появились интенсивные боли в грудном отделе позвоночника, ощущение одышки. Из-за болевого синдрома снизился аппетит, похудела на 10 кг за 1 год. На протяжении года консервативное лечение, включавшее НПВП, анальгетики, лечебные блокады, без эффекта. В марте 2014 г. пациентка была госпитализирована в КНБ.
Индекс массы тела 18,1 кг/м2 (дефицит массы тела). Обращают на себя внимание выраженный кифосколиоз в грудном и верхнепоясничном отделах позвоночника, выраженная локальная болезненность при пальпации в проекции реберно-поперечных сочленений, мышечно-тонический синдром паравертебральных мышц на грудном и поясничном уровнях, миофасциальный болевой синдром латеральной группы мышц голени слева. Интенсивность боли по ВАШ на момент осмотра — 10 баллов. Инвалидизация по шкале Освестри — 66%. По шкале депрессии Бека на момент первой госпитализации — 19 баллов. По госпитальной шкале тревоги и депрессии на момент первой госпитализации — 8 и 5 баллов соответственно.
При КТ пояснично-крестцового и нижнегрудного отделов позвоночника выявлены дегенеративно-дистрофические изменения, небольшие грыжи дисков. Рентгенография грудного отдела позвоночника: слабо выраженный правосторонний сколиоз, склероз замыкательных пластинок, снижение высоты межпозвонковых дисков; рентгенография органов грудной клетки: свежих очаговых и инфильтративных изменений не выявлено, пневмосклероз. При лабораторных исследованиях: признаки железодефицитной анемии (гемоглобин 75 г/л), дислипидемия (холестерин 6,13 ммоль/л), ревматические пробы отрицательные.
Клинический диагноз: «хроническая вертеброгенная торакалгия, люмбалгия: мышечно-тонический синдром паравертебральных мышц на грудном и поясничном уровне, дисфункция реберно-поперечных сочленений с двух сторон».
В КНБ пациентке проводилось лечение, включавшее миакальцик внутримышечно, феварин 50 мг/сут, местно вольтарен, детралекс 1500 мг/сут, лирика 75 мг на ночь, эгилок, вазилип. Проводили лечебную гимнастику и КПТ, включавшую три беседы за время госпитализации.
У данной пациентки также были собственные представления о заболевании. Верные мысли — «боль мышечная», «необходимо увеличить активность», неверные — «грыжи играют важную роль в формировании боли», «работа и ходьба ухудшают состояние и могут навредить», «ожидает инвалидность и неработоспособность», «в основе лечения должны быть лекарственные препараты».
Направления когнитивной терапии в данном клиническом случае также включали формирование правильного понимания пациенткой причин и механизмов развития болевого синдрома, а именно мышечное напряжение, изменения суставов и связок в связи с остеоартрозом и остеопорозом. Факторы, способствовавшие хронизации боли: наличие тяжелой сопутствующей патологии, отсутствие терапии остеопороза, малоподвижный образ жизни, неверные представления о прогнозе (ожидание инвалидности), наличие в начале заболевания лихорадки, высокая интенсивность болей, минимальный эффект от проводимой консервативной терапии, снижение массы тела.
Совместно с пациенткой была сформирована программа действий, включавшая ежедневное выполнение лечебной гимнастики, учитывая общее состояние, повышение двигательной активности и возврат к работе, прием препаратов для лечения боли (феварин — 4—6 мес, лирика — при усилении боли), терапия сопутствующих заболеваний (миакальцик, эгилок, вазилип).
Через полгода после проведенного комплексного лечения отмечались полный регресс болей в грудном и поясничном отделах позвоночника, уменьшение индекса по шкале Освестри с 66 до 10%. Пациентка вернулась к работе через 1 мес от начала лечения. Отмечает трудности при выполнении продолжительного комплекса лечебной гимнастики (15—20 мин), что, вероятно, связано с сопутствующей патологией, однако старается постоянно двигаться: ходит, выполняет короткие упражнения, стоя и сидя в перерывах на работе. Эффективность лечения оценивает максимально высоко (10 баллов из 10).
На данных примерах продемонстрирован комплексный и одновременно индивидуальный подход к лечению пациентов с ХНБНЧС. В частности, КПТ подразумевает ограниченное число встреч пациента с подготовленным специалистом. На первом этапе выясняются его собственные представления о причинах, механизмах, прогнозе, правильном лечении, а также факторы, на основании которых сложились эти представления (результаты обследований, высказывания врачей и родственников, информация из Интернета и др.). Также на начальном этапе необходимо оценить эмоциональное состояние больного, соответствие по времени развития или усиления симптомов стрессовых ситуаций, узнать, есть ли рентные установки и другие возможные причины поддержания боли. Далее эти представления «проверяются на подлинность», используя общие анатомо-физиологические сведения в непосредственной связи с симптомами, данными анамнеза и дополнительными методами обследования пациента. Разъясняются наиболее вероятные причины в конкретном случае (мышечно-тонический синдром, поражение суставов, связок). Использование демонстрационного материала (картинки и схемы), а также имеющихся снимков КТ/МРТ самого пациента при беседе обычно помогает врачу.
Крайне важно разъяснить пациенту отсутствие прямой связи между болью во время движений и повреждением тканей, что должно способствовать преодолению страха движений. Лечение также направлено на непосредственное изменение физиологических систем реагирования, например путем уменьшения мышечного напряжения: пациенту разъясняется взаимосвязь мышечного напряжения и болевого синдрома и демонстрируются техники растяжения вовлеченных мышц [10, 11]. В плане увеличения двигательной активности полезным может быть составление плана тренировок с постепенным увеличением их длительности и интенсивности. Предоставляется информация о рекомендованной тактике лечения (лечебная гимнастика, лекарственные препараты, стереотипы поведения) и точках приложения этих методов терапии для конкретного пациента. Затем необходимо определить реальные цели лечения (сохранение работоспособности, увеличение проходимого расстояния, уменьшение интенсивности боли, улучшение качества жизни и др.). Исходя из перечисленного, формируется программа действий, включающая лекарственную терапию (НПВП, антидепрессанты, миорелаксанты), коррекцию образа жизни с использованием адаптивных поведенческих стратегий, лечебную гимнастику и поддержание двигательной активности [1, 5, 6, 8]. На завершающих этапах терапии необходимо затронуть тему возможных повторных обострений боли в спине и совместно с пациентом разработать план выхода из них (НПВП на короткий срок и сохранение умеренной двигательной активности) [11, 13]. Пациенту важно дать понять, что при повторном обострении ничего ужасного не произойдет, он сможет обратиться за помощью и получить ответы на интересующие вопросы.
Представленные наблюдения показывают, что мультидисциплинарный подход к терапии, включающий лекарственные препараты, лечебную гимнастику, КПТ, дает положительные результаты даже в случаях длительного болевого синдрома. Важно, что в каждом конкретном случае к пациенту требуется индивидуальный подход с участием врачей разных специальностей [10, 14, 15]. Такое комплексное лечение целесообразно проводить в специализированных отделениях, организация которых имеет большое значение в улучшении помощи этим пациентам. Элементы КПТ желательно применять любому врачу при лечении таких пациентов в сочетании с рекомендациями по сохранению двигательной активности и работы.
Какой бывает хроническая вертеброгенная люмбалгия
Люмбалгия на фоне остеохондроза позвоночника в большинстве случаев носит ноющий характер, больше беспокоит по утрам. Она несколько уменьшается, или проходит во время работы. Особенно, если эта работа связана с движением. В положении лёжа боль утихает. Это объясняется уменьшением нагрузки на поясничные межпозвонковые диски. Находясь в постели, больные стараются выбрать наиболее удобную позу. Они, как правило, лежат с согнутыми ногами на здоровом или больном боку.
В отличие от поясничного прострела (люмбаго), хроническая боль в пояснице может локализоваться только с одной стороны — правосторонняя люмбалгия или левосторонняя люмбалгия. Беспокоит она чаще всего в нижнем отделе поясницы. Боль может отдавать в одну или обе ягодицы.
Что такое люмбоишиалгия
Если боль в пояснице сочетается с «тянущей » болью в ноге, или другими словами, сочетается люмбалгия с ишиасом, то это носит название — люмбоишиалгия. Об этом подробно изложено на соответствующей странице.
Люмбалгия с мышечно-тоническим синдромом.
В некоторых случаях боль усиливается не только во время движения, но и при разговоре, чихании, натуживании, наклоне головы вперёд. Часто обнаруживается умеренно выраженное искривление позвоночника. Обусловлено это более сильным рефлекторным напряжением мышц поясницы с какой-либо одной стороны. В таких случаях в диагнозе можно встретить формулировку: «Вертеброгенная люмбалгия с мышечно-тоническим синдромом», или «люмбалгия с мышечно-тоническим синдромом, анталгический сколиоз».
Надавливание на остистые отростки поясничных позвонков и точки около позвонков на этом уровне обычно болезненно. Больные с трудом наклоняются вперёд, но в тоже время наклоны туловища в стороны могут быть ограничены меньше.
Синдром вертеброгенной люмбалгии, как основное внешнее проявление хронического течения остеохондроза поясничного отдела позвоночника, чаще наблюдается у мужчин. Продолжительность может быть от нескольких недель или месяцев до 5-7 лет и более.
Симптомы
При позвоночном остеохондрозе люмбалгия имеет ноющий характер и больше выражена утром. Может иметь разную продолжительность, уменьшаться или увеличиваться в течение суток. Имеются провоцирующие факторы, усиливающие или снижающие интенсивность люмбалгии. У одних ее вызывает активность, а у других ее отсутствие, соответственно ослабляют боль противоположные действия. Может иметь место сочетание данных проявлений у одного и того же человека.
Надавливание на позвонки и околопозвоночные участки в поясничной зоне обычно болезненно. Кроме того, наклоны и многие другие движения даются с трудом и чаще всего сопровождаются болью. Больные с трудом наклоняются, особенно вперед, угол наклона туловища становится ограниченным. Может иметь место резкая болезненность в ответ на пальпацию точки выхода седалищного нерва на бедро.
Стихание боли в положении лежа медики объясняют снижением нагрузки на поясничные межпозвонковые диски. Больные интуитивно или осознанно находят наиболее комфортную позу (при которой боль наименее выражена). Чаще всего, это поза лежа на боку с согнутыми ногами.
Вначале имеет место умеренная люмбалгия, постепенно боль усиливается, но не достигает такой степени выраженности, как при поясничном простреле (люмбаго), называемом еще острой люмбалгией. Больные могут передвигаться, выполнять работу, но качество жизни существенно снижается.
Как протекает хроническая вертеброгенная люмбалгия
Боль в пояснице при остеохондрозе характеризуется периодами ремиссий и обострений. Иногда ремиссии бывают довольно длительными, по нескольку лет. Может показаться, что наступило выздоровление. Однако, реальное выздоровление при этом отмечается далеко не всегда. Если позвоночник продолжает работать неправильно, с перегрузкой в поясничном отделе, то перегруженный межпозвонковый диск продолжает разрушаться. И если не было протрузий и грыж, то они вполне могут появиться. А если они уже были, то размеры их могут увеличиться. И боли в пояснице в таких ситуациях, как правило, усиливаются.
Причины обострения вертеброгенной люмбалгии
Усиление или повторное возникновение болей происходит под влиянием различных механических и травматических факторов, переохлаждения, стресса. Удельный вес переохлаждения как фактора, провоцирующего обострения люмбалгии, значительно больше, чем причин первичного возникновения.
Патологические процессы, происходящие вне позвоночника, могут влиять, как на реактивность организма вообще, так и на течение поясничного остеохондроза в частности. Хронически протекающие соматические заболевания, очаги локальной инфекции отягощают проявления, как люмбалгии, так и других клинических синдромов поясничного остеохондроза.
При развитии остеохондроза, формировании протрузий и грыж дисков позвоночника большую роль играет эндокринная патология. Это — заболевания щитовидной и паращитовидной желёз, надпочечников и прогрессирующий сахарный диабет.
Диагностика
Диагностика люмбалгии не затруднена, поскольку её клинические проявления таковы, что позволяют легко отличить её от других заболеваний. Куда сложнее определить причину, которая вызвала этот синдром. Для того, чтобы получить желаемые данные, необходимо:
- провести соматическое обследование, позволяющее исключить невертеброгенные причины;
- сдать лабораторные анализы;
- пройти ультразвуковое исследование органов брюшной полости;
- пройти осмотр у гинеколога и уролога;
- пройти рентгенографию позвоночника в двух проекциях: прямо и сбоку;
- пройти или МРТ, которые являются наиболее высокоинформативными диагностическими методами при люмбалгии.
Люмбалгия может перейти в радикулит (радикулопатию)
Через какое-то время люмбалгия, если не принимаются меры, может смениться следующей, корешковой стадией остеохондроза позвоночника — радикулитом (радикулопатией). Как правило, радикулит обусловлен сдавлением нервного корешка увеличившейся грыжей межпозвонкового диска. По латыни корешок — radicula (радикула).
Возникает выраженная, стойкая люмбалгия справа или люмбалгия слева, в зависимости от того, с какой стороны нервный корешок сдавлен. Радикулопатию лечить сложнее и дольше. Нередко требуется помощь нейрохирурга.
Симптомы люмбалгии
Чтобы не пугаться первых признаков, ведь речь может идти о разных заболеваниях, стоит обратить внимание на несколько моментов, которые подскажут, что делать дальше:
- Боль с одной стороны поясницы. Совсем не обязательно, что «выстрел» проявит себя в полной мере. Достаточно произойти хотя бы с одной стороны, и можно вполне подозревать люмбалгию.
- Наклоны. Не обязательно, что неприятные ощущения возникнут в определенном положении тела. Но если стоило только хотя бы немного наклониться, и в то же мгновение все тело напряглось от сковавших его ощущений, то тут сомнений быть не может.
- Лежачее положение. Боль способна носить разный характер. В том числе и вынуждая больного устроиться на постели на боку. В большинстве случаев это здоровая половина тела. Но бывают и отступления от правил.
- Рука-помощница. Классическая картина: наклон, попытка подняться, дискомфорт. И вот уже пальцы ложатся на поясницу, словно помогая распрямиться. Часто такое поведение бывает неосознанное, мы ведь всегда стремимся дотянуться до источника боли. А когда рука касается, то, кажется, что становится легче.
- Время. Когда все происходит в первый раз, часто думается, что это просто так, пройдет. Вот сейчас немного полежим, и все будет в порядке.
Люмбалгия не проявляется в первый же момент. Сначала пройдет несколько дней, а вот уже потом начинается осознание: лежать, когда мышцы расслаблены, гораздо приятней, боль становится тише. Статистика показывает, что в среднем это 4-5 дней.
Механизм возникновения люмбалгии
Механизм возникновения, как люмбаго так и люмбалгии обусловлен раздражением синувертебрального нерва. Но люмбаго, как правило, наступает вследствие ущемления части пульпозного ядра в трещинах фиброзного кольца повреждённого диска позвоночника. А люмбалгия может возникать и при менее выраженных изменениях в диске. Также она нередко встречается у больных со спондилёзом поясничного отдела позвоночника, спондилоартрозом, спондилолистезом. Ещё синдром хронической люмбалгии может быть при аномалиях развития поясничного отдела позвоночника. Это — «спина бифида», «аномалия тропизма» и другие врождённые дефекты.
Лечение люмбалгии
Полноценным лечение люмбалгии можно назвать только тогда, когда будут выявлены и устранены причины, вызвавшие её. Основная причина люмбалгии – это остеохондроз позвоночника. А причина остеохондроза и последующего появления грыж и протрузий дисков — неправильная работа позвоночника!
Устранить неполадки в работе позвоночника максимально эффективно позволяет мануальная терапия. Затем достигнутый результат нужно закрепить с помощью упражнений лечебной физкультуры.
Как лечить люмбалгию
Проводятся следующие лечебные мероприятия
- При стойких болях – медикаментозная терапия, физиотерапия. Часто используются лечебные паравертебральные (околопозвоночные) блокады и блокады триггерных (болевых) зон обезболивающими и противовоспалительными средствами. Проводится инфузионная внутривенная противоотечная и противовоспалительная терапия.
- Фиксация поясничного отдела позвоночника с помощью ортопедического полужёсткого динамического корсета на период болей.
- Выявление функциональных нарушений (блоков) в работе позвоночника с помощью мануальной диагностики. И устранение их с помощью приёмов мануальной терапии. На курс приходится в среднем от семи до десяти процедур.
- Стимуляция восстановительных процессов. Назначаются физиотерапевтические процедуры, рефлексотерапия, массаж.
- Лечебная физкультура. Упражнения при люмбалгии вначале должны быть направлены на устранение болезненных мышечных спазмов и дисциркуляторных расстройств, приводящих к отёкам в мышцах. После купирования острого болевого синдрома, цель лечебных упражнений заключается в оптимизации двигательного стереотипа. Другими словами, необходимо заставить позвоночник работать более правильно, без перегрузки каких либо его сегментов. Это нужно для того, чтобы диски позвоночника не подвергались дальнейшему разрушению . Вся лечебная физкультура должна строиться с учётом индивидуальных особенностей пациента. Это — осанка, особенности расположения грыж и протрузий межпозвонковых дисков. Упражнения ЛФК в комплексе с мануальной терапией являются не только профилактикой рецидивов при хронической вертеброгеной люмбалгии. Они являются и профилактикой дегенеративно-дистрофических изменений в позвоночнике (остеохондроза) вообще.
Медикаментозное лечение, физиотерапевтические процедуры лучше назначать индивидуально. А исходить из особенностей каждого конкретного случая и стадии процесса.
Синдром хронической люмбалгии, как правило, носит упорный характер. Постоянная боль в пояснице существенно ограничивает трудоспособность или вообще лишает её. В связи с этим лечение должно начинаться, как можно раньше. Лечебные меропрьиятия должны быть комплексными. А весь процесс лечения должен обязательно проходить под контролем врача.
Лечение с помощью мануальной терапии
Избавиться от люмбалгии можно только устранив причины, вызвавшие ее. Именно такое лечение можно считать полноценным. В остальных случаях помощь окажет временный эффект и через некоторое время люмбалгия появится снова, а если лечение было неадекватным, она будет усиливаться или рецидивировать. Важно найти хорошего мануального специалиста, иначе можно не только не вылечиться, но и даже сделать еще хуже.
Так как основной причиной люмбалгии считается позвоночный остеохондроз, причиной которого, в свою очередь, является неправильная работа позвоночника, следует лечить не люмбалгию, а именно остеохондроз. К тому же, избавившись от остеохондроза, обезопасит себя от появления его осложнений, таких как грыжи и протрузии дисков.
Одним из самых эффективных способов устранения неполадок в работе позвоночника считается мануальная терапия. Особенно эффективна она в сочетании с последующим выполнением комплекса лечебной физкультуры (ЛФК). Все это не только улучшает состояние, но и стимулирует восстановительные процессы, благодаря чему течение заболевания можно иногда даже не только остановить, но и повернуть вспять.
Количество процедур назначается индивидуально, исходя из особенностей здоровья больного, стадии процесса, осложнений, сопутствующих заболеваний. Также необходимо выполнять ЛФК, чтобы закрепить достигнутый результат и поддерживать его после лечения.