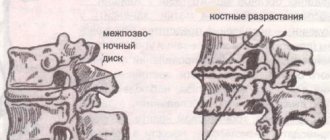
Цервикальный спондилез – распространенное дегенеративное заболевание шейного отдела позвоночника. Считается, что развитие спондилеза связано с возрастными изменениями в межпозвоночных дисках. Клинически наблюдается несколько синдромов. К ним относятся: боль в шее и плече, субокципитальная и головная боль, корешковые симптомы и цервикальная спондилогенная миелопатия. По мере дегенерации диска, механические нагрузки увеличиваются и происходит образование остеофитов , которые формируются вдоль вентральной части спинального канала.
Часто при спондилезе встречаются, связанные с этим состоянием, дегенеративные изменения в фасеточных суставах, гипертрофия желтой связки и окостенение задней продольной связки. Все это может способствовать поражению чувствительных к боли структур (например, нервов, спинного мозга), что создает различные клинические синдромы. Спондилотические изменения часто наблюдаются у людей старшей возрастной группы. Тем не менее, только у небольшого процента пациентов с рентгенографическими признаками цервикального спондилеза отмечается симптоматика.
Лечение спондилеза шейного отдела позвоночника обычно консервативное; наиболее часто используемые методы лечения — нестероидные противовоспалительные препараты (НПВП), физические модальности и модификации образа жизни. Иногда проводится оперативное лечение.
Хирургическое лечение рекомендуется при шейной радикулопатии с наличием стойкой симптоматики и отсутствием эффекта от консервативного лечения.
Показания для хирургического лечения цервикальной спондилогенной миелопатии несколько противоречивы, но большинство клиницистов рекомендуют оперативную терапию при наличии умеренной и тяжелой миелопатии.
Эпидемиология
Цервикальная спондилогенная миелопатия является наиболее распространенной причиной нетравматического спастического парапареза и квадрипареза. Почти у 23,6% пациентов с нетравматическими миелопатическими симптомами, отмечалась цервикальная спондилогенная миелопатия.
Цервикальный спондилез чаще встречается у мужчин.
Результаты исследований с помощью рентгенографический данных показали, что спондилезные изменения наиболее распространены у лиц старше 40 лет. В конце концов, более 70% мужчин и женщин страдают в зрелом возрасте спондилезом, но радиографические изменения более выражены у мужчин, чем у женщин.
Опасность растяжений
Риску растяжения позвоночных связок подвергаются люди любого возраста. При слабых мышцах спины и пресса происходит сбой поддерживающей функции позвоночника. Из-за недостаточной тренированности связочные структуры подвергаются высокому напряжению, что приводит к их растяжению, а иногда и разрыву. К числу основных причин растяжения относят ведение малоподвижного образа жизни, а также занятия силовыми видами спорта.
Какими симптомами проявляется растяжение желтых связок позвоночника:
- Болевым синдромом сразу после резкой нагрузки с достижением максимального его порога на вторые сутки;
- Напряжением мышц по месту расположения поврежденных связок;
- Усилением боли во время движения, но при возвращении в состояние покоя боль уходит.
Причины шейного спондилеза
Кости и хрящевые ткани в шее склонны к износу, что может привести к развитию шейного спондилеза. Наиболее вероятные причины развития состояния:
- Костные шипы (остеофиты)
Эти разрастания костей являются результатом того, что организм в ответ на увеличение нагрузок пытается увеличить количество костной ткани для того, чтобы усилить позвоночник. Однако дополнительные костные образования могут оказывать давление на нервные структуры с формированием болевых проявлений.
- Дегенерация дисков
Между позвоночными костями располагаются диски, которые представляют собой толстые подушечки, которые поглощают векторы силы при подъеме тяжестей, скручивании и других действий. Материал внутри этих дисков может со временем высыхать. Это приводит к тому, что костные поверхности позвонков начинают соприкасаться при движении, что может стать источником боли. По данным клиники Мейо, процесс дегенерация ,как правило, начинается примерно в 40 лет.
- Грыжа межпозвоночного диска
В межпозвонковых дисках могут образоваться трещины, что позволяет амортизирующему материалу диска вытекать. Выбухающие диски могут оказывать компрессионное воздействие на корешки или спинной мозг с развитием определенной неврологической симптоматике (боли, нарушения чувствительности, мышечная слабость).
- Травма
Если у пациента были повреждения шеи, например, хлыстовая травма во время ДТП – это ускоряет дегенеративные процессы.
- Уплотнение связок
Плотные связки, которые соединяют позвоночные кости друг с другом, могут с течением времени стать еще более жесткими, что влияет на мобильность двигательных сегментов шеи.
- Избыточная нагрузка
Некоторые профессии или хобби связаны с повторяющимися движениями или подъемами тяжестей.
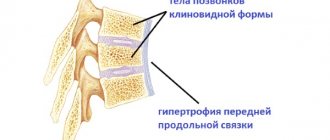
Гипертрофия связки
Гипертрофические процессы в желтой, передней продольной и задней связках развиваются по многим причинам. Это и предшествующие травмы спины, растяжение, воспалительный процесс, возникший после повреждения или переохлаждения.
Иногда утолщение очень быстро прогрессирует. Причины этого явления недостаточно изучены, но считается, что пусковым фактором является длительное напряжение связок, вызывающее сложные биохимические нарушения.
При частичном разрушении межпозвонковых суставов и позвонков также развивается патологическая гипертрофия желтой, передней и задней продольных связок. Это защитная реакция организма на возникшую нестабильность в определенных сегментах позвоночного столба. Утолщенные связки берут на себя роль опорного каркаса.
Факторы риска
Наибольшим фактором риска развития шейного спондилеза является старение. Цервикальный спондилез, как правило, связан с инволюционными изменениями в суставах шеи. Грыжа диска, дегенерация и костные разрастания (остеофиты) — все это связано с инволюционными изменениями в организме.
Другие факторы риска:
- травмы шеи
- работа, связанная с подъемом тяжестей, которая создает дополнительную нагрузку на шею
- длительное удерживание шеи в неудобном положении или повторение в течение дня одних и тех же движений шеи
- генетическая детерминированность
- курение
- избыточный вес и неактивность
Синдром кальцификации
К распространенным патологиям связочного аппарата относится обызвествление его соединительных тканей. Развитие хронического воспаления желтых связок по причине дистрофических изменений (лигаментоз) приводит к следующим проблемам:
- Обызвествление обусловлено накоплением солей кальция в соединительных структурах;
- Оссификацию связывают с окостенением связочных элементов в местах их крепления к поверхности кости.
Развитие необратимого процесса кальцификации оборачивается потерей прочности соединительной ткани. Позвоночнику это угрожает появлением болевых ощущений по зоне спины с возрастанием вероятности травмирования.
Без адекватного лечения, останавливающего окостенение, прогнозируется потеря подвижности позвоночного столба. Обычно обызвествление распространяется по нескольким желтым связкам, что приводит к разрушению хрящевых дисков, сращиванию позвонков, симптомам анкилозирующего спондилоартрита.
Симптомы шейного спондилеза
У большинства людей с наличием спондилеза шейного отдела позвоночника могут не отмечаться значительные симптомы. Если же появляются симптомы, то они могут быть вариабельны (легкие или тяжелые), острые и хронические.
Распространенным симптомом является боль вокруг лопатки. Некоторые жалуются на боль по ходу руки и пальцев. Боль может усиливаться:
- в положении стоя
- в положение сидя
- при чихании
- при кашле
- разгибание шеи
Другим распространенным симптомом является мышечная слабость. Слабость мышц затрудняет подъем рук или захватывание предметов.
Другие распространенные симптомы включают:
- скованность, которая постепенно увеличивается
- головные боли, которые чаще всего возникают в задней части головы
- нарушения чувствительности в верхних или нижних конечностях
Симптомы, которые встречаются реже, часто включают нарушения координации движений и потерю контроля функций мочевого пузыря или кишечника. Такая симптоматика требует экстренной медицинской помощи.
Механизмы формирования спинального стеноза
При изолированной (без обызвествления) гипертрофии желтой, передней и задней продольной связок происходит увеличение их объема, которое частично заполняет изнутри позвоночный канал. Просвет его сужается — развивается спинальный стеноз. Такой вид стеноза относится к приобретенным заболеваниям и часто встречается в пожилом возрасте.
Следующим этапом утолщения связки становится ее обызвествление, что усугубляет степень тяжести заболевания и ухудшает его прогноз. {banner_st-d-2}
Когда нужно обратиться к врачу?
Если у человека внезапно появилось онемение или покалывание в плече, руках или ногах, или если пациент потерял контроль функции кишечника или мочевого пузыря, то необходимо обратиться за медицинской помощью как можно скорее!
Если дискомфорт и боль начинают нарушать повседневную деятельность, то необходимо пройти консультацию врача-невролога. Несмотря на то, что спондилез является частью инволюционных изменений, тем не менее существуют различные методы лечения позволяющие улучшить самочувствие и уменьшить симптомы .
Стандартное хирургическое лечение
Стандартное лечение при центральном стенозе предполагает выполнение открытой операции – микрохирургической декомпрессии позвоночного канала. При латеральном стенозе проводится декомпрессия корешка и установка межостистых имплантов. Открытая операция эффективна в 90% случаев. Результаты сохраняются через 10 и более лет после вмешательства.
Но у таких операций есть большой недостаток: они очень травматичны. Вмешательство проводится через большой разрез. Врачу приходится иссекать костные структуры, что нарушает стабильность позвоночного столба. Возможно развитие синдрома неудачно оперированного позвоночника, часто поражаются соседние сегменты. При остеопорозе после лечения возможны переломы тел позвонков. В итоге многим пациентам потребуются повторные вмешательства для устранения последствий слишком травматичного лечения.
Восстановление после открытых операций долгое и тяжелое. Минимум 1 месяц нужно носить жесткий корсет. Нельзя наклоняться вперед и поднимать вес больше 3 кг. Желательно полное исключение пребывания в сидячем положении. По истечению периода строгих ограничений мышцы атрофируются, и пациенту требуется реабилитация в течение нескольких месяцев, чтобы вернуться к прежнему физическому состоянию.
Наш эксперт в этой сфере:
Малахов Игорь Юрьевич
Врач-нейрохирург
Позвонить врачу
Позвонить врачу
Физический осмотр
Вначале врач выясняет наличие симптомов, их интенсивность, локализацию, историю заболевания. Затем проводится неврологическое обследование, которое включает изучение рефлексов, тестирование мышечной силы, определение сенсорного дефицита и диапазона движения в шее. Врач может провести анализ ходьбы для того, чтобы определить, насколько поврежден спинной мозг.
Если врач подозревает шейный спондилез, то для верификации диагноза он назначает визуализационные тесты и нейрофизиологические исследования.
Диагностические мероприятия
Гипертрофия такой структуры, как желтая связка, нередко протекает бессимптомно. Клиническая картина смазана, поэтому для постановки правильного диагноза нужны лабораторные и инструментальные обследования.
Как правило, на рентгенологическом снимке можно увидеть сужение позвоночного канала, нарушение целостности или локации позвонков. Более точным методом диагностики является магнитно-резонансная томография. Такая процедура позволяет оценить состояние не только желтых связок, но и близлежащих тканей, структур.
В процессе диагностики крайне важно выяснить, что именно стало причиной гипертрофии и присутствуют ли какие-то сопутствующие заболевания, в частности остеохондроз, грыжа, смещение межпозвоночных дисков и т. д.
Методы визуализации
- Рентгенографию можно использовать для визуализации костных шпор и других аномалий.
- КТ может предоставить более подробные изображения шеи.
- МРТ-сканирование, которое создает изображения с использованием радиоволн и магнитного поля, помогает врачу обнаружить компрессию нервных структур.
- Миелограмма — при этой процедуре используется введение контраста в определенные участки позвоночника. Затем используется КТ-сканирование или рентгенография для получения более подробных изображений этих областей.
- ЭМГ (ЭНМГ) используются для проверки функциональности нервных волокон, метод проверяет электрическую активность нервов и проведение импульсов до мышц.
- ЭНМГ определяет скорость и силу сигналов, которые посылает нерв. Это позволяет определить наличие и уровень повреждения нервных волокон.
Остеохондроз и другие дегенеративные поражения поясничного отдела позвоночника являются одними из наиболее распространенных хронических заболеваний: 20—40% среди взрослого населения [1]. Основным патоморфологическим субстратом остеохондроза является поражение межпозвонкового диска (МПД), особенно у пациентов молодого возраста. У пациентов старше 50 лет наряду с поражением МПД наблюдается тенденция к формированию полифакторного стеноза позвоночного канала (СПК), вызванного гипертрофией элементов суставно-связочного аппарата позвоночника, — дегенеративный СПК.
Патологическое сужение позвоночного канала (СПКП) на поясничном уровне также называют люмбальным стенозом. Если такое сдавление сопровождается прогрессирующим повреждением спинного мозга и/или его корешков, требуется хирургическая декомпрессия. Частота встречаемости СПКП, не связанного с грыжей диска, среди больных остехондрозом составляет 3—10% [2—4]. Помимо остеохондроза, причинами СПКП могут быть врожденные аномалии развития позвоночника, травматические повреждения позвонков, новообразования, гематомы, абсцессы позвоночного канала, периартикулярные кисты, поражение позвоночных суставов при ревматоидном артрите и т. д. Учитывая, что данная патология характерна больше для пациентов пожилого возраста, очевидно, что встречаемость СПКП будет увеличиваться в связи с тенденцией к постарению населения.
Цель данной работы — обобщение современных данных, касающихся показаний к операции при дегенеративном СПК.
Первые упоминания в литературе о СПКП как причине слабости и мышечной атрофии в нижних конечностях относятся к 1803 г. (цит. по [5, 6]). Пионером в детальном изучении дегенеративного стеноза поясничного отдела позвоночника считают Хенка Вербиста (1954), который описал синдром «нейрогенной перемежающейся хромоты», ввел классификацию стеноза, а также описал 4 больных с поясничным стенозом, которым провели ламинэктомию, что привело к регрессу жалоб [7]. Появление методов КТ и МРТ расширило представление о патоморфологическом субстрате и патогенезе СПКП.
Патологическая анатомия
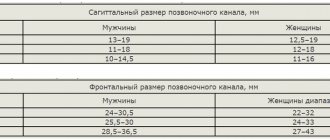
По локализации СПК разделяют на центральный, латеральный и смешанный/сочетанный (центральный и латеральный). К центральному относят стеноз средней зоны позвоночного канала — на уровне дурального мешка, к латеральному — стеноз в области выхода и прохождения корешка, включая фораминальное отверстие (рис. 1). Центральный стеноз диагностируют на основании уменьшения переднезаднего (сагиттальный) размера позвоночного канала. В норме его размер на поясничном уровне составляет 25—15 мм (рис. 2). Уменьшение переднезаднего размера канала менее 12 мм считают относительным стенозом позвоночного канала, менее 10 мм — абсолютным СПК [8]. Латеральный стеноз диагностируют на основании уменьшения размеров корешкового канала (другое название корешкового канала — зона латерального рецессуса с переходом в зону между ножками дужек) и фораминального отверстия (рис. 3) [9, 10]. В норме переднезадний размер корешкового канала составляет не менее 5 мм (рис. 3, а), уменьшение расценивают как стеноз [11, 12]. В норме высота межпозвонкового отверстия составляет 20—30 мм, ширина 8—10 мм, снижение его высоты менее 15 мм расценивают как СПК (рис. 4) [13].
Рис. 1. Схематичное изображение аксиального и фронтальных срезов поясничного позвонка. а — общее изображение; б — зона центрального стеноза; в — зона латерального стеноза.
Рис. 2. Схематичное изображение аксиального среза поясничного позвонка, стрелкой показан переднезадний (сагиттальный) размер позвоночного канала.
Рис. 3. Схематичное изображение аксиальных срезов поясничных позвонков, отмечены зоны прохождения нервного корешка (стрелка). а — зона рецессуса; б — межножковая зона; в — фораминальное отверстие.
Рис. 4. Схематичное изображение позвоночно-двигательного сегмента с корешковым отверстием и выходящим корешком. а — неизмененные позвонки; б — позвонки с выраженным остеохондрозом, спондилоартрозом, выраженным уменьшением высоты корешкового отверстия (стрелка) — фораминальный СПК.
Двумя основными патоморфологическими субстратами СПКП являются спондилоартроз с гипертрофией суставов и желтой связки (междужковый лигаментоз) (рис. 5). Считается, что спондилоартроз с гипертрофией суставов является основной причиной СПКП в 50—70% случаев, гипертрофия желтой связки — в 10—30% [14—18]. Более редкими причинами формирования СПКП являются синовиальные кисты позвоночного сустава и/или большие остеофиты, иногда в сочетании с протрузией МПД. Если у пациента одновременно присутствуют все перечисленные патологические изменения, стеноз определяется как полифакторный (рис. 5, е). Спондилоартроз обычно является причиной как латерального, так и центрального стеноза или их сочетания. Гипертрофия желтой связки — частая причина центрального стеноза. В поясничном отделе позвоночника имеется тенденция к изменению формы позвоночного канала от первого поясничного к пятому позвонку: от округлой, далее треугольной, далее в виде трилистника (рис. 6). Анатомической предпосылкой формирования СПКП является конституционально обусловленная форма позвоночного канала по типу трилистника [19]. При такой форме канала имеется анатомически узкий латеральный рецессус.
Рис. 5. Схематичное изображение различных причин поясничного стеноза. а — неизмененный позвонок; б — гипертрофия дужки и позвоночного сустава — спондилоартроз (стрелка) с формированием преимущественно латерального стеноза; в — гипертрофия желтой связки (стрелка) со спондилоартрозом с формированием и центрального, и латерального стенозов; г — краевой остеофит тела позвонка (стрелка) с формированием латерального стеноза; д — центральный протяженный остеофит тела позвонка с протрузией диска (стрелка) и формированием центрального стеноза; е — полифакторный стеноз, обусловленный одновременно и гипертрофией дужек, и спондилоартрозом, гипертрофией желтой связки, протяженным остеофитом тела позвонка с протрузией диска.
Рис. 6. Схематичное изображение различных форм позвоночного канала поясничных позвонков в аксиальной проекции. а — округлая форма; б — треугольная; в — в виде трилистника.
Клиническая картина
Клиническая картина СПКП может быть разнообразной, что определяется патогенетическими особенностями заболевания [20—22]. Классическое проявление центрального СПКП — синдром нейрогенной перемежающейся хромоты. Пациенты предъявляют жалобы на слабость и тяжесть и/или боли или судороги (крампи), внезапно появляющиеся в нижних конечностях при ходьбе. Патогенез данного синдрома обусловлен тем, что во время ходьбы происходят миниротационные движения в позвоночнике и увеличение кровенаполнения эпидуральных вен, что приводит к дополнительному увеличению компрессии невральных структур в зоне стеноза. Эти жалобы частично регрессируют, если больной присядет на корточки или наклонится вперед, так как флексия позвоночника увеличивает объемное пространство в позвоночном канале. Поскольку одной из причин страдания является спондилоартроз, больные могут предъявлять жалобы, типичные для поражения позвоночных суставов, — на упорные, ноющие боли в области пораженных суставов, усиливающиеся после сна или длительного пребывания в горизонтальном положении, а также при наклоне назад и уменьшающиеся после разминки. Вследствие мышечно-тонического синдрома при спондилоартрозе боли могут иррадиировать в нижние конечности не ниже уровня колена. Пальпация области пораженного сустава вызывает резко выраженную боль. Центральный СПКП часто сочетается с латеральным. При наличии латерального стеноза компримируется спинальный корешок, что является причиной корешкового симптома, усиливающегося при ходьбе. В редких случаях изолированного латерального стеноза СПКП проявляется только монорадикулярным поражением. Выпадение функций при СПКП обусловлено количеством компримированных невральных структур в зоне стеноза: от отсутствия какого-либо неврологического дефицита до грубых парезов, нарушений чувствительности и расстройств функций тазовых органов. Таким образом, клиническая картина при дегенеративном СПКП достаточно разнообразна и помимо классического синдрома нейрогенной перемежающейся хромоты может включать другие моно- и полирадикулярные симптомы. Важно, что вследствие отсутствия резервных пространств в позвоночнике на уровне стеноза у пациента имеется предрасположенность к серьезному повреждению невральных структур даже при минимальной травме позвоночника.
Дифференциальная диагностика
Перемежающуюся хромоту при СПКП необходимо в первую очередь дифференцировать с перемежающейся хромотой у больных с хронической ишемией нижних конечностей (ХИНК) (см. таблицу) [23]. ХИНК введет к гипоксии, нарушению метаболизма и ацидозу тканей, что является причиной мышечной боли, возникающей при ходьбе. Основной причиной ХИНК является атеросклероз, однако у молодых пациентов поражение артерий может быть связано с аномалиями их развития, артериитами, фибромускулярной дисплазией, кистозной адвентициальной болезнью, диссекцией артерий, сдавлением артерии опухолью и т. д. Необходимо учитывать и возможное сочетание двух видов перемежающейся хромоты, если у больного с СПКП имеется сопутствующее стенозирующее поражение артерий.
Дифференциальный диагноз между нейрогенной и сосудистой перемежающейся хромотой
Появление боли в мышцах нижних конечностей, усиливающейся при ходьбе, возможно и при тромбозе глубоких вен нижних конечностей, в частности у молодых людей при генетически обусловленной склонности к гиперкоагуляции. Для венозного тромбоза характерны симптомы Хоманса, Мозеса, отечность конечности, обычно односторонность поражения. Однако в случае тромбоза глубоких вен только на уровне голени данные проявления могут быть минимальными. Диагноз верифицируется дуплексным сканированием вен нижних конечностей. Боль, судороги и слабость в мышцах ног при ходьбе встречаются при редкой патологии — гликогенозе, связанном с дефектом мышечной фосфорилазы (болезнь Мак-Ардля). В случае локальной формы с вовлечением мышц нижних конечностей заболевание клинически проявляется как перемежающаяся хромота. Диагноз подтверждается гистохимическими и молекулярно-генетическим методами.
Инструментальная диагностика
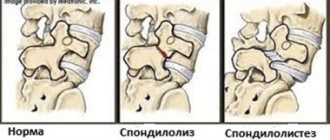
Спондилография является недостаточно информативным методом диагностики СПКП, так как не позволяет адекватно оценить размеры позвоночного канала. Этот метод дает возможность визуализировать грубое поражение позвоночных суставов и на основании этого заподозрить спондилоартроз, хотя бы ориентировочно оценить снижение высоты междискового пространства и заподозрить наличие грыжи МПД. При спондилографии в повороте ¾ косвенно оценивают размеры фораминальных отверстий, на основании чего можно предположить наличие латерального стеноза. Информативная ценность спондилографии заключается в диагностике спондилолистеза при проведении функциональных проб на нестабильность пораженного позвоночного-двигательного сегмента. При наличии спондилолистеза при СПКП проведение спондилографии с функциональными пробами является обязательным, так как результаты данных проб определяют тактику лечения.
Мультиспиральная КТ позволяет детально оценить патологические изменения костных структур и является необходимым методом в комплексной диагностике СПКП. Ее применение позволяет определить точные костные границы позвоночного канала, гипертрофию дужек и суставов, характеристику остеофитов, фораминальный стеноз, оссификацию продольной связки и грыжи МПД и т. д. [24]. Возможности визуализации невральных структур позвоночного канала и связок данным методом значительно уступают возможностям МРТ.
МРТ (высокопольная) в настоящее время является наиболее информативным методом диагностики СПКП (рис. 7, 8, 9). С помощью МРТ визуализируют грыжи МПД, гипертрофированные позвоночные суставы, степень их воздействия на невральные структуры, определяют характеристику стеноза позвоночного канала: локализацию, субстрат, протяженность. Для получения объективной картины МРТ-исследование позвоночника необходимо проводить на аппарате с напряженностью магнитного поля не менее 1,0 Тл.
Рис. 7. МРТ поясничного отдела позвоночника; формирование стеноза позвоночного канала в результате гипертрофии желтой связки (стрелка). а — аксиальная проекция; б, в — сагиттальная проекция.
Рис. 8. МРТ поясничного отдела позвоночника; формирование стеноза позвоночного канала в результате спондилоартроза и гипертрофии дугоотростчатых суставов. а — сагиттальная проекция гипертрофированного сустава (маленькая стрелка), стеноз фораминального отверстия (большая стрелка); б — аксиальная проекция гипертрофированных дугоотростчатых суставов (стрелки).
Рис. 9. МРТ поясничного отдела позвоночника, аксиальная проекция. Представлена относительно редкая причина люмбального стеноза — синовиальная киста поясничного сустава (стрелка).
КТ-миелографию для диагностики СПКП применяют в случае невозможности проведения МРТ, например при наличии в организме металлических имплантов. В ряде случаев данный метод позволяет оценить степень компрессии нервных корешков лучше, чем МРТ. Например, в случае многоуровневого поражения, выявленного по данным МРТ, КТ-миелография может быть необходимым дополнительным методом для уточнения уровня, на котором в первую очередь необходимо проведение оперативного вмешательства. В случае невозможности проведения КТ-миелографии возможно проведение контрастной миелографии. Оба метода демонстрируют зону сужения дурального мешка, по характеру и стороне сужения возможно косвенно судить о патоморфологической причине стеноза.
Лечение
Консервативное лечение
Тактику консервативного лечения при СПКП выбирают в случае отсутствия неврологического дефицита, обусловленного компрессией невральных структур в поясничном канале [25—27]. При наличии неврологического дефицита обсуждается вопрос о возможности оперативного лечения, так как промедление декомпрессивной операции повышает риск необратимого повреждения невральных структур в зоне стеноза. Консервативное лечение — симптоматическое, направлено на купирование болевого синдрома и попытку замедлить прогрессирование заболевания. Консервативными методами лечения вызвать расширение позвоночного канала в зоне СПКП невозможно, что является принципиально важным моментом. Лечение включает в себя лечебно-охранительный режим, ношение корсета в период обострения, анальгетики и НПВС, локальное введение анестетиков в область суставов и связок, физиотерапию, лечебную физкультуру. Возможно применение хондропротекторов. В ряде случаев при СПКП болевой синдром носит стойкий характер, что связано с раздражением ноцицепторов гипертрофированных суставов и связок. В случае удовлетворительного обезболивающего эффекта при блокаде данных структур у таких пациентов возможно обсуждение вопроса о минимально-инвазивном хирургическом вмешательстве — дерецепции [28]. В целом, высокоэффективные принципы консервативного лечения СПКП отсутствуют, отмечается стойкий характер и прогрессирование жалоб на фоне консервативного лечения [25, 29—33].
Минимально-инвазивные вмешательства
Применяются для купирования резистентного к консервативному лечению болевого синдрома, если у пациента нет клинических проявлений сдавления невральных структур. Включают дерецепцию позвоночных суставов, связок, электростимуляцию, а также транссакральную эпидурофиброскопию, позволяющую проводить рассечение спаек, устанавливать в зону стеноза эпидуральный катетер для адресного введения противовоспалительных и противоотечных препаратов [34, 35].
Хирургическое лечение
При наличии подтвержденных данными инструментального обследования клинических проявлений сдавления невральных структур показано проведение декомпрессии позвоночного канала [36—38]. Большое количество рандомизированных исследований, посвященных изучению эффективности микрохирургической декомпрессии позвоночного канала при СПКП, показало, что у 70—90% больных после операции отмечаются значительный или полный регресс жалоб, полный или частичный регресс неврологического дефицита [39—46]. До 80% пациентов остаются удовлетворены результатами хирургического лечения. Наблюдения оперированных пациентов в течение 4—10 лет демонстрируют сохранение эффекта от операции [44, 47]. Высокая эффективность хирургического лечения СПКП связана с развитием микрохирургической техники. Так, 20 лет назад обычным хирургическим пособием при СПКП была ламинэктомия с удалением позвоночных суставов, что приводило к нестабильности позвонков на оперированном уровне и частому рецидиву болевого синдрома (рис. 10). В настоящее время микрохирургическая техника позволяет с минимальной операционной травматизацией и сохранением всех опорных структур позвоночника проводить радикальную декомпрессию [48—50] (рис. 11 и 12). При выборе типа операции руководствуются данными клинической картины и результатами инструментальных методов обследования. В случае только центрального стеноза, обусловленного гипертрофией желтой связки и позвоночных суставов, достаточно проведения микрохирургической декомпрессии центральных отделов позвоночного канала (см. рис. 11 и 12). В случае латерального стеноза и радикулярной компрессии показана микрохирургическая декомпрессия пораженного корешка с установкой межостистого импланта (рис. 13). Такой имплант увеличивает высоту межпозвонкового отверстия и выключает ротационные движения в оперированном позвоночном сегменте, что является профилактикой рецидива латерального стеноза [51]. Показано повышение эффективности микрохирургической декомпрессии с использованием межостистых имплантов [38, 52—54]. В случае сочетания СПКП с нестабильностью пораженного сегмента показаны проведение декомпрессии позвоночного канала и установка стабилизирующей системы (рис. 14). Перед такой операцией необходимо исключить остеопороз, в противном случае возможны переломы позвонков при установке имплантов и в послеоперационном периоде. Учитывая, что СПКП чаще встречается у пациентов пожилого возраста, был проведен ряд исследований [46, 55—58], посвященных изучению эффективности оперативного лечения в данной возрастной группе. Выявлено, что у пациентов 75—80 лет положительный эффект хирургического лечения СПКП отмечен в 80%.
Рис. 10. Схематичное изображение различных типов декомпрессивных операций при СПКП. а — позвоночник до операции; б — классическая ламинэктомия с удалением всей дужки и суставов; в — гемиламинэктомия с удалением половины дужки, частичной резекцией суставов; г — аркотомия — пограничная резекция краев смежных дужек с сохранением суставов; д — модифицированная ламинэктомия с частичным удалением дужки с сохранением суставов.
Рис. 11. Схематичное изображение микрохирургической декомпрессии позвоночного канала из одностороннего доступа (аркотомия) при удалении гипертрофированной желтой связки.
Рис. 12. Схематичное изображение микрохирургической декомпрессии позвоночного канала из одностороннего доступа (аркотомия) при частичной двусторонней краевой резекции суставов с обеих сторон.
Рис. 13. Схематичное изображение аркотомии для проведения микрохирургической декомпрессии с установкой межостистого импланта для дополнительной стабилизации задних структур позвонка, выключения ротационных движений в соответствующем позвоночном двигательном сегменте.
Рис. 14. Схематичное изображение декомпрессии позвоночного канала с установкой межтелового импланта и задним транспедикулярным спондилодезом при сочетании СПКП с нестабильностью позвонков.
Послеоперационный период
На следующий день после операции пациента вертикализируют в корсете, а через 2—3 дня выписывают домой. В течение 1 мес после операции у больного сохраняется строгий режим: ношение корсета, исключение наклонов вперед, подъема веса более 3 кг, по возможности исключение пребывания в положения сидя. Остеохондроз, остеоартроз — хронические прогрессирующие заболевания. После проведения декомпрессии позвоночного стеноза они сохраняются, и при наличии факторов риска сохраняется вероятность рецидива стеноза на оперированном уровне и поражение других отделов позвоночника. Важно соблюдение охранительного режима: исключение тяжелых динамических и статических нагрузок, резких, рывковых движений, каждодневное выполнение определенного комплекса упражнений ЛФК, направленного на укрепление мышечного корсета и мышц брюшного пресса, регулярное занятие плаванием.
Заключение
Одним из последствий дегенеративного поражения позвонков и МПД является СПК. Данная патология характерна больше для пациентов зрелого и пожилого возраста. В связи с постарением населения люмбальный стеноз все чаще встречается в практике неврологов и нейрохирургов. Клиническая картина разнообразна: от умеренного болевого синдрома до грубого неврологического дефицита, характерной является нейрогенная перемежающаяся хромота. В случае изолированного болевого синдрома и отсутствия клинических проявлений компрессии невральных структур пациенту показано консервативное лечение. В случае неэффективности терапии болевого синдрома показано применение миниинвазивных вмешательств — дерецепция позвоночных суставов и/или связок, лечебно-диагностическая эпидурофиброскопия. При наличии неврологического дефицита (нейрогенная перемежающаяся хромота, моно- или полирадикулярный синдром) консервативно лечение неэффективно, необходимо решение вопроса о проведении оперативной декомпрессии позвоночного канала. Современные микрохирургические методики позволяют проводить радикальную операцию с минимальной операционной травмой, пациента вертикализируют на следующий день и через 2—3 дня он может быть выписан домой. При адекватном отборе пациентов на операцию у 90% оперированных больных отмечается регресс неврологического дефицита и болевого синдрома, что позволяет судить о высокой эффективности метода. После операции с целью исключения рецидива стеноза и/или поражения другого позвоночного сегмента пациент обязан поддерживать определенный образ жизни: не перегружать позвоночник, каждый день заниматься лечебной физкультурой, плаванием и др.
Лечение спондилеза шейного отдела позвоночника
Задача лечения шейного спондилеза — это снижение болевых проявлений, уменьшение риска постоянного повреждения и восстановление нормального образа жизни пациента. Нехирургические методы обычно очень эффективны и позволяют избежать хирургического вмешательства..
Методы лечения спондилеза шейного отдела позвоночника включают иммобилизацию шеи, фармакологическое лечение, модификации образа жизни и физические модальности (например, тракцию, манипуляции, упражнения).
•Иммобилизация шеи
(с помощью мягкого воротника или жесткого ортеза) часто используется в качестве неоперативного метода лечения боли в области шеи и / или субокципитальных болевых синдромов, вызванных спондилезом и цервикальной радикулопатией.
По мере улучшения симптомов воротник необходимо носить только во время напряженной работы. В конце концов, можно прекратить ношение воротника.
Более жесткие ортезы и устройства могут лучше ограничивать движение шейного отдела позвоночника, но они могут уменьшить мышечный тонус и вызывать скованность шеи. Использование ежедневной программы упражнений для шеи позволяет ограничить потерю мышечного тонуса.
Лечение желтой связки методами мануальной терапии
В настоящее время официальная медицина не обладает эффективными фармакологическими препаратами, позволяющими проводить лечение желтой связки без хирургического вмешательства. Уменьшить объем гипертрофированной ткани можно с помощью методов мануальной терапии. При правильно разработанном индивидуальном курсе полностью восстанавливается проходимость спинномозгового канала и устраняются все клинические симптомы.
Мы используем для лечения желтой связки позвоночника следующие методы:
- массаж и остеопатию для восстановления нарушенной микроциркуляции крови и лимфатической жидкости в очаге поражения;
- лечебную гимнастику и кинезиотерапию для восстановления физиологического состояния связочного аппарата позвоночника;
- рефлексотерапию – для запуска процессов репарации тканей за счет использования скрытых резервов организма человека;
- тракционное вытяжение позвоночного столба, увеличивающее эластичность и структурное строение связок;
- лазерное воздействие и методы физиотерапии.
Если вам требуется лечение желтой связки, то рекомендуем записаться на первичный прием к вертебрологу в нашей клинике мануальной терапии. Консультация врача проводится бесплатно. В ходе приема вы узнаете обо всех возможностях и перспективах проведения мануальной терапии в вашем индивидуальном случае.
Другие виды терапии
Желтая связка — важный компонент, который обеспечивает целостностью и подвижность позвоночного столба. Поэтому крайне важно восстановить нормальное функционирование связок и предотвратить развивающийся стеноз. С этой целью используются самые разные виды лечения:
- физиотерапия, в частности электрофорез и ультразвуковое воздействие, обеспечивает устранение отечности и болевого синдрома, ускорение метаболизма;
- массаж помогает снять спазм, улучшить кровоток и трофику тканей, укрепить мышечный корсет, тем самым сняв нагрузку с позвоночника;
- мануальная терапия проводится для того, чтобы устранить смещение межпозвоночных дисков, снять давление с нервных окончаний (процедуры должен проводить опытный специалист, в домашних условиях подобное лечение может быть опасным);
- лечебная гимнастика, так как регулярные, правильно подобранные упражнения помогают укрепить мышц и связки.
Разумеется, схему лечения составляет лечащий врач. В большинстве случаев прогнозы для пациентов благоприятные.