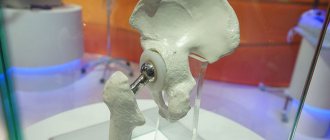
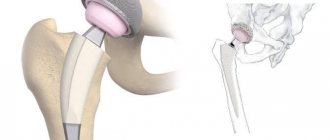
Тазобедренный сустав — один из важнейших суставов опорно-двигательного аппарата. Его травмы и заболевания сопровождаются болью и ограничивают движения, и решением проблемы часто становится операция. Оперативно вернуться к привычному образу жизни после нее помогает курс реабилитационных процедур, подобранных индивидуально в зависимости от особенностей пациента. Их цель — избежать негативных последствий, ликвидировать воспалительный процесс и боль, восстановить двигательные функции человека, обучить обращаться с протезом и полноценно жить несмотря на состояние здоровья.
Сроки восстановления зависят от компетентности врачей, оснащения реабилитационного центра (поручни, пандусы, костыли и прочее), наличия необходимого оборудования, профессионализма обслуживающего персонала, оказывающего помощь в повседневной жизни больного.
Принципы реабилитации
Реабилитация после эндопротезирования тазобедренного сустава считается успешной, если после завершения курса наблюдаются следующие улучшения:
- отсутствует болевой синдром при движении тазобедренного сустава;
- пациент возвращается к обычному режиму жизни, не нуждается в посторонней помощи;
- нормализуется работа мышц и связочного аппарата, суставные сочленения двигаются слажено;
- восстанавливаются правильные стереотипы движений, координация в отдельных группах мышц;
- укрепляются слабые мускулы.
Реабилитация состоит из физиотерапии, лечебной физкультуры, медикаментозного лечения. При правильном подходе можно добиться следующих результатов:
- улучшается кровообращение в нижних конечностях;
- увеличивается сила мышц и объем движений в поврежденном суставе;
- исчезает боль, отечность, признаки воспалительного процесса;
- нормализуется статика отделов позвоночника;
- укрепляются защитные функции организма, что снижает риск развития осложнений.
Методы для эффективной реабилитации после эндопротезирование тазобедренного сустава подбирает врач. Не стоит заниматься самолечением, это может привести к развитию негативных последствий.
Методы реабилитации после эндопротезирования
Среди методов, которые помогают восстановиться после замены сустава, ключевую роль играет лечебная физкультура. Дополнить и усилить эффект от ЛФК помогает остеопатическое лечение. Рассмотрим подробнее эти методы.
ЛФК — основной метод восстановления пациентов с эндопротезами
Лечение движением играет ключевую роль в выздоровлении пациентов после замены сустава. Преимущество этого метода в том, что можно составить комплекс, включающий разнообразные упражнения. Он будет учитывать возможности пациента на любом реабилитационном этапе.
Именно поэтому физическим упражнениям после эндопротезирования отводится такая важная роль. ЛФК после замены сустава включает:
– динамические упражнения с самопомощью; – комплекс упражнений на расслабление; – комплекс активно–пассивных упражнений; – дозированные изометрические сокращения мышц.
Очень важно, чтобы упражнения подбирал специалист, оценив возможности пациента. Нельзя составлять комплекс физических упражнений, ориентируясь на общие рекомендации или видео в интернете.
Первое время занятия обязательно должны проходить под контролем специалиста. И только потом, когда врач убедится, что пациент все делает правильно, разрешаются самостоятельные тренировки.
Физические упражнения — это основа правильной реабилитационной программы пациентов после замены сустава. Они ускоряют процессы заживления тканей, способствуют улучшению их питания и восстанавливают функцию сустава.
Специалисты клиники «Качество жизни», помимо упражнений, используют подвесную установку Redcord. Занятия на ней помогают уменьшить осевую нагрузку на сустав и укрепить глубокие мышцы, что как раз важно после установки эндопротеза.
Еще один современный метод, который отлично дополняет реабилитационные мероприятия — это кинезиотейпирование. Наложение тейпов на область прооперированного сустава снимает отек, уменьшает послеоперационную боль, улучшает подвижность сустава и защищает его от чрезмерной нагрузки.
Остеопатия в составе комплексной реабилитации
Остеопатия в реабилитации таких пациентов эффективна за счет того, что она воздействует на причину развития патологического процесса. При этом врач–остеопат не использует никаких лекарств — результат достигается за счет активации собственных сил организма.
Если пациента беспокоят послеоперационная боль, отек или контрактура, то врач своими техниками устранит их первопричину:
— Восстановит нормальное кровообращение и лимфоотток; — Устранит мышечный спазм и нормализует тонус; — Восстановит нормальную чувствительность; — Снимет чрезмерную нагрузку и улучшит подвижность сустава; — Восстановит симметрию костей таза и баланс во всем теле.
Врач работает со всем телом пациента, а не только там, где болит. Если есть сопутствующие заболевания, которые могут осложнить восстановление, остеопат их обязательно проработает.
Например, плоскостопие, нарушение осанки или боль в спине могут помешать пациенту выработать правильные движения — нарушить его походку и т.п. Если ему заменили тазобедренный или коленный сустав, то неправильный двигательный паттерн может вызвать смещение протеза и тем самым снизить срок его службы.
Таким образом, посещение остеопата в рамках программы реабилитации позволяет прооперированным пациентам без лекарств уменьшить болевой синдром, отечность, скованность движений, а также предотвратить развитие долгосрочных осложнений.
Сроки реабилитации
Средняя продолжительность реабилитационного периода — 3 месяца. Если боль не отпускает, можно продолжать ходить с упором на трость. К активным тренировкам можно приступить через 8-12 месяцев.
Но даже после полного восстановления необходимо всю жизнь соблюдать некоторые правила:
- не сгибать сустав больше, чем на 90 градусов;
- регулярно выполнять умеренные физические нагрузки;
- не бросать тренировки после полного выздоровления;
- регулярно посещать врача;
- отказаться от курения и употребления спиртных напитков;
- правильно питаться;
- не принимать какие-либо лекарства, травы без согласования с лечащим врачом.
Медикаментозное лечение
Лекарственные препараты назначают для купирования болевого синдрома, признаков воспаления, ускорения регенерации и предотвращения развития осложнений.
Основные группы лекарств и их действие:
- Антибиотики широкого спектра действия — препятствуют развитию вторичных бактериальных инфекций после оперативного вмешательства.
- Нестероидные противовоспалительные средства — устраняют болевой синдром и проявления воспалительного процесса.
- Витаминные комплексы с кальцием, хондроитином, коллагеном — ускоряют регенерацию мышц, костных структур.
- Антикоагулянты — препятствуют образованию тромбов.
- Кардиопротекторы — снижают риск развития сердечной недостаточности.
- Гастропротекторы — защищают стенки желудка и двенадцатиперстной кишки от агрессивного воздействия других препаратов.
- Антихолинэстеразные препараты — устраняют атонию кишечника.
После антибактериальной терапии назначают курс пробиотиков, зубиотиков для восстановления баланса кишечной микрофлоры.
Противопоказания в период реабилитации
Заниматься самолечением, нарушать основные принципы реабилитации строго противопоказано — пациент должен четко соблюдать рекомендации лечащего врача.
Каждый метод реабилитации имеет ряд собственных противопоказаний, от беременности и повышения температуры тела до системных заболеваний крови и злокачественных опухолей. Именно поэтому перед составлением восстановительной программы каждого пациента «Благополучия» внимательно осматривает врач. Он уточняет наличие противопоказаний и только на основании этих данных подбирает процедуры и их параметры.
Комплексная физиотерапия
Физиопроцедуры — важная составляющая успешной реабилитации после эндопротезирования. Задачи — улучшить микроциркуляцию, активизировать процессы обмена, повысить тонус мышц, устранить спазмы.
Кинезиотерапия — разновидность лечебной физкультуры, лечение движением, назначают уже на раннем этапе реабилитации. Занятия проходят на специальном тренажере для тазобедренного сустава. Комплекс составляют с учетом индивидуальных особенностей организма, наличия тех или иных болезней у пациента.
Чтобы добиться результата, заниматься нужно регулярно под четким руководством инструктора. Все упражнения пациент осваивает постепенно, нагрузки возрастают постепенно с учетом адаптации организма. Во время гимнастики нужно правильно дышать, это помогает справиться с болью, задействовать глубокие мышцы.
Противопоказания — злокачественные новообразования, инфекционные патологии, открытые и закрытые кровотечения. Гимнастику нельзя выполнять при повышенном артериальном давлении, тахикардии, диабете, тромбозе и тромбофлебите.
Гидрокинезиотерапия — лечебная гимнастика в бассейне. Позволяет избежать чрезмерных нагрузок на суставную сумку, появления неприятных ощущений. Улучшает работу всего опорно-двигательного аппарата, иммунной системы.
Эффективные физиопроцедуры после эндопротезирования:
- Криотерапия. Формы, заполненные гидрогелем, прикладывают на место протезирования. Продолжительность процедуры — 15 минут. Помогает быстро избавиться от боли и отечности.
- Электростимуляция. Воздействие на ткани током определенной частоты. Мышцы сокращаются, укрепляются, повышается тонус. Метод активизирует обменные процессы, улучшает кровообращение в зоне оперативного вмешательства.
- Магнитотерапия. На ткани воздействуют высоко- или низкочастотным магнитным полем. Результат — снижение болевого синдрома, уменьшение признаков воспаления, легкое седативное действие, улучшение эластичности сосудов, ускорение восстановления тканей.
- Ватсу — телесноориентированая методика. Объединяет поддержку тела, вытяжение мышц, мобилизацию хрящевых тканей, оздоровление суставов, массаж. Позволяет увеличить диапазон движений тазобедренного сустава до природной амплитуды. Уже после первого сеанса улучшается подвижность, исчезают спазмы, уменьшается болевой синдром. Дополнительно активизируются защитные и восстановительные функции организма, улучшается сон, уходит эмоциональное перенапряжение.
- Ортезирование. Больному подбирают ортез для фиксации, коррекции функций, разгрузки конечности вовремя восстановления после операции.
- Лазерная терапия. Световой луч улучшает саморегуляцию организма. После процедуры уменьшается отечность, боль, активизируется работа иммунной системы.
Лечебный массаж назначают после купирования острого болевого синдрома. Сеансы проводят для улучшения кровообращения, насыщения тканей питательными веществами и кислородом, ускорения процесса регенерации.
В чем суть операции
Во время операции пациенту весь пораженный сустав или его часть заменяют имплантом или эндопротезом.
Первую попытку заменить больной сустав искусственным предпринял в 1890 г. немецкий хирург Фемистокл Глюк — он заменил больной коленный сустав слоновой костью.
Сегодня накоплен большой опыт по установке эндопротезов. Чаще всего меняют тазобедренный сустав — в мире ежегодно проводится более 500 тысяч таких операций. На втором месте находится коленный сустав, на третьем — плечевой.
Современные эндопротезы изготавливаются из высокопрочных материалов, которые хорошо совмещаются с тканями организма человека и не вызывают аллергию. Крепятся они к кости с помощью специального медицинского цемента или винта.
Эта операция довольно травматичная для пациента — она может длиться от 40 минут до 3,5 часов и проводится под общим наркозом. Но несмотря на это в ряде случаев она остается единственным способом лечения.
Показания и противопоказания к эндопротезированию
Замену суставов производят тогда, когда их функция и структура нарушены настолько, что пациент не может нормально двигаться или у него выраженный болевой синдром. Часто она показана при таких заболеваниях и состояниях:
— Коксартроз; — Гонартроз; — Болезнь Бехтерева; — Ревматоидный артрит; — Остеопороз; — Подагра; — Врожденные аномалии развития (дисплазия тазобедренных суставов); — Деформация суставов в результате травмы; — Ложные суставы; — Опухоли; — Асептический некроз; — Перелом шейки бедренной кости.
При решении вопроса о необходимости эндопротезирования учитывают стадию заболевания, интенсивность боли, степень ограничения функции сустава, эффективность консервативного лечения, необходимость для пациента дополнительных средств опоры, степень снижения физической активности и отсутствие возможности лечения другими хирургическими методами.
Несмотря на достижения лекарственной терапии, число пациентов с показаниями для эндопротезирования растет. Способствуют этому предрасполагающие факторы, которые усугубляют течение основного заболевания и ускоряют изнашивание суставов.
Вот основные из них:
– ожирение; – чрезмерные физические нагрузки; – травмы и микротравмы; – малоподвижный образ жизни; – плоскостопие; – неправильная осанка; – патология обмена веществ; – остеохондроз; – спаечная болезнь; – заболевания внутренних органов; – частые инфекции; – питание с недостаточным содержанием витаминов и микроэлементов.
При наличии у пациентов заболеваний суставов и под влиянием этих факторов риск необходимости операции для них возрастает в разы. Но даже она может гарантировать полное восстановление функций сустава, избавление от боли, возвращение трудоспособности и бытовую независимость только при условии адекватной реабилитации.
Также есть абсолютные и относительные противопоказания к проведению операции.
Абсолютные противопоказания: – невозможность пациента самостоятельно двигаться (это будет препятствовать его восстановлению после операции); – хронические заболевания сердечно–сосудистой системы в стадии декомпенсации (пороки, сердечная недостаточность, нарушения ритма и проводимости и т.д.); – дыхательная недостаточность 2–3 степени; – анемия 2–3 степени, плохая свертываемость крови; – неконтролируемый сахарный диабет; – перенесенный сепсис; – наличие хронического очага воспаления; – ограничение движений мышц правой или левой половины тела (гемипарез) на стороне, где планируется операция; – низкая плотность костей (остеопения); – тяжелые расстройства психики; – туберкулез костей; – тромбоз.
Относительные противопоказания: – обострение хронических заболеваний, которые находятся в стадии компенсации; – печеночная недостаточность; – ожирение 3 степени.
Ожирение — это отягчающий фактор для тех пациентов, кому требуется замена суставов нижних конечностей.
Лишний вес может сильно перегружать эндопротез и сократить срок его службы. Но в то же время уменьшение боли после замены сустава и повышение активности пациента будут способствовать его похудению.
Ранний период
Начинается после операции, длится 3 недели, проходит в стационаре. Состоит из двух этапов. Щадящий — в течение 1-7 дней наблюдается воспаление в области проведения оперативного вмешательства. На 7-15 сутки происходит затягивание раны, это называется тонизирующий этап.
Из операционной пациента переводят в реанимацию. Постоянно контролируют сердечный ритм, артериальное давление, дыхание. Начинают антибактериальную терапию, вводят антикоагулянты.
Что происходит в этот период:
- уменьшаются отеки;
- восстанавливается кровообращение в области вмешательства;
- заживают послеоперационные швы;
- пациент учиться сидеть, потом вставать с кровати;
- задача медперсонала — не допустить появление пролежней, тромбоза, плеврита, пневмонии.
Что нужно знать пациенту:
- через 2 часа после отхода от наркоза нужно обязательно сходить в туалет, если не получается сделать это самостоятельно, медсестра поставит катетер;
- первые 3-4 ночи нельзя спать на боку, животе;
- начинать ходить с костылями или ходунками можно через 2-3 дня, но только с сопровождающим;
- перевернуться на бок можно через сутки, на живот — через неделю, при этом нужно немного разводить ноги в стороны, самостоятельно выполнять движения нельзя, только при помощи медсестры;
- садиться можно на третий день;
- нельзя наклоняться, для переобувания использовать ложку;
- в одном положении находиться не более 20 минут;
- нельзя делать резкие движения тазобедренным суставом;
- для больницы выбирать обувь без задников;
- прооперированную ногу можно сгибать под углом не более 90 градусов;
- между коленей класть подушку, ноги скрещивать нельзя;
- чтобы сесть в кровати, нужно опереться на руки;
- выполнять несложные упражнения для предотвращения застойных явлений;
- при ходьбе не опираться на прооперированную ногу.
Гимнастика для раннего периода:
- Шевелить, сгибать и разгибать пальцы на обеих стопах.
- Надавливать на кровать пятками.
- Выполнять махи, круговые движения руками, поднимать и опускать плечи.
- Напрягать мышцы здоровой ноги.
- Вращать, немного сгибать голеностоп прооперированной ноги.
- Скользить стопой по кровати, сгибать ногу, подтягивать к себе.
- Отводить ноги поочередно друг от друга.
- Поочередно понимать прямые ноги на несколько сантиметров над поверхностью кровати.
- Дополнительно выполнять дыхательную диафрагмальную гимнастику.
Первые 5 упражнений выполнять по 6 повторов раз в 10 минут. Через 2-3 часа подключить упражнения из второй части комплекса, делать по 10 повторов. Все движения выполнять медленно и плавно, вдох — при напряжении мышц.
Когда врач разрешит вставать и ходить, необходимо выполнять другие упражнения:
- С упором на спинку кровати поднимать поочередно, согнутые в колене, ноги.
- С упором на одно ногу вторую отводить в бок и немного приподнимать. Затем сменить опорную ногу.
- Исходная позиция, как и в предыдущем упражнении, но ногу отводит назад. Необходимо чувствовать, как работает тазобедренный сустав.
Не стоит долго лежать в кровати после операции. Это приведет к появлению контрактур мышц, другим негативным последствиям. Перед ЛФК и тренировками нельзя принимать обезболивающие средства.
Поздний период
На этом этапе реабилитация после эндопротезирование тазобедренного сустава проходит в кабинете лечебной физкультуры. Посетить его нужно сразу после выписки из стационара. Задача — восстановить функциональность конечности, улучшить осанку и связочно-мышечный центр.
Этапы и их продолжительность:
- Ранний. Начинается через 2 недели после вмешательства, заканчивается спустя 2 месяца после операции. На этом этапе происходит сращивание костных структур и протеза.
- Поздний. Сроки — 60-90 день. Начинают восстанавливаться внутренние костные структуры.
Помимо лечебной физкультуры, с 22 дня необходимо совершать пешие прогулки. Ходить с упором на трость 3-4 раза в день по 3-10 минут, постепенно увеличить продолжительность до 20 минут. Отказаться от костылей и ходунков можно, когда нет проблем с равновесием, неуверенности в собственных силах. Для этого потребуется 1-2 месяца, в зависимости от метода фиксации протеза. Ходить с тростью необходимо до полного исчезновения хромоты.
ЛФК для позднего периода, потребуется мяч, эластичная гимнастическая лента.
Упражнения с лентой:
- Один конец ленты закрепить на двери, второй — на голени. Спина прямая, держась за опору, вытягивать ногу вперед.
- Исходное положение то же. Но поднимать ровную ногу вверх.
- Исходную позицию не менять. Ногу отводить в сторону.
Все упражнения делать плавно по 10 раз.
Базовый комплекс ЛФК:
- Мяч поместить между коленями, ритмично сдавливать.
- В положении лежа на животе пятками тянуться к ягодицам.
- Исходная позиция — лежа на спине, колени согнуты, стопы упираются в пол. Приподнять таз, задержаться в верхней точке на счет 5. Медленно вернуться в начальное положение.
- Лежа нас спине поочередно сгибать ноги, стопы от пола не отрывать.
- Лечь на живот, Медленно поднять ровную ногу, напрягая мышцы ягодиц. В верхней точке зафиксировать положение на счет 5. Вернуться в исходную позицию, выполнить упражнение второй ногой.
- Сидя на кровати или стуле, выполнять упражнение «велосипед».
Каждое упражнение делать по 6-10 раз. В день выполнять по 2-3 подхода.
План проведения реабилитационных мероприятий в зависимости от сроков реабилитации (Окончание)
Согласно официальным данным, остеоартроз занимает ведущее место по распространенности среди заболеваний опорно-двигательного аппарата. В Российской Федерации зарегистрировано 3 млн 700 тыс. больных остеоартрозом. По данным Департамента здравоохранения Москвы, общая заболеваемость остеоартрозом составляет 8863 пациента на 100 тыс. населения [1, 2]. Приобретенные патологические изменения в суставах являются актуальной проблемой в ортопедии, проводимая консервативная терапия с использованием медикаментозных, физиотерапевтических и кинезиотерапевтических методов не всегда эффективна, что является показанием к оперативному лечению данной категории больных.
Эндопротезирование крупных суставов нижних конечностей является эффективным методом лечения тяжелых дегенеративно-дистрофических заболеваний суставов [3—5]. Опыт отечественных и зарубежных специалистов достоверно подтверждает, что тотальное эндопротезирование тазобедренного и коленного суставов — наиболее перспективная операция, улучшающая качество жизни пациентов, так как избавляет их от болевого синдрома и восстанавливает опороспособность поврежденной конечности. Увеличение амплитуды движения в суставах возвращает больных к активному образу жизни, тем самым улучшая социальную и бытовую реабилитацию [6—14]. Продолжительность эффекта составляет около 10 лет, а частота повторных операций 0,2—2,0% [15].
Ежегодно в Москве выполняется более 8 тыс. операций по эндопротезированию крупных суставов нижних конечностей, соотношение эндопротезирования тазобедренного сустава к эндопротезированию коленного сустава составляет 4:1. Для сравнения: в США — 420 тыс. операций, в Германии — 200 тыс. [16].
В настоящее время известно более 100 модификаций эндопротезов тазобедренного и коленного суставов, в зависимости от метода крепления выделяют цементный (фиксируется с помощью костного цемента), бесцементный (кость сустава врастает в поверхность эндопротеза) и гибридный (чашка крепится без костного цемента, а ножка с цементом) эндопротезы. При этом около 80% случаев приходится на бесцементное эндопротезирование, а 20% — на цементное и гибридное эндопротезирование. Бесцементное первичное тотальное эндопротезирование применяется в более молодом возрасте, так как цементное эндопротезирование имеет более короткий период эффективности. Современные комбинации эндопротезов изготавливаются из металла, пластика и керамики. В настоящее время используются малоинвазивные операции по эндопротезированию тазобедренного и коленного суставов. Вопросы хирургической техники, оснащения стационаров, финансирования программ по замене тазобедренного и коленного суставов во многом решены. Однако тотальное эндопротезирование не решает до конца многие проблемы, связанные с заболеваниями опорно-двигательного аппарата, так как у пациентов сохраняется болевой синдром, снижается мышечная сила; несмотря на увеличение амплитуды движения в суставах, часть больных передвигаются со средствами опоры; биомеханика ходьбы остается нарушенной, и показатели статодинамической функции не достигают желаемого результата.
Осуществление реабилитационных мероприятий в полном объеме после эндопротезирования крупных суставов в специализированных центрах является важной и обязательной частью послеоперационного ведения больных [3, 17].
Восстановительное лечение базируется на принципах непрерывности, этапности, преемственности и комплексности. Технология ведения больных предусматривает участие в реабилитационном процессе врачей различных специальностей: невролога, травматолога-ортопеда, терапевта, врача по лечебной физической культуре, физиотерапевта, мануального терапевта, рефлексотерапевта и др. Такой подход позволяет проводить реабилитационные мероприятия с использованием патогенетически обоснованных методов, учитывая реабилитационный потенциал пациента и его дальнейший прогноз на восстановление. Для каждого пациента составляется индивидуальная программа реабилитации.
У больных, перенесших эндопротезирование суставов нижних конечностей, выделяют ранний послеоперационный (до 1,5 мес после операции), промежуточный (от 1,5 до 3,5 мес после операции) и поздний реабилитационный, или адаптационный (от 3,5 до 10 мес после операции), периоды (этапы). На первом и втором этапах проводятся повторные курсы реабилитации в условиях специализированных центров. Третий этап реабилитации включает лечение больных в условиях амбулаторно-поликлинической системы, санаторно-курортного учреждения.
Целями реабилитации пациентов, перенесших эндопротезирование тазобедренного и коленного суставов, с позиции Международной классификации функционирования, ограничения жизнедеятельности и здоровья (МКФ; 2001) являются:
1) восстановление функции оперированного сустава (на уровне повреждения по МКФ);
2) улучшение возможности передвижения и самообслуживания (на уровне активности по МКФ);
3) повышение социальной и профессиональной активности, улучшение качества жизни (на уровне участия по МКФ).
Технология реабилитационных мероприятий включает медикаментозную терапию, двигательный режим, дозированную ходьбу, физические упражнения, соблюдение правильного режима нагрузки на конечности, массаж, физиотерапевтические процедуры, иглорефлексотерапию, занятия с эрготерапевтом и психологом.
Риск послеоперационных осложнений составляет от 4,8 до 10% [18]. Осложнения возникают в основном со стороны сердечно-сосудистой и дыхательной систем, желудочно-кишечного тракта. В этом периоде особую значимость приобретают мероприятия по активизации периферического кровообращения, профилактике послеоперационных кровопотерь. Высокая травматичность оперативного вмешательства сопровождается риском кровопотери, которая составляет после первичного эндопротезирования крупных суставов 2,4% [19]. Нарушение в системе гемостаза в послеоперационном периоде корригируется антифибринолитическими средствами. При тотальном эндопротезировании актуально применение плазменной аргоновой коагуляции, которая значительно уменьшает интраоперационную и постоперационную кровопотерю [20].
В раннем послеоперационном периоде решаются вопросы по профилактике послеоперационных осложнений, предупреждению трофических расстройств, пролежней, уменьшению отека мягких тканей, так как в этом периоде происходит заживление послеоперационной раны и снятие швов [21].
Не менее существенными при эндопротезировании нижних конечностей являются мероприятия по профилактике глубоких венозных тромбозов, летальные исходы при данной патологии составляют до 5% [22]. Тромбоз глубоких вен нижних конечностей и развитие тромбоэмболии легочной артерии — одни из грозных осложнений после оперативного вмешательства в ортопедии, особенно после эндопротезирования.
Развитию тромбоэмболии способствуют гиперкоагуляция, венозный застой, постельный режим более 4 дней, длительная иммобилизация, хирургические вмешательства. Так как большинство больных имеют отягощенный соматический анамнез, используются основные методы профилактики венозных тромбоэмболических осложнений: всестороннее обследование, медикаментозная подготовка больного, механические методы. При медикаментозной терапии используются прямые (гепариновые) антикоагулянты и ингибиторы тромбина, непрямые оральные антикоагулянты, препараты, улучшающие реологические свойства крови. Немедикаментозные методы профилактики включают применение компрессионного трикотажа [22].
В раннем послеоперационном периоде методы кинезиотерапии включают обучение присаживанию (не более 30 мин на небольшой подушке), сидению, передвижению при помощи костылей без нагрузки на оперированную ногу до 100 м по коридору, изометрическую гимнастику лежа на спине, животе, здоровом боку для укрепления отводящих и растяжения приводящих мышц бедра (упражнения выполняются со вспомогательными средствами), ручной массаж ноги, ягодичной области, пассивную механотерапию на аппаратах. Во избежание вывиха головки эндопротеза из-за слабости мышц вследствие их операционной травмы противопоказаны упражнения, связанные с внутренней ротацией и приведением нижней конечности, на оперированную ногу не назначается полная осевая нагрузка. Таким образом достигается восстановление тонуса мышц, амплитуды движения в суставе, происходит постепенный переход к полной опоре на оперированную конечность в промежуточном периоде восстановления.
При имплантации эндопротеза на костном цементе оперированную конечность можно нагружать с первых дней, а к концу 1-го месяца возможна полная осевая нагрузка. При бесцементной имплантации эндопротеза назначается ходьба с опорой на костыли с 5—7-го дня после операции с постепенным доведением нагрузки к концу 3—4-й недели до 50% массы тела. Полная нагрузка при данном виде эндопротезирования достигается к концу 3-го месяца.
В раннем послеоперационном и промежуточном периодах используется воздействие физических факторов для получения анальгетического, противовоспалительного, противоотечного, рассасывающего и репаративно-регенеративного эффектов. Для предупреждения нагноения на область послеоперационного рубца и окружающие кожные покровы воздействуют ультрафиолетовым облучением с помощью аппаратов ОРКШ и БОП-4, курс 8—10 процедур [23]. Для стимулирования заживления, улучшения репаративных процессов, купирования отека тканей и уменьшения болевого синдрома используются аппараты Полюс, Каскад и Градиент в режиме генерирования переменного магнитного поля и пульсирующего магнитного поля с частотой 50 Гц, магнитной индукцией до 40—50 мТл. Для низкочастотной терапии с бегущим и вращающим магнитным полем применяются аппараты Алимп, Алмаг и Полимаг с частотой 10—100 Гц, магнитной индукцией до 30 мТл. Для улучшения микроциркуляции и метаболизма в оперированной конечности применяются импульсная баротерапия и пневмокомпрессия конечностей (аппараты BTL-6000, Боди-Дрейн, Экстремитер) [24].
В промежуточном периоде реабилитации добавляется проведение функциональной многоканальной стимуляции мышц во время ходьбы с воздействием на большие и средние ягодичные мышцы с обеих сторон, четырехглавую и двуглавую мышцы бедра на оперированной конечности.
На втором этапе реабилитации используются аппаратные методы пневмокомпрессии и лимфодренажа, применение приборов Pulsar, BTL-6000, Боди Дрейн, ПМ-1 и др. имеет низкий уровень осложнений, является важным условием в профилактике тромбоэмболических осложнений. Суть метода аппаратной пневмокомпрессии заключается в механическом воздействии на лимфатическую и венозную системы организма с помощью сжатого воздуха, подаваемого в специальные манжеты, которые одеваются на бедра и талию. Данный метод воздействия используется только на здоровую конечность либо на обе конечности в течение 10 мин под давлением 60—120 атм. Таким образом, перемежающая пневматическая компрессия дополняет антикоагулянтную терапию у больных после эндопротезирования суставов нижних конечностей как доступный, безопасный и эффективный способ лечения [25—27].
В промежуточном и позднем восстановительных периодах (с 8—12-й недели после операции) применяется метод стабилотренинга с использованием стабилометрических платформ с биологической обратной связью, что позволяет тренировать равномерное распределение нагрузки на обе нижние конечности, улучшать статолокомоторные функции [28].
В этот период вырабатывается правильный стереотип ходьбы с помощью дополнительных средств опоры (костыли, трость). На занятиях лечебной гимнастикой вводятся дыхательные упражнения; упражнения, направленные на увеличение объема движений; используются изометрическое напряжение мышц, окружающих вовлеченный сустав; маховые движения рук и прямых ног. Рекомендуется выполнять упражнения по переносу массы тела на оперированную ногу в целях восстановления силы ее мышц, упражнения для всех суставов ног с преодолением веса конечности, тренировать четырехглавую мышцу бедра [29].
Таким образом, общий период восстановления составляет от 1,5 до 12 мес при эндопротезировании тазобедренного сустава и до 6 мес при эндопротезировании коленного сустава.
Основной задачей позднего реабилитационного периода является восстановление функции опоры. Двигательный режим расширяется, включаются передвижения с дополнительными средствами (трость), упражнения по переносу массы тела на оперированную конечность. Совместно с эрготерапевтами проводятся занятия по обучению навыкам самообслуживания, адаптации к повседневной жизнедеятельности.
В этом реабилитационном периоде физиотерапевтические методы включают в себя низкочастотную магнитную терапию с помощью аппаратов Алимп, Алмаг и Полимаг с частотой 10—100 Гц, магнитной индукцией до 30 мТл. Широко используется сочетанное применение лазерного излучения и переменного магнитного поля (аппараты Мустанг, Матрикс, Полюс-101, ЭЛБИ, Градиент), что позволяет оказывать выраженный вазоактивный эффект, в результате которого усиливаются кровообращение в ишемизированных тканях, обменные и трофические процессы в зоне воздействия. При использовании метода электронейростимуляции (аппараты Амплипульс, Ионосон, ФМНС, Duo-400) воздействие осуществляется на рецепторный аппарат, чувствительные афферентные проводники электрическими токами низкой частоты, различной амплитуды и длительности воздействия, что способствует обезболивающему и противовоспалительному эффектам, кроме того, мобилизуются резервные функциональные элементы тканей, восстанавливаются нарушенные функции. Под влиянием дарсонвализации (аппарат Искра-1) отмечается противовоспалительное, противоотечное и спазмолитическое действия, происходит стимуляция процессов регенерации поврежденных тканей. Через 6—8 нед назначаются четырехкамерные лечебные ванны, сухие углекислые ванны (Реабокс). Широко применяются криотерапия с помощью аппарата Криотур-600 для воздействия на прилежащие к области сустава мышцы, озокерито-, грязелечение, бальнеотерапия, подводный душ-массаж, плавание [30].
Во всех периодах восстановительного лечения используется корпоральная, аурикулярная рефлексотерапия. При болевом синдроме применяется седативное воздействие. При разработке локомоторных функций показаны поверхностное иглоукалывание, прижигание локальных болезненных точек, точечный массаж.
Психологическое сопровождение пациентов после эндопротезирования суставов нижних конечностей заключается в поддержании комплаенса и устойчивой мотивации к выздоровлению. Широко применяются психокоррекционные методы, такие как психотерапия, в том числе когнитивно-бихевиоральная, аутотренинг, техника релаксации и управления дыханием, работа с мыслями, а также оценка выраженности по шкалам. Для психокоррекции болевого синдрома используются рациональная психотерапия, осознанная медитация и экзистенциальные техники (смысл боли). Сочетание данных методов позволяет в полном объеме проводить коррекцию высших психических функций, тревоги и депрессии, социальных навыков, что дает возможность достигнуть максимальной адаптации пациентов в быту.
Для анализа эффективности реабилитации пациентов, перенесших эндопротезирование крупных суставов, применяется визуальная аналоговая шкала, оценивается сила мышц нижних конечностей (6-балльная система), определяется выраженность функции пораженного сустава и мобильность (6-минутный тест ходьбы, МКФ), для определения баланса используется стабилометрия.
Согласно приказу Министерства здравоохранения Российской Федерации от 29.12.2012 № 1705н «О порядке организации медицинской реабилитации», восстановительное лечение пациентов после эндопротезирования суставов осуществляется в три этапа:
1-й этап включает два периода:
— предоперационный период — за 2 нед до оперативного вмешательства;
— послеоперационный период, состоящий из одного этапа медицинской реабилитации в травматологическом отделении; выписка из стационара осуществляется на 5—8-й день;
2-й этап осуществляется в ранний и поздний реабилитационные периоды в стационарных условиях реабилитационных центров;
3-й этап осуществляется в ранний и поздний реабилитационные периоды в амбулаторно-поликлинических и санаторно-курортных условиях (см. таблицу).
План проведения реабилитационных мероприятий в зависимости от сроков реабилитации
План проведения реабилитационных мероприятий в зависимости от сроков реабилитации (окончание)
Авторы заявляют об отсутствии конфликта интересов.
Сведения об авторах
Рудь
ИнессаМихайловна,
врач-терапевт
; адрес: Россия, 105120, Москва, ул. Земляной Вал, 53 [address: 53 Zemlyanoy Val str., 107120 Moscow, Russia];
ORCID:
https://orcid.org/0000-0003-3999-8210;
eLibrary SPIN:
4493-1609;
e-mail:
Мельникова Екатерина Александровна,
д.м.н.
[Ekaterina A. Melnikova,
MD, PhD]; адрес: Россия, 105120, Москва, ул. Земляной Вал, 53 [address: 53 Zemlyanoy Val str., 107120 Moscow, Russia];
ORCID:
https://orcid.org/0000-0002-7498-1871;
eLibrary SPIN:
8558-0908;
e-mail:
Рассулова Марина Анатольевна,
д.м.н., профессор [
Marina A. Rassulova,
MD, PhD, Professor]; адрес: Россия, 105120, Москва, ул. Земляной Вал, 53 [address: 53 Zemlyanoy Val str., 107120 Moscow, Russia];
ORCID:
https://orcid.org/0000-0002-9566-9799;
eLibrary SPIN:
9763-9952
Разумов
АлександрНиколаевич
, д.м.н., профессор, академик РАН
; адрес: Россия, 105120, Москва, ул. Земляной Вал, 53 [address: 53 Zemlyanoy Val str., 107120 Moscow, Russia];
ORCID:
https://orcid.org/0000-0001-8549-0106;
eLibrary SPIN:
8793-5173
Гореликов Андрей Евгеньевич,
врач-ортопед-травматолог
; адрес: Россия, 105120, Москва, ул. Земляной Вал, 53 [address: 53 Zemlyanoy Val str., 107120 Moscow, Russia];
ORCID:
https://orcid.org/0000-0002-9269-3726;
eLibrary SPIN:
6793-6987
Период функционального восстановления
Самый продолжительный этап, длится 3 месяца. За это время, при соблюдении всех правил, бедренная кость приобретает нормальную анатомическую форму и структуру. Лучше на этой стадии выздоровления находиться в санатории. Санаторное лечение включает восстановительную физкультуру, лечебные ванны, грязевые аппликации, занятия в бассейне.
Лечение грязями и целебными водами помогает:
- укрепить кости, улучшить выносливость мышц;
- избавиться от рубцовых образований;
- улучшить подвижность всех суставов, кровообращение;
- устранить отечность мягких тканей, боль;
- нормализовать работу нервной и иммунной системы, сон, настроение.
На этом этапе к ЛФК можно добавить занятия на тренажерах. На велотренажере опустить педали так, чтобы при движении нога полностью распрямлялась. Крутить педали назад или вперед по 15 минут 2 раза в день. Постепенно увеличить время до получаса, а количество тренировок до 3-4 в неделю. Ходьба спиной на беговой дорожке. Начать с скорости 1-2 км/ч. Обязательно полностью распрямлять ноги.
Можно ли проводить реабилитацию дома
Реабилитация после эндопротезирования тазобедренного сустава дома возможна. Но при условии, что в семье есть специалист, который обладает необходимыми знаниями.
Преимущества домашней реабилитации:
- можно заниматься в удобное время;
- занятия в привычной, комфортной обстановке;
- можно совмещать реабилитацию с работой на дому.
Чтобы избежать падений, нужно удобно разложить все необходимые вещи, чтобы не приходилось тянуться, закрепить или убрать ковры. В доме должно быть хорошее освещение. В ванне установить специальные поручни. Несмотря на все преимущества, реабилитацией должны заниматься специалисты.
Правила питания
В течение 6 недель после операции происходит процесс сращения головки протеза с тазовой костью. Успешность этого процесса во многом зависит от правильного питания. При несоблюдении диеты увеличивается риск вывиха головки протеза, запора, энтероколита.
Зачем назначают диету после операции:
- Для нормализации работы ЖКТ. После применения анестезии развивается временная атония кишечника. Питаться можно только полужидкой, пюреобразной пищей. Это могут быть супы на овощном бульоне с измельченным диетическим мясом, слизистые каши. Запрещено употреблять любые быстрые углеводы, жирную, жареную, острую пищу.
- Для компенсирования кровопотери. Для восстановления объема циркулирующей крови сразу после завершения действия наркоза необходимо регулярно пить воду маленькими глотками. В течение недели нужно больше пить, ограничить суточное количество соли. Для восстановления гемоглобина употреблять продукты с высоким содержанием железа, аскорбиновой кислоты, витамина B
- Усилить защитные функции организма. Употреблять больше кисломолочных продуктов для улучшения кишечной микрофлоры.
- Ускорить процесс восстановления костной ткани. В меню должны быть белковые продукты.
Правильного питания необходимо придерживаться и после завершения реабилитации. Это поможет избежать набора лишнего веса и повышенной нагрузки на сустав. Поэтому основу рациона составляют белки, медленные углеводы, полезные жиры.
Диета во время реабилитации:
- Протеины необходимы организму для построения собственных белков, коллагеновых волокон костной ткани. Источники полезного животного белка — диетическое мясо, жирные сорта рыбы. Обязательно нужно есть желе, холодец — в этих блюдах содержится желатин, который является протеином в чистом виде. Растительные источники белка — соя, горох, фасоль, чечевица, гречка и овсянка.
- Сложные углеводы. После эндопротезирования необходимо отказаться от сладостей, выпечки, белого хлеба, макарон. В меню включить продукты с полезными углеводами — овощи, зерновые, содержат малок калорий, но богаты клетчаткой, витаминами.
- Ненасыщенные жирные кислоты. После эндопротезирования полезно употреблять продукты с Омега-3 кислотами, которые содержатся в жирной рыбе, крабовом мясе, креветках и красной икре. Ненасыщенные кислоты снижают проявления воспалительного процесса, очищают сосуды от вредного холестерина, препятствуют развитию ожирения, ускоряют заживление ран.
- Отруби, как источник клетчатки и витаминов. Много клетчатки так же в семенах льна, сушеных грибах, сухофруктах.
- Кальций и витамин D необходимы для снижения риска развития остеопороза и лизиса. После эндопротезирования необходимо употреблять 1-1,2 тыс. мг кальция в сутки. Источники — сыр, рыба, кунжут, миндаль, зелень, чеснок, фундук. Для нормального усвоения кальция необходим кальцитриол. Витамин D содержится в печени трески, грибах, яичном желтке.
- Продукты, богатые железом. Куриное мясо, креветки, тунец, свекла, тыква, орехи, гречневая каша.
Возможные риски операции
Благодаря профессионализму врачей, современным техникам и оборудованию большинство пациентов с эндопротезами не чувствуют боли, живут полноценной жизнью и не отличаются от других людей.
Но все же у 2–8% прооперированных пациентов возникают осложнения.
К ним относятся:
— Чувство онемения, боль и отек; — Попадание инфекции и развитие воспаления; — Расшатывание, смещение, вывих эндопротеза; — Послеоперационная контрактура; — Разная длина конечностей; — Перекос таза; — Боль в пояснице; — Нарушение походки; — Перелом в области эндопротеза; — Повреждения нервов (седалищного, бедренного); — Массивная кровопотеря; — Аллергическая реакция на искусственный сустав.
Многие осложнения связаны со слабостью мышц, отсутствием адекватной двигательной нагрузки на сустав, ухудшением кровоснабжения и лимфооттока в окружающих тканях. Избежать их пациент может с помощью специально подобранных упражнений и других методов.
Есть факторы, которые сокращают срок службы эндопротеза:
– лишний вес пациента; – сахарный диабет; – прием глюкокортикоидов; – курение; – злоупотребление алкоголем; – системный остеопороз; – чрезмерные физические нагрузки.
Пациент должен скорректировать свой образ жизни, чтобы операция была действительно оправданной — отказаться от вредных привычек и следить за состоянием здоровья. Иначе может потребоваться операция ревизионного (повторного) эндопротезирования.
Также пациент должен быть в хорошей физической форме. Например, после замены тазобедренного или коленного суставов, ему некоторое время придется ходить на костылях, затем с тростью. Для этого нужны крепкие мышцы рук, умение хорошо держать равновесие и ловкость.
Слабые мышцы не способны нормально поддерживать эндопротез. В результате при нагрузке и движении он может расшатываться и смещаться. Поэтому начать тренироваться пациент должен до операции:
– делать специальные упражнения для укрепления мышц той конечности, в которой будет замена сустава; – учиться ходить с использованием дополнительных средств опоры, если будет замена сустава нижней конечности; – подготовить свое жилье (сделать поручни и ступени в ванной для безопасности, установить насадку на унитаз).
Не всегда жалобы на боль в суставе — повод менять его. Часто хорошего лечебного эффекта можно добиться консервативными методами.
В клинике «Качество жизни» мы используем комплексный подход лечения суставов. Он помог многим пациентам вернуть радость движения без операции. А если избежать операции нельзя, реабилитация в клинике поможет восстановиться после нее.
Возможные осложнения
При отсутствии правильной реабилитации после эндопротезирования тазобедренного сустава развиваются негативные последствия:
- снижение тонуса травмированных мышц;
- формирование рубцов в местах разрезов;
- вывих головки протеза, воспаление нервных окончаний, перелом костных структур возле протеза.
Осложнения могут возникнуть и после операции:
- кровотечения в области наложения швов;
- смещение, отторжение, разрушение протеза;
- инфицирование раны;
- асимметрия конечностей;
- тромбоэмболия легочной артерии;
- после вмешательства боль долго не проходит.
Эндопротезирование назначают при переломе шейки бедра, коксартрозе, остеонекрозе, ревматоидном артрите. Раньше эти патологии делали человека инвалидом. Но сейчас при правильном лечении и соблюдении правил реабилитации можно полностью восстановить функции и подвижность суставов.