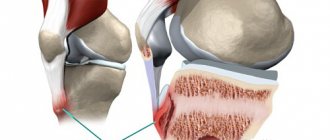
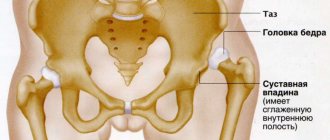
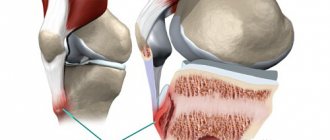
Болезнь Пертеса (полное название болезнь Легга–Кальве–Пертеса) является довольно частой патологией тазобедренного сустава у детей в возрасте от 3 до 15 лет и представляет собой асептический некроз головки бедренной кости и нарушение кровоснабжения хрящевой ткани сустава. Некроз асептический и не связан с инфекциями. Болезнь Пертеса встречается больше у мальчиков, но у девочек это заболевание протекает тяжелее. Как правило, идет поражение одного сустава, но в определенном проценте случаев бывает двухстороннее поражение суставов.
Причины возникновения этого заболевания до конца не выяснены, но определенные механизмы патогенеза стали понятны в последние годы.
В первую очередь, необходима определенная генетическая детерминированность (то есть наличие миелодисплазии). Миелодисплазия означает недоразвитие спинного мозга. Как правило миелодиспазия бывает умеренной и проявляется только – нарушением в развитии иннервации тазобедренного сустава, что и проявляется различными ортопедическими заболеваниями (в том числе и болезнью Пертеса). Недоразвитие иннервации сопровождается недоразвитием и сосудистой сети, отвечающей за кровоснабжение сустава и снижением тонуса сосудов. Но для развития асептического некроза необходимо полное прекращение кровотока к головке тазобедренной кости. Такие условия возникают при воспалении сустава или травмы сустава.
Воспалительный процесс в суставе может быть реактивного характера на перенесенные инфекции (ОРЗ, ЛОР заболевания). Как правило, симптоматика болезни Пертеса имеет связь с небольшими травмами или перенесенными вирусными заболеваниями, что и отмечается родителями пациентов. В результате сочетания генетической недоразвитости иннервации и кровоснабжения и при наличии провоцирующих факторов (травма или инфекции) происходит нарушение кровообращения головки бедра, что приводит к частичному или полному некрозу участка с нарушенным кровоснабжением. Вначале происходит некроз в в ядре окостенения головки бедренной кости, затем возможен компрессионный перелом в этой части бедренной кости и, потом рассасывание некротизированной ткани и замещением костной ткани соединительной тканью, которая в свою очередь через некоторое время кальцинируется. Все это приводит к укорочению шейки бедренной кости, нарушению структуры вертлужной впадины и, эти анатомические нарушения ведут к нарушению биомеханики движений в тазобедренном суставе.
Причины
Заболевание исследуется до сих пор, так как на данный момент не выявлена основная причина его проявления.
Существуют такие теории возникновения патологии:
- Травматическая — первопричина заключается в повреждении головки тазобедренной кости и ее смещении.
- Гормональная — основной триггер — гормональное нарушение в определенные промежутки жизни детей
- Инфекционная — реакция на поражение сустава вирусами, возбудителями инфекции и соответствующий ответ иммунной системы на их жизнедеятельность.
- Обменная — сбой в обмене различных минералов (кальций, фосфор), берущих активное участие в образовании костной ткани.
- Генетическая предрасположенность.
Отмечают, что в зоне риска находятся такие группы детей:
- с ослабленным иммунитетом;
- после перенесения рахита;
- с врожденной миелодисплазией поясничного отдела спинного мозга;
- с частыми заболеваниями инфекционного и аллергического происхождения;
- с дефицитом питания.
Сочетание нескольких причин развития болезни Пертеса и нахождение ребенка в группе риска повышают вероятность развития патологии.
Симптомы
Симптоматика варьируется в зависимости от стадии патологии. Отмечают связь прогрессирования после перенесенных инфекций с очагом воспаления в области горла, носоглотки — синусит, ангина.
Характерные признаки:
- Боль при движении. Тупая, не сильная боль в зоне пораженного сустава, колена или же по всей длине конечности.
- Изменение походки — хромота, подволакивание ноги или припадание на нее.
- Отек в зоне сустава.
- Двигательная ограниченность — в пораженной области усложнено поворачивание, сгибание, выворачивание наружу.
- Субфебрильная температура.
- Вегетативные симптомы: сильная потливость стопы, побледнение кожного покрова, морщинистость, снижение пульса в стопе, пальцах и гипотермия.
- Слабость ягодичных мышц.
Лабораторный анализ крови выявляет рост лимфоцитов и повышение СОЭ с лейкоцитозом.
Сильная боль и другие признаки, доставляющий выраженный дискомфорт, свидетельствуют о деформации головки кости и переломе, поэтому требуют немедленного лечения.
Классификация
Асептический некроз, которым и есть по механизму развития болезнь Пертеса, заключается в омертвении костной ткани в верхней полусфере головки кости.
Некротический процесс неинфекционной этиологии — поражение развивается без гноя и микроорганизмов.
Существующая классификация используется с 1928 года. Выделяют 5 стадий заболевания:
- 1-я стадия — первичный субхондрально-асептический некроз костного мозга и губчатого вещества головки бедра;
- 2-я стадия — импрессионный синдром — вторичный вдавленный перелом головки;
- 3-я стадия — фрагментация — рассасывание омертвевших участков, сопровождающееся укорочением кости;;
- 4-я стадия — разрастание соединительной ткани;
- 5-я стадия — восстановление структуры губчатого вещества.
Поэтапные изменения приводят к деформации, укорочению кости с развитием хромоты, двигательной ограниченности. При отсутствии лечения, болезнь приводит к инвалидности.
Каковы исходы заболевания?
Главными обстоятельствами для определения исхода болезни Пертеса считается возраст детей в начальный период патологического процесса, расположение и размеры некроза в головке бедренной кости, своевременная постановка диагноза и правильное проведение лечебных мероприятий.
Не меньшее влияние на прогноз заболевания оказывает добросовестность выполнения самим ребенком и его родителями рекомендаций по дальнейшему лечению, данных врачом-ортопедом. Главными из них являются: исключение избыточной физической нагрузки (прыжков, бега, поднятия тяжестей и т.п.) и снижение избыточного веса тела на протяжении всей последующей жизни. В связи с этим ребенку не разрешаются занятия практически всеми видами спорта и занятия физкультурой в школе – в лучшем случае, разрешается посещение специальной группы без сдачи нормативов. Физическая активность подобных детей должна проявляться в виде некоторых допустимых видов нагрузки – плавание в бассейне, лечебная гимнастика для поддержания нормальной амплитуды движений в суставе, занятия на велотренажере и спортивный велосипед. В противном случае, развивающаяся гиподинамия практически всегда приводит к появлению избыточного веса, что становится серьезной дополнительной проблемой для пациента.
Диагностика
Для определения заболевания и назначения терапии необходимо обратиться за помощью к ортопеду.
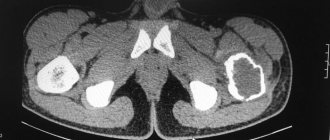
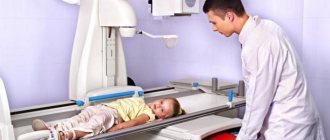
Основной метод, позволяющий получить полную информацию о стадии поражения и локализации повреждений — рентгенограмма тазобедренного сустава в разных проекциях.
Диагностика 1-й стадии затруднительна, на 2-5 стадиях изменения очевидны. Для дополнения клинической картины на начальной стадии развития заболевания может понадобится УЗИ сустава или КТ.
Есть ли меры профилактики этого заболевания?
Специфических мер профилактики болезни Пертеса на сегодняшний день не существует.
Появление болей в бедре, коленном или тазобедренном суставах, а также нарушение походки являются для родителей сигналом для обращения к врачу-ортопеду, особенно если вышеуказанная симптоматика появилась после перенесенных «простудных» заболеваний и травм.
Регулярные профилактические осмотры в детских дошкольных учреждениях и школах способны выявлять раннюю симптоматику болезни Пертеса, что позволит начать комплексное лечение с более высокой долей вероятности благоприятного исхода.
Лечение
Изначально болезнь Легга-Кальве-Пертеса требует снятия нагрузки с ноги — манжетного вытягивания, передвижения на костылях, а также активного использования физиотерапевтических методик.
Более серьезные проявления требуют хирургического вмешательства с дальнейшей реабилитацией.
Консервативное лечение
Не хирургическое лечение направлено на снижение нагрузки на пораженный сустав и стимулировании рассасывания отмирающей ткани, а также поддержания мышечного тонуса в период вынужденной двигательной ограниченности.
Применяют:
- гипсование;
- наложение иммобилизирующих ортопедических конструкций;
- медикаментозные и немедикаментозные методики активации кровотока в зоне поражения.
Особенность терапии в ее продолжительности — не менее года лечения в условиях стационара.
Активная нагрузка может назначаться с 4-й стадии, а с 5-ой вводят упражнения для восстановления функционирования сустава и мышц.
Хирургическое вмешательство
Операция требуется редко — в особенно запущенных случаях.
Применяют 3 вида хирургических вмешательств:
- Эндопротезирование сустава.
- Туннелизация. Заключается в просверливании нескольких каналов в шейке бедра, которые в дальнейшем заполняются грануляционной тканью, густо пронизанной кровеносными сосудами. Таким образом налаживается кровоток, и проблема искореняется.
- Устранение взаимного давления поверхностей сустава (возникшее из-за судорог) и контрактур мышц.
Период реабилитации после операции или лечения без хирургического вмешательства, направлен на недопущение инфицирования, некроза тканей, восстановления функционирования сустава и мышц.
Физиотерапия
На различных этапах восстановления костной структуры, работы сустава и мышц, используют различные виды физиотерапевтических методик.
Показаны:
- Ударно-волновая терапия — эффективно восстанавливает кровоток, купирует болевой синдром, улучшает процессы обмена.
- Диатермия — прогревание высокочастотными токами используется для обезболивания, улучшения циркуляции крови и лимфы, активизации работы макрофагов и лейкоцитов.
- Электрофорез (с кальцием и фосфором) — улучшает кровоток и обменные процессы.
- Тепловые процедуры — направлены на усиление притока крови.
- Диетическое питание. В рацион включаются продукты, богатые жирорастворимыми витаминами, белком, кальцием.
Нагружать сустав после лечения можно только при проведении контрольного УЗИ, КТ или рентгенографии.
Оперативное вмешательство
В том случае, если консервативное лечение не эффективно, то показана операция.
Болезнь Пертеса лечится хирургическим путем в тяжелых случаях: при ранних, полных и двусторонних некрозах. Для операции дети отбираются по достижении 6–7 летнего возраста, имеющих симптомы формирующегося подвывиха головки бедренной кости. При этом заболевании проводят пластические операции, направленные как на коррекцию головки, так и на «разворот» вертлужной впадины.
Если операция проведена по показаниям, то при благоприятном исходе и своевременном вмешательстве пациент получает возможность передвигаться без помощи костылей, трости и даже без хромоты (или с легким прихрамыванием). Но физические нагрузки вроде бега и переноса тяжестей – запрещены.
Прогнозы
Болезнь Пертеса не угрожает жизни пациента, но запущенные стадии поражения сустава могут стать причиной инвалидности. Вероятно развитие деформирующих артрозов, хромоты, ограничения подвижности.
При полном избавлении от заболевания сохраняются некоторые ограничения на всю жизнь, а именно нужно избегать:
- перегрузок;
- тяжелой физической работы;
- растягиваний в области сустава;
- травматичных видов спорта.
При возобновлении дискомфорта в области сустава, необходимо обратится к ортопеду.
Болезнь Легга-Кальве-Пертеса поддается успешному лечению без применения сложных хирургических операций в случае ее выявления на начальной стадии развития. Для этого необходимо своевременно реагировать на симптомы — хромоту, жалобы на боль, а также обязательно консультироваться с ортопедом после перенесенных ребенком травм.
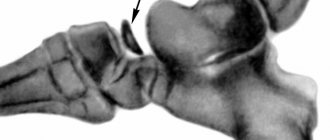
РЕНТГЕНОЛОГИЧЕСКИЕ ПРИЗНАКИ.
В течении остеохондропатии головки бедренной кости у детей различают пять последовательно развивающихся стадий, каждой из которых свойственны свои патоморфологические и рентгенологические особенности. I, начальная, стадия характеризуется некрозом губчатой кости эпифиза и костного мозга, II стадия — импрессионным переломом, III стадия — фрагментацией эпифиза, IV стадия — репарацией, V стадия — окончательным восстановлением кости.
Наибольшие трудности в рентгенологической диагностике испытывают именно при начальной (I) стадии заболевания. Поэтому для диагностики данной стадии различают три группы признаков: изменения в мягких тканях (капсуле и мышцах), проекционные изменения в костях таза и тазобедренного сустава, прямые признаки заболевания.
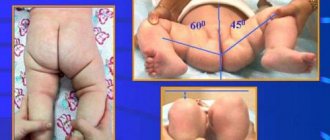
На мягкой рентгенограмме обоих тазобедренных суставов в I стадии возможно выявить усиление интенсивности и расширение тени капсулы тазобедренного сустава вследствие синовита , расширение межмышечных пространств между средней, малой ягодичной и подвздошно-поясничной мышцами вследствие отека [Шитова Н. К., 1961; Капитанаки А. Л., 1964]. Прямыми признаками I стадии заболевания являются остеопороз костей тазобедренного сустава и соответствующей половины таза, особенно верхне-наружного отдела суставной впадины [Герасимова Н. А., 1925]; неоднородность, пятнистость параэпифизарной зоны шейки бедренной кости, симулирующие ее расширение; извилистость и неравномерность хрящевой эпифизарной пластинки, наличие краевой узуры и выступа на .смежных поверхностях эпифиза головки и шейки в области эпифизарной зоны, уплощение сферического контура эпифиза, появление выпуклого наружного контура шейки бедренной кости, увеличение высоты суставной щели [Рейнберг С. А., 1925; Приезжева В. Н., 1971].
Проекционные признаки можно выявить лишь при условии правильной симметричной укладки больного и рентгенографии костей таза и обоих суставов. К этим признакам относят разную проекцию крыла подвздошной кости, запирательного отверстия справа и слева [Петухова Л. И., Волкова В. В.], расширение фигуры слезы [Halkier, 1956].
В качестве ранних косвенных признаков болезни Пертеса предложены рентгенометрические: смещение крестца в здоровую сторону; изменение формы линии Шентона из дугообразной в квадратную; увеличение эпифизарно-диафизарного угла Альсберга; увеличение угла, образованного пересечением оси бедра с плоскостью входа в суставную впадину; уменьшение угла, образованного пересечением линии Хильгенрейнера с продолжением линии эпифизарного хряща; смещение вершины и увеличение угла, образованного пересечением сагиттальной оси таза с продолжением плоскости входа в суставную впадину [Абальмасова Е. А., Крюкова И. Н., 1979].
В конце I стадии в параэпифизарной зоне шейки бедренной кости могут выявляться очаги деструкции, в области которых позже формируются кистевидные просветления; шейка укорачивается, становится шире. Первая стадия продолжается до 6 мес [Рейнберг С. А., 1964].
Во II стадии — импрессионного перелома, при которой некротические костные балки, теряя прочность под влиянием статической и динамической нагрузки, надламываются и импрессируются. Рентгенологически в этой стадии тень эпифиза уплотняется; структура его утрачивается, а высота снижается, суставная щель соответственно расширяется. Начиная с этой стации диагностика заболевания не представляет затруднений. II стадия продолжается от 3 до 6—8 мес.
В III стадии фрагментации эпифиза, при которой происходит реваскуляризация эпифиза со стороны надкостницы шейки бедренной кости, хряща головки, губчатой кости шейки. В глубь некротической кости эпифиза врастает соединительная ткань, а вместе с ней и сосуды. Они разделяют головку на отдельные фрагменты, а в шейке образуются кисты различных размеров. Эта стадия продолжается от 1 до 1,5 лет. Одновременно за рассасыванием старой кости следует процесс образования новой кости, который идет активнее с внутренней стороны, а в центре головки могут длительно сохраняться плотные секвестроподобные тени.
В IV стадии — репарации; при ней секвестроподобные тени исчезают, эпифиз полностью замещается новообразованной костью с участками просветления в центре.
В V стадии — конечной, соответствующей восстановлению формы головки и структуры, характерной для зрелой кости. Восстановление головки может быть двояким; при благоприятных исходах высота эпифиза головки приближается к его высоте в нормальном суставе. Однако при самых идеальных исходах высота головки восстанавливается не боле чем па 85%. При менее благоприятных исходах головка имеет грибовидную форму; она на 30—70% не перекрывается впадиной, у 75% больных впадина уплощается и вытягивается кверху [Редулеску А., 1967]. Шейка бедренной кости укорачивается и расширяется. В этих случаях может формироваться подвывих бедра.
У детей с подвывихом создаются условия к раннему развитию деформирующего артроза, который В. М. Ермолаев и П. Д. Мицкевич наблюдали уже у больных в возрасте 15—20 лет. М. Д. Крылова (1971) описала локализованную форму остеохондропатии в верхне-наружном квадранте головки, а А. Л. Лимин, Н. И. Хвисюк (1970) в 19% наблюдали субкапитальную форму — с более благоприятным течением.