Хрящевая ткань разрушается незаметно, поскольку хрящевая выстилка не имеет иннервации — проще говоря, не болит. Боль возникает при деформации и истончении хряща и усилении нагрузки на суставы, расположенные возле него. Хондромаляция коленного сустава — один из видов поражения хрящевой прокладки — деформация заднего отдела коленной чашки. Хорошо, если заболевание обнаружено на начальном этапе. Поскольку запущенная стадия деформации представляет собой печальную картину сквозного поражения, вплоть до обнажения сустава.
Причины
Наибольшее значение имеют две основные причины размягчения суставного хряща:
- Интенсивные нагрузки на сустав. Чаще всего страдают колени спортсменов, занимающихся бегом, прыжками.
- Особенности строения коленных суставов. Женщины подвержены патологии больше, чем мужчины, за счет некоторых анатомических особенностей.
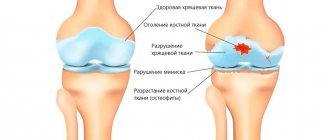
В результате патологических изменений суставной хрящ начинает разрушаться, становится мягким и теряет свою эластичность. Утрачивается одна из основных функций хряща – амортизирующая.
В ЦЭЛТ вы можете получить консультацию специалиста-травматолога-ортопеда.
- Первичная консультация — 3 000
- Повторная консультация — 2 000
Записаться на прием
Эффективные способы лечения
Хондропатия коленного сустава хорошо поддается консервативной терапии. Хирургическое вмешательство показано обычно при развившихся осложнениях, например, сильной деформации кости. Пациентам рекомендовано ношение ортезов, фиксирующих суставных структуры, предупреждающие их смещение или повреждение. В некоторых случаях может быть наложена гипсовая лангетка.
Ортез на коленный сустав.
Медикаментозная терапия
Для устранения болей пациентам назначаются нестероидные противовоспалительные средства. При хондропатии колена они выражены несильно, поэтому используются препараты в форме таблеток, мазей — Нимесулид, Целекоксиб, Кеторол, Фастум, Вольтарен. Так как патология в большинстве случаев поражает детей и подростков, то врач рассчитывает суточные и разовые дозировки с учетом возраста, веса, перечисленных в аннотации противопоказаний.
| Препараты, применяемые для лечения хондропатии коленного сустава | Наименования лекарственных средств | Терапевтическое действие препаратов |
| Системные хондропротекторы | Терафлекс, Структум, Артра, Хондроксид, Алфлутоп, Дона, Хондрогард | Хондропротекторы частично восстанавливают поврежденные хрящевые и костные ткани, улучшают состояние связочно-сухожильного аппарата |
| Препараты с витаминами группы B | Комбилипен, Мильгамма, Нейробион, Нейромультивит, Пентовит | Лекарственные средства усиливают кровоток и улучшают работу нервно-мышечной и сердечно-сосудистой систем |
| Сбалансированные комплексы витаминов и микроэлементов | Мультивит, Витрум, Мультитабс, Центрум, Семевит, Супрадин, Компливит | Препараты оказывают общеукрепляющее, тонизирующее действие, восполняют запасы биоактивных веществ, улучшают работу всех систем жизнедеятельности |
Физиотерапия
Боли в коленном суставе слабой и средней выраженности, характерные для хондропатий, можно устранить проведением физиотерапевтических процедур. Оздоравливающие мероприятия также стимулируют кровоснабжение хрящей и костей, предупреждают распространение патологического процесса на здоровые ткани. Особенно хорошо зарекомендовали себя в терапии хондропатий следующие физиопроцедуры:
- УВЧ-терапия;
- магнитотерапия;
- лазеротерапия;
- ударно-волновая терапия;
- гальванические токи.
Сеанс УВЧ.
Практикуется наложение на колено аппликаций с озокеритом или парафином. Под воздействием тепла ускоряются регенерация поврежденных структур, выведение шлаков, токсинов, вредных солей. На этапе реабилитации применяется электрофорез или ультрафонофорез с хондропротекторами, витаминами группы B, раствором хлорида кальция.
Лечебная физкультура
Так как именно активные спортивные тренировки часто приводят к развитию хондропатий, то врачи рекомендуют пациентам снизить физические нагрузки. Во время терапии следует предпочесть плавание, лечебную физкультуру, гимнастику. Ежедневные занятия помогают укрепить мышечно-сухожильный аппарат колена, не подвергая нагрузкам кости и хрящи.
Допускается выполнение изометрических упражнений для сохранения силовых показателей и мышечной массы. Врачи ЛФК после изучения результатов диагностики нередко позволяют тренировки со штангой или гантелями, но не в положении стоя. А вот пробежки находятся под категорическим запретом. Впоследствии после окончательного выздоровления подросток может вернуться к бегу, футболу, баскетболу.
Хирургическое лечение
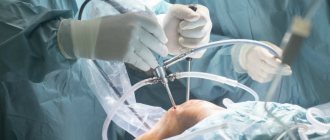
Неэффективность консервативной терапии на протяжении нескольких месяцев становится показанием для хирургического вмешательства. Артроскопические операции, проведенные малоинвазивным способом, позволяют восстановить разрушенные кости и хрящи, избежав при этом сильного повреждения соединительнотканных структур. Хирург вводит инструменты через небольшие проколы или надрезы кожи над коленом. Манипуляции осуществляются миниатюрными артроскопическими инструментами, а ход операции визуализируется на мониторе.
После хирургического малоинвазивного вмешательства пациент ненадолго остается в отделении под присмотром медицинского персонала. Спустя несколько дней он выписывается для дальнейшей реабилитации. На этапе восстановления показаны массажные, физиотерапевтические процедуры, ЛФК.
Народные средства
Средства, изготовленные по рецептам народной медицины, в терапии хондропатий использовать нецелесообразно. Во-первых, они не содержат ингредиентов, способных предотвратить деформацию хрящевых и костных тканей. Во-вторых, народные средства содержат компоненты, часто провоцирующие развитие местных или системных аллергических реакций. В-третьих, большинство лекарственных растений запрещено использовать в лечении детей и подростков.
Степени заболевания
Всего существует 4 степени хондромаляции:
- Первая – характеризуется утолщением и размягчением хрящей с появлением вздутий. Болевой синдром практически отсутствует. Специалист назначает промывание внутренней зоны суставной капсулы.
- Вторая – на суставе появляются щели и углубления, которые провоцируют острую боль и имеют хроническую форму. Патология встречается у профессиональных спортсменов, которые тренируются через боль. Специалисты проводят иссечение воспаленной зоны хирургическими ножницами и промывку внутренней полости сустава.
- Третья – углубления и трещины имеют размер более 1 сантиметра, и происходит открытие кости из-за значительной деформации. Для устранения патологии выполняется пластика и использование трансплантата.
- Четвертая – самая тяжелая степень, которая характеризуется оголением субхондральной кости.
Симптоматика болезни
У каждого вида хондропатии колена есть свои специфические признаки, часто помогающие диагностировать патологию при первом посещении врача. Но существуют общие клинические проявления, схожие с симптомами многих заболеваний опорно-двигательного аппарата:
- хруст, щелчки, потрескивание при сгибании или разгибании колена;
- отечность, гиперемия из-за переполнения кровью сосудов, повышение местной температуры;
- дискомфортные ощущения, а затем болезненность при движении.
Подросток начинает заметно прихрамывать, старается не делать полный упор на стопу, чтобы минимизировать боль. Также возможно ослабление мышц с дальнейшей атрофией, укорочение ноги на несколько сантиметров. При накоплении экссудата в полости сустава и развитии воспалительного процесса происходит ухудшение самочувствия, вплоть до диспепсических расстройств. Изменяется психоэмоциональное состояние больного. Он становится вялым, апатичным, сонливым или, наоборот, раздражительным, вспыльчивым.
Диагностика
Для подтверждения диагноза и оценки состояния суставного хряща врач травматолог-ортопед после осмотра назначает следующие исследования:
- Магнитно-резонансная томография. Это исследование более точное по сравнению с рентгенографией, позволяет более детально осмотреть сустав.
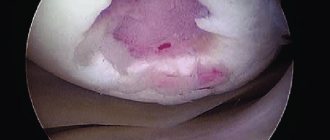
- Артроскопия — эндоскопическое исследование, при котором врач вводит в сустав через прокол специальное оборудование с миниатюрной видеокамерой. Это наиболее точная методика, позволяющая детально осмотреть суставной хрящ.
Современное оборудование многопрофильной клиники ЦЭЛТ позволяет проводить качественную всестороннюю диагностику.
Лечение. Коленный сустав. Хондромаляция хряща колена
Что такое «Хондромаляция надколенника» ?
Это разрушение хряща задней (суставной) поверхности надколенника. В результате теряется прежняя эластичность и наблюдается его разрыхление. По статистике, хондромаляция надколенника стоит на первом месте по причинам возникновения болей в молодом возрасте за исключением травматизма последствий от него. Чаще всего данный патологический процесс возникает у спортсменов и лиц, занятых тяжелым физическим трудом. Некоторые анатомические особенности строения сустава подразумевают более частую заболеваемость у женщин.
Ряд авторов считают хондромаляцию хряща надколенника как одно из проявлений аутоиммунного процесса, что в настоящее время требует большей доказательной базы. Подробнее о лечении хондромаляции хряща колена
Симптомы
Клинически хондромаляция надколенника длительное никак себя не проявляет, боли появляются при достаточном распространении воспалительного процесса по хрящевой ткани. Часто обнаруживается отек коленного сустава, температура, как правило, или нормальная физиологическая, или субфебрильная.
Консервативное лечение
Лечение обычно начинают с консервативных методов:
- отдыха;
- НПВС;
- изменение режима тренировок;
- после этого назначают программу реабилитации, в основе которой лежит растяжка мышц-разгибателей, подвздошно-большеберцового тракта, связок, удерживающих надколенник, и задней группы мышц бедра.
- наращивание силы четырехглавой мышцы, особенно косой части медиальной широкой мышцы, как основного ограничителя подвижности надколенника. Считают, что из-за слабости данной мышцы по сравнению с латеральной широкой мышцей надколенник подвергается наружному подвывиху. Укрепляющие упражнения небольшой амплитуды для четырехглавой мышцы и подъем прямых ног ослабляют реакцию бедренно-надколенникового сочленения на этот дисбаланс.
- кроме упражнений можно назначить эластичное бинтование коленного сустава, фиксацию надколенника бандажом или ортопедическим аппаратом.
Хирургическое лечение
Существует множество вариантов хирургического лечения хондромаляции надколенника. Большинство из них направлено на восстановление правильного анатомического положения бедренно-надколенникового сочленения, небольшая часть — на регенерацию хрящевой выстилки. В тяжелых случаях показано контурирование суставных поверхностей и пателлэктомия.
Артроскопия коленного сустава
Является не только важной диагностической, но и лечебной процедурой. Хотя целесообразность промывания полости сустава и удаления патологически измененных тканей во время артроскопии остается предметом споров, ценность этого обследования для определения стадии заболевания и планирования хирургического лечения очевидна. Артроскопический лаваж на короткое время уменьшает боли и улучшает функцию за счет удаления отмерших тканей и протеогликанов, образующихся при воспалении. Но так как причина заболевания при этой манипуляции не устраняется, симптомы обычно возникают вновь. При артроскопическом определении стадии заболевания широко используют систему Аутербриджа из-за ее простоты и воспроизводимости результатов. Система основана на определении локализации, формы, размера и глубины дефекта. Такого рода малоинвазивные технологии крайне благоприятно сказываются на исходах заболевания, на сроках реабилитации и т. д. Лечение хондромаляции хряща коленного сустава теперь представляется более простой задачей, не обременяющей пациента, что важно.
- Дефекты I степени представляют собой мягкие утолщения, иногда вздутия.
- Для II степени характерны углубления и щели диаметром менее 1 см.
- Повреждения III степени выглядят как глубокие трещины диаметром более 1 см, доходящие до кости.
- Для IV степени характерно обнажение субхондральной кости.
Лаваж и удаление отмерших тканей больше подходят для травм без признаков нестабильности надколенника, чем для дегенеративных поражений нетравматической природы. При наклоне надколенника и минимальном повреждении суставных поверхностей, прежде всего наружной фасетки, при артроскопии можно мобилизовать латеральный край надколенника. Это вмешательство целесообразно только при клинически явном наклоне надколенника безтяжелых повреждений сустава. В целом артроскопический лаваж и удаление патологически измененных тканей с мобилизацией латерального края надколенника или без нее оправданны при поражениях I–II степени; при III–IV степени отдаленные результаты обычно плохие.
Артроскопическая хондропластика
При выраженной дегенерации хряща применяют артроскопическую хондропластику. Методики абразивной и микрощелевой хондропластики включают механическое проникновение в подлежащую кость с введением в дефекты мезенхимальных стволовых клеток костного мозга, стимулирующих регенерацию фиброзно-хрящевой ткани. Артроскопическую хондропластику обычно проводят людям моложе 30 лет с четко отграниченными повреждениями III степени; при более тяжелых поражениях она противопоказана. Такого рода оперативные вмешательства имеют свои положительные и отрицательные аспекты, нашли свое применение в спортивной медицине. Клинически лечение хондромаляции ничем не отличается, но с функциональной точки зрения объем движений в суставах возвращается в полной мере.
Дополнительные методы направлены на восстановление гиалинового (суставного) хряща. Для регенерации хряща проводят имплантацию собственных хондроцитов, пересадку костно-хрящевого ауто- или аллотрансплантата, пластику фрагментированным костно-хрящевым трансплантатом (мозаичную пластику). Имплантацию собственных хондроцитов проводят при значительных сквозных дефектах хрящевой выстилки мыщелка бедра, проявляющихся клинически. Сначала заготавливают хондроциты больного, затем их культивируют и подсаживают под надкостничный лоскут, на очищенный от патологических тканей дефект суставной поверхности. Согласно длительным кооперированным исследованиям, хорошие и отличные результаты удалось получить в 79% случаев. Метод показан молодым (20–50 лет) активным больным с изолированными (2–4 см²) травматическими дефектами хрящевой выстилки мыщелков бедра. Результаты восполнения дефектов надколенниковой поверхности бедренной кости или надколенника значительно хуже. Противопоказания включают обширный остеоартроз, нестабильность или наклон надколенника с подвывихом и менискэктомию в прошлом.
Пересадка костно-хрящевого аутотрансплантата и мозаичная пластика интересны тем, что для восполнения глубоких дефектов используют собственный неповрежденный хрящ. Однако для точного восстановления рельефа суставной поверхности требуется немалое техническое мастерство. Кроме того, количество донорских зон ограничено и не исключены осложнения в местах забора хряща. Костно-хряшевые аллотрансплантаты обычно применяют при больших (10 см² или более) дефектах мыщелков бедра и часто после неудачного применения других методов. В свежих аллотрансплантатах хондроциты более жизнеспособны, но в то же время обладают большей иммуногенностью и повышают риск передачи инфекции. Более того, свежие аллотрансплантаты сложны в обращении и требуют от хирурга и больного четкого планирования сроков вмешательства за относительно короткое время. Свежезамороженные аллотрансплантаты реже вызывают иммунные реакции и дают большую свободу в выборе сроков операции, но при этом ниже и жизнеспособность хондроцитов, и долгосрочная жизнеспособность трансплантата. Пателлэктомию и контурную пластику надколенника используют при обширных повреждениях надколенника, вызывающих значительные нарушения функции из-за боли, а также если прочие способы лечения не дали желаемого эффекта. Результаты методик неоднозначны. Операции, требующие перемещения больших объемов тканей: остеотомия, перенос и подъем бугристости большеберцовой кости и прочие, — будут обсуждаться в разделе, посвященном наклону и подвывиху надколенника.
Наши врачи
Самиленко Игорь Григорьевич
Врач травматолог — ортопед, врач высшей категории
Стаж 24 года
Записаться на прием
Зубиков Владимир Сергеевич
Врач травматолог-ортопед, доктор медицинских наук, врач высшей категории, профессор
Стаж 44 года
Записаться на прием
Марина Виталий Семенович
Врач травматолог-ортопед, заведующий службой малоинвазивной травматологии и ортопедии
Стаж 36 лет
Записаться на прием
Полтавский Дмитрий Ильич
Врач травматолог-ортопед
Стаж 28 лет
Записаться на прием
Рассекающий остеохондрит локтевого сустава
Термин «остеохондрит» означает воспаление кости и хряща, тогда как слово «рассекающий» произошло от латинского «dissect», что означает «отделять, отсекать». Данный термин продолжают использовать, несмотря на отсутствие воспалительных клеток в гистологических образцах удалённых остеохондральных фрагментов.
Рассекающий остеохондрит локтевого сустава представляет собой местный процесс с вовлечением суставной поверхности, что в итоге приводит к отделению фрагмента суставного хряща и субхондральной кости. Такое состояние было впервые описано Konig в 1888 году в качестве причины формирования свободных тел в тазобедренном и коленном суставах без прямого травматического воздействия.
Рассекающий остеохондрит локтевого сустава был впервые описан Panner, который обратил внимание на сходство этого состояния с болезнью Легга-Кальве-Пертеса.
Наиболее часто при рассекающем остеохондрите поражается головчатое возвышение плечевой кости в центральном или передненаружном отделах. Также описаны случаи локализации патологических очагов в области блока, головки лучевой кости, локтевого отростка и локтевой ямки.
Причины развития
Большинство исследователей считают, что многократно повторяющаяся микротравма играет неотъемлемую роль в развитии заболевания. Также имеются подтверждения в пользу ишемической теории развития рассекающего остеохондрита.
Рассекающий остеохондрит локтевого сустава часто развивается у спортсменов в возрасте 11-22 лет, испытывающих чрезмерные нагрузки. В группу повышенного риска входят спортсмены-подростки, испытывающие многократно повторяющиеся стрессовые нагрузки. Патология чаще встречается у мальчиков и, как правило, на доминантной конечности.
Ряд авторов представили свое толкование зависимости развития патологического процесса в бейсболе, гимнастике. Доминирующий фактор – действие компрессирующих или сдвигающих усилий на уровне плечелучевого сустава. Плечелучевой сустав, принимая на себя до 60% аксиальной сжимающей нагрузки, дополнительно выполняет функцию вспомогательного локтевого стабилизатора. Вальгусное напряжение, испытываемое локтевым суставом в фазы замаха при метании, создаёт значительную компримирующую нагрузку на уровне плечелучевого сочленения. Эти силы могут являться причиной субхондральных переломов или повреждения тонких сосудов, идущих к головчатому возвышению.
Анамнез
Рассекающий остеохондрит является патологией молодых спортсменов (чаще мальчиков) и манифестирует в возрасте 12-14 лет, в отличие от болезни Паннера, проявляющейся в 9-10 лет. Наиболее часто поражается доминирующая конечность, количество пациентов с двухсторонней патологией составляет 5-20%. В анамнезе упоминаются многократные столкновения, чрезмерные нагрузки, занятия видами спорта, требующими действий руками выше головы.
Симптомы
На ранней стадии симптомы могут быть невыраженными и заключаться в болях, локализацию которых трудно определить. Чаще всего небольшие болевые ощущения появляются после нагрузки. Симптоматика, как правило, нарастает медленно. Во время осмотра пациенты предъявляют жалобы на боль, усиливающуюся после нагрузки, ограничение движений и отёк по наружной поверхности локтевой области, появление щелчков в суставе и внезапной слабости при подъёме тяжёлых предметов.
Клинический осмотр
Классические признаки: утрата полного разгибания и наличие отёка по задненаружной поверхности сустава, наряду с воспалением нормальной заднелатеральной складки. Выполнение вальгусно-разгибательного теста вызывает болезненность в наружном отделе сустава и приводит к ещё большему ограничению разгибания, что является одним из ключевых отличительных признаков рассекающего остеохондрита.
Для большинства повреждений, полученных в результате метания или переразгибания, при выполнении вальгусного теста, характерна боль по внутренней поверхности сустава. Такие состояния могут встречаться одновременно, однако при выполнении теста нестабильности, особенно с вальгусной нагрузкой, пациенты с рассекающим остеохондритом испытывают боль в большей степени по наружной поверхности.
Визуализация
При выполнении рентгенографии в стандартных (переднезадней и боковой) проекциях выявляется классический признак в виде зоны просветления в центральном отделе головчатого возвышения плечевой кости. В центре разреженной зоны может определяться небольшой участок повышенной плотности. На более поздних стадиях возможно обнаружение свободного тела.
На ранних этапах лечения могут понадобиться дополнительные исследования. Для выявления подобных патологических очагов применяются КТ, артрография и УЗИ. Однако стандартом исследования при таких состояниях является МРТ. Ключевыми признаками, оценка которых может способствовать определению тактики лечения, являются: объем вовлечения в патологический процесс костной ткани, целостность хрящевого покрытия, наличие свободных тел.
Классификация
Первая попытка классификации была предпринята Minami на основании рентгенологических признаков в боковой проекции:
- Степень 1 – наличие тени в центре головчатого возвышения.
- Степень 2 – наличие свободной зоны между очагом поражения и прилежащей субхондральной костью.
- Степень 3 – наличие одного или нескольких свободных тел.
Bradley и Petrie дополнили эту классификацию и включили в неё МРТ-признаки. Baumgarten классифицировал повреждения на основании артроскопических признаков, подобно классификации поражения таранной кости, предложенной Ferkel.
Все эти классификации не раскрывают закономерности развития патологии и имеют ограниченное применение.
Лечение рассекающего остеохондрита локтевого сустава
Общепринятой тактики лечения рассекающего остеохондрита не существует. Методы лечения варьируют от полного исключения любых раздражающих воздействий до немедленного хирургического вмешательства.
Консервативное лечение может быть применено у пациентов с интактным суставным хрящом. При наличии повреждения суставного хрящевого покрытия также могут применяться консервативные мероприятия, однако, с меньшими шансами на выздоровление.
Принципами консервативного лечения являются покой и полное исключение раздражающих воздействий. Такие ограничения необходимы до исчезновения симптомов (6-12 недель), рентгенологического подтверждения полного восстановления патологического очага на МРТ (6-12 месяцев).
Альтернативным методом лечения является использование разгружающего шарнирного ортеза для локтевого сустава. Спортивные и повседневные нагрузки в условиях ношения ортеза разрешают в объёме, не вызывающем появления симптомов. Применение такого вида лечения позволяет пациенту сохранить активность без усугубляющего воздействия на патологический очаг. В большинстве случаев пациент возвращается к нормальной физической активности в течение 2 недель с момента начала лечения.
Прогрессирование патологического процесса, наличие симптоматических свободных тел или повреждение хрящевого покрытия, которое усугубляется, несмотря на условия покоя, применение ортеза, исключение физических нагрузок – основания для хирургического вмешательства.
Современными принципами оперативного лечения являются артроскопическая оценка зоны поражения, удаление свободных тел, дебридмент основания патологического очага. Большинство современных исследований подчёркивают эффективность артроскопического лечения.
Хирургическое лечение рекомендовано в случае наличия свободных тел, обширного поражения головчатого возвышения или прогрессирования заболевания. Процедура выполняется артроскопически и заключается в удалении свободных тел, дебридменте патологического очага и рассверливании его ложа. Фиксация крупных фрагментов проводится с помощью канюлированных винтов типа Герберта-Уиппла. При обширных поражениях с дефектом латеральной поверхности применяется остеохондропластика.
Осложнения
- Рецидив или прогрессирование патологического процесса.
- Артрофиброз.
- Гетеротропная оссификация.
Реабилитация
В большинстве случаев, после выполненного дебридмента, пациенты в день операции начинают упражнения на СРМ аппарате. На локтевой сустав надевается ортез для разгрузки головчатого возвышения. В течение недели после вмешательства начинают физиотерапию с легкими растягивающими движениями, пневматической компрессией и упражнениями для кисти и запястья.
Пациента переводят на обычный режим в течение первых трёх недель после операции. Проводится клиническое наблюдение с выполнением рентгенограмм в динамике. Возвращение к спортивным нагрузкам разрешают по мере восстановления безболезненного объёма движений и силовых показателей.
Период восстановления может быть различным и варьироваться от 6 до 16 недель.
Лечение
На ранних этапах хондромаляцию пытаются лечить консервативными методами:
- ограничение физических нагрузок;
- ношение специального ортопедического надколенника для стабилизации сустава;
- противовоспалительные средства и препараты гиалуроновой кислоты для борьбы с болью и воспалительным процессом;
- физиотерапевтическое лечение;
- лечебная физкультура для укрепления мышц ног.
Если эти методики не приносят эффекта, проводят хирургическое вмешательство. Во время артроскопии врач вводит в сустав специальные инструменты и исправляет форму хряща.
Симптомы болезни.
Хондромаляция коленного сустава дает о себе знать такими симптомами:
- При ходьбе может беспокоить хруст в коленных сочленениях;
- Периодическая ноющая боль в колене, нарастающая во время или после тренировки, и даже незначительной физической нагрузки — приседания, подъема по лестнице;
- Отек околосуставных тканей.
Даже хруст в большом спорте является поводом для обращения к врачу. Как правило, первичного осмотра недостаточно, чтобы оценить состояние хрящевой ткани, поэтому врач назначит дополнительные исследования, чаще всего МРТ. Дополнительной диагностикой при нетипичном течении болезни или неясной картине служит артроскопия, о которой расскажем чуть ниже.
Профилактика
Чтобы избежать развития заболевания, нужно следовать 7 правилам:
- Всегда тщательно разминаться перед выполнением тяжелых физических упражнений и использовать согревающие мази.
- Дополнительно защищать коленный сустав при помощи эластичных бинтов и бандажей перед тренировкой.
- Избегать резкого роста массы тела и ожирения, чтобы не создавать повышенную нагрузку на суставы.
- Носить обувь подходящего размера из натуральных материалов и с мягкой подошвой. Желательно отдать предпочтение моделям с супинаторами.
- Стараться избегать травм и ударов в область колена (актуально для контактных единоборств).
- Сократить количество соленой пищи в рационе, чтобы избежать скопления солей в суставах. Дополнительно нужно уменьшить количество газировки, чая и кофе, а также отказаться от алкоголя (все это вымывает витамины и минералы).
- Употреблять больше продуктов, богатых кальцием, фтором и цинком. Желательно добавить в свой рацион холодец и молочные продукты, так как они укрепляют хрящевую и костную ткань.
При первых же подозрениях на развитие хондромаляции немедленно обратитесь к специалисту для проведения диагностики.
В многопрофильной клинике ЦЭЛТ работают опытные хирурги травматологи-ортопеды, и имеется всё необходимое оборудование.
Описание заболевания
Хондропатия начинает развиваться в детском или подростковом возрасте, поражая трубчатые кости ног, хрящевые ткани. Для нее характерно доброкачественное хроническое течение. Патология хорошо поддается лечению, редко становится причиной осложнений со стороны опорно-двигательной системы.
Деструктивные изменения в колене возникают из-за нарушения процессов метаболизма на фоне ухудшения кровообращения. Возникает дефицит питательных веществ, что приводит к разрушению той части кости, которая подвергается наибольшим статическим и динамическим нагрузкам. Деструктивный процесс протекает в несколько этапов:
- в течение нескольких месяцев происходит постепенное омертвение костных тканей, проявляющееся в слабой болезненности при сгибании или разгибании колена;
- около полугода кость как бы «проседает», а ее балки (структурные элементы кости) смещаются относительно друг друга, провоцируя уменьшение высоты эпифиза и увеличение суставной щели;
- на протяжении нескольких месяцев или лет омертвевшие участки кости рассасываются, а на их местах формируются грануляционные ткани, остеокласты, что становится причиной уменьшения высоты кости;
- в течения 5-18 месяцев происходит восстановление формы и структуры кости.
Всего хондропатия длится около 3 лет. Но только в редких случаях происходит полноценная регенерация костных тканей при отсутствии медицинской помощи — обычно выявляется более или менее выраженная остаточная деформация. А при своевременном диагностировании патологии и проведении лечения удается полностью восстановить кость, формирующую коленный сустав.
Услуги ортопедии и травматологии в ЦЭЛТ
Администрация АО «ЦЭЛТ» регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7
| Название услуги | Цена в рублях |
| Прием врача хирургического профиля (первичный, для комплексных программ) | 3 000 |
| МРТ коленного сустава (1 сустав) | 7 000 |
| МРТ плечевого сустава (1 сустав) | 7 000 |
Все услуги
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Схема проезда
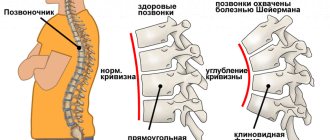
Стадии болезни и принципы диагностики
В современной медицине выделяют 4 основных стадии болезни. Деление происходит на основании рентгенологической картины, а также по выраженности симптомов недуга.
- Первая стадия
Характеризуется полным отсутствием симптоматики или жалобами, игнорируемыми пациентом в большинстве случаев. Дискомфорт носит легкий характер, боли не имеют четкой локализации. На рентгенологическом снимке в этот период врач отметит наличие овального тела, которое отделено от основного костного массива тонкой полосой светлого цвета.
- Вторая стадия
Болезнь прогрессирует. Пациент предъявляет жалобы на боли умеренного характера в голеностопном суставе. Врач может обратить внимание на развитие признаков синовита. На рентгене в этот период отмечается расширение полосы просветления. Замыкательная пластинка на проблемном участке перестает быть целостной.
- Третья стадия
В этот период пациенты впервые начинают жаловаться на блокады сочленения, его «заедание» при движении. Человек обращает внимание на усиление болей, их присутствие даже в том случае, если сохраняется покой поврежденной конечности. На рентгенограмме отмечается наличие некротизированного участка, который лишь частично соединен с основной костью.
- Четвертая стадия
Человек отмечает нарастание болевого синдрома. Однако на 4 стадии блокады сустава развиваются реже, чем на третьей. Синовит усиливается, возможно даже изменение конфигурации сустава. На рентгене выявляется присутствие внутрисуставного тела, которое и является основным источником проблем пациента.
В большинстве случаев из инструментальных методов применяется рентгенография. Метод прост, доступен, обладает высокой диагностической ценностью.
На КТ определяется остеохондральное повреждение таранной кости.
Однако порой на рентгенографическом снимке не видны некротизированные частицы кости из-за небольших размеров. В этом случае диагностику дополняют МРТ или КТ методиками. Оба метода позволяют поставить диагноз на ранних стадиях развития патологии.
На МРТ выявляется рассекающий остеохондрит с отделением костно-хрящевого фрагмента от таранной кости.
Дифференциальная диагностика болезни Кенига
| Заболевание | Отличительные признаки |
| Хондроматоз | При хондроматозе не удается выявить типичную «нишу» в эпифизе бедренной или большеберцовой кости, хондромные тела имеют форму «фасолины», количество их может достигать 10 и более, в то время как при остеохондропатии Кёнига секвестр единичный. |
| Деформирующий остеоартроз | Отломки остеофитов и участки оссификации связок могут симулировать внутрисуставные свободные тела, но они имеют неправильную форму, заостренные края. Дефект мыщелка также не удается обнаружить. |
| Болезнь Гоффа | При болезни Гоффа изменяется структура инфрапателлярного или супрапателлярного жирового тела, оно становится плотным и может привести к возникновению симптомов ущемления, так же, как и при остеохондропатии Кёнига. При МРТ и КТ можно с высокой степенью достоверности отличить уплотненное жировое тело от суставной «мыши», на рентгенограммах главным отличительным признаком станет отсутствие «ниши». |
| Внутрисуставной перелом | Суставная «мышь» травматического характера имеет неправильную форму, неровные края. Не удается выявить типичную «нишу». |
| Ошибки интерпретации нормальной анатомии сустава | Иногда неопытный врач может принять за внутрисуставное свободное тело на рентгенограммах сесамовидную кость в сухожилии икроножной мышцы – fabella. С «нишей» в латеральном мыщелке бедренной кости можно спутать хорошо выраженную у некоторых пациентов подхрящевую «светлую» зону – вариант нормальной анатомии сустава. |
Лечение остеохондроза тазобедренного сустава
Терапия занимает месяцы и даже годы. Лечение остеохондроза тазобедренного сустава подбирается в соответствии со стадией заболевания. Здесь нужен комплексный подход, который решает сразу несколько задач: усиление и улучшение кровотока пораженной зоны, урегулирование количества и качества смазочной жидкости, купирование боли, обеспечение хорошего питания тканей, нормализация обмена веществ и восстановление хряща. Всего этого можно добиться комбинацией препаратов, ЛФК и других методов реабилитации.
Как лечить остеохондроз в тазобедренном суставе?
- Медикаментозно.
- Физиотерапией.
- Лечебной физкультурой.
- Массажем.
Внимание! В особо тяжелых случаях может потребоваться хирургическое вмешательство. Оно самое рискованное и подходит далеко не всем.
Гимнастика при остеохондрозе тазобедренных суставов
Упражнения направлены на снятие скованности мышц, укрепление гладкой мускулатуры, улучшение кровообращения. Это занятия, которые займут не больше 20-30 минут в день.
Особенности ЛФК:
- Нельзя делать резкие рывки.
- Если появилась боль, нужно уменьшить амплитуду движений или прекратить упражнение.
- Движения повторять не больше 10-15 раз, начинать с небольшого количества повторов.
Эффективные упражнения при остеохондрозе тазобедренного сустава:
- Лечь на кровать и поочередно вращать ногами. Приподнять ногу и вращать из стороны в сторону как маятник. Поочередно потянуться ступнями к потолку.
- Лежа на кровати, согнуть ноги в коленях, пятки оставить на кровати. Опустить левое колено к правой стопе, коснуться постели, и затем наоборот (правое к левой).
- Сесть на стул, ноги вместе. Далее – наклониться и прикоснуться пальцами к стопам, вернуться в исходное положение и повторить.
Гимнастикой можно заниматься в домашних условиях утром, перед сном или в любую свободную минуту.
Питание при остеохондрозе тазобедренного сустава
Терапия обязательно включает в себя изменения в питании. Очень важно обогатить меню белком, серой для производства коллагена, жирными кислотами, витамины и другие микроэлементы. Например, источником Омега 3 могут стать семга, сардины или скумбрия, а серы – яйца, бобовые, капуста, редис и другие овощи.
Как рекомендуют питаться?
- Есть небольшими порциями, но 5-6 раз в день.
- Добавить в рацион злаковые и бобовые культуры, а также кисломолочные продукты. Например, творог или кефир.
- Включать в меню овощные салаты.
- Минимизировать количество соли.
- Готовить блюда из нежирного мяса. Например, можно использовать куриную грудку или говядину.
- Исключить жареное, жирное, соленое, консервы, колбасы, полуфабрикаты, хлебобулочные изделия, алкогольные и газированные напитки.
Врачи рекомендуют придерживаться основных принципов правильного питания, поскольку организм нуждается в поступлении качественных питательных веществ для восстановления суставной капсулы и, в частности, хряща.
Физиотерапия при остеохондрозе тазобедренного сустава
Физиотерапия сама по себе не лечит заболевание, она является лишь вспомогательным методом, который ускоряет лечение остеохондроза тазобедренного сустава, в целом облегчает состояние. Электрофорез улучшает регенерацию клеток и повышает проводимость нервных импульсов, магнитотерапия применяется для снятия напряжения и запуска обменных процессов, а лазерная терапия – для уменьшения воспаления.
Разновидности патологии
Хондропатии код по МКБ-10 присвоен М91-М94. Классификация заболевания включает несколько форм, и каждая имеет свои особенности течения и причины развития.
Болезнь Легга-Кальве-Пертеса
Болезнь Легга-Кальве-Пертеса поражает головку бедренной кости. Чаще диагностируется среди мальчиков в возрасте от 4 до 12 лет. Спровоцировать развитие болезни может полученная травма.
Первое время симптоматика отсутствует. Постепенно появляется боль, которая медленно опускается в область коленного сустава. В состоянии покоя симптомы практически отсутствуют, а после длительных нагрузок снова нарастают.
На заметку!
Ребенок может не обращать внимания на боль, но родители замечают, что движения тазобедренным суставом стали более ограниченными.
К симптомам этой формы хондропатии также можно отнести истощение мышцы в области тазобедренного сустава. Она становится очень худой, уменьшается в объеме.
Болезнь Келлера
Болезнь Келлера бывает двух типов. Первый тип поражает ладьевидную часть стопы. В процесс вовлекается либо одна, либо обе конечности. Симптомы:
- Хромота,
- Попытка наступать на наружную часть стопы,
- Боль, особенно по ночам,
- Отечность.
Второй тип этой формы патологии диагностируется среди девочек от 10 до 20 лет. Симптом – боль в области второго и третьего пальцев стопы. Она усиливается при ходьбе. Чтобы уменьшать нагрузку, болеющие люди стараются наступать на пятку, что приводит к развитию деформирующего артроза.
Болезнь Осгуда Шлаттера
Болезнь Осгуда-Шляттера – патология, поражающая бугристую часть большеберцовой кости. Это ведет к некротическому процессу. Заболевание чаще всего проявляется у детей до 18 лет, которые занимаются профессиональными видами спорта.
Один из симптомов – образование шишки, которая болит при пальпации. Она локализуется в подколенном пространстве.
Болезнь Хаглунда
Болезнь Хаглунда Шинца – тип хондропатии, при котором образуется шишка на задней поверхности пятки. Заболевание сопровождается появлением отечности, воспалительным процессом в сухожилиях.
Основной симптом – это боль, независимо от степени активности. Чаще возникает среди девушек подросткового возраста.
Симптомы остеохондроза тазобедренного сустава
Заболевание развивается медленно и постепенно. На первых стадиях не приносит дискомфорта, нет даже слабого или выраженного болевого синдрома. И только через несколько месяцев человек замечает первые спазмы и скованность движений. Боль нельзя назвать локальной – она может распространяться на спину, бедра или паховую область. Затем могут беспокоить отечность, онемение, ломота, хруст и слабость в ногах. Конечно, набор симптомов остеохондроза тазобедренного сустава зависит от степени тяжести и запущенности заболевания:
- 1 стадия.
Боль после физических нагрузок. Например, бега или долгих пеших прогулок. Проходит после отдыха. С помощью рентгена сложно выявить признаки разрушения хрящевых тканей. - 2 стадия.
Боль становится сильнее, возникает даже в состоянии покоя. После силовых тренировок или подъема тяжестей появляется хромота. На рентгене отлично видны всех деструктивные изменения, включая остеофиты. - 3 стадия.
Пациент регулярно испытывает боль, часто использует для ходьбы трость. Мышцы атрофируются, конечность с пораженным суставом укорачивается. Возможно, понадобится операция.
Диагностируется заболевание путем сбора жалоб, внешнего осмотра, неврологического обследования рефлексов и/или рентгена. В некоторых случаях к диагностике подключают такие методы, как УЗИ, МРТ и КТ.