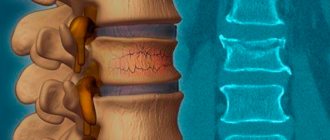
Оскольчатый перелом — один из сложных видов травм, при которой происходит раздробление кости с образованием трех и более отломков. Повреждение костной ткани может наступить в результате продольного или поперечного приложения силы на кость во время падений, автомобильных аварий, занятий спортом, производственных и бытовых несчастных случаев. Такой перелом считается опасным повреждением, поэтому требует незамедлительного оказания первой помощи и госпитализации.
Фото 1. Оскольчатые переломы часто требуют не только гипса, но и операции. Источник: Flickr (Kaitlyn Hodnicki).
Что такое оскольчатый перелом
Нарушение целостности кости с образованием нескольких осколков может происходить в любой части тела. Этот вид травмы по локализации делится на переломы костей черепа, позвоночника, нижних и верхних конечностей.
Чаще всего подвержены таким переломам длинные трубчатые кости:
- локтевая;
- плечевая;
- бедренная;
- лучевая;
- большеберцовая.
Эти кости часто страдают от переломов с образованием осколков в результате приложение большой силы – удара твердым предметом, падения с опорой на руку или ногу, ротации (например, при производственной травме с участием рабочего механизма).
Оскольчатые переломы черепа возникают при ударах по голове твердым предметом, падении сверху на голову тяжелого объекта.
Компрессионные переломы позвоночника с образованием осколков часто диагностируются в шейном отделе в результате несоблюдения техники безопасности. Нередко переломы шейного отдела позвоночника и тяжелые черепно-мозговые травмы случаются во время отдыха в незнакомых открытых водоемах при нырянии вниз головой с последующим столкновением с подводными объектами (корягами, камнями).
Причины травмы
Компрессионно-оскольчатый перелом позвоночника поясничного отдела не так просто получить. Такая форма травмы возникает, когда на тело оказывается слишком сильное давление и позвоночный столб как бы сжимается. Под действием сил позвонки не выдерживают и трескаются. Чем сильнее воздействие, тем выше вероятность, что отколется один или больше осколков.
Намного реже диагностируются повреждения из-за сильного скручивания или прямого удара в область будущей травмы.
Чаще всего от оскольчатого перелома страдают люди, занимающиеся экстремальными видами спорта, акробатикой, прыжками с парашютом. Получить повреждение можно, попав в автомобильную аварию.
Отличия и опасность оскольчатых переломов
Основное отличие оскольчатых переломов – значительное повреждение кости, при котором отломки могут смещаться. В этом заключается и главная опасность такой травмы – осколки кости при значительной подвижности разрывают мягкие ткани, магистральные кровеносные сосуды, нервы, сухожилия и кожные покровы.
Если травма приводит к смещению с близкой локализацией отломка к крупной артерии, то наличие осколка кости представляет угрозу жизни пострадавшего из-за кровопотери.
Обратите внимание! Оскольчатые переломы черепа со смещением чреваты повреждением оболочки головного мозга и серьезными осложнениями в виде неврологических нарушений, комы и вегетативного состояния, смерти мозга.
Многооскольчатые переломы нижних конечностей
Чаще всего встречается оскольчатый перелом бедра и голени. В первом случае для лечения чаще всего применяют специальное скелетное вытяжение, под которым пациент должен находиться не менее 2 месяцев. Но если данный перелом имеет смещения, которые требуют хирургического вмешательства, скелетное вытяжение пациенту назначают лишь после успешного проведения операции по сдвигу фрагментов костей и их скрепления вместе.
Скелетное вытяжение с помощью гиревого противовеса
Перелом голени могут носить легкий характер, и тогда осколки кости могут собрать вместе без операции, после чего накладывается гипс, который пациент носит 1-1,5 месяца. Если же перелом имеет сложную форму и голень сильно деформирована, не обойтись без хирургического вмешательства. Хирурги вправляют голень и фиксируют осколки сломанной кости при помощи винтов и пластины. И только затем больному накладывают гипс.
- Открытый перелом голени
Виды
Различаются оскольчатые переломы закрытые и открытые, внесуставные и внутрисуставные, со смещением осколков и без смещения.
Закрытый оскольчатый перелом
При таком виде травмы мягкие ткани и кожные покровы остаются целыми, хотя возможно внутреннее кровотечение из-за повреждения кровеносных сосудов осколками кости. Признаком закрытого перелома со скрытым кровотечением является образование гематомы и выраженный отек конечности.
Открытый оскольчатый перелом
Открытый перелом диагностируется, когда отделившийся фрагмент кости, значительно сместившись, разрывает мышцы, сухожилия и кожу, выходя наружу. При повреждении мягких тканей наблюдается сильное кровотечение.
Со смещением отломков и без
При значительном приложении силы на кость последняя может разделиться на несколько отломков. Если сила воздействия сочетается с изменением направления, то осколки могут смещаться относительно кости. Смещение осколков может произойти при несвоевременной иммобилизации травмированной конечности, при несоблюдении рекомендаций травматолога.
Значительная подвижность осколков осложняет лечение перелома, затрудняя репозицию – восстановление правильного положения фрагментов раздробленной кости.
Вне- и внутрисуставные переломы
При внутрисуставных травмах линия разлома кости полностью или частично проходит через полость сустава, что приводит к травме хрящевой ткани и разрыву суставной капсулы. Внесуставные переломы ограничиваются дистальными отделами трубчатых костей, не затрагивая суставную сумку.
Дополнительные осложнения
Вышеуказанный тип травмы может быть осложнен вывихом (например, конечности) или подвывихом. Также вместе со сломанной костью может существовать проблема растяжения связок или вовсе их разрыв.
Осколки могут нанести сильные повреждения внутри мягких тканей. Если человека передвигают или он передвигается самостоятельно, фрагменты сломанной кости могут разрывать нервные отростки и продолжать свое движение внутри мягких тканей, что приводит к дополнительным разрывам, разрезам и т.д.
На поврежденные нервы хирурги также могут накладывать швы или применять для их восстановления специальную пластику. Но случаются ситуации, когда поврежденные нервы невозможно восстановить и пациент остается инвалидом, например, приобретя на всю жизнь хромоту.
Причины возникновения
Как и другие виды травмы костной ткани, оскольчатые переломы бывают травматическими и патологическими. Первые вызваны внешним воздействием кинетической энергии, превышающей предел прочности кости: при ДТП, несчастных случаях, спортивных травмах.
Патологические переломы костей связаны с изменениями в структуре костной ткани под воздействием внутренних негативных факторов. Например, остеопороз – повышенная хрупкость костей – обычно провоцирует переломы шейки бедра у пожилых людей.
Обратите внимание! Снизить прочность костной ткани и увеличить риск перелома может туберкулез, остеомиелит, злокачественные опухоли и другие заболевания. При деминерализации костной ткани переломы возникают даже при относительно малых нагрузках на конечность.
Околосуставные переломы
Для околосуставных повреждений в области плечевого сустава характерными являются сочетания переломов хирургической шейки плеча, шейки и отростков (акромиального и клювовидного) лопатки, акромиального конца ключицы. Механизм образования этих повреждений связан с непрямой травмой (падение на плечо). Его можно представить двояко: 1) возникновение переломов отростков и шейки лопатки вследствие непосредственного давления головки плеча, хирургическая шейка которого ломается вслед за ними; 2) возникновение перелома акромиального конца ключицы и перелома шейки плеча от общего прямого действия силы на плечевой пояс.
Операция требуется только при переломовывихе головки плеча и переломе клювовидного отростка. Хорошие результаты дает лечение гипсовыми лонгетами на отводящей шине. Консолидация сопутствующих переломов лопатки и ключицы отмечена в сроки от 4 до 6 нед. На фоне перелома хирургической шейки плеча клинические симптомы повреждений соседних костей почти не проявляются.
Признаки оскольчатого перелома
Диагностика оскольчатого перелома возможна на основании внешних признаков, а также рентгенографии и компьютерной томографии поврежденной кости. Внешние признаки оскольчатого перелома:
- вынужденное неестественное положение руки/ноги;
- сильное кровотечение и открытая рана (при открытом переломе);
- крепитация (хруст в области перелома);
- деформация и/или патологическая подвижность конечности;
- денервация или сильная боль;
- отек поврежденной конечности;
- гематома в области повреждения.
Оскольчатые переломы трубчатых костей приводят к значительному ограничению подвижности при попытках пошевелить травмированной конечностью. При переломе костей таза, бедра или голени пострадавший не может идти, стоять или сидеть.
Как распознать перелом
Точное определение характера и тяжести перелома возможно после проведения рентгенологического обследования. Однако существуют признаки перелома, которые следует знать каждому, чтобы не усугубить повреждение костной и мягких тканей и облегчить состояние пострадавшего. Перечислим их.
- Боль, возникающая сразу после перелома и несколько ослабевающая в состоянии покоя. При малейшем движении или пальпации она усиливается.
- Нарушение опорно-двигательной функции кости.
- Деформация повреждённого органа: неестественное положение, искривление оси конечности, уменьшение её длины, отёк.
- Потрескивающий, хрустящий звук (крепитация) при ощупывании в связи с трением краёв отломков друг о друга.
- Наличие гематомы, подкожного кровоизлияния.
Первая помощь
При возникновении оскольчатого перелома, особенно открытого, необходимо срочно оказать пострадавшему первую помощь.
Обратите внимание! При открытом переломе запрещается самостоятельно двигать, вправлять или вынимать осколки кости. Это может делать только врач!
При подозрении на закрытый оскольчатый перелом необходимо:
- крепко зафиксировать конечность, обеспечив ей абсолютную неподвижность;
- при открытом переломе с кровотечением наложить шину или тугую повязку выше области травмы;
- приложить холод к месту повреждения;
- при выраженном болевом синдроме дать пострадавшему обезболивающий препарат.
При первой возможности проводится госпитализация больного в отделение травматологии или хирургии.
Реабилитация после травмы
Чтобы восстановление после оскольчатого перелома L1 позвонка или другого участка прошло успешно, нужно внимательно следовать рекомендациям врача ортопеда-травматолога
и не перегружать свое тело.
В первые полгода медики требуют носить корсет, а также назначают комплекс ЛФК, подобранный персонально под пациента. Серьезная активность исключена – есть опасность травмирования нервных корешков сместившимся позвонком.
Дальнейший курс реабилитации завит от того, что будет происходить в первые месяцы. Может потребоваться длительное восстановление с постепенным возвращением подвижности конечностям – некоторые пациенты заново учатся ходить. На поздних этапах назначается массаж, иглоукалывание и другие подобные методики физиотерапии.
Осложнения и последствия
Оскольчатый перелом дает серьезные негативные последствия для здоровья. Основная опасность заключается в смещении обломков кости с повреждением кровеносных сосудов, сухожилий и нервов. Это может привести к таким нарушениям:
- денервация (потеря чувствительности) конечности из-за повреждения нерва;
- ограничение подвижности руки или ноги из-за травмы сухожилия;
- инфицирование мягких и костных тканей при открытом переломе;
- нарушение кровоснабжения конечностей из-за повреждения крупного сосуда.
Правильная и своевременная медицинская помощь позволит свести к минимуму вероятность осложнений при оскольчатых переломах.
Какими могут оказаться последствия
Многооскольчатые переломы любой кости опасны. Люди, получившие такую травму, нуждаются в немедленном оказании соответствующей медицинской помощи. Осколки могут разрывать мягкие ткани и приводить к сильным кровопотерям. Если человеку не оказать вовремя первую медицинскую помощь, он может даже скончаться от сильной кровопотери.
Фрагменты сломанных костей могут разрывать сосуды и нервные отростки. Восстановить их можно не всегда. И тогда человек, скорее всего, останется инвалидом. Вследствие разрыва нервов также возможен паралич отдельных частей тела.
Особенности лечения оскольчатых переломов
Лечение оскольчатых переломов бывает консервативным и оперативным в зависимости от вида и тяжести травмы, ее локализации. Повреждение кости с образованием осколков без смещения позволяет хирургу или травматологу провести закрытую репозицию фрагментов – восстановление их анатомически правильного положения без хирургического вмешательства. После репозиции отломков делается рентгенография кости в области перелома и накладывается гипсовая повязка.
При открытых оскольчатых переломах производится санация раны с удалением сильно поврежденных и нежизнеспособных фрагментов кости. В тяжелых случаях показано хирургическое лечение переломов – остеосинтез с помощью металлических спиц, штифтов, пластин, трехлопастных гвоздей и других приспособлений. При повреждении нервов и кровеносных сосудов хирург восстанавливает целостность сосудистых стенок и нервных пучков.
Травмирование плечевого пояса и рук
Чаще всего травмируется верхняя часть тела
К наиболее распространенным переломам плечевого пояса и рук относятся следующие:
- сломанная ключица;
- сломанная плечевая кость;
- перелом костей предплечья;
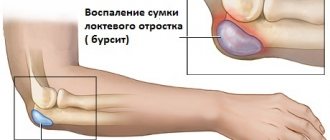
- сломанный локтевой отросток.
Перелом ключицы обычно носит закрытую форму и может усложняться лишь большим количеством осколков. Если количество последних значительно и их местоположение грозит нарушением целостности сосудов и артерий, то хирургами проводится оперативное хирургическое вмешательство, во время которого осколки собирают в единое целое при помощи специальных пластин, а также винтов и спиц. Далее накладывают кольца Дельбе и повязки Смирнова-Ванштейна. В случаях, когда смещение осколков минимальное, применяется закрытое сопоставление осколков. При этом больного помещают под наркоз.
Фиксация руки в неподвижном состоянии
В случаях, когда сломаны плечевая кость, кости предплечья или локтевой отросток, обычно не обойтись без операции. Если такой нужды нет, и результаты рентгена говорят о том, что можно произвести закрытое сопоставление фрагментов кости, то врачи всегда выбирают именно такой вариант. А после проведения необходимых манипуляций, травмированную кость надежно фиксируют, пока она не заживет.
Но если перелом осложнен и требует немедленного вмешательства хирургов, то пациенту восстанавливают целостность костей при помощи хирургических приспособлений: спиц, металлических пластин, болтов, штифтов и винтов во время операции.
Профилактические меры
Сложные случаи оскольчатых переломов трубчатых костей приводит к изменению длины нижней конечности. Эта деформация может привести к плачевным последствиям для здоровья человека – искривлению позвоночника, нарушению походки, заболеваниям внутренних органов.
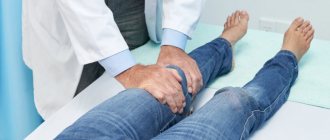
Фото 2. Реабилитация должна проходить под контролем специалиста. Источник: Flickr (Exogen).
Для сохранения нормальной длины ног используются специальные аппараты, требующие долгого курса реабилитации.
Большинство случаев оскольчатых переломов требует квалифицированной помощи хирурга, травматолога, невролога и ортопеда. Специалисты должны оценить тяжесть повреждения костей, тканей, нервов и сосудов, и выбрать правильную тактику лечения.
Чтобы избежать осложнений и восстановиться быстро, нужно следовать рекомендациям врача – соблюдать постельный режим, носить гипсовые повязки и другие фиксирующие приспособления, заниматься ЛФК и проходить курсы физиотерапии.
Период реабилитации
Чаще всего многоосколочные переломы требуют хирургического вмешательства, а соответственно и период восстановления после такого лечения будет более сложным и длительным. Если проводилась операция по сбору фрагментов в единое целое, и для их скрепления хирурги применяли специальные крепежные элементы, то на протяжении всего периода восстановления больному выписывают прием обезболивающих препаратов. Они предназначены для снятия боли, которая может возникать в теле у больного не только от самой полученной травмы, но и вследствие присутствия инородных предметов (пластин, спиц) в теле.
Когда результаты рентгена покажут, что больной готов к следующему этапу периода восстановления (на поврежденной кости должно начаться образование костного нароста), ему снимут гипс или уберут скелетное вытяжение, после чего назначат регулярное посещение физиотерапевтических процедур, в частности электрофореза. Последний способствует ускоренному заживлению костной ткани.
В среднем период полного восстановления при получении осколочных переломов может составлять от 1 года до 2 лет.
После вышеуказанного вида повреждения костей не стоит слишком торопиться, пытаясь полноценно нагружать травмированный участок. Нагрузки должны быть минимальными и возвращаться к нормальному функционированию (например, сломанной ногой), нужно постепенно, чтобы не усугубить ситуацию и не получить повторный перелом.
Введение
Эпи- и метаэпифизарные переломы костей коленного сустава относятся к тяжелым повреждениям опорно-двигательного аппарата из-за значительного нарушения функции конечности и представляют на сегодняшний день серьезную проблему травматологии и ортопедии. За последние годы отмечается увеличение числа пострадавших с внутри- и околосуставными переломами костей коленного сустава, большинство которых являются оскольчатыми, что объясняется как увеличением числа высокоэнергетических травм при дорожно-транспортных происшествиях и кататравмах, так и увеличением числа больных, страдающих сопутствующим остеопорозом [1, 3]. Старение населения, сенильный и постменопаузальный остеопороз обусловливают резкое увеличение числа пострадавших с повреждениями дистального отдела бедренной и проксимального отдела большеберцовой кости в пожилом и старческом возрасте [1]. Развитие гипостатической пневмонии, пролежней, невозможность длительного пребывания на скелетном вытяжении, сопутствующие соматические заболевания вынуждают травматологов отказываться от консервативных методов лечения и чаще оперировать пациентов с целью их скорейшей активизации [7, 8, 10]. Сложные многооскольчатые внутри- и околосуставные переломы костей коленного сустава на фоне сопутствующего остеопороза создают определенную проблему выбора наиболее эффективного способа оперативного лечения [4]. Применение средств погружного остеосинтеза сопровождается необходимостью использовать массивный фиксатор, осуществить значительный по протяженности хирургический доступ для адекватной репозиции костных отломков, что вызывает травматизацию окружающих перелом мягких тканей в ходе операции, сопровождается кровопотерей, дополнительно ухудшает кровоснабжение зоны перелома, обусловливает нарушение венозного и лимфатического оттока из области повреждения и в результате приводит к замедленной консолидации, несращению перелома, образованию ложного сустава, развитию оститов и остеомиелитов [5, 9, 11].
В настоящее время около- и внутрисуставные переломы костей коленного сустава требуют оперативного лечения с целью восстановления поврежденной суставной поверхности и нормальной оси конечности. На основании нашего опыта лечения данных видов повреждений наиболее предпочтительным является метод чрескостного остеосинтеза с использованием стержневых и спице-стержневых аппаратов оригинальной конструкции. Указанный метод позволяет осуществлять малотравматичный остеосинтез без иммобилизации поврежденного сустава, операция занимает значительно меньше времени и сопровождается значительно меньшим количеством гнойно-инфекционных осложнений.
Целью настоящего исследования являлся анализ результатов лечения внутри- и околосуставных переломов костей коленного сустава у пациентов, которым была выполнена операция чрескостного остеосинтеза аппаратами конструкции А.И. Городниченко.
Материал и методы
В клинике травматологии и ортопедии с 1997 г. оперированы 105 пациентов с внутри- и околосуставными переломами костей коленного сустава. С переломами дистального отдела бедренной кости было 42 больных, проксимального отдела большеберцовой кости — 63 пострадавших. Следует отметить, что из 105 пострадавших у 22 (21%) имелись множественные и сочетанные повреждения, среди которых ведущее место занимала черепно-мозговая травма — 13 (59,1%). У 11 (50%) пострадавших отмечались переломы других сегментов (кроме коленного сустава). У 9 пострадавших операция чрескостного остеосинтеза была выполнена с двух сторон, поэтому у 105 пациентов осуществлено 114 оперативных вмешательств с применением стержневого и спице-стержневого аппаратов конструкции А.И. Городниченко.
Стержневой аппарат относится к односторонним многоплоскостным аппаратам внешней фиксации и состоит из двух опорных пластин с продольными прорезями, в которых установлены распорные рамки со стяжными болтами и держателями стержней. Пластины и распорные рамки аппарата изготовлены из высокопрочного рентгенопрозрачного углепластика, применяемого в оборонной и аэрокосмической промышленности, который позволяет контролировать точность закрытой репозиции во всех проекциях как в процессе оперативного вмешательства, так и в послеоперационном периоде. Кроме того, наличие углепластиковых элементов значительно снижает вес конструкции. Аппарат позволяет вводить стержни, руководствуясь исключительно характером перелома и не ограничивая хирурга в выборе плоскости и угла введения стержня, причем не только в пределах ширины корпуса аппарата, но и вне его благодаря наличию специальных выносных кронштейнов. Держатели стержней в аппарате свободно перемещаются и самоустанавливаются в процессе репозиции, не препятствуя устранению всех видов смещений костных отломков, поэтому они были названы «плавающими» [2]. Аппарат обеспечивает взаимное репонирование костных отломков по 6 степеням свободы, а после репозиции затяжкой двух гаек на каждом держателе стержня фиксируются все 6 степеней свободы, что обеспечивает прочную и стабильную фиксацию костных отломков до полной консолидации перелома.
Спице-стержневой аппарат состоит из основы в виде стержневого аппарата, а также двух соединенных друг с другом выносных кронштейнов, фиксирующихся к корпусу аппарата на одном из его концов и образующих полукольцо. На конце корпуса и свободном конце полукольца установлены фиксаторы, расположенные в одной плоскости и выполненные в виде спицедержателей со спиценатягивателями, позволяющими регулировать степень их натяжения и создавать встречно-боковую компрессию костных отломков.
Метод малотравматичен, технически прост, позволяет оперировать в первые сутки после поступления больного в стационар и не требует длительной предоперационной подготовки. Нами применен принципиально новый подход к лечению переломов коленного сустава с использованием стержневого аппарата внешней фиксации. При чрескостном остеосинтезе переломов дистального отдела бедренной кости применялись канюлированные спонгиозные стержни со специальной резьбой для введения в мыщелки через небольшие разрезы, которые сводят к минимуму риск оперативного вмешательства и кровопотери. Стержень выполнен полым для размещения в нем спицы, имеет канавки для выдавливания костной стружки, самонарезающуюся резьбовую часть и упорный буртик для компрессии костных отломков по линии перелома. Применение данного стержневого аппарата малотравматично, операция занимает меньше времени, чем при использовании погружного остеосинтеза и спицевых аппаратов, при этом исключается риск повреждения сосудисто-нервных стволов благодаря его одностороннему расположению, а создаваемая стабильная фиксация позволяет начинать активизацию пациентов в раннем послеоперационном периоде. Наш опыт показал простоту и безопасность остеосинтеза данным аппаратом, минимальную травматичность операции и высокую стабильность фиксации костных отломков даже у пациентов с остеопорозом.
Показаниями к остеосинтезу аппаратами внешней фиксации конструкции А.И. Городниченко являлись открытые и закрытые переломы костей коленного сустава типов 33А2,3, 41А2,3, 33В1,2, 41В1,2, 33С1,2,3 и 41С 1,2,3 по классификации АО/ASIF [6].
Все оперативные вмешательства производили на ортопедическом столе под контролем электронно-оптического преобразователя. Репозицию перелома, как правило, проводили закрыто и только при многооскольчатых внутрисуставных переломах типа С3 использовали открытую репозицию с целью более точного восстановления конгруэнтности суставных поверхностей. Количество вводимых стержней определяли в зависимости от характера перелома и наличия сопутствующего остеопороза. В область мыщелков бедренной или большеберцовой кости вводили 3 спонгиозных стержня, 2 из которых располагали на одном уровне и крепили в одной распорной рамке. В диафиз бедренной или большеберцовой кости вводили по 3 кортикальных стержня. Окончательную репозицию достигали на операционном столе, чему в значительной мере способствовало наличие основных элементов аппарата, выполненных из рентгенопрозрачного углепластика. Для усиления жесткости фиксации и повышения стабильности остеосинтеза использовали методику введения стержней под углом 30° к перпендикуляру, проведенному к плоскости кости, что обеспечивает увеличение жесткости фиксации в аппарате в 1,7 раза при осевой нагрузке. С помощью средств инструментальной репозиции в послеоперационном периоде возможно устранение незначительных смещений костных отломков, остающихся после ручной репозиции.
В послеоперационном периоде дополнительная иммобилизация не требовалась. Особое значение придавали восстановительному лечению больных после операции. Пассивные движения в оперированном суставе разрешали с первых суток после операции, активные — по мере уменьшения болей — на 3-4-е сутки. С целью профилактики тромбоэмболии применяли низкомолекулярные гепарины и эластичное бинтование нижних конечностей в пред- и послеоперационном периоде. Пациенты с сопутствующим остеопорозом получали комплексное лечение с применением препаратов кальция, витамина D3 и группы бисфосфанатов. Стабильность фиксации стержневого аппарата конструкции А.И. Городниченко даже у пациентов с остеопорозом позволяла разрабатывать движения в оперированном суставе в ближайшие дни после операции, что являлось профилактикой развития гиподинамических осложнений, контрактур и деформирующего артроза.
Результаты и обсуждение
Консолидация переломов достигнута во всех наблюдениях. Вторичного смещения отломков в аппарате не наблюдали. Средний срок фиксации составил 13,9 нед. Полную нагрузку на оперированную ногу разрешали через 4-6 нед при околосуставном переломе и через 12 нед при внутрисуставном переломе. Пациентов выписывали из стационара на 10-12-е сутки с момента операции. Демонтаж аппарата производили в амбулаторных условиях или больных госпитализировали в стационар на один день. Из осложнений в 5 наблюдениях отмечалось воспаление мягких тканей вокруг стержней, не потребовавшее повторного проведения последних, которое удалось купировать с помощью применения ультрафиолетового облучения и местного введения растворов антибиотиков. По нашему мнению, возникшее осложнение связано с избыточным жировым слоем у тучных больных, причем все они страдали сопутствующим сахарным диабетом.
С целью иллюстрации полученных результатов приводим клиническое наблюдение.
Больной Д.,
53 лет, поступил в стационар с жалобами на боли в правой голени и правом коленном суставе через 2 ч после травмы в результате дорожно-транспортного происшествия. Доставлен бригадой скорой медицинской помощи, перелом временно фиксирован лестничной шиной. При осмотре отмечаются отек правого коленного сустава и верхней трети голени, болезненность при пальпации и положительный симптом баллотации правого надколенника. После клинико-рентгенологического обследования установлен диагноз: закрытый внутрисуставной чрезмежмыщелковый перелом правой большеберцовой кости со смещением отломков, тип 41С1 (рис. 1, I).
Рисунок 1. Рентгенограммы больного Д. в прямой (а) и боковой (б) проекциях. I — внутрисуставной чрезмыщелковый перелом правой большеберцовой кости со смещением отломков, тип 41C1.
Сосудистых и неврологических расстройств в дистальных отделах правой нижней конечности не выявлено. При поступлении произведена анестезия места перелома, при пункции правого коленного сустава получено 60 мл крови с примесью жира, выполнена внешняя иммобилизация конечности гипсовой лонгетной повязкой.
На следующий день под наркозом произведена операция: закрытая репозиция и чрескостный остеосинтез правой большеберцовой кости стержневым аппаратом конструкции А.И. Городниченко. Через разрезы кожи и мягких тканей по передневнутренней поверхности правой голени длиной до 8 мм введено три спонгиозных стержня в мыщелки большеберцовой кости и три кортикальных стержня в диафизарную часть. После фиксации проксимальных стержней в аппарате под контролем электронно-оптического преобразователя произведена закрытая репозиция с помощью съемных рукояток с последующей стабилизацией дистальных стержней (рис. 1, II).
Рисунок 1. Рентгенограммы больного Д. в прямой (а) и боковой (б) проекциях. II — после остеосинтеза правой большеберцовой кости стержневым аппаратом конструкции А.И. Городниченко. Кожа вокруг стержней ушита одиночными швами.
Послеоперационное течение без осложнений, проводили регулярные перевязки с обработкой кожи вокруг стержней растворами антисептиков и сменой асептических повязок. Швы вокруг стержней сняты через 12 дней после операции, и пациент выписан на амбулаторное лечение с рекомендациями по дальнейшему восстановительному лечению. После консолидации перелома через 100 дней произведен демонтаж аппарата (рис. 1, III).
Рисунок 1. Рентгенограммы больного Д. в прямой (а) и боковой (б) проекциях. III — после консолидации перелома и демонтажа аппарата через 100 дней. Движения в правом коленном суставе перед демонтажем аппарата от 0 до 140° (рис. 2).
Рисунок 2. Внешний вид больного Д. перед демонтажом аппарата.
Заключение
Полученные нами результаты лечения внутри- и околосуставных переломов костей коленного сустава с использованием стержневого и спице-стержневого аппаратов конструкции А.И. Городниченко позволяют говорить об их высокой эффективности — создании стабильного остеосинтеза, позволяющего сохранить функцию поврежденного сустава на протяжении всего периода лечения, и полное восстановление трудоспособности пациентов. Комплексное лечение больных старшей возрастной группы с сопутствующим остеопорозом должно включать применение препаратов кальция, витамина D3 и группы бисфосфанатов, что способствует не только увеличению стабильности остеосинтеза, но и профилактике возникновения новых переломов другой локализации. Благодаря конструктивным особенностям аппаратов внешней фиксации и простоте хирургической методики данный способ является методом выбора при лечении внутри- и околосуставных переломов коленного сустава и может быть рекомендован для широкого использования в травматологических стационарах.
Таким образом, лечение внутри- и околосуставных переломов коленного сустава с использованием аппаратов А.И. Городниченко в связи с малой травматичностью и непродолжительным временем операции, а также высокой эффективностью (создание стабильного остеосинтеза) является методом выбора, особенно у пациентов с сопутствующим остеопорозом.
Закрытая атравматичная и надежная фиксация костных отломков позволяет раньше активизировать больных, улучшить качество их жизни, сократить длительность стационарного лечения и свести к минимуму возможность гиподинамических осложнений, что в совокупности с многократным использованием всех узлов и деталей аппарата имеет большое экономическое значение.
Метод дает возможность не только начать раннее восстановительное лечение пострадавших, сохранив активную двигательную функцию поврежденного сустава с первого дня после операции и на протяжении всего периода лечения, но и улучшить функциональные результаты лечения при внутри- и околосуставных переломах коленного сустава.