Достаточно редко встречается нарушение статики шейного отдела позвоночника. Это отклонение может серьезно навредить организму пациента, вызывая не только явные визуальные симптомы, но и дискомфорт с болезненными ощущениями. Нужно вовремя диагностировать проблему, чтобы полностью вылечить и исправить отклонение. Если заболевание выявляется на ранних сроках, то вероятность полного исправления велика.
Отдел, где принято находиться шее у любого человека состоит из 7 основных позвонков, способных обеспечивать необходимое движение голове. Еще эти позвонки соединяют череп с позвоночным столбом благодаря затылочному комплексу. Природа зародила в человеке межпозвоночные диски, чтобы позвоночный столб мог выполнять функции статического типа. Вся система имеет определенную целостность, которая и обеспечивается размещением этих составляющих в определенном порядке. В том случае если нарушить состояние дисков, выявляется и нарушение статики отдела шеи. В зависимости от степени нарушения, выявляются остеофиты – наросты костной ткани.
Симптомы дистрофических изменений шейного отдела позвоночника
Дегенеративные изменения шейного отдела происходят в организме медленно и в ходе своего развития начинают манифестировать себя следующими симптомами:
- Вы начинаете страдать болями в голове непонятной этимологии.
- Вас мучает блуждающая боль в плечах и позвоночных суставах.
- Вы чувствуете снижение диапазона подвижности шеи. Не можете полностью повернуть голову направо или налево.
- Есть постоянное ощущение “окаменения” в плечах.
- Иногда возникает чувство онемения в руках, и нужно постоянно разминать конечности.
- Возникают регулярные прострелы.
- На ощупь ощущается припухлость на загривке.
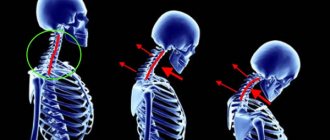
- Вы замечаете у себя искривление позвоночника, сутулость, шейный лордоз.
Иногда шейный остеохондроз может стать причиной головокружений и даже обмороков. Известно, что в шейном отделе позвоночника проходят артерии. При остеохондрозе артерии могут зажиматься и провоцировать боль в голове и головокружения. Но такое явление в практике врачей встречается достаточно редко. Чаще всего головокружения у людей вызваны сосудистыми проблемами, заболеваниями ЛОР-органов, инсультами, вестибулярными анемиями.
Что такое дегенеративно-дистрофические изменения позвоночника?
Как в кругу обычных пациентов, так и в медицинском информационном пространстве принято понятие дегенеративно-дистрофических изменений шейного отдела приравнивать к термину «остеохондроз», что не совсем верно. Остеохондроз является лишь одной из форм проявления процесса дегенерации в позвоночных структурах. Но зачастую на это состояние списываются многие симптомы, которые с этой формой дегенеративного изменения позвоночника совершенно не связаны. Например, шейный остеохондроз никак не связан с вестибулярным анализатором и не влияет на систему внутреннего уха. Списывать на него болевые симптомы в области уха не всегда правильно.
Первичный прием НЕВРОЛОГА
ВСЕГО 1800 рублей!
(подробнее о ценах ниже )
Ношение корсета и проведение массажа
Что делать, если болит шея? Людям с таким состоянием лучше всего использовать специальные корсеты, которые помогут избежать возможного смещения позвонков и сохранят правильное положение позвоночника при ходьбе. Также хорошего эффекта можно добиться при использовании курсового массажа и лечебной физкультуры, которая помогает укреплять мышцы и усилить связки. Пациент должен правильно организовать свое рабочее место и выбрать хороший ортопедический матрас для сна.
Проблемы с положением позвонков – серьезная патология, которая нуждается в профессиональном лечении. Лишь своевременная помощь лечащего врача и правильное лечение помогут предотвратить проведение операции и избежать ухудшения состояния и появления сильной боли.
Причины болезни
Шейные, поясничные, грудные, крестцовые области позвоночника могут стать мишенями дегенеративно-дистрофических процессов в позвоночнике. Многие ученые считают, что это своеобразная плата человека за его прямохождение. Из-за нагрузки, которую получает позвоночник ежедневно, со временем в пульпозном ядре межпозвоночных дисков снижается содержание гиалуроновой кислоты и связанной воды. Также происходит разрушение коллагеновой сети. В результате этого ядро теряет свойства геля, и диск начинает истончаться и терять эластичность. Происходит процесс ослабления силы сцепления между коллагеновыми пластинами фиброзного кольца. Все это становится причинами трещин и разрывов в нем. Кроме этого, из-за нехватки питания рядом с позвонками начинают откладываться соли извести. Происходит выделение газа (азота) из вещества диска, так называемый вакуум-феномен. Краевые части диска выпячиваются за пределы тел позвонков, формируя протрузии.
Функциональное нарушение работы позвоночника
Для того, чтобы понять, в чем заключается функциональное нарушение позвоночника, необходимо узнать о том, какие именно функции выполняет эта часть опорно-двигательного аппарата. Они включают в себя:
- опорную функцию – позвоночник создает надежный каркас для всего тела;
- амортизационная – за счет физиологических изгибов и хрящевых межпозвоночных дисков происходит равномерное распределение физической нагрузки во время движения тела человека;
- обеспечение прямохождения – между последним поясничным и первым крестцовым диском располагается условный центр тяжести человеческого тела, который позволяет ходить на двух ногах;
- защитная – внутри каждого позвонка есть овальное отверстие, образующее стенки спинномозгового канала, в нем располагается спинной мозг, отвечающий за иннервацию всего тела;
- двигательная – за счет гибкости и подвижности позвоночный столб позволяет совершать различные движения телом (наклоны, повороты, скручивания и т.д.).
Обеспечение статистки, т.е. определённой ограниченности движений и стабильности положения тел позвонков относительно друг друга – это еще одна важная функция, но не позвоночного столба, а располагающегося вдоль него мышечного каркаса спины, связочного и сухожильного аппарата. Если он подвергается экстремальным физическим нагрузкам, воспалению, растяжению и другим негативным видам воздействия, то происходит изменение алгоритма его работы. Мышечный каркас спины утрачивает способность удерживать позвоночный столб в определённом положении. При растяжении связок позвоночника и возникновении в их структуре рубцовых деформаций возникает нестабильность положения тел позвонков. Чаще всего нарушение работы позвоночника носит вторичный характер – развивается на фоне длительно протекающих заболеваний дегенеративного и деформационного характера.
Лечение нарушения статики без сопутствующей терапии этих болезней невозможно. Поэтому на начальной стадии диагностики важно установить все возможные причины и провести полное обследование состояния не только позвоночного столба, но и окружающих его мягких тканей.
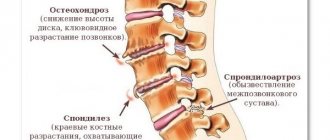
Разновидности дегенеративных изменений позвоночника
К дегенеративным изменениям шейного отдела позвоночника в медицине относят:
- остеохондроз, который может проявляться дегенерацией межпозвоночного диска, протрузиями диска, их обызвествлением и вакуум-феноменом, спондилолистезом, грыжей Шмоля;
- спондилез, болезнь Форестье;
- грыжа межпозвоночного диска или экструзия;
- спондилоартроз — артроз межпозвонковых суставов (фасеточный синдром), синдром Бострупа;
- гипертрофия желтой связки;
- стеноз позвоночного канала.
Наиболее часто неврологи диагностируют своим пациентам такое дегенеративное патологическое изменение, как остеохондроз. Термин «остеохондроз » был предложен двумя неврологами Брандоном и Попелянским в середине 20 века и в дальнейшем был широко популяризирован в советской медицине. Сам по себе остеохондроз означает воспалительный процесс и дегенеративные изменения хрящей позвоночника. Данное изменение носит хронический характер и с возрастом, рано или поздно, развивается у всех людей. Большинство жителей Санкт-Петербурга, если они сделают МРТ позвоночника после 40 лет, обнаружат у себя хотя бы незначительные признаки остеохондроза.
Previous Next
Регулярное смещение позвонков
При двигательной активности это провоцирует минимальное смещение положения позвонков в горизонтальной плоскости. Такая подвижность обусловлена особенностью строения связочного аппарата. С передней и задней стороны он скреплен крепкими продольными связками, которые помогают сохранять его положение во время наклона. С боковых сторон расположены только межпозвонковые сухожилия, прочность которых слишком мала для удержания нормальной статики.
Часто регулярные смещения позвонков приводят к остеохондрозу, который развивается на протяжении нескольких лет. Самым опасным является то, что на протяжении всего времени больной не ощущает никаких симптомов и чувствует себя нормально.
Стадии заболевания
Стадирование дегенеративных заболеваний позвоночника носит весьма условный характер, поскольку в данную группу входят различные формы дегенераций. В медицинской литературе наиболее часто принято выделять 3 стадии процесса прогрессирования:
- дисфункция — появление процессов, ведущих к разрыву фиброзного кольца;
- нестабильность — потеря диском своей стабильности и изменение его высоты и положения;
- рестабилизация — ответная реакция организма на нестабильность дисков в виде процесса формирования костных наростов (остеофитов) и сужения спинного канала.
Диагностика
Диагностикой заболеваний спины занимается врач-невролог. При подозрении на дегенеративно-дистрофические заболевания в шейном отделе он выдает направление на МРТ шейного отдела позвоночника. Поскольку дегенерация, как правило, не носит локальный характер, а затрагивает весть позвоночный столб, врачи часто назначают комплексное томографическое обследование спины — МРТ всего позвоночника. При шейном остеохондрозе с симптомами головокружений невролог может заподозрить синдром шейной артерии и назначить больному МРТ шейного отдела позвоночника и МРТ сосудов шеи, чтобы оценить состояние шейных артерий и вен.
Что покажет МРТ при дегенеративных изменениях позвоночника?
МР-картина дистрофических изменений в шейной области спины врачам на снимках будет видна по ряду ярких признаков:
- по темному цвету дисков, поскольку при дегенеративных процессах вода из дисков уходит;
- уменьшение высоты диска;
- присутствие остеофитных шпор в зоне краев замыкательных пластин;
- пролабирование диска в трубчатое вещество позвонка;
- смещение вышележащего позвонка по отношению к нижележащему;
- жировая дегенерация внутри тел позвонков.
| Услуга | Цена по Прайсу | Цена по Скидке Ночью | Цена по Скидке Днем |
| с 23.00 до 8.00 | с 8.00 до 23.00 | ||
| МРТ шейного отдела позвоночника | 3300 руб. | 2690 руб. | 2990 руб. |
| МРТ сосудов шеи (МР ангиография шеи) | 3300 руб. | 2690 руб. | 2990 руб. |
| МРТ краниовертебрального перехода | 3300 руб. | 2690 руб. | 2990 руб. |
| МР-артериография шеи | 3300 руб. | 2690 руб. | 2990 руб. |
| МРТ шейного отдела с контрастом | от 6300 руб. | ||
| МРТ головного мозга и шеи | 6600 руб. | 5380 руб. | 5980 руб. |
| Комплексное МРТ обследование сосудов головного мозга и шеи | 6600 руб. | 5380 руб. | 5980 руб. |
| Комплексное обследование шеи (МРТ шейного отдела и МР-ангиография) | 6600 руб. | 5380 руб. | 5980 руб. |
| Прием невролога | 1800 руб. | бесплатный после МРТ | бесплатный после МРТ |
| Комплексная диагностика шеи (МРТ шейного отдела позвоночника, МРТ сосудов шеи, УЗДГ сосудов шеи, УЗИ щитовидной железы и мягких тканей шеи, консультация невролога) | 13200 руб. | 9500 руб. | 9500 руб. |
| Введение контраста (по весу пациента) | от 4000 до 6000 руб. |
Нарушение кровообращения при статической дисфункции позвоночника
Любые статические нарушения позвоночника приводят неизменно к тому, что меняется функциональность целого ряда систем:
- нарушается движение крови по магистральным кровеносным сосудам, которые располагаются внутри и снаружи позвоночника;
- изменяется процесс диффузного питания хрящевой ткани межпозвоночных дисков, за счет чего они обезвоживаются и утрачивают свою работоспособность, развивается грыжа позвоночника;
- нарушается физиологическая осанка;
- деформируется грудная клетка;
- меняется положение сердца, легких, органов брюшной полости;
- возникает дисфункция кишечника и мочевого пузыря (может появиться недержание мочи и кала);
- формируются застойные явления в лимфатической системе.
При нарушении статической функции позвоночника страдают все без исключения органы и системы человеческого тела, поскольку спинной мозг, располагающийся в спинномозговом канале, отвечает за иннервацию всех участков. При любой деформации спинномозгового канала возникают серьезные неврологические проблемы.
Процесс нарушения кровообращения позвоночника зависит от степени деформации. Если смещение позвонков незначительное, то артерии внутри спинномозгового канала не ущемляются и продолжают в полной мере снабжать кровью структуры спинного мозга и отходящих от него корешковых нервов. Если нарушение осанки и смещение позвонков значительное, то могут возникать участки ишемии. Развивается спинальный инсульт с парализацией отдельных участков тела, изменением работы внутренних органов.
Лечение
60% людей в возрасте 35 лет и старше имеют серьезные формы дегенеративных изменений позвоночника, которые значительно ухудшают качество их жизни и требуют обращения к врачам. Лечением дегенеративно-дистрофических заболеваний шейного отдела позвоночника занимается врач-невролог. В основном такие изменения в шейном отделе от врача потребуют либо процедурной терапии (капельницы, иглоукалывание, плазмотерапия) и фармакологического лечения, либо физиотерапии (массаж, мануальная терапия, рефлексотерапия, разгрузочное лечение на основе вытяжения позвоночника, вибростимуляция, ЛФК). Если пациент пришел на прием к неврологу с сильным болевым синдромом, доктор скорее всего предложит сделать лечебную блокаду или начать принимать обезболивающие или противовоспалительные медикаменты. Нужно понимать, что медицинская блокада не является методом терапии, она только помогает снять боль в спине, чтобы начать системное лечение. Лечебные мероприятия при дегенеративно-дистрофических изменениях в позвоночнике нацелены прежде всего на замедление дегенерации и улучшение процесса питания межпозвоночных дисков и позвонков.
Остеофиты и вывихи
При проявлении проблем, часто диагностируется болезнь, при которой позвонок повергается вывиху. Диски не просто уходят от нужного положения, но и перекручиваются. Часто позвонки не заходят за диск, чем облегчают работу врачу. Доктор без проблем вправляет все, что необходимо пациенту. Но если ситуация подразумевает заход одного позвонка за такой же, то пациенту требуется серьезная и быстрая помощь. Нервные волокна защемляются, а кровеносная система прекращает эффективно выполнять свою функцию. Может произойти кровоизлияние в спинной мозг и даже летальный исход.
Если вывих не слишком серьезный, то пациент испытывает проблемы с дыханием и глотанием, а также резкие боли в затылке.
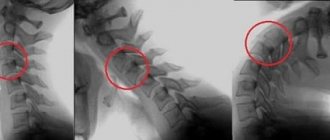
В том случае если статика ухудшается в результате появления специфических наростов в костной ткани, то такая болезнь имеет название остеофит. Причин возникновения может быть несколько. Это серьезные нагрузки на шею. Пациент испытывает неприятные ощущения, а именно сильную головную боль, двигательная функция существенно нарушается. Диагностировать такую патологию можно, обратившись в медицинское учреждение, где врач сделать рентгеновское обследование. Эти наросты обязательно будут видны на рентгене. Опытный врач способен прощупать их при пальпации.
Профилактика
В качестве профилактических мер по поддержанию здоровья своей шеи и спины неврологи медицинских центров СПб рекомендуют:
- избегать статических поз;
- плавать в бассейне и поддерживать спину физическими упражнениями;
- следить за уровнем витамина В12 в крови и употреблять в пищу витамин В-содержащие продукты.
Возрастным пациентам будет показано в зависимости от стадии дегенеративных изменений в шейном отделе:
- делать МРТ позвоночника раз в год, чтобы отслеживать скорость дистрофических изменений;
- проходить 1-2 раза в год курс плазмотерапии позвоночника;
- делать курс лечебного массажа воротниковой зоны, ЛФК, мануальной терапии;
- делать сезонную (весна — осень) процедуру капельной витаминизации организма.
Автор: Шогенов Рамиш Курбанович
Невролог с 10-летнем стажем
В настоящее время спинальная нестабильность (М 53.2) является одной из наиболее часто встречаемых проблем позвоночника, с которыми пациенты обращаются за помощью в амбулаторные медицинские учреждения.
Нестабильность шейного отдела позвоночника (ШОП) представляет собой появление дополнительных степеней свободы при сгибании или разгибании, когда мышечно-связочный аппарат шейно-воротниковой зоны не способен обеспечить движения семи шейных позвонков как единого целого [9]. История изучения феномена нестабильности началась еще в 30-40-е годы XX века, когда исследователи стали уделять большое внимание вопросам остеохондроза и особенно нарушению фиксационной способности дистрофически измененного позвоночника. Впервые термин «нестабильность» был введен А. Ferguson в 1934 г., однако на протяжении многих лет сущность этого понятия многие авторы определяли по-разному [20]. Первые мнения о причинах нестабильности позвоночника были высказаны зарубежными авторами. Например, Р. Hirsch в 1948 г. связывал возникновение подобной патологии с частичным или полным разрывом волокон задних отделов фиброзного кольца межпозвонкового диска [27]. А. Farfan рассматривал нестабильность межпозвонковых сегментов как результат поражения хотя бы одного из следующих опорных компонентов: диска, одного или обоих дугоотросчатых суставов.
Вторая волна изучения данного феномена, связанная с именами отечественных исследователей, поднялась в 70-е годы прошлого столетия. Так, по мнению Л.Я. Цивьяна, «сегментарная нестабильность — это одно из наиболее ранних функциональных особенностей дегенерации дисков, характеризующихся появлением несвойственных им движений вперед и назад, и проявляющихся рентгенологически смещением вышележащего позвонка кпереди при сгибании и кзади при разгибании» [22].
Г.С. Юмашев определял нестабильность как избыточное скольжение позвонков в сагиттальной плоскости более чем на 2 мм по отношению к друг другу, сопровождающееся болевым синдромом из-за натяжения обильно иннервируемых суставных сумок [26]. История вопроса нестабильности позвоночника связана и с такими именами, как А.И. Осна, Н.И. Хвисюк, Г.В. Павелеску, Я.Ю. Попелянский и др. [20]. Но предметом интереса, как правило, являлся поясничный отдел позвоночника. Лишь позже исследователи обратили внимание на нестабильность ШОП и ее последствия.
Наряду с изучением патологии статокинетической функции ШОП, врачи обращали внимание и на особенности гемодинамики в позвоночных артериях (ПА), расположенных в костном канале поперечных отростков шейных позвонков. И первым, кто оценил значимость патологической подвижности позвонков шейного отдела, затронув вопрос об интранатальном повреждении ШОП, клинических особенностях патологии, возрастных рамках наиболее яркого проявления сосудистых расстройств, стал А.Ю. Ратнер [10, 14].
В настоящее время известно, что острые и хронические дислокации верхних шейных позвонков приводят к острой и хронической травматизации ПА с соответствующими нарушениями крово- и лимфообращения в вертебрально-базилярной системе (ВБС). Нарушение статики шейных межпозвонковых сегментов сопровождается поражением каудальных отделов ствола головного мозга, миелобульбарного перехода и четырех верхних сегментов спинного мозга, что проявляется вегетативными нарушениями, дисфункцией системы кровообращения и дыхания [8]. Еще в 60-е годы прошлого века Н.В. Верещагин отмечал, что поражение дистальных отделов ПА приводит к недостаточности кровоснабжения мозжечка, диэнцефальной области и ствола мозга, затылочных его долей [1]. Многие авторы допускали, что даже в развитии синдрома Веленберга-Захарченко значимую роль может играть не только патология интракраниальной части ПА, но и патология ее экстракраниального участка на фоне дегенеративно-дистрофических изменений ШОП [4]. Такие симптомы, как преходящие альтернирующие параличи, зрительные и вестибулярные расстройства, связывали с динамическими нарушениями кровообращения в системе ПА [11, 25].
В первые десятилетия XXI века проблема нестабильности ШОП не потеряла своей актуальности. Вновь остро встал вопрос о сосудистых нарушениях в ВБС, возникающих у пациентов трудоспособного возраста. Не беря во внимание хлыстовую травму и родовые травмы шеи, частота распространенности нестабильности ШОП в популяции на современном этапе довольно велика. Ее возникновение у лиц трудоспособного возраста связано с особенностями современной трудовой деятельности. Гиподинамия, стереотипные позы при работе за компьютером или вождении автомобиля, недостатки организации рабочего места, отсутствие технических перерывов — все это приводит к ненормированным нагрузкам на шейно-воротниковую зону. Хроническое механическое воздействие на ШОП с гиперэкстензией оказывает наибольшую нагрузку на CI-CII-сочленение, а с гиперфлексией — на CIV-CV-сегмент. При статических нагрузках, сопровождающихся растяжением или переразгибанием ШОП, возможны кровоизлияния в адвентицию ПА с развитием стойкого ангиоспазма (АС) [1, 11] и клиникой бульбомиелоишемии. Нагрузки с гиперфлексией приводят, как правило, к повреждению дискосвязочного аппарата, а впоследствии появляются признаки межпозвонковой нестабильности, компремирования радикуломедуллярной артерии и регионарной миелорадикулоишемии [10]. Как правило, первыми клиническими предвестниками уже формирующейся нестабильности ШОП являются головные боли. Согласно данным А.Ю. Ратнера, эти головные боли чаще локализуются на одной стороне, от приступа к приступу могут менять свою сторонность, интенсивность их зависит от движения головы, ее длительного напряженно-вынужденного положения, усиливается при ходьбе [9]. Примером явного экстравазального влияния является подтвержденные МРТ и ангиографией приступы внезапных падений вследствие выключения мышечного тонуса при резком повороте головы — так называемые преходящие спинальные атаки (dropp attaks). В этих случаях клинико-инструментальное сопоставление явно указывает на кратковременную вертеброгенную компрессию позвоночной артерии с развитием ишемии. В наших наблюдениях у части больных с нестабильностью ШОП по данным МРТ были выявлены множественные мелкие очаги сосудистого генеза в мозговом веществе. Эти пациенты предъявляли жалобы на эпизоды выключения сознания при резких поворотах или запрокидывании головы. Таким образом, ведущее значение имеет положение или даже степень длительности стереотипных поз. В частности, исследования Т.А. Хоревой [21] подтверждают большую роль положения головы во время сна у больных с вертебрально-базилярной недостаточностью (ВБН), подчеркивают как один из ведущих факторов затруднение венозной циркуляции по данным УЗДГ у крепко спящих пациентов. Подобные головные боли нередко возникают ночью, сохраняются или нарастают к утру. Зачастую эти цефалгические приступы усиливают или провоцируют вегетативную дисфункцию организма в виде лабильности артериального давления (АД), сердцебиения, гипергидроза, озноба или, напротив, ощущения жара, тошноты и позывов на рвоту. До возникновения приступов головных болей одним из клинических проявлений нестабильности ШОП может послужить «затуманенность» сознания, возникающего при поворотах головы. Нередко сами пациенты отмечали появление астении, адинамии, нарушения ритма сна и бодрствования. Все это и отечественные, и зарубежные авторы расценивали как дисфункцию ретикулярной формации ствола мозга, обусловленную дефицитом кровообращения в ВБС [4, 11, 15]. Если в 60-70-е гг. XX века можно было предполагать сосудистый генез вышеперечисленных нарушений у пациентов с патологией ШОП, опираясь на клинико-рентгенологические методы исследования, то в эпоху ультразвуковых технологий появилась возможность уточнить их патогенез с помощью дуплексного сканирования брахиоцефальных сосудов (БЦС) и регистрации скоростных показателей кровотока в допплеровском режиме [6]. Дальнейшее совершенствование методов ультразвуковой диагностики позволило оценить не только артериальный приток, но и венозный отток, нарушение которого имеет не меньшее значение для формирования недостаточности кровообращения в ВБС [24].
Материал и методы
Нами были обследованы 256 пациентов, обратившихся на амбулаторный прием к неврологу. Из них женщин 197 (76,9%), а мужчин — 59 (23,1%). Средний возраст обследуемых соответствовал 36,8±11,6 года.
Ведущей жалобой послужили упорные головные боли, сопровождающиеся симптомами вертебрально-базилярной недостаточности (ВБН) (головокружение, шум в ушах, снижение слуха, нарушение координации движений, пошатывание, др.) и признаками вегетативной дисфункции (тошнота, позывы на рвоту, сердцебиение, неустойчивость артериального давления, повышенная потливость и др.). Нередко при расспросе пациентов обращали на себя внимание сведения об утренних отеках лица или век, не связанные с приемом жидкости на ночь, утреннюю слабость и сниженную трудоспособность. Со слов пациентов, работоспособность нарастала ко второй половине дня и сопровождалась уменьшением или полным исчезновением пастозности лица и век.
Клиническое обследование включало оценку неврологического статуса пациентов (констатация симптомов синдромокомплекса ВБН: наличие и характер нистагма, точность выполнения координаторных проб, удерживание равновесия в пробе Ромберга, также мы оценивали походку пациента) и состояние глазного дна (особенности хода артерий и вен, изменения диска зрительного нерва).
Основным методом диагностики нестабильности ШОП послужила обзорная спондилография, дополненная функциональными пробами. В нашей работе исследование проводили на цифровом рентгенологическом аппарате Axiom Iconos R 200 (Германия). Метод не требовал специальной подготовки и дополнительных рекомендаций. Лучевая нагрузка при выполнении рентгенограммы ШОП с функциональными пробами соответствовала 0,384 мЗв и не превышала допустимую лучевую нагрузку при медицинских исследованиях в год (1 мЗв) помимо естественного излучения (2 мЗв/год).
Методу функционального рентгенологического исследования (ФРИ) придают особое значение в выявлении неустойчивого смещения позвонков [13, 17-19, 28]. Методика заключается в выполнении боковых рентгенограмм в положении максимального сгибания и разгибания. Данный метод диагностики позволяет выявить нестабильность ШОП в виде передних, задних или комбинированных листезов, определить амплитуду смещения позвонков и установить положение (сгибание и/или разгибание), в котором появляются дополнительные степени свободы движения позвонков. Для оценки неустойчивого смещения позвонков И.Л. Тагером и И.С. Мазо (1979) был введен дополнительный критерий — показатель нестабильности (Р), который представляет собой сумму или разность протяженности смещения позвонка, измеряемый в миллиметрах и полученный при выполнении ФРИ в двух взаимно противоположных направлениях [16]:
Р=L1+L2,
где L1 — наибольшая протяженность смещения позвонка, L2 — наименьшая протяженность смещения позвонка.
По мнению ряда авторов, смещение позвонков на 2 мм в передне-заднем направлении при выполнении ФРИ не может рассматриваться в качестве достоверного признака нестабильности межпозвонковых сегментов [13], с чем можно не согласиться, изучая вопрос о нестабильности ШОП, в силу того, что вышеприведенные исследования основаны на суммации клинического материала по нестабильности поясничного отдела позвоночника. Тем не менее некоторые исследователи считают, что и в отношении ШОП «лестничные смещения» до 2-3 мм не стоит расценивать как патологические. В неотложной ортопедии, например, под нестабильностью нижней части ШОП понимают смещение позвонков относительно друг друга более чем на 3-5 мм с появлением переднего или заднего спинального синдрома, а под нестабильностью верхней части ШОП (C1-C2) — смещение ≥7 мм, которое свидетельствует о разрыве поперечных связок [2].
В доступной нам литературе не удалось найти конкретных сообщений о нестабильности ШОП нетравматического характера как причине сосудистых расстройств в ВБС и особенностях кровотока в ПА. В то же время опубликовано множество данных о дисфункции кровотока в ВБС на фоне дегенеративно-дистрофических изменений ШОП.
Для оценки влияния смещения шейных позвонков на кровоток в ВБС на экстракраниальном уровне мы регистрировали изменения систолической линейной скорости кровотока (ЛСКсист.) в V2- и V3-сегментах ПА на аппарате Angiodin фирмы БИОСС (Россия) в состоянии покоя и после выполнения функциональных проб с поворотом головы. Изучение структуры БЦС выполняли с помощью дуплексного сканирования (ДС) на аппарате Antaros «Siemens», Германия. Исследование проводили в положении лежа на спине с приподнятым подбородком. В ходе диагностики выявляли гемодинамически значимые препятствия на экстракраниальном уровне (гемодиамически значимый атеросклероз сосудов БЦС и/или макроангиопатии), характер хода ПА в костном канале, образованном отверстиями поперечных отростков шейных позвонков.
С помощью ДС БЦС оценивали кровоток на уровне V2-сегмента ПА и устанавливали вероятное вертеброгенное влияние на ПА по перепаду скоростных показателей между поперечными отростками позвонков.
Кроме выявления особенностей артериального кровотока в системе каротидных и позвоночных артерий, мы осуществляли регистрацию венозного кровотока в позвоночных венозных сплетениях для диагностики паравертебральной венозной дисцикуляции (ВД). Бассейн позвоночных вен (сплетений) исследовали в положении больного лежа на спине в проекции V2- и V3-сегментов ПА. Учитывая факт того, что отток венозной крови из полости черепа в горизонтальном положении осуществляется по яремным венам, усиление венозного кровотока в позвоночных сплетениях указывает на его затруднение. В нашей работе у части пациентов были зарегистрированы «нулевые» значения кровотока, что, по мнению ряда авторов, в популяции встречается довольно часто и является одним из вариантов нормы [5]. По данным литературы, при ДС паравертебральная венозная дисциркуляция проявляет себя, как правило, расширением позвоночных сплетений и ускорением линейной скорости кровотока в среднем до 50,02±30,88 [5] и даже до 75-80 см/с. [8] Тем не менее на современном этапе исследователям не удалось четко установить нормативные показатели кровотока для венозных сплетений.
При наличии показаний в ряде наблюдений пациентам выполнили магнитно-резонансную томографию (МРТ) головного мозга и ШОП, в том числе в сосудистом режиме.
Пациентам проводили детальное комплексное обследование сердечно-сосудистой (ССС), эндокринной системы, ШОП и т.д. В случае выявления иных, кроме нестабильности ШОП, причин, способных повлиять на кровоток в ВБС, больные исключались из исследования.
Результаты
При обращении пациентов за медицинской помощью в неврологическом статусе были выявлены клинические признаки ВБН. У большей части обследованных диагностирован горизонтальный мелкоразмашистый одно- или двусторонний нистагм, неудовлетворительное выполнение пальце-носовой пробы в виде промахивания с одной или обеих сторон, неустойчивость в виде отклонения корпуса вправо и/или влево не только в усложненной, но и в простой пробе Ромберга.
Как правило, нистагм носил устойчивый характер, был отмечен у большинства пациентов как в период обострения, так и после купирования болевого синдрома. Степень выраженности иных клинических проявлений (неуверенность при выполнении координаторных проб, неустойчивость положения тела в пробе Ромберга) варьировала в зависимости от сроков осмотра: в момент болевого приступа, его стихания, на фоне субъективного удовлетворительного состояния.
В ряде случаев при осмотре пациентов обращала на себя внимание одутловатость лица и пастозность век.
При офтальмологическом обследовании все пациенты имели признаки ангиопатии сетчатки, выражающейся в ангиоспазме артериол и их извитости, а также расширении, извитости, напряженности или атонии венул, что коррелировало с ультразвуковыми данными о паравертебральной ВД. Признаков застойного диска зрительного нерва не было отмечено ни в одном наблюдении.
В ходе рентгенологического исследования смещение позвонков только при сгибании выявлено у 75 пациентов (29,3%), только при разгибании — у 95 (37,1%). Признаки нестабильности межпозвонковых сегментов как в положении флексии, так и в положении экстензии диагностированы в 86 наблюдениях (33,6%).
При сравнительном анализе смещения позвонков было установлено, что в положении сгибания нестабильные ретролистезы и антелистезы встречались в равном числе случаев, что соответствовало 79 (30,9%) и 81 (31,6%) наблюдениям. В положении разгибания значительно чаще встречались нестабильные ретролистезы. Они были выявлены у 177 человек (69,1%), в то время как нестабильные антелистезы имели место только у 5 пациентов (1,9%).
И в положении максимального сгибания и в положении максимального разгибания в процесс формирования патологической подвижности межпозвонковых сегментов оказались вовлеченными С2-С6-позвонки, в то время как С1- и С7-позвонки оставались стабильными.
В позе сгибания смещение С4-позвонка установлено у 109 пациентов, что составило 42,6% клинических наблюдений. Амплитуда его смещения достигала в среднем 2,5±0,6 мм (1-4 мм). Патологическая мобильность С3- и С5-позвонков встречалась в 89 (34,8%) и 55 (21,5%) случаях соответственно, а протяженность патологического скольжения позвонков при выполнении функциональных нагрузок составила 2,5±0,7 мм (1-5 мм) и 2,5±0,6 мм (1-3 мм). Менее часто по данным ФРИ отмечали смещение С2- и С6-позвонков. Так, патологическая подвижность С2-позвонка встречалась в 41 (16%) наблюдении и достигала 2,3±0,6 мм (1-4 мм), а смещение С6-позвонка — в 16 (6,25%) и соответствовала 2,75±0,45 мм (2-3 мм).
В позе разгибания наиболее часто регистрировали смещение С3- и С4-позвонков. Наличие дополнительной степени свободы С3-позвонка при экстензии ШОП установлено у 120 пациентов (46,9%), при этом смещение достигало 2,4±0,6 мм (1-4 мм). Нестабильность С4-позвонка диагностирована у 130 (50,8%), со смещением 2,4±0,7 мм (1-4 мм). Несколько реже отмечена нестабильность С2-позвонка — у 54 пациента (21,1%) с амплитудой отклонения 2,2±0,6 мм (1-5 мм), а С5-позвонка — у 81 (31,6%) с амплитудой 2,5±0,6 мм (1-4 мм). Смещение С6-позвонка в положении максимального разгибания было установлено только у 11 человек (4,3%) и оставило 2,25±0,9 мм (1-3 мм) (табл. 1)
.
Как правило, чаще встречали смещения не одного, а нескольких позвонков. Так в позе максимального сгибания нестабильность 1-го шейного позвонка была выявлена только у 49 пациентов (19,1%). Наиболее часто наблюдали избыточную мобильность 2 или 3 позвонков. Так, смещение одновременно 2 позвонков диагностировано у 54 человек (21,1%), 3 — 39 (15,2%). Смещение 4 позвонков встречали довольно редко — у 12 больных (4,7%). И только у одного пациента (0,4%) отмечено смещение 5 позвонков.
В позе максимального разгибания в равных долях установлено смещение 1, 2 и даже 3 позвонков, что соответствовало 55 (21,5%), 59 (23%) и 54 (21,1%) клиническим наблюдениям. Как и при выполнении сгибания, нестабильность 4 и 5 шейных позвонков при разгибании диагностирована в редком проценте случаев. Так, одновременное патологическое смещение 4 позвонков зафиксировано по данным ФРИ у 14 пациентов (5,5%), а 5 позвонков — только у одного (0,4%) (табл. 2)
.
При исследовании кровотока на экстракраниальном уровне в каротидной и вертебрально-базилярной системах было установлено, что скоростные показатели с системе каротидных сосудов соответствовали норме, в то время как ЛСКсист. в обеих ПА в среднем была ниже нормативных показателей (табл. 3)
.
Особенности кровотока в ВБС при патологии ШОП затрагивают не только артериальную, но и венозную составляющую.
Так, со стороны артериального кровотока в ВБС в целом в группе обследованных было выявлено снижение показателей ЛСКсист. в обеих ПА. У 89 пациентов (34,7%) отмечено вертеброгенное влияние на экстракраниальную часть ПА при поворотах головы, у 66 обследованных (25,8%) зарегистрирована асимметрия ЛСКсист. независимо от диаметра ПА. При этом не у всех пациентов имела место непрямолинейность хода V2-сегмента ПА. У большинства из них асимметрия кровотока установлена при практически равных диаметрах правой и левой ПА и при их прямолинейном ходе в канале поперечных отростков шейных позвонков. В 5 (1,95%) наблюдениях зарегистрировано увеличение ЛСКсист. свыше 50 см/с по типу АС ПА, а в 17 (6,6%) — снижение ЛСКсист. ниже 30 см/с.
Особенности венозного кровотока у 101 пациента (39,45%) заключались в регистрации паравертебральной ВД. Полученные результаты, как отмечено выше, коррелировали с данными офтальмологического обследования, которое выявило изменения вен глазного дна на фоне ВД.
Несмотря на направление и степень смещения шейных позвонков, интактный кровоток в ПА был зарегистрирован у 51 (19,9%) пациента. У этих обследованных не было установлено патологии кровообращения ни в артериальном, ни в венозном сегменте ВБС даже при смещении позвонков до 3 мм. В ряде наблюдений, напротив, у пациентов со смещением 1-2 мм отмечено одновременно снижение скоростных показателей кровотока в ПА, их асимметрия, вертеброгенное влияние на ПА при поворотах головы, а также паравертебральная ВД.
Заключение
Нестабильность ШОП может служить экстравазальной причиной нарушения кровотока в ВБС. Можно предположить этапы развития морфологического процесса в стенках ПА, проявляющегося патофизиологическими изменениями кровотока в V2- и V3-сегментах ПА и прогрессированием клинических симптомов, что, возможно, обусловлено увеличением степени смещения шейных позвонков. На начальных этапах формирования дополнительных степеней свобод шейных сегментов возникает АС экстракраниальной части ПА за счет раздражения костными структурами периваскулярных нервных волокон и носит временный характер. При формировании более значимого смещения позвонков во время сгибания и разгибания, поворотов ШОП в каждом отдельно взятом клиническом случае происходит механическое повреждение самих стенок сосудов и изменения кровотока приобретают более устойчивый характер, связанный с более грубыми морфологическими изменениями сосудистой ткани ПА (на примере секционного материала выявлены микрогеморрагии в стенку ПА [3], снижение эластичности стенки ПА, периартериальный рубцовый процесс [12, 23]). Достижение критического смещения может способствовать временному прекращению кровотока и появлению соответствующей клинической картины, выражающейся устойчивым неврологическим дефицитом, вплоть до летального исхода.
Несмотря на значимое влияние нестабильности ШОП на кровоток ВББ и возникновение неврологической симптоматики, не у всех больных удается диагностировать дисфункцию кровоснабжения в ВБС. Для возникновения устойчивых изменений кровотока в ПА и формирования соответствующего неврологического дефицита большее значение имеет диаметр отверстия поперечного отростка шейного позвонка и диаметр соответствующей ПА, проходящей через это отверстие. Оба эти размера важны как для ирритации паравазальных нервных сплетений с формированием АС ПА, так и для механического воздействия на саму ПА при смещении позвонков, что объясняет непостоянность неврологических симптомов на начальных этапах формирования нестабильности ШОП и приобретения ими устойчивого характера при прогрессирующем максимально допустимом смещении.
Возникновение нестабильности ШОП может быть связано с различного рода причинами (травма, вынужденная поза головы-шеи, родовая травма), но, как правило, все они носят повреждающий характер для связочного аппарата ШОП, выполняющего опорно-ограничительную функцию. Ими могут быть «хлыстовая» травма, полученная в дорожно-транспортных происшествиях, травма при занятиях различными видами спорта (лыжный, конькобежный, спортивная или художественная гимнастика, тяжелая атлетика и т.д.).
В 80-е годы прошлого столетия большое внимание уделяли родовым травмам, в ходе которых происходило повреждение ШОП [14]. Было отмечено, что родовая травма головного мозга проявляет себя сразу тяжелой неврологической симптоматикой, в то время как при включении резервных путей кровоснабжения цервикальная травма даже с временным прекращением кровотока в ПА может заявить о себе развернутой клинической картиной только при срыве компенсаторных возможностей. Нередко за минимальными локальными неврологическими признаками перенесенной родовой травмы ШОП может скрываться, на первый взгляд, кажущееся негрубым повреждение шейных позвонков. Одним из настораживающих проявлений родовой травмы ШОП, особенно у детей среднего и старшего школьного возраста, является головная боль, возникающая при умственных нагрузках в ходе школьных и внеклассных занятий, статических нагрузках на ШОП при вынужденном положении ребенка за партой, двигательных нагрузках на уроках физкультуры. По этому поводу Э.И. Аухадеевым были разработаны строгие критерии отбора таких детей для занятий физкультурой с четким врачебным контролем во избежание каких-либо осложнений (цитата по А.Ю. Ратнеру) [14]. Недооценка тяжести повреждения не позволяет охватить специфическим лечением всех пациентов детского возраста, а отсутствие контроля за данной патологией приводит к появлению «синдрома нестабильности позвоночника», который может оказаться достаточным для возникновения довольно разнообразных и самых тяжелых неврологических синдромов у пациентов старшего возраста [14].
Известно, что компенсаторные механизмы мозгового кровотока могут сохраняться довольно долго и не проявлять себя в детстве, а их срыв возможен в более зрелом возрасте, когда нарастают не только физические, но и психоэмоциональные нагрузки. И тогда пациенты старшей возрастной группы обращаются за медицинской помощью в связи с участившимися или впервые возникшими, но упорно прогрессирующими головными болями, сопровождающимися признаками ВБН. В настоящее время причиной такого болевого синдрома могут служить нагрузки на шейно-воротниковую зону, предъявляемые пациентам в связи с характером трудовой деятельности. Компьютеризация рабочих мест, ненормированные статические нагрузки с длительным пребыванием в вынужденном положении с напряжением шеи, отсутствие динамических разгрузок — все это может повлечь усугубление нестабильности ШОП или привести к ее формированию у исходно здоровых лиц. Микротравматизация хроническими нагрузками исходно здорового связочного аппарата ШОП либо усугубление уже имеющейся проблемы создает риск дислокации позвонков в ответ на падение, травму, резкий поворот головы или туловища. В отдельных случаях даже длительное положение вынужденного сгибания или разгибания на рабочем месте или в быту, неудобная поза головы — шеи во время сна могут привести к дислокации позвонков с появлением неврологической симптоматики от упорных головных болей до приходящих нарушений мозгового кровообращения, обусловленных не только дисфункцией артериального, но и венозного кровотока [24].
Поэтому актуальность этого вопроса, несколько отступившего на второй план в течение последних 30 лет, вновь стала очевидной. Не исключено, что наблюдающееся у пациентов трудоспособного возраста возникновение нестабильности ШОП связано с современными условиями труда и жизнедеятельности, хотя возможно, что подобные условия лишь обнажают хроническую проблему, берущую начало в детстве: немаловажно учесть родовой анамнез (перенашивание, стремительные роды, стимуляция родовой деятельности, акушерское пособие, мануальные воздействия (тракции)).
Выводы
1. Не всегда смещение позвонка в ШОП более 3 мм является причиной изменений кровотока в ВБС; в то же время смещение шейных позвонков менее 3 мм нередко сопровождается особенностями кровотока в ВБС и неврологической симптоматикой.
2. В начале формирования нестабильности ШОП жалобы и неврологические симптомы, свидетельствующие о ВБН, носят преходящий характер; при достижении определенной степени смещения позвонков неврологическая симптоматика приобретает постоянный характер.
3. В большинстве клинических наблюдений формирование нестабильности ШОП приводит к нарушению кровотока в ВБС, в ряде наблюдений у пациентов с нестабильностью в ШОП не удается выявить какие-либо отклонения кровотока в ВБС.
4. Нестабильность со смещением шейных позвонков до 2 мм, как правило, не сопровождается гемодинамически значимыми нарушениями, но требует динамического наблюдения, так как имеет тенденцию к увеличению смещения и возникновению грубых сосудистых расстройств в ВБС.